Actualmente no existe una política unificada de cómo promocionar la lactancia materna en la unidad neonatal ni sobre la práctica de nutrición enteral con leche materna (LM) en los prematuros. Nuestro objetivo fue describir las medidas de apoyo a la lactancia y la utilización de LM en grandes prematuros de los hospitales públicos españoles.
MétodoSe distribuyó un cuestionario sobre prácticas de alimentación enteral. Se analizaron los datos de las unidades que atendían a menores de 32 semanas o 1.500g. Se realizó un análisis univariante comparando las unidades de nivel ii y iii.
ResultadosLa tasa de respuesta fue del 91%. Un total de 93 unidades atienden a menores de 32 semanas o de 1.500 g (17 de nivel ii y 76 de nivel iii). El 49% registra la tasa de lactancia al alta. En el 75% (70/93) existe una guía de manejo de LM (nivel iii 81 vs. nivel ii 47%; p=0,002). El 25% dispone de leche donada. El 46% inicia alimentación trófica en las primeras 6 h. En el 89% el volumen máximo de LM administrado es ≥180ml/kg/día (nivel iii 93 vs. nivel ii70%; p=0,017). Se fortifica en el 96% de las unidades y el 92% la inicia a partir de un volumen determinado de leche. Para modificar la cantidad de fortificante, el 59% utiliza la curva de peso y el 36% criterios analíticos. El 9% emplea fortificante proteico puro.
ConclusionesExiste una gran variabilidad en las medidas de apoyo a la lactancia y en las prácticas de alimentación enteral de los grandes prematuros en las unidades españolas.
There is currently no unified policy on either breastfeeding support or enteral nutrition practices, as regards human milk (HM) in pre-term newborns. The aim of this study was to describe breastfeeding support measures, as well as the use of HM in very preterm infants in Spanish public hospitals.
MethodA questionnaire on enteral feeding practices was distributed. Data were analysed from units caring for newborns less than 32 weeks or 1,500g. A univariate analysis was performed comparing level ii and iii care units.
ResultsThere was a 91% response rate. A total of 93 units cared for infants less than 32 weeks or 1,500g (17 level ii and 76 level iii), and 49% of the units recorded the breastfeeding rate on discharge. Around 75% (70/93) had a guideline on managing HM (level iii 81 vs. level ii 47%, P=.002), and 25% had access to donor human milk. Just under half (46%) started trophic feeding in the first 6h. Target enteral feeding volume in stable preterm infants was ≥ 180ml/kg/day in 89% of the units (level iii 93% vs. level ii 70%, P =.017). HM fortifier was used in 96% of the units. In 92%, it was added when the required enteral volume was tolerated. In 59% of the units, adjustments in the quantity of fortifier were made according to weight, and in 36%, it depended on analytical criteria. Some units (9%) used pure protein fortifier.
ConclusionsThere is a marked variability in breastfeeding support measures and in feeding practices of preterm infants in Spanish neonatal units.
Algunos autores han referido que actualmente la causa más frecuente de inmunodeficiencia adquirida es la exposición a las fórmulas artificiales1. Conscientes de ello y de las ventajas adicionales que tiene la alimentación con leche materna (LM) para los niños prematuros, los profesionales que trabajan en las unidades neonatales intentan fomentar las prácticas que apoyan la lactancia materna. Actualmente no existe una política uniforme para la promoción de la lactancia materna en las unidades neonatales. Se han analizado muchas estrategias, pero en una revisión sistemática del año 20092 las medidas más efectivas fueron el cuidado canguro, el apoyo madre a madre, la extracción de leche con doble bomba, el entrenamiento de los profesionales sanitarios y la acreditación de Iniciativa para la Humanización de la Asistencia al Nacimiento y la Lactancia (IHAN) de la maternidad asociada. A pesar de todo ello, los prematuros inician la lactancia materna con menos frecuencia y tiene una duración menor que los recién nacidos a término3.
Por otro lado, cada vez hay más evidencia de que el adecuado crecimiento de los niños prematuros tras el nacimiento se relaciona con un mejor desarrollo neurológico4. Sin embargo, la LM no cubre todas las necesidades nutricionales de los niños que nacen con menos de 32 semanas o con un peso inferior a 1.500g. Para intentar asegurar el adecuado crecimiento de estos niños, la Sociedad Europea de Gastroenterología, Hepatología y Nutrición Pediátrica, la Academia Americana de Pediatría y la Organización Mundial de la Salud recomiendan la fortificación de la LM5–7. En una revisión Cochrane de 20048, se objetiva que los prematuros alimentados con LM fortificada presentan mayor crecimiento ponderal, de la longitud y del perímetro cefálico que los no fortificados. De todos modos, a pesar de estar recomendaciones, no existe una política unificada sobre las prácticas de alimentación enteral y la suplementación de la LM en los prematuros.
Por ello, el objetivo de este estudio fue describir las medidas de apoyo a la lactancia y las prácticas de alimentación enteral con LM en los recién nacidos de peso menor de 1.500g o una edad gestacional menor de 32 semanas en los hospitales públicos españoles. Además, se compararon las prácticas de las unidades neonatales de nivel asistencial ii con las del nivel asistencial iii.
MétodoDe noviembre de 2013 a marzo de 2014 se distribuyó una encuesta sobre las medidas de apoyo a la lactancia materna en las unidades neonatales de nivel ii y iii de los hospitales públicos españoles.
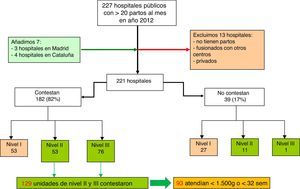
PoblaciónEn España no existe un registro oficial sobre los niveles asistenciales de las unidades neonatales ni sobre el tipo de pacientes que pueden tratar. Sí se dispone de los estándares de la Sociedad Española de Neonatología (SENeo), con unos criterios que indican el nivel asistencial de cada unidad. Para conocer nuestra población de estudio, partimos de un listado del Ministerio de Sanidad del año 2012 que incluye los centros hospitalarios que atendían más de 20 partos al mes. Tras revisar el listado inicial, se añadieron 7 centros y se excluyeron 13 (fig. 1). En total se detectaron 221 hospitales públicos que atendían más de 20 partos al mes. Al médico responsable de la unidad neonatal de estos centros se le envió la encuesta, en la que tenía que indicar el nivel asistencial según los criterios de la SENeo9 y si atendían pacientes de menos de 1.500 g de peso al nacimiento o menores de 32 semanas de edad gestacional. Se contactó telefónicamente con los centros que no respondieron a la encuesta para conocer su nivel asistencial.
Selección de centros con unidades neonatales de nivel asistencial ii y iii según criterios de la Sociedad Española de Neonatología9.
Previamente se informó por escrito sobre el estudio a las unidades. Posteriormente se envió la encuesta codificada vía email al médico responsable de cada unidad. Este podía contestarla junto con su equipo o delegar la contestación en otro médico de su unidad. Se enviaron recordatorios vía email a los 15, 30 y 60 días. Todos los datos se manejaron de forma confidencial.
EncuestaPara la elaboración de parte de la encuesta se utilizó un cuestionario elaborado en Dinamarca en el año 201210. Previamente se contactó con la autora del estudio para solicitar su autorización.
Se formó un grupo de trabajo formado por 5 médicos y una enfermera neonatal. De ellos, 4 eran international board certified lactation consultant. Del cuestionario danés se seleccionaron 51 preguntas de las 56 que contenía. Se descartaron 5 preguntas por no adaptarse al sistema sanitario español. Tras una revisión de la literatura, se elaboró una primera versión del cuestionario con 82 preguntas. Posteriormente se creó un nuevo grupo de 12 profesionales, médicos y enfermeras, que analizaron y contestaron el cuestionario. El objetivo fue confirmar que el cuestionario elaborado contenía todos los aspectos relevantes en relación con el apoyo a la lactancia materna en las unidades neonatales y que las preguntas estaban formuladas con claridad. Tras este proceso, se añadieron 3 preguntas y se retiraron 2 por parecer confusas. Finalmente se alcanzó un consenso, obteniendo una encuesta definitiva de 83 preguntas. El cuestionario contenía varios apartados: características de la unidad, medidas de apoyo a las familias, protocolos escritos y prácticas de lactancia materna, cuidado canguro y nutrición del prematuro con LM. Salvo una pregunta abierta, el resto eran cerradas y se tenía que elegir entre varias opciones. En general, solo se podía seleccionar una opción, aunque algunas preguntas admitían múltiples respuestas.
En este trabajo se presentan los resultados referidos a las unidades que comunicaron que atendían a recién nacidos menores de 1.500g o menores de 32 semanas. Se incluyen 33 preguntas relacionadas con la alimentación de estos niños específicamente y las relativas al cuidado canguro y a la extracción de leche como medidas de apoyo a la lactancia.
Análisis de los datosLas variables categóricas se presentan con la frecuencia absoluta y relativa. Se compararon las prácticas entre las unidades neonatales de nivel asistencial ii y el nivel asistencial iii. La significación estadística de la comparación de proporciones entre los grupos de estudio se determinó a través del test de Chi-cuadrado o la prueba exacta de Fisher de tablas de contingencia, en el caso de que más de un 25% de los esperados fueran menores de 5. Un valor de p menor de 0,05 fue considerado estadísticamente significativo.
ResultadosSe identificaron 141 unidades en España de nivel ii o nivel iii (fig. 1). La tasa de respuesta global fue del 91% (129/141). De las unidades que contestaron la encuesta, 76 eran de nivel iii y 53 de nivel ii. De las 12 unidades que no respondieron la encuesta, 11 eran de nivel ii y una de nivel iii. El 72% de las que contestaron (93/129) refirieron que atendían a recién nacidos de peso menor de 1.500g o menores de 32 semanas. Estas 93 unidades constituyeron nuestra población de estudio. De ellas, 18,3% (17/93) refirieron ser de nivel asistencial ii y 81,7% (76/93) de nivel iii. En la tabla 1 se muestra la distribución de estas unidades según comunidades autónomas.
Distribución por comunidades autónomas de los hospitales que contestaron la encuesta y que atienden a neonatos con peso menor de 1.500g o menos de 32 semanas de edad gestacional
| Comunidades | Nivel II | Nivel III | Total |
|---|---|---|---|
| Comunidad de Madrid | 4 | 11 | 15 |
| Andalucía | 2 | 12 | 14 |
| Aragón | 0 | 2 | 2 |
| Principado de Asturias | 0 | 2 | 2 |
| Baleares | 0 | 2 | 2 |
| Canarias | 0 | 3 | 3 |
| Cantabria | 0 | 1 | 1 |
| Castilla y León | 4 | 5 | 9 |
| Castilla-La Mancha | 1 | 4 | 5 |
| Cataluña | 2 | 12 | 14 |
| Comunidad Valenciana | 3 | 5 | 8 |
| Extremadura | 0 | 3 | 3 |
| Galicia | 1 | 6 | 7 |
| Comunidad de Murcia | 0 | 2 | 2 |
| Navarra | 0 | 1 | 1 |
| País Vasco | 0 | 4 | 4 |
| La Rioja | 0 | 1 | 1 |
| Ciudades Autónomas de Ceuta y Melilla | 0 | 0 | 0 |
| Total | 17 | 76 | 93 |
En la tabla 2 se muestra la frecuencia de implantación de medidas reconocidas de apoyo y promoción de la lactancia materna en las unidades neonatales. En ella se objetiva que el 49% de las unidades registra la tasa de lactancia al alta, el 60% recomienda la extracción de leche en las primeras 6 h tras el parto y el 20% recomienda la extracción de calostro más de 8 veces al día. Por otro lado, el 27% de las unidades pauta las tomas al pecho a demanda y el 78% utiliza el biberón antes de que la lactancia materna al pecho esté bien establecida.
Frecuencia de implantación de medidas reconocidas de apoyo y promoción de la lactancia materna en las unidades neonatales de nivel ii y iii que atienden a niños con peso menor de 1.500g o de menos de 32 semanas
| Unidades | Todos (N=93) n (%) | Nivel II (N= 17) n (%) | Nivel III (N= 76) n (%) | p |
|---|---|---|---|---|
| Restricción de la presencia de los padres | 27 (29) | 4 (23) | 23 (30) | NS |
| Política escrita de lactancia materna en el hospital | 75 (69) | 10 (58) | 55 (72) | NS |
| Registro de tasa de lactancia materna al alta | 46 (49) | 10 (58) | 36 (47) | NS |
| Información escrita sobre lactancia materna a los padres | 75 (80) | 11 (64) | 64 (84) | NS |
| Aconsejan a las madres comenzar las extracciones antes de 6 h tras el parto | 56 (60) | 7 (41) | 49 (64) | NS |
| Aconsejan a las madres extraerse calostro más de 8 veces al día | 19 (20) | 3 (17) | 16 (21) | NS |
| Aconsejan a las madres extraerse la leche por la noche | 67 (72) | 11 (64) | 56 (73) | NS |
| Hay sacaleches para todas las madres en la unidad | 83 (89) | 17 (100) | 66 (86) | NS |
| Extracción de leche en la unidad neonatal preferiblemente cerca del niño | 27 (30) (n=89)a | 4 (23) (n=17)a | 23 (31) (n=72)a | NS |
| Aconsejan a las madres la extracción con sacaleches de doble bomba | 23 (24) | 4 (23) | 19 (25) | NS |
| Se dispone de congeladores en las unidades neonatales | 76 (81) | 12 (70) | 64 (84) | NS |
| Guía escrita para la conservación y manipulación de la leche materna en la unidad neonatal | 70 (75) | 8 (47) | 62 (81) | 0.002 |
| Hay grupo de trabajo en lactancia materna | 65 (69) | 9 (52) | 56 (73) | NS |
| Talleres de lactancia para los padres | 26 (27) | 1 (5) | 25 (32) | 0.03 |
| Succión no nutritiva en cuidado canguro en neonato estable | 44(47) | 4 (23) | 40 (52) | 0.02 |
| Succión no nutritiva en neonato estable con CPAP nasal | 39 (41) | 5 (29) | 34 (44) | NS |
| Uso de biberón antes de que la lactancia esté bien establecida | 73 (78) | 13 (76) | 70 (78) | NS |
| Se anima a la lactancia materna a demanda en la unidad neonatal | 26 (27) | 6 (35) | 20 (26) | NS |
| Se anima a la alimentación a semidemanda en el periodo de transición de la sonda al pecho | 33 (35) | 4 (23) | 29 (38) | NS |
| Se acepta pérdida de peso en la etapa de transición de la sonda al pecho | 62 (77) | 11 (64) | 61 (80) | NS |
| Se cambia el uso del chupete en la etapa de transición de la sonda al pecho | 30 (32) | 8 (47) | 22 (28) | NS |
| Se anima a realizar método canguro | 91 (97) | 16 (94) | 75 (98) | NS |
| Cuidado canguro precoz en niños estables (en las primeras 24 h o cuando vienen por primera vez los padres) | 47 (61) (n=77)a | 10 (76) (n=13)a | 37 (57) (n=64)a | NS |
| Más de 2 h al día de cuidado canguro en los niños estables | 64 (82) (n=90)a | 14 (87) (n=16)a | 60 (81) (n=74)a | NS |
NS: diferencia no significativa.
En la tabla 3 se muestran las respuestas sobre prácticas de alimentación enteral con LM y el uso de los fortificantes. En ella se muestra que el 46% de las unidades inician la alimentación trófica en las primeras 6 h de vida, que el 25% tiene disponibilidad de leche donada y que el 96% fortifica la LM de forma habitual.
Prácticas de alimentación enteral y el uso de fortificantes en prematuros con peso al nacimiento menor de 1.500g o menor de 32 semanas de edad gestacional
| Unidades | Todos (N=93) n (%) | Nivel II (N= 17) n (%) | Nivel III (N= 76) n (%) | p |
|---|---|---|---|---|
| Inicio de alimentación enteral: | ||||
| < 6 h de vida | 43 (46) | 10 (58,9) | 33 (43) | |
| <12 h de vida | 19 (20) | 3 (17,6) | 16 (21) | NS |
| <24 h de vida | 24 (25) | 4 (23,5) | 20 (26) | |
| <48 h de vida | 7 (7) | 0 | 7 (10) | |
| Cantidad máxima de leche materna en prematuro estable ≥ 180ml/kg/día | 82 (89) (n=92)a | 12 (70) (n=17)a | 70 (93) (n=75)a | 0,017 |
| Uso de leche donada | 24 (25) | 1 (5) | 23 (30) | NS |
| Fortificación habitual | 89 (96) (n=92)a | 15 (88) (n=17)a | 74 (98) (n=75)a | NS |
| Prematuros subsidiarios de fortificar: | ||||
| Todos | 17 (18) | 4 (25) | 13 (17,5) | |
| <1.500 g o <32 semanas | 70 (78) | 12 (75) | 58 (78,5) | NS |
| 1.000 g o <28 semanas | 3 (3) (n=90)a | 0 (n=16)a | 3 (4) (n=74)a | |
| Criterio para iniciar la fortificación: | ||||
| A partir de una cantidad fija de nutrición enteral | 82 (92) | 15 (88) | 67 (93) | |
| la curva ponderal es mala | 7 (7) (n=89)a | 2 (11) (n=17)a | 5 (7) (n=72)a | NS |
| Criterios para modificar la fortificación: | ||||
| analíticos | 28 (36) | 5 (29) | 23 (38) | |
| Curva de peso | 46 (59) | 10 (58) | 36 (60) | NS |
| de la leche | 3 (3) (n=77)a | 2 (11) (n=17)a | 1 (1) (n=60)a | |
| Uso de fortificante proteico | 9 (9) (n=92)a | 0 (n=17)a | 9 (12) (n=75)a | NS |
| ¿Cómo se fortifica a prematuros con mala curva ponderal al alta y lactancia materna exclusiva?: | ||||
| Fórmula de prematuros | 65 (69) | 14 (82) | 51 (67) | NS |
| Fortificante en leche materna | 26 (27) | 4 (23) | 22 (28) | |
| Leche materna del final de la extracción | 12 (12) | 4 (23) | 8 (10) | |
NS: diferencia no significativa.
En las tablas 2 y 3 se muestran los resultados globales y la comparación por niveles asistenciales. Se objetivaron diferencias significativas en 4 de las 33 medidas analizadas, estando implantadas en mayor proporción en unidades de nivel iii frente a las de nivel ii (guía escrita de conservación/manipulación de LM, succión no nutritiva al pecho en cuidado canguro, talleres de lactancia para padres y cantidad máxima de LM mayor de 180ml/kg/día).
DiscusiónEsta encuesta nacional, con una elevada tasa de respuesta, muestra una gran variabilidad en las políticas de promoción y apoyo a la lactancia en las unidades neonatales que atienden a recién nacidos con peso menor de 1.500g o edad gestacional menor de 32 semanas. Por otro lado, el grado de implantación de casi todas las medidas es susceptible de mejora. Varias de las prácticas estudiadas están significativamente más implantadas en las unidades de nivel asistencial iii frente a las de nivel asistencial ii. Respecto a las prácticas de alimentación enteral con LM también se objetiva una gran heterogeneidad. La gran mayoría de las unidades utilizan fortificantes de forma rutinaria, aunque resulta muy llamativo que haya 3 unidades que no fortifican la LM.
Está ampliamente demostrado que las prácticas de las unidades neonatales influyen de forma determinante en la frecuencia de inicio de la lactancia y en su duración. Como las prácticas son diferentes, las tasas de lactancia materna al alta son también diferentes11,12. En nuestro estudio no hemos incluido las tasas de lactancia materna al alta porque solo el 49% de las unidades la registraban. En un trabajo publicado recientemente13 donde se identifican únicamente 9 ítems como marcadores de la calidad asistencial de las unidades neonatales, la leche materna al alta está incluida en sexto lugar. Sería por tanto deseable que las unidades que atienen a niños con peso menor de 1.500g registraran este dato para identificar qué prácticas deberían modificar para incrementar la tasa de lactancia al alta.
El 29% de las unidades españolas que respondieron la encuesta todavía mantienen restricciones para la entrada de los padres en la unidad neonatal. Cuttini14 detectó una mayor proporción de niños con lactancia materna en las unidades abiertas a los padres cuando se comparaban con las unidades con políticas restrictivas. Los resultados apoyan la posibilidad de que la apertura de las unidades 24 h al día podría afectar favorablemente a la frecuencia de lactancia en las unidades neonatales. Además la presencia de los padres en las unidades neonatales sin restricción de horario favorece la práctica del método canguro.
Respecto al método canguro, una de las estrategias más eficientes para promocionar la lactancia materna2, los resultados de nuestra encuesta muestran que prácticamente todas las unidades animan a los padres a practicar el método canguro. De todos modos, solo el 60% de las unidades lo realizan precozmente y casi un 20% de las unidades refieren que el tiempo medio diario de cuidado canguro es inferior a 2 h. Estos 2 aspectos son importantes porque la precocidad ayuda a la instauración de la lactancia y el tiempo de canguro tiene un efecto dosis respuesta respecto a la producción de leche: a más tiempo en cuidado canguro mayor producción de leche. Además, solo la mitad de las unidades permite la succión no nutritiva al pecho durante el canguro en prematuros estables, siendo significativamente mayor en las unidades de nivel iii (52 vs. 23%; p<0,02). Esto dificulta la transición de la sonda al pecho al igual que el hecho de que solo el 27% de las unidades permita la lactancia al pecho a demanda y que el 78% utilice el biberón antes de que la lactancia esté bien establecida.
Las estrategias para iniciar la extracción de leche de forma precoz y frecuentemente, recomendando la extracción nocturna, facilitan el que la lactancia materna se mantenga15. En este aspecto muchas de las unidades neonatales deberían modificar las recomendaciones que dan a las madres porque aproximadamente un tercio de las unidades no recomiendan la extracción muy precoz ni la extracción nocturna. Es muy llamativo el hecho de que solo el 20% de las unidades animen a las madres a extraerse el calostro más de 8 veces al día y solo el 25% recomiende la extracción con sacaleches de doble bomba. Aunque se obtenga un volumen muy pequeño de calostro, cada vez se está prestando más atención a su administración precoz en la boca del niño16. En nuestra encuesta solo el 46% de las unidades comenzaba la alimentación enteral en las primeras 6 h de vida. Por otro lado, también sorprende que solo una de cada 4 unidades aconseje la extracción cerca del niño. Se ha demostrado como el volumen de leche obtenido en las extracciones es mayor cuando se extrae cerca del niño, sobre todo si la extracción se produce inmediatamente después de realizar cuidado canguro17.
Otro aspecto llamativo de la encuesta es que uno de cada 5 centros no dispone de congeladores en la unidad neonatal para la LM y uno de cada 4 no tiene una guía escrita sobre las rutinas de manejo de la LM. Estos 2 aspectos son esenciales porque no solo debe preocupar la seguridad de la leche sino que nuestro objetivo debe ser que la leche mantenga su calidad durante todo el procesamiento que sufre en las unidades (congelación, descongelación, refrigeración, administración, etc.). Se ha descrito que aún durante el tiempo de congelación y refrigeración la leche se acidifica y, por tanto, su calidad disminuye18,19. Si no podemos garantizar un adecuada conservación de la LM a temperaturas óptimas, está pérdida de calidad se incrementará.
Con respecto al uso de leche donada, solo una de cada 4 unidades dispone de ella para evitar que los niños de muy bajo peso se expongan a fórmulas artificiales de forma precoz. Aunque el número de bancos de leche en España está aumentando y actualmente son 8, debería hacerse un esfuerzo para que todas las unidades neonatales que atienden a niños con peso menor de 1.500g dispusieran de leche donada.
Tres centros refieren no utilizar fortificantes a pesar de que la leche materna no cubre las necesidades nutricionales de los niños de muy bajo peso, sobre todo en lo relacionado con el aporte proteico, de calcio y fósforo8. La gran mayoría de las unidades inician la fortificación a partir de una determinada cantidad de LM, pero un 7% solo fortifica si la curva de peso es mala. Para modificar la cantidad de fortificante, aproximadamente un 60% de las unidades fortifica de manera estándar y casi un 40% de las unidades practica la fortificación ajustable basada en los parámetros analíticos. Solo excepcionalmente (3 centros) está instaurada la fortificación diana basada en la composición de la LM que se le administra al niño. También son pocos centros los que utilizan fortificante proteico puro para poder aumentar el aporte de proteínas cuando ya se ha llegado a la concentración máxima de los fortificantes habituales y todavía los niveles de urea se mantienen bajos. Esta práctica de suplemento proteico extra ha mostrado un mejor crecimiento de los niños20.
De las 33 prácticas analizadas, 4 de ellas están significativamente más implantadas en las unidades de nivel asistencial iii que en las de nivel ii. Este resultado es consistente porque prácticamente en todas las restantes prácticas, aun sin diferencias significativas, hay una mayor instauración en las unidades de nivel asistencial iii. Sorprende que las 17 unidades de nivel ii incluidas en el estudio hayan referido atender a niños con peso menor de 1.500g, ya que en la definición del nivel asistencial ii queda excluida la atención a estos niños. Esto hace pensar que, aunque la SENeo9 tiene bien establecidas las tareas que puede realizar cada nivel asistencial, en la práctica no se respetan.
Los resultados obtenidos en este estudio han identificado gran heterogeneidad entre unidades en las pautas de alimentación de los niños prematuros. Estos resultados son comparables con los obtenidos por otras encuestas realizadas en otros países21–23, en los que también se detecta una amplia variabilidad. Por ejemplo, en una encuesta realizada a unidades neonatales de nivel iii de 8 países en el año 201021, el 48% tenía acceso a leche donada pero variaba entre el 7 y el 100% según el país. Con respecto al volumen máximo de LM en prematuros estables, solo el 9% de las unidades superaban los 180ml/kg/día y, por ejemplo, en Inglaterra solo el 68% de las unidades fortificaba la LM de forma rutinaria. Además, en un estudio realizado en Inglaterra en el año 200723, se detectaron también diferencias entre unidades neonatales de diferente nivel asistencial, en este caso con respecto a la frecuencia de fortificación de la LM.
Una de las limitaciones de este estudio se refiere a la falta de información sobre la tasa de lactancia materna al alta de la unidad neonatal. Hubiera sido de mucho interés conocer si se podía establecer alguna relación entre las prácticas y la tasa de lactancia. Por otro lado, los resultados son los referidos en la encuesta y no se puede confirmar que realmente las prácticas sean como se refieren. Esta es una limitación común a todos los estudios realizados por encuesta.
Los profesionales de la salud y el ambiente de la unidad neonatal desempeñan un papel muy importante para determinar el inicio y la continuación de la lactancia en los niños prematuros. Tal como muestra el resultado de esta encuesta, las unidades neonatales españolas tienen todavía un largo camino que recorrer para incorporar de forma universal las prácticas de apoyo y promoción de la lactancia que se han mostrado eficaces, así como para incorporar rutinas que garanticen la calidad de la LM y un adecuado aporte nutricional para mejorar el crecimiento de los niños con peso menor de 1.500g. La creación de protocolos consensuados entre todos los profesionales implicados y basados en la evidencia podría disminuir las diferencias entre centros.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen el apoyo de la Red de Investigación para la Salud Materno Infantil y Desarrollo (Red SAMID) (Ref. RD12/0026/0007) y de las Unidades Neonatales que han participado en el estudio.
VIII Congreso Español de Lactancia Materna celebrado en Bilbao del 26 al 28 de febrero de 2015.
XXV Congreso de Neonatología y Medicina Perinatal celebrado en Sevilla del 20 al 22 de mayo de 2015.