Los pólipos de vesícula biliar (PVB) son una patología excepcional en pediatría, aunque cada vez más frecuente, probablemente debido a la mayor utilización de la ecografía para el estudio del dolor abdominal recurrente (DAR) o de otras enfermedades. Por esta baja incidencia no hay directrices de cómo actuar ante ellos y la mayoría de las veces extrapolamos los datos de pacientes adultos.
Presentamos el caso de una niña de 12 años que en los 3 últimos presenta frecuentes episodios de epigastralgia intensa de una semana, que interfiere con sus hábitos de vida, acompañada de náuseas y ocasionalmente vómitos, no relacionados con la ingesta, con deposiciones normales, sin pirosis, pérdida de peso ni ictericia. Exploración física y somatometría normales.
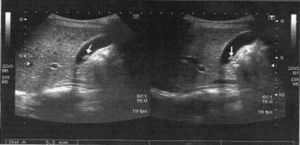
Se realizan hemograma, bioquímica, serología de celiaca, coprocultivo, prueba del aliento para Helicobacter pylori y gastroscopia, que son normales. En la ecografía abdominal aparece un hígado de tamaño y ecogenicidad normales, sin lesiones focales; vesícula con imagen hiperecogénica de 5,3mm adherida a la pared, sin sombra acústica, compatible con pequeño pólipo (fig. 1); vía biliar no dilatada.
Ante la baja correlación clínico-radiológica, se decide no intervenir y continuar con controles clínicos y ecográficos. Tras 3 años de seguimiento la abdominalgia ha desaparecido y no han surgido cambios ecográficos.
Los PVB los podemos subdividir en: primarios, cuando no se asocian a patología digestiva, y secundarios, cuando se hallan junto a otras enfermedades, como la leucodistrofia metacromática, malunión pancreato-biliar o el síndrome de Peutz-Jeghers. Revisando la bibliografía, se han encontrado 13 publicaciones1–13 en las que se describen 18 casos de niños con PVB primarios (tabla 1).
Casos de pacientes pediátricos con PVB primarios
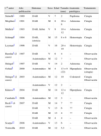
| 1.er autor | Año publicación | Síntomas | Sexo | Edad | Tamaño (mm) | Anatomía patológica | Tratamiento |
| Sirinelli1 | 1989 | DAR | V | 7 | 2 | Papiloma | Cirugía |
| Mogilner2 | 1991 | DAR | M | 8 | 20×8 | Adenoma | Cirugía |
| Mullick3 | 1993 | DAR, fiebre | V | 9 | 10×12 | Adenoma | Cirugía |
| Schimpl4 | 1994 | DAR, ictericia | M | 15 | 8×6 | Heterotopia | Cirugía |
| Leyman5 | 1996 | DAR | V | 16 | 20×10 | Heterotopia | Cirugía |
| Barzilai6 (2 casos) | 1997 | DAR | V | 6 | 4 | – | Observación |
| Asintomático | M | 12 | ? | – | Observación | ||
| Stringel7 | 1997 | DAR | V | 14 | 2 | Adenoma | Cirugía |
| Ochiai8 | 2000 | Asintomático | M | 4 | 13×9 (22) | Hiperplasia | Observación (cirugía) |
| Stringer9 (2 casos) | 2003 | Asintomático | M | 12 | 10 | Colesterol | Cirugía Observación |
| Asintomático | V | 12 | 2 | – | |||
| Kikiros10 | 2004 | DAR | M | 14 | 12×12 | Hiperplasia | Cirugía |
| Carabaño11 | 2006 | Asintomático | M | 12 | 3 | – | Observación |
| Beck12 (4 casos) | 2007 | DAR | M | 14 | 7 | ?? | Cirugía |
| DAR | V | 13 | 6 | ?? | Cirugía | ||
| DAR | M | 13 | 4 | ?? | Cirugía | ||
| DAR | M | 4 | 4 | – | Observación | ||
| Scarpa13 | 2008 | Asintomático | V | 13 | 6 | – | Observación |
| Torrecilla | 2010 | DAR | M | 12 | 5,3 | – | Observación |
Al igual que en adultos, los PVB fueron más frecuentes en mujeres (57,9%). La media de edad es de 11 años, con un rango de aparición amplio desde los 4 a los 16 años.
La clínica es variable; teóricamente podrían obstruir la salida del cístico y causar cólico biliar, colestasis o favorecer una colecistitis, pero la mayoría de las veces la clínica es inespecífica, con pacientes asintomáticos diagnosticados como hallazgos casuales (31,6%) o niños con DAR sin síntomas de organicidad ni alteración de la función hepática (57,9%). Solo en 2 casos3,4 se presentaron otros síntomas asociados al DAR, como fiebre o ictericia.
El método diagnóstico más frecuente es la ecografía, en la que se evidencia una masa hiperecogénica unida a la pared, inmóvil y sin sombra acústica. Según distintos estudios en adultos, la ecografía tiene una sensibilidad variable (45-90%) que se modifica en relación con el tamaño del pólipo, siendo frecuente que los pólipos pequeños ecográficamente no se localicen por histología; de manera que el valor predictivo positivo para PVB mayores de 10mm sería bueno, pero no así para los menores. En esta revisión, el tamaño es variable: de 2 a 20mm; un tercio de ellos presentaban un tamaño mayor o igual a 10mm mientras dos tercios eran menores. En ninguno de los 3 pacientes intervenidos por Beck12 se pudo identificar el pólipo mediante estudio anatomopatológico, correspondiendo al 25% del total de pacientes operados.
La evolución natural es variable: desaparición, disminución en tamaño, estabilización, crecimiento o malignización (no descrito en niños). El cambio en el tamaño es definido como incrementos o disminuciones de al menos 3mm en relación con estudios previos. De los 8 pacientes pediátricos no operados inicialmente, solamente uno aumentó 8 9mm en 2 años, lo que indicó su intervención. En las series de adultos, la evolución de los pólipos menores de 10mm no extirpados es muy buena, siendo la prevalencia del cáncer de vesícula del 0,08%.
Histológicamente, podemos dividirlos en:
- –
Seudopólipos (de colesterol, inflamatorios, hiperplasia adenomatosa), denominados así porque teóricamente no presentan poder de malignización
- –
PVB verdaderos (tumores mesenquimatosos, adenomas, adenocarcinomas), por ser posible su evolución cancerígena.
En adultos, los pólipos benignos más frecuentes son los de colesterol (41-70%) y de los malignos los adenocarcinomas (20%), pero estos datos no son extrapolables a los niños, donde la anatomía patológica es muy variable.
El tratamiento consiste en la colecistectomía laparoscópica (si no hay sospecha de malignización), pero no existe consenso de cuándo es necesaria su realización: unos abogan por la resección de todo PVB1,2,4,7, mientras otros extrapolan los criterios utilizados en adultos9–12 (diámetro mayor de 10mm, sésil, litiasis biliar concomitante, crecimiento rápido, sintomáticos) y siguen el resto mediante ecografías cada 3-6-12 meses. Estos criterios se basan en estudios que definen unos factores de riesgo para su malignización; parece claro que los pólipos sintomáticos o mayores de 10mm deben ser intervenidos, aunque con el resto de los criterios las evidencias son discutibles según diversos autores. En la revisión, 12 pacientes fueron intervenidos y los otros 7 fueron seguidos ecográficamente; de los pacientes operados, solamente la mitad presentaba un tamaño mayor a 10mm.
Nuestra opinión es que, hasta que se obtengan más datos, solamente deberían intervenirse aquellos pólipos mayores de 10mm o cuando produzcan una clínica compatible con patología biliar.