El penfigoide ampolloso es una enfermedad ampollosa adquirida, autoinmunitaria, extremadamente infrecuente en los niños, que se caracteriza por la presencia de anticuerpos IgG dirigidos contra antígenos de la zona de la membrana basal. En general, el curso clínico de esta entidad es muy bueno y no presenta recaídas. El diagnóstico y el tratamiento precoces son fundamentales.
Presentamos el caso clínico de una lactante de 3 meses con aparición de lesiones ampollosas en ambas palmas y plantas, y lesiones urticariformes en el tronco y la cara 3 semanas después de la vacunación de los 2 meses (hepatitis B, difteria, tétanos, tos ferina, poliomielitis, Haemophilus influenzae B, meningococo C y neumococo). La clínica empeoró con la vacunación a los 4 y 6 meses de edad. Con deflazacort por vía oral a dosis de 1mg/kg/día se controlaron las lesiones, interrumpiéndose el tratamiento de forma progresiva a los 3 meses. Tras 8 meses de seguimiento, la niña no ha presentado recidivas.
El penfigoide ampolloso se ha relacionado con la ingesta de fármacos y con las vacunaciones, apareciendo las lesiones de 1 día a 4 semanas después. Aunque el mecanismo etiopatogénico no está demostrado, se aporta un caso con una relación clara con la vacunación.
Bullous pemphigoid is an acquired autoimmune blistering disorder extremely uncommon in children, characterized by circulating IgG antibodies to antigens of the epidermal basement membrane zone. In general, the clinical course of this condition is good and relapses are rare. The early diagnosis and treatment are fundamental.
We present a 3-month-old girl with a blistering eruption on her palms and soles, and urticarial plaques on trunk, and face, 3 weeks after vaccine at two months (hepatitis B, diphtheria, tetanus, pertussis, polio, Haemophilus influenzae B, meningococcal C, pneumococcus). The clinical course worsened with vaccinations at 4 and 6 months. The control of lesions was achieved with oral deflazacort 1mg/kg/day, with a gradual decrease until 3 months of therapy. The patient is still in remission after 8 months of follow-up.
Bullous pemphigoid has been connected with some drugs and vaccinations, 1 day to 4 weeks after receiving immunization. Although the exact mechanism of induction is unclear, this case report has a visible relationship with vaccinations.
El penfigoide ampolloso (PA) es una enfermedad autoinmunitaria adquirida que se caracteriza por la producción de autoanticuerpos IgG contra los antígenos del PA de 230 y 180 KD (antígenos 1 y 2 del PA, respectivamente), que se encuentran en los hemidesmosomas de la membrana basal epidérmica.
El diagnóstico de penfigoide infantil se realiza sobre la base de 4 criterios1: a) edad menor o igual a 18 años; b) clínica de ampollas a tensión con afectación variable de mucosas; c) ampolla subepidérmica con eosinofilia en la histopatología, y d) inmunofluorescencia directa con depósitos lineales de IgG y/o C3, o una inmunofluorescencia indirecta positiva con anticuerpos IgG antimembrana basal.
Caso clínicoLactante de 3 meses, con un buen desarrollo pondo-estatural y sin antecedentes de interés, que es remitida a la consulta de dermatología pediátrica por la aparición brusca de lesiones ampollosas en ambas palmas y plantas, de unos 3 días de evolución, sin fiebre ni malestar general, ni otras alteraciones acompañantes. No había tenido ningún proceso infeccioso previo. La última vacunación se realizó 3 semanas antes de comenzar con las lesiones, según el calendario vacunal, incluidas las vacunas contra hepatitis B, difteria, tétanos, tos ferina, poliomielitis, Haemophilus influenzae B (H. influenzae B), meningococo C y neumococo. La historia familiar era negativa para enfermedades autoinmunitarias.
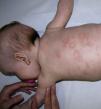
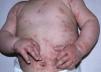
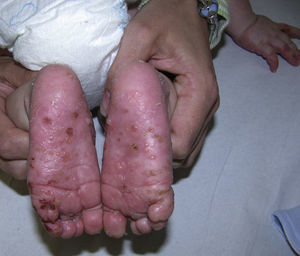
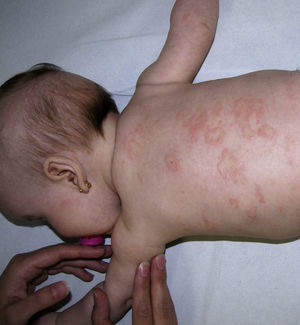
En la exploración física se apreciaban, sobre una base eritematosa, lesiones ampollosas, costras y áreas denudadas, afectando a toda la extensión de ambas palmas y plantas, y el dorso de los dedos (fig. 1). Posteriormente, fueron apareciendo lesiones en el tronco, los brazos y la región retroauricular, con predominio de placas eritemato-edematosas de morfología anular (fig. 2). No se observó afectación de las mucosas. Las lesiones eran pruriginosas y despertaban a la niña por la noche.
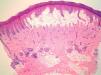
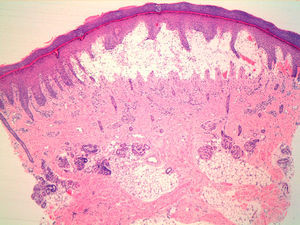
Se realizó una biopsia cutánea, donde se observó una ampolla subepidérmica con eosinófilos y algunos polimorfonucleares (fig. 3). En la dermis superficial se identificó un infiltrado eosinofílico perivascular. La inmunofluorescencia directa mostró unos depósitos lineales de IgG y C3 en la membrana basal epidérmica, con negatividad par los marcadores IgA, IgM y C1q.
La analítica reveló una leucocitosis con eosinofilia, y trombocitosis. Los anticuerpos antimembrana basal y el resto del perfil de autoinmunidad resultaron negativos.
Se realizó tratamiento con antibioterapia y corticoterapia tópica, con muy buena evolución, y control de las lesiones.
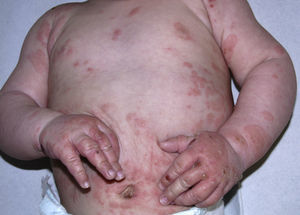
Tras la vacunación de los 4 meses, se produjo a partir del 3.°-4.° día un empeoramiento brusco de las lesiones, con afectación de palmas, plantas, tronco, brazos y cara, de forma generalizada (fig. 4). En este momento se instauró tratamiento con deflazacort por vía oral, a dosis de 1mg/kg/día. A los 15 días de comenzar el tratamiento, las lesiones habían desaparecido por completo en todas las localizaciones. Con la vacunación de los 6 meses experimentó un discreto rebrote a las horas de la vacunación, manteniéndose la dosis de corticoides por vía oral. Posteriormente, se realizó un descenso progresivo hasta su supresión a los 3 meses, sin recaídas durante 10 meses de seguimiento. Sin recaídas tras 12 meses de seguimiento. Tras la vacunación a los 15 meses permanece asintomática (sarampión, rubéola, parotiditis, varicela y meningococo C).
DiscusiónLa clínica del PA en la infancia es superponible a la de los adultos. Aparecen ampollas tensas, a veces hemorrágicas, sobre una piel eritematosa o clínicamente normal, con frecuencia en el tronco y en las áreas flexurales. Estas ampollas permanecen intactas durante varios días y se rompen formando costras. Es frecuente encontrar lesiones urticariformes acompañantes, habitualmente muy pruriginosas2. La afectación de las mucosas es variable. El signo de Nikolsky es negativo.
En la infancia se han observado dos picos de incidencia de PA, en el primer año de vida y en torno a los 8 años3. En los niños menores de 1 año de edad es característica una mayor afectación de palmas, plantas y cara, en contraste con los niños más mayores, con un predominio de lesiones en las mucosas, y de las formas generalizadas. Incluso se han descrito casos en esta edad de PA localizado exclusivamente en la región genital, donde debe diferenciarse de lesiones por abuso sexual2. Estas diferencias en cuanto a la localización de las lesiones se han atribuido a una posible expresión de diferentes antígenos del PA en diversas regiones cutáneas dependientes de la edad del niño4. Sin embargo, los autoanticuerpos en los niños tienen los mismos antígenos diana en la membrana basal que en los adultos5.
Los estudios de laboratorio demuestran de forma constante una leucocitosis con eosinofilia y trombocitosis. Para confirmar el diagnóstico debe realizarse una biopsia, donde se observa la formación de una ampolla subepidérmica con un gran número de eosinófilos6. La inmunofluorescencia directa muestra unos depósitos lineales de IgG y C3 en la unión dermoepidérmica. En la inmunofluorescencia indirecta se identifican frecuentemente en sangre autoanticuerpos IgG contra la membrana basal epidérmica.
El PA en la infancia se ha relacionado con la ingesta de fármacos y medicinas complementarias7, y con las vacunas, sobre todo con la primera vacunación, apareciendo las lesiones de 1 día a 4 semanas después8–12. Debido a la alta tasa de vacunaciones en el primer año de vida, es difícil establecer una relación causal entre la vacunación y el PA. Sin embargo, al igual que otros pacientes publicados en la literatura, la paciente presentada desarrolló las lesiones 3 semanas después de la vacuna de los 2 meses (hepatitis B, difteria, tétanos, tos ferina, poliomielitis, H. influenzae B, meningococo C y neumococo), empeorando con las siguientes dosis de la vacunación a los 4 y los 6 meses, de un modo significativo, estableciéndose una clara relación temporal con las mismas8,11,13. Algunos autores sugieren que la administración de la vacuna puede desenmascarar un PA subclínico al inducir una reactivación inmunitaria no específica en individuos genéticamente predispuestos2,9.
Otra explicación posible podría ser la transferencia de los autoanticuerpos desde la madre; sin embargo, no han sido detectados en los sueros maternos hasta la fecha8,13,14.
El tratamiento de elección son los corticoides por vía oral, con una respuesta muy buena y rápida, en general en 2-3 semanas. Se emplea prednisolona o deflazacort a dosis de 1-2mg/kg/día. Si las lesiones son localizadas, puede iniciarse el tratamiento con antibióticos y corticoides tópicos10,15. En sujetos resistentes se han publicado casos de tratamiento con antimicrobianos (oxacilina, eritromicina, cotrimoxazol), con resultados variables, y con inmunosupresores, como ciclosporina, sulfona, azatioprina, micofenolato mofetilo e inmunoglobulinas intravenosas3,11,12,15,16.
En general, el curso clínico de esta entidad es muy bueno, con lesiones que duran menos de un año y no presenta recaídas3. El diagnóstico y el tratamiento precoces son fundamentales15.
El diagnóstico diferencial se realiza con otras entidades que cursan con formación de ampollas predominantemente en zonas acras en niños, como procesos infecciosos (impétigo ampolloso, sarna, herpes simple) y no infecciosos (incontinencia pigmentaria, histiocitosis de células de Langerhans, dermatosis IgA lineal, acropustulosis de la infancia, eritema multiforme y epidermólisis ampollosa congénita)10. El diagnóstico de PA, como hemos señalado, requiere la realización de una biopsia cutánea y el estudio de inmunofluorescencia directa e indirecta para su confirmación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.