Se presenta el caso de un neonato de sexo femenino de 24 días de vida. Fruto de una gestación gemelar monocorial biamniótica que finalizó por cesárea a las 34 SG por colestasis materna. El peso al nacimiento fue adecuado. No se realizó investigación materna para Streptococcus agalactiae. Requirió ingreso 11 días en UCI neonatal por prematuridad, maladaptación pulmonar que precisó oxigenoterapia e ictericia. Se instauró cobertura antibiótica con ampicilina y gentamicina por vía periférica previa recogida de hemocultivo y cultivo de LCR, que se suspendió a los 5 días dada la negatividad de los cultivos.
A los 24 días de vida presenta fiebre hasta 38°C, irritabilidad y alteraciones analíticas compatibles con sepsis clínico-analítica. Al realizar la punción lumbar se aprecia cifosis dorsolumbar; se realiza la punción a nivel de L3 a L4 que resulta traumática con salida de material hemático que se cursa para cultivo. Se inicia tratamiento antibiótico empírico con ampicilina y gentamicina endovenosas. A las 48h la paciente persiste febril y presenta un aumento significativo de los reactantes de fase aguda. El hemocultivo es positivo para Staphylococcus aureus por lo que se optimiza la pauta antibiótica, sustituyendo ampicilina por cloxacilina, con buena respuesta clínico-analítica en las siguientes 24–48h. Se completan 21 días de tratamiento dada la positividad del cultivo de LCR para el mismo germen. Se realiza una gammagrafía ósea, para localizar posibles focos osteomielíticos de diseminación hematógena de S. aureus y filiar la causa de la deformidad dorsolumbar, que no muestra alteraciones. Posteriormente se realiza RM de columna que muestra vértebra D12 en mariposa y retrolistesis D11 con discreta compresión del cordón medular. A los 48 días de vida se remite a domicilio con orientación diagnóstica de sepsis con posible meningitis por S. aureus y sospecha de malformación vertebral congénita que se controlará de forma ambulatoria.
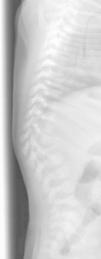
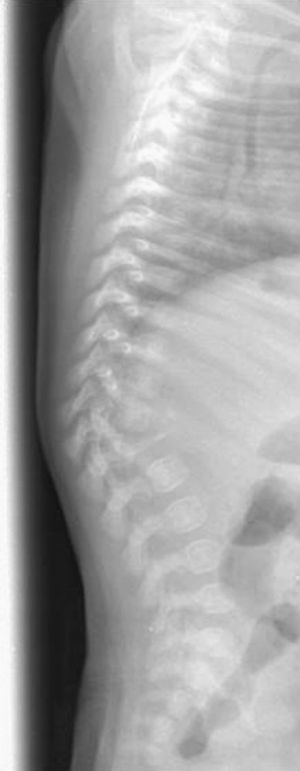
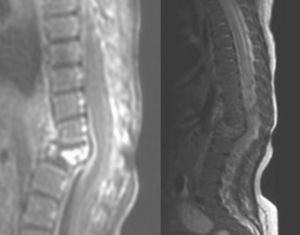
A las 24h del alta reaparece la fiebre. En la exploración física destaca protrusión en la región dorsal baja con angulación vertebral. Se realiza radiografía dorsolumbar que muestra cifoescoliosis con desaparición casi total del cuerpo vertebral de L1 compatible con espondilitis (fig. 1). Se recoge hemocultivo y se inicia cobertura antibiótica con cloxacilina y cefotaxima. Se realiza nueva RM de columna que muestra aplastamiento vertebral de L1 y cambios circundantes que sugieren espondilodiscitis con colección flemonosa de D11 a L1–L2 (fig. 2). No presenta, sin embargo, ningún hallazgo patológico en la nueva gammagrafía ósea realizada (99mTc-HMDP). Se optimiza la antibioterapia a teicoplanina y cefotaxima, que se prolonga durante dos semanas y se coloca un corsé ortopédico. Posteriormente completa 6 semanas más de tratamiento antibiótico oral con cefadroxilo a 100mg/kg/d.
La paciente presenta buena evolución clínico-radiológica con sedestación autónoma a los 8 meses y deambulación parcial a los 14 meses, sin diferencias con respecto a la hermana gemela.
La espondilodiscitis infecciosa es una entidad extremadamente infrecuente en el periodo neonatal y en la edad infantil corresponde al 2% de la infecciones osteoarticulares3,8. Afecta generalmente a los menores de 5 años, la principal localización es la columna lumbar (L4–L5 y L3–L4)1,4 y la etiología más comúnmente implicada es la infecciosa8.
La fisiopatología es, aún, poco conocida aunque se propone la colonización bacteriana de la estructura vertebral por vía hematógena, facilitada por la importante vascularización de la placa terminal cartilaginosa, en la interfase disco-vértebra, característica en edades tempranas y que involuciona con la edad2,5. En nuestro caso, probablemente existió una bacteriemia por S. aureus en el periodo perinatal que diseminó por vía hematógena a la vértebra y al disco intervertebral.
Como en nuestro paciente, hasta en el 50% de los casos se confirma la causa infecciosa mediante el aislamiento del germen causal (mayoritariamente en hemocultivos)6, siendo S. aureus el microorganismo más frecuente (80–90%).
La clínica en el neonato puede cursar como irritabilidad, fiebre o hábito séptico. Las deformidades a nivel dorsolumbar, como la de nuestro paciente, son poco frecuentes. La RM de columna es la técnica diagnóstica de elección por su mayor sensibilidad y especificidad. Permite evaluar y diferenciar la destrucción ósea y discal y delimitar la existencia de abscesos paravertebrales (hasta en un 37%)5,8. Sin embargo, en el neonato resulta difícil el diagnóstico diferencial radiológico con malformaciones vertebrales congénitas. La gammagrafía ósea con 99mTc es sensible pero poco específica, con una alta tasa de falsos negativos en los casos de mayor afectación discal y en la época neonatal (sensibilidad del 30% en estos pacientes)7.
El tratamiento se basa en antibioterapia con cobertura de S. aureus y gérmenes gramnegativos9,10 e inmovilización con ortesis externas dada la dificultad técnica de la cirugía en edades tempranas10.