El linfedema primario es una entidad rara en edad pediátrica. Afecta aproximadamente 1,15/100.000 personas menores de 20 años. Es más frecuente en mujeres y en la edad prepuberal1. Se debe a una alteración intrínseca del sistema linfático, y su origen puede ser esporádico o hereditario. Se presenta habitualmente como una tumefacción indolora de los miembros inferiores, aunque puede afectar también a la cara o a los genitales2.
A continuación, describimos el caso de una niña de 10 años que consultó en nuestro centro por presentar una tumefacción dolorosa a nivel del dorso del pie izquierdo de una semana de evolución. Entre sus antecedentes destacaba el haber presentado un año antes una celulitis en el tobillo izquierdo que precisó el ingreso hospitalario para recibir tratamiento antibiótico intravenoso. No refería antecedentes de infección respiratoria ni traumatismo previo. Presentaba dolor con la deambulación y estaba afebril. En la exploración física, destacaba una tumefacción en el dorso del pie izquierdo que alcanzaba el tobillo y dolor selectivo a la palpación de las articulaciones metatarsofalángicas.
Se realizó una radiografía del tobillo y pie izquierdos que no mostró alteraciones significativas. Se solicitó análisis de sangre completo incluyendo reactantes de fase aguda, factor reumatoide, anticuerpos antinucleares, HLA-B27 y hormonas tiroideas siendo todas las pruebas normales.
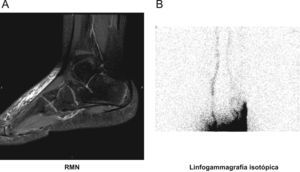
Se remitió al servicio de reumatología que realizó el diagnóstico de tarsitis como forma de inicio de una artritis idiopática infantil oligoarticular. Se inició el tratamiento con ibuprofeno y posteriormente con metotrexate, sin observar mejoría clínica. Ante la evolución desfavorable se completó el estudio con la realización de una RMN del tobillo y metatarso izquierdos para descartar otras posibilidades diagnósticas. La RMN mostró un aumento del tejido celular subcutáneo localizado en la vertiente dorsal y lateral del pie con trabeculación y edema, sin evidenciar otras alteraciones (fig. 1) sugestivo de linfedema. Se descartaron las principales causas de linfedema secundario dado que entre los antecedentes no se constataron radioterapia, ni cirugía, ni viajes a países endémicos de filariasis, ni traumatismo. En la exploración física, no se evidenciaron varices ni otros signos indicativos de insuficiencia venosa crónica. La ausencia de fiebre, los reactantes de fase aguda normales y la nula respuesta a antibioterapia descartaron la causa infecciosa. Ante la sospecha de linfedema primario precoz se solicitó una linfogammagrafía isotópica que evidenció un retardo en la eliminación del trazador en la pierna izquierda confirmándose el diagnóstico (fig. 1). Actualmente, la paciente está recibiendo tratamiento rehabilitador con una evolución satisfactoria.
El linfedema primario es una entidad rara en edad pediátrica. Se produce por un aumento anormal de líquido rico en proteínas en el espacio intersticial debido a una sobreproducción de dicho líquido y/o a una disminución en la capacidad de transporte del sistema linfático. La etiología de esta alteración permanece desconocida aunque se están investigando causas genéticas. Suele presentarse como una tumefacción no dolorosa de los miembros inferiores, habitualmente unilateral. En ocasiones puede afectar también a la cara o a los genitales y no se acompaña de manifestaciones sistémicas1.
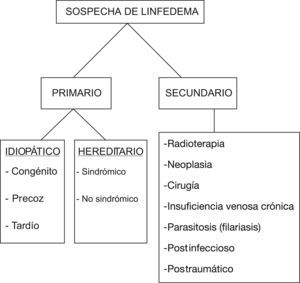
El diagnóstico diferencial de una tumefacción dolorosa en un miembro inferior abarca diversas patologías; celulitis/erisipela, enfermedad reumatológica, traumatismo, trombosis venosa profunda, insuficiencia venosa profunda, etc.3 (fig. 2). Una presentación clínica atípica de un linfedema puede inducir a errores diagnósticos y motivar la realización de más pruebas de imagen4. La linfogammagrafía isotópica objetiva la velocidad del tránsito a través de los canales linfáticos y constituye la prueba diagnóstica de elección en los linfedemas primarios.
El tratamiento del linfedema es sintomático y se realiza mediante la utilización de vendajes compresivos y ejercicio rehabilitador. No existe un tratamiento etiológico específico, por lo que el objetivo sería intentar disminuir el volumen del edema, reducir los síntomas y evitar las complicaciones. Por otro lado, es importante no descuidar el apoyo psicológico dado que la mayoría de los enfermos son adolescentes y les preocupa las repercusiones estéticas del edema1.
Las complicaciones más habituales suelen ser las infecciones cutáneas porque la formación de un edema con alto contenido proteico supone un caldo de cultivo para infecciones de repetición.
Por tanto, queremos destacar que la presencia de una celulitis sin causa aparente puede ser el primer signo de una disfunción linfática preexistente5,6, tal como ocurrió en nuestro caso.