Analizar la mortalidad en un hospital infantil de tercer nivel y alta complejidad.
Material y métodosSe revisaron los fallecidos en el Hospital Infantil La Paz durante los años 2007, 2008 y 2009. Se analizaron datos epidemiológicos, diagnósticos clínicos y de autopsia y su correspondencia, y si se llegaba a un diagnóstico etiológico definitivo. La limitación del esfuerzo terapéutico y la previsibilidad del fallecimiento también fueron recogidas. Las variables fueron prospectivamente definidas al inicio.
ResultadosSe estudiaron 253 fallecimientos (6,08 por mil ingresos). El 43,4% eran menores de 1 mes y el 63,9% menores de un año. La patología neonatal y la hemato-oncológica fueron las causas más frecuentes. Fallecieron en las tres unidades de cuidado intensivo el 87%. Se practicó autopsia a 53% de los fallecidos y se detectó un 7,8% de nuevos hallazgos significativos, aunque solo en un caso podría el tratamiento haber modificado el pronóstico. Limitación de esfuerzo terapéutico y cuidado paliativo se instauró en el 41,9%. El fallecimiento era esperado al inicio del proceso en 83,9%, En 92% se consideró que existía un diagnóstico definitivo y en 86,4% un diagnóstico etiológico de los procesos que condujeron al fallecimiento.
ConclusionesEl análisis de la mortalidad hospitalaria permite evaluar la calidad de la asistencia pediátrica y detectar resultados adversos. La autopsia continúa proporcionando información relevante. La limitación de esfuerzo terapéutico y cuidado paliativo es una medida cada vez más frecuente en la edad pediátrica. El número de niños que muere sin diagnóstico etiológico sigue siendo alto.
To study infant and child mortality in a third level children's hospital treating highly complex patients.
Patients and methodsAll children dying in the period 2007- 2009 at La Paz Children's Hospital were evaluated. Epidemiological data, autopsy rate, clinical and autopsy diagnoses and their correspondence and the number of, patients with precise final diagnoses were analysed. Therapeutic effort limitation and palliative care were also evaluated as well as if the final result was expected according to the initial disease or clinical condition of the patients. All the variables were prospectively defined at the start of the study period.
ResultsA total of 253 cases (6.08‰ admissions) were analysed. The two leading causes of death were disorders related to prematurity and low birth weight, and haematology oncology malignant diseases. Most patients (87%) died in an intensive care unit (neonatal or paediatric). During the study period 134 autopsies (53%) were performed, and new clinically significant findings were observed in 12 of these (7.8%) but in only one case the treatment could have possibly modified the prognosis (class I discrepancy). Therapeutic effort limitation and palliative care were implemented in 41.9%. Death was initially expected in 83.9% of cases. An accurate final diagnosis was defined in 92%, and the aetiology of the disease was considered to be identified in 86.4% of all deaths.
ConclusionsHospital mortality analysis is useful to evaluate the quality of the paediatric care and to detect adverse results that could be corrected. Paediatric autopsy continues to provide clinically significant data for paediatricians and families. Therapeutic effort limitation and palliative care is increasingly applied in paediatric end of life care. The number of infants and children dying without a final aetiological diagnosis is still considerably high.
La mortalidad infantil ha sufrido un descenso progresivo en la última década a nivel mundial siendo más significativo en América del Sur, México, Puerto Rico y otros países en vías de desarrollo gracias a los esfuerzos en la mejora de las medidas higiénico-sanitarias en dichos países. Ahora bien, en los países desarrollados, la etiología de la mortalidad ha cambiado radicalmente de tal manera que según publicaciones del CDC (Centers for Disease Control and Prevention) las causas principales de mortalidad infantil son: accidentes, cardiopatías, neoplasias y enfermedades congénitas o malformaciones dejando la causa infecciosa al final de la lista de las 10 causas principales de muerte infantil. Un apartado especial en estas consideraciones lo constituye la mortalidad neonatal fundamentalmente en los países desarrollados en los que las tasas de prematuridad (muy variables entre los diferentes hospitales) y el bajo peso al nacimiento mantienen altas las cifras de fallecimientos por esta causa durante el primer año de vida1.
Junto a ello, además, nuevos conceptos adquieren cada vez más relevancia en la práctica clínica hospitalaria, como la limitación del esfuerzo terapéutico (LET) y cuidado paliativo ante la previsión de un pronóstico adverso. En diferentes áreas como Neonatología, Oncología, Dismorfología o Cuidado Intensivo, los profesionales sanitarios con la ayuda de los comités de ética asistencial han profundizado en los últimos años en la difícil tarea de encontrar el modo de garantizar el mejor interés del paciente y al mismo tiempo evitar futilidad en la actuación médica y obstinación terapéutica. Estos planteamientos son especialmente importantes en la etapa pediátrica puesto que la edad de los pacientes hace que estas decisiones deban ser compartidas con los padres o representantes legales y solo con los propios pacientes a partir de edades próximas a la adolescencia2–6.
A pesar de los importantes avances en el diagnóstico de enfermedades pediátricas mediante pruebas genéticas, exploraciones radiológicas, o pruebas de laboratorio, inmunología, etc., existe un apreciable número de procesos en los que no es posible llegar a identificar de un modo concluyente la etiología de algunas enfermedades y este hecho tiene una importancia fundamental, entre otras múltiples razones, para poder dar a los padres un consejo genético más preciso del riesgo de recurrencia de enfermedades letales7.
El estudio necrópsico continúa proporcionando información valiosa para completar o confirmar diagnósticos, proporcionar explicaciones fisiopatológicas de los procesos que han conducido al fallecimiento, detectar nuevos hallazgos no identificados previamente y garantizar la información más objetiva a las familias, siendo por todo ello considerado un indicador de calidad y un excelente instrumento docente8. El análisis de la correlación entre los diagnósticos clínicos y los hallazgos anatomopatológicos permite evaluar la calidad de los diagnósticos clínicos y aclarar mecanismos fisiopatológicos o evoluciones inesperadas en los pacientes9–11, si bien en algunos casos más complejos, tampoco la autopsia permite llegar a un diagnóstico definitivo7,12.
Estimar el riesgo de mortalidad es una importante medida de control de calidad de los fallecimientos acaecidos en un hospital. Se han publicado puntuaciones para valorar este riesgo en unidades de cuidados intensivos y en diferentes procesos13,14.
El Hospital Infantil La Paz (HILP) es un centro de nivel III C en el que se asisten pacientes de alta complejidad, con especialidades médicas y quirúrgicas y programas de trasplante cardiaco, intestinal, hepático, renal, multivisceral y de progenitores medulares. En este centro, la subcomisión de mortalidad ha analizado los fallecimientos acaecidos durante los años 2007 - 2009. El objetivo del presente artículo es describir las características y causas actuales de mortalidad en un hospital de estas características y analizar durante este periodo de tiempo la limitación del esfuerzo terapéutico, la precisión diagnóstica en los pacientes fallecidos y la correspondencia entre diagnósticos clínicos y anatomopatológicos.
Material y métodosSe revisaron todos los fallecimientos acaecidos en el HILP durante los años 2007-2009, analizando la hoja de mortalidad y el informe clínico junto con el anatomopatológico en los casos en que se practicó autopsia. Los casos fueron discutidos uno a uno, presentados por el miembro de la comisión mejor conocedor de los datos del paciente durante el ingreso, y evaluados por los restantes miembros del grupo entre los que está presente un patólogo que presenta los hallazgos de autopsia. Finalmente, por consenso de todos los presentes, se deciden las variables analizadas respecto a la precisión diagnóstica, resultado del tratamiento y correlación clínico-patológica.
Se recogieron las siguientes variables: edad, sexo, servicio en el que se produce el fallecimiento, causa de la muerte, la existencia o no de limitación del esfuerzo terapéutico y cuidado paliativo, los hallazgos de la necropsia así como su correspondencia con los diagnósticos clínicos, y con todo ello se valoraba si existió o no un diagnóstico etiológico y definitivo y también si la muerte era esperada o inesperada teniendo en cuenta la gravedad del proceso inicial y el riesgo de las medidas terapéuticas previstas (respuesta al tratamiento médico o quirúrgico) (por ejemplo, el fallecimiento por sangrado masivo después de una amigdalectomía sería una muerte inesperada y el de un fallo hepático fulminante o un shock séptico irreversible serían muertes esperadas).
Las causas de mortalidad se agruparon según las categorías diagnósticas señaladas en la tabla 1. La correspondencia de hallazgos anatomopatológicos y diagnósticos clínicos se realizó siguiendo la clasificación de Goldman15 (tabla 2). Se consideró que existía un diagnóstico definitivo: si con el estudio completo clínico/necrópsico se podía hacer un diagnóstico de la causa última que provocó el fallecimiento. Diagnóstico etiológico fue considerado cuando con los estudios clínicos y/o necrópsicos se podían identificar con claridad las causas básicas del proceso que condujo al fallecimiento (por ejemplo, un error innato del metabolismo no identificado no tiene diagnóstico etiológico y sí lo tiene un trastorno del ciclo de la urea por déficit de ornitina transcarbamilasa).
- -
Se definió como muerte potencialmente evitable en aquellos casos con discrepancia entre los diagnósticos clínicos/y de autopsia de tipo I, es decir, aquellos en que un hallazgo de autopsia podía suponer, de haberse conocido previamente, un cambio en el tratamiento del paciente y potencialmente en el pronóstico.
Causas de mortalidad Infantil
| Enfermedades INFECCIOSAS en niño sano |
| TUMORES de ÓRGANO SÓLIDO |
| LEUCEMIAS |
| OTRAS enfermedades HEMATOLÓGICAS |
| INMUNODEFICIENCIAS |
| Enfermedades ENDOCRINO- METABÓLICAS |
| Enfermedades NEUROLÓGICAS Y NEUROMUSCULARES |
| Enfermedades CARDIOCIRCULATORIAS |
| Enfermedades RESPIRATORIAS |
| Enfermedades HEPATOINTESTINALES |
| Enfermedades REUMATOLÓGICAS |
| Enfermedades NEFROUROLÓGICAS |
| Enfermedades de ORIGEN PERI/NEONATAL RN no viables |
| Enfermedades de ORIGEN PERI/NEONATAL prematuro precoz |
| Enfermedades de ORIGEN PERI/NEONATAL prematuro secuelas |
| Enfermedades de ORIGEN PERI/NEONATAL asfixia/trauma |
| Enfermedades de ORIGEN PERI/NEONATAL otras |
| MALFORMACIONES CONGÉNITAS cardiacas |
| MALFORMACIONES CONGÉNITAS múltiple |
| MALFORMACIONES CONGÉNITAS otras |
| Enfermedades GENÉTICAS cromosomopatía |
| Enfermedades GENÉTICAS otras |
| CAUSAS EXTERNAS/ACCIDENTES extrahospitalario |
| CAUSAS EXTERNAS/ACCIDENTES intrahospitalario |
| MAL DEFINIDO |
| OTRAS |
Correspondencia clínico-patológica
| Clasificación de Goldma15 | Discrepancias diagnósticas | |
| CLASE I | Discrepancias MAYORES: en diagnósticos principales (causa del fallecimiento) | Su conocimiento previo al fallecimiento habría cambiado con toda probabilidad el manejo y pronóstico del paciente (curación o prolongación de la supervivencia) |
| CLASE II | Su conocimiento previo al fallecimiento no habría cambiado el pronóstico del paciente (por no existir terapia disponible, por haberse empleado el tratamiento adecuado a pesar de no haberse conocido la causa, porque el paciente rechace el estudio/tratamiento…) | |
| CLASE III | Discrepancias MENORES: en diagnósticos secundarios | Diagnóstico no relacionado directamente con la causa de muerte (relacionado con el proceso terminal que llevó a la muerte), pero que debería haberse tratado |
| CLASE IV | Diagnóstico menor, no diagnosticable, de posible importancia epidemiológica o genética (sin relevancia en la evolución del paciente) | |
| CLASE V | No discrepancia | |
Los resultados fueron recogidos después de cada reunión en una base de datos previamente elaborada. Las variables fueron definidas al inicio del periodo de estudio para tratar de evitar cambios de criterio a lo largo del tiempo. La descripción de variables y el análisis estadístico se realizó con el programa SPSS 12.0 (SPSS inc) Los datos cualitativos se presentan en forma de frecuencias absolutas y porcentajes y los datos cuantitativos mediante media más menos DS. Los datos cualitativos se han comparado usando el test de chi cuadrado. Todas las pruebas estadísticas se han considerado bilaterales y como valores significativos aquellos con p inferior a 0,05.
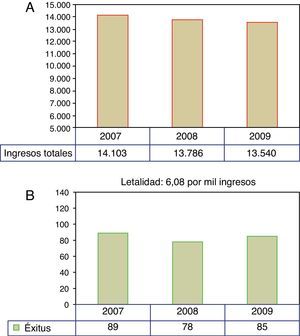
ResultadosSe registraron 253 fallecimientos (252 ingresados y uno en urgencias) (55,4% varones y 44,6% mujeres), lo que supone una mortalidad hospitalaria de 6,08 por mil ingresos sin diferencias significativas en los tres años analizados (fig. 1). Los pacientes procedían en su mayoría del área hospitalaria de referencia (76,2%) aunque el 18,6% de los pacientes procedían de otros hospitales bien de la Comunidad de Madrid (6,2%) o de otras comunidades (12,4%).
La distribución por edades se resume de manera que el 43,4% de los niños tenían menos de 1 mes y el 65,9% eran menores de 1 año (n: 164). El 12,65% de los fallecimientos se sitúa entre 1 y 5 años de edad y el 15,8% entre los 5 y los 14 años. Trece pacientes fallecen con más de 14 años de edad con patología crónica seguida en los diferentes servicios del hospital.
El 47,4% de los casos analizados (120) fallecieron en la Unidad de Cuidados Intensivos Neonatales y casi el 34% en la Unidad de Cuidados Intensivos Pediátricos, de forma que tras sumar las muertes ocurridas en la Unidad de Reanimación Posquirúrgica de nuestro hospital casi el 87% (n: 220) de las muertes hospitalarias ocurren en una unidad de vigilancia intensiva. El resto de las muertes (n: 22) ocurren en planta de hospitalización (Oncología y Pediatría General como principales servicios responsables) y muy excepcionalmente en el Servicio de Urgencias (n:1).
El tiempo de estancia del paciente en el hospital antes de su muerte alcanza un p50 de 6 días mientras que la estancia en el último servicio (en el que fallece) es un poco menor (no estadísticamente significativo) con un p50 de 5 días.
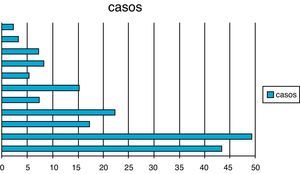
Con respecto al análisis de la etiología del fallecimiento se registran como principales causas de muerte las enfermedades de origen peri/neonatal (n: 49 o lo que es lo mismo el 19,5% del total), enfermedades hemato-oncológicas en un 13,8%, enfermedades respiratorias en un 8,7% y las cardiocirculatorias en un 6,7%, siendo las causas externas extrahospitalarias (accidentes) responsables del 4% de los fallecimientos. En la figura 2 se señalan los casos incluidos en cada uno de los grupos etiológicos señalados en la tabla 1.
Antecedentes de trasplante de órganos sólidos o de médula ósea aparecen en un 11% de las muertes registradas en el hospital y las muertes acaecidas después de procedimientos quirúrgicos suponen el 17,3% (n total: 44 de las cuales 26 tras cirugía cardio-vascular).
Se autorizó por los familiares la realización de necropsia en 134 pacientes (53%), en su mayoría fallecidos en las Unidades de Cuidados Intensivos Neonatal y Pediátrica (asociación estadísticamente significativa). La tasa de autopsias neonatales fue 76,2% del total de los fallecidos.
Tras analizar en la subcomisión de mortalidad los informes anatomopatológicos y los clínicos se encontraron discrepancias menores o no discrepancias en el 92,8% (n: 122) y discrepancias mayores (clase I y II) en 12 casos 7,8%. Solamente en un caso de bronconeumonía por varicela-zóster congénita en un pretérmino de muy bajo peso se identificó un error clase I (tabla 3).
Casos con nivel de discrepancia I y II según la clasificación de Goldman
| TIPO ERROR | EDAD | SEXO | DIAGNÓSTICO CLÍNICO | DIAGNÓSTICO ANATOMOPATOLÓGICO |
| 1 | <1 mes | M | Gram inmaduro. Sepsis por K. pneumoniae | Varicela perinatal |
| 2 | 1-5 años | F | tx hepático con disfunción de origen desconocido y PTI | Peritonitis aguda y crónica abcesificada,esplenomegalia septica, tep. |
| 2 | 5-14 años | M | Leucemia mielocítica, enterocolitis neutropénica, perforación testinal | Aspergilosis no diagnosticada pero tratada |
| 2 | <1mes | M | Linfangiectasia y quilotórax, encefalopatía y afectación neurológica severa | Síndrome de Moebius expandido |
| 2 | <1 mes | F | Bronconeumonía por P. aeruginosa | Infección por citomegalovirus |
| 2 | <1 mes | F | neumotórax, ECN y sepsis por E. coli | Meningitis |
| 2 | 1m-1 año | F | Atresia biliar y síndrome hepatorrenal | Secuencia incompleta de poliesplenia, infarto agudo de miocardio, |
| 2 | 1m-1 año | F | Miocardiopatía, trasplante cardiaco, neumotórax y quilotórax | trombo en aurícula derecha |
| 2 | 1m-1 año | F | Bronquiolitis VRS, atelecatasia masiva | TEP |
| 2 | 5-14 años | M | Status convulsivo refractario, edema agudo de pulmón | TEP y signos de encefalitis |
| 2 | <1 mes | F | Sepsis precoz por S. agalactiae | Peritonitis meconial |
| 2 | <1 mes | M | Encefalopatía hipoxico-isquémica. | Corioamnionitis y sepsis por bacilo gram positivo anaerobio |
ECN: enterocolitis necrosante; PTI: púrpura trombopénica idiopática; Tep: tromboembolismo pulmonar.
Se determinó que existía un diagnóstico clínico o anatomopatológico definitivo en el 92% de los niños y que la etiología del proceso se podía identificar en el 86,4% de los pacientes.
Se aplicaron tratamientos potencialmente curativos o para mejorar el estado del paciente en el 90,3% de los casos, el 9,7% restante recibió cuidados paliativos desde el momento del diagnóstico ante la imposibilidad de supervivencia (por ejemplo, trisomía 13 o 18, o agenesia renal bilateral). Se clasificaron como esperados el 83,9 de los fallecimientos y solamente el caso anteriormente citado de error clase I como evitable.
En toda la serie se realizó limitación del esfuerzo terapéutico y cuidado paliativo en 106 pacientes (41,9%) con un incremento anual progresivo en torno al 6% (en 2007 29% y en 2008 35%). Esta medida fue aplicada más frecuentemente en los fallecimientos neonatales con un 60,3% de casos, de los cuales en el 21,1% no se iniciaron maniobras de reanimación y en el 78,9% se retiraron medidas de soporte y se aplicaron cuidados paliativos y en hemato-oncología pediátrica.
DiscusiónLa mortalidad infantil hospitalaria, en nuestra serie, se centra en el primer año de vida y fundamentalmente en las Unidades de Cuidados Intensivos Neonatal y Pediátrica durante los primeros 7 días del ingreso. Son por tanto las enfermedades de origen peri y neonatal las principales causas de muerte hospitalaria infantil seguidas por las enfermedades hemato-oncológicas.
En los últimos años se ha experimentado un incremento en la limitación del esfuerzo terapéutico. La aplicación de este procedimiento en el Hospital Infantil La Paz se realizó en el 41,9%, porcentaje similar al de series europeas, como la holandesa16 con limitación al esfuerzo terapéutico del 36%. En nuestra serie, la patología neonatal, fundamentalmente la prematuridad extrema y sus secuelas, es la primera indicación de esta decisión. La limitación de esfuerzo terapéutico en los pacientes neonatales en nuestra serie fue inferior a la reportada en Holanda, Suecia, Reino Unido o EE.UU.17, similar a la de Alemania o Francia y superior a la de Italia18. La segunda causa de limitación terapéutica la constituye la patología oncológica, tendencia ya publicada previamente por Trenchs Sainz De La Maza et al19, junto a la patología cardiaca, tras analizar esta práctica en diferentes Unidades de Cuidados Intensivos Pediátricos.
Existen en la literatura importantes diferencias en las tasas de autopsias realizadas, con una tendencia a disminuir su número en los últimos años20,21. Nuestros resultados se encuentran en la zona media-alta para las autopsias pediátricas en general y en la zona alta para las autopsias neonatales22,23. Pero en lo que coinciden todas las publicaciones es en la importancia del estudio necrópsico para detectar diagnósticos o procesos no sospechados en los estudios realizados antes del fallecimiento. En una revisión sistemática21, se encontraron valores medios de 25% de nuevos hallazgos relevantes y 9% de discrepancias diagnósticas de tipo I, con repercusión sobre el pronóstico. Nuestros resultados se encuentran en los límites bajos de incidencia de discrepancias tipo I y II, lo que puede ser considerado como un aceptable indicador de la calidad de la precisión de los diagnósticos clínicos.
No hemos encontrado en la literatura datos referentes a la mortalidad no esperada en pacientes ingresados en hospitales pediátricos, aunque es más habitual en casos de muerte súbita inesperada en pacientes previamente sanos, como el síndrome de muerte súbita del lactante o muerte súbita relacionada con procesos no conocidos24,25. Este dato supone que en un 16,1% de los fallecimientos se producen complicaciones o cambios en la evolución que hacen que un proceso, en el que inicialmente no se considera previsible una mala evolución, acabe con el fallecimiento del paciente. Ejemplos de esta situación podrían ser un tromboembolismo pulmonar masivo en un postoperatorio, un neumotórax o neumopericardio en un proceso infeccioso pulmonar, o una meningitis y ventriculitis tras la colocación de una derivación ventrículo-peritoneal. Consideramos que el concepto de muerte inicialmente no previsible no implica una asistencia incorrecta, ya que si fuera asociada a una actuación incorrecta debería ser clasificada como mortalidad evitable.
La imposibilidad de llegar a un diagnóstico definitivo y especialmente a un diagnóstico etiológico creemos que no supone que las intervenciones terapéuticas sintomáticas hayan sido incorrectas. Estos datos indican las limitaciones actuales del conocimiento de algunos procesos que se presentan en la edad pediátrica, bien asociaciones de malformaciones, errores innatos del metabolismo o cuadros inflamatorios afectando a diferentes órganos o sistemas como pulmón, cerebro o hígado7,26,27. Otro aspecto importante de esta limitación en el diagnóstico etiológico en la edad pediátrica es la incertidumbre que supone para poder dar un consejo genético más preciso. Establecer protocolos de identificación de estos procesos28 y en los casos de fallecimiento conservar muestras (ADN, tejidos procedentes de biopsias o de autopsia antes de la fijación, etc.) para futuros estudios metabólicos o genéticos puede contribuir a mejorar las posibilidades diagnósticas de este grupo de pacientes con diagnóstico etiológico indefinido o incierto.
En resumen, consideramos que este tipo de análisis de la mortalidad en un hospital de nivel terciario permite detectar y establecer opciones de mejora en la asistencia a los pacientes y en la atención a sus familias y también identificar y cuantificar las limitaciones en el conocimiento de la etiología de algunos procesos. El estudio necrópsico continúa proporcionando en muchos casos información relevante para las familias y para los clínicos. La limitación de esfuerzo terapéutico y cuidado paliativo es una medida aplicada con frecuencia creciente en la edad pediátrica que dignifica el proceso de muerte en el hospital.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.