Introducción
La enfermedad celíaca se define como una intolerancia permanente al gluten que produce una lesión característica de la mucosa del intestino delgado proximal en individuos genéticamente predispuestos y con unos factores ambientales propicios1,2.
El factor de predisposición genética más estudiado es la región HLA de clase II; con pocas excepciones la enfermedad celíaca se limita a individuos que expresan el heterodímero HLA-DQ2 codificado por los genes DQA1*05 y DQB1*023. La teoría más aceptada para la patogénesis de la enfermedad es que la molécula HLA-DQ2, codificada por los genes anteriormente citados, se une preferentemente a péptidos de la gliadina transformados por la transglutaminasa tisular y se los presenta a los linfocitos T CD4+, iniciándose la respuesta inmunitaria perjudicial en la mucosa intestinal3,4.
Actualmente el diagnóstico de enfermedad celíaca requiere la realización de, al menos, una biopsia intestinal, con el hallazgo de atrofia vellositaria5. Sin embargo, en pacientes con enfermedad celíaca también se describen alteraciones histológicas mínimas de intestino delgado que se acompañan de un aumento de densidad de los linfocitos intraepiteliales (iLIE)6,7.
Las estrategias de diagnóstico de la enfermedad celíaca han variado en los últimos años. La aparición de marcadores serológicos con elevada sensibilidad y especificidad (anticuerpos antigliadina [AAG], antiendomisio [AAE] y antitransglutaminasa [ATG], de isotipo IgA) ha cambiado nuestro conocimiento sobre la enfermedad, su prevalencia y su control terapéutico8.
Si bien la asociación de HLA-DQ2 con la enfermedad celíaca está ampliamente establecida (se detecta en más del 95 % de los enfermos celíacos)2,3,9, los resultados de eficacia de los marcadores serológicos varían de unos estudios a otros dependiendo de la metodología utilizada y de la población investigada (edad, factores genéticos, cuadro clínico, tamaño de la muestra, etc.)10. Estos resultados también varían si la confirmación diagnóstica por biopsia se realiza sólo a los pacientes con marcadores serológicos positivos o a todos los pacientes con sospecha clínica11.
En nuestro laboratorio se realizan los estudios de detección de enfermedad celíaca. Para realizar un buen cribado de la enfermedad hay que tener bien establecida la rentabilidad de los marcadores que se utilicen. Pruebas diagnósticas con baja especificidad podrían incrementar de forma innecesaria la realización de biopsias intestinales, mientras que las pruebas con baja sensibilidad provocarían una pérdida importante de casos.
El primer objetivo de nuestro trabajo es establecer el algoritmo diagnóstico de enfermedad celíaca más adecuado en nuestro medio; para ello, se ha analizado la rentabilidad clínica de los marcadores serológicos (AAG-IgA, AAE-IgA y ATG-IgA) y genéticos (HLA-DQA1*05-DQB1*02) de enfermedad celíaca, se ha estudiado el grado de concordancia entre los AAE y los ATG, y se ha intentado establecer la correlación existente entre los marcadores serológicos y el grado de lesión histológica. El segundo objetivo del estudio es analizar la evolución de los marcadores serológicos durante el tratamiento de exclusión dietética.
Pacientes y métodos
Sujetos de estudio
En este estudio retrospectivo se han incluido las determinaciones consecutivas (n = 1.581) realizadas en el Laboratorio de Inmunología, a 590 pacientes pediátricos para la detección o seguimiento de enfermedad celíaca entre los años 1991 y 2001. Se han revisado las historias clínicas de los pacientes, de donde se han obtenido los siguientes datos: edad, diagnóstico final, resultado del examen anatomopatológico si lo hubiere, resultados de marcadores serológicos y tipificación genómica. En caso de enfermo celíaco se recoge también fecha de la instauración de dieta sin gluten (DSG), fecha de provocación y fecha de reinstauración de DSG.
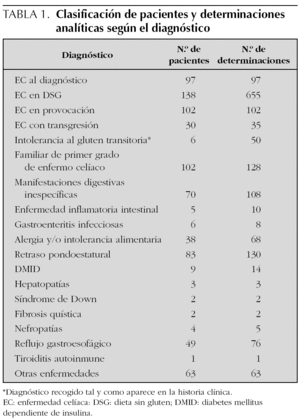
Los enfermos y las determinaciones analíticas se han clasificado según el diagnóstico (tabla 1), recogido de la historia clínica.
Para el análisis de los marcadores genéticos se han utilizado, como grupo control, la tipificación genómica de 285 muestras procedentes del registro de donantes voluntarios de médula ósea sin antecedentes de enfermedad autoinmune.
Métodos
Métodos inmunológicos
En las muestras remitidas al laboratorio de inmunología para el cribado de enfermedad celíaca se determinaron los siguientes parámetros:
1. AAG-IgA. Mediante enzimoinmunoanálisis comercial (Eurodiagnóstica y ORGENTEC).
2. AAE-IgA. Mediante inmunofluorescencia indirecta sobre portas con secciones de esófago distal de mono (MeDiCa).
3. Anticuerpos antitransglutaminasa tisular IgA (ATGt-IgA), mediante enzimoinmunoanálisis comercial. El desarrollo de esta prueba a lo largo del período de estudio obligó a cambiar el origen del antígeno utilizado en el ensayo, de cobaya (INOVA) a recombinante humano (ORGENTEC). Los resultados de cada uno de los ensayos se analizan por separado.
4. Tipificación HLA. Se realiza tipificación genómica de baja resolución de HLA-DQ. Todos aquellos que fueron HLA-DQ2 positivos se estudiaron en alta resolución para determinar los alelos DQA1, según la técnica de DYNAL-SSP®.
Método anatomopatológico
Se realizó biopsia duodenoyeyunal a 218 pacientes mediante cápsula de Watson pediátrica.
Evaluación de parámetros histológicos
Las biopsias se han reevaluado por dos observadores diferentes y de forma independiente. En cada muestra se realizó el diagnóstico histológico y cada uno de los casos fue incluido en uno de los siguientes grupos diagnósticos:
1. Sin atrofia (normal): 0-2.
2. Atrofia parcial ligera: 3-5.
3. Atrofia parcial moderada: 6-8.
4. Atrofia parcial intensa: 9-11.
5. Atrofia subtotal: 12-14.
La puntuación numérica es la suma aritmética de los valores asignados a los parámetros recogidos en la tabla 2.
Estudio estadístico para evaluación de un test diagnóstico o pronóstico
Se establece como criterio de diagnóstico definitivo de enfermedad celíaca (patrón de oro) el hallazgo de lesiones histológicas típicas en las biopsias intestinales (con puntuación ≥ 3). A partir de esto se establecen como índices de rentabilidad para cada marcador en estudio la sensibilidad, especificidad, valor predictivo negativo (VPN) y valor predictivo positivo (VPP).
Resultados
Rentabilidad clínica de marcadores serológicos y genéticos
Para este estudio se utilizaron las determinaciones analíticas realizadas al grupo de enfermos celíacos (al diagnóstico y tras la provocación con gluten) y las determinaciones de los sujetos sin enfermedad celíaca, excluyendo los enfermos diagnosticados de intolerancia transitoria al gluten. Los valores de los parámetros de rentabilidad clínica se indican en la tabla 3.
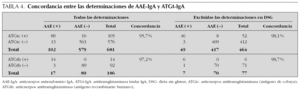
Concordancia entre la determinación de anticuerpos antiendomisio y la determinación de anticuerpos antitransglutaminasa tisular
Primero se comparan los resultados de todas las muestras donde se han determinado de forma simultánea los AAE-IgA y los ATGt-IgA. La concordancia entre ambos parámetros está en el 95 % cuando se utilizan equipos de ATGt con antígeno de cobaya (ATGtc), y en el 97 % cuando el antígeno utilizado es recombinante humano (ATGth) (tabla 4).
Si se eliminan las determinaciones realizadas en período de DSG, la concordancia aumenta al 98,1 % en caso de utilizar ATGtc y al 98,7 % en el caso de ATGth (tabla 4).
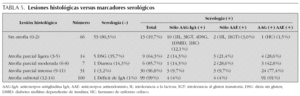
Correlación entre marcadores serológicos y lesión histológica
Se revisaron 218 biopsias duodenales y se puntuaron según los parámetros descritos en la tabla 2. En la tabla 5 se analiza en conjunto la relación entre los distintos grados de lesión histológica y el comportamiento de los marcadores serológicos (AAG-IgA y AAE-IgA). Se especifica el diagnóstico de los casos discordantes, que son aquellos sin atrofia con serología positiva, y los que muestran algún grado de atrofia y serología negativa.
Evolución de los autoanticuerpos con la dieta sin gluten
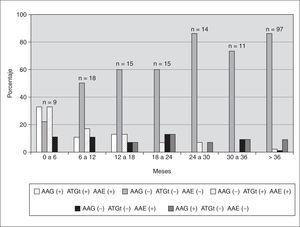
Se estudian un total de 179 muestras de pacientes celíacos en DSG y en las que se ha realizado la determinación de AAG-IgA, AAE-IgA y ATGt-IgA. La distribución de muestras en función del tiempo de DSG y del resultado de los marcadores serológicos se muestra en la figura 1. El porcentaje de muestras con serología negativa va creciendo conforme aumenta el período de DSG. El primer marcador que se negativiza es el AAG-IgA, en la mayoría de los casos entre los 6 y 12 meses de exclusión. A continuación se negativizan los ATGt-IgA y, por último, los AAE-IgA. A partir de los 18 meses de exclusión empiezan a aparecer casos con AAG-IgA positivos.
Figura 1. Comportamiento de los marcadores serológicos (AAG-IgA, AAE-IgA y ATGt-IgA) a lo largo del tiempo de tratamiento con DSG.
Discusión
Actualmente, la principal utilidad de los marcadores inmunes serológicos es ayudar a la selección previa de aquellos pacientes con una gran probabilidad de padecer enfermedad celíaca. La probabilidad se verá incrementada si además poseen el antígeno HLA-DQ2 y su confirmación requiere la realización de la biopsia intestinal8,12,13.
El examen histológico de la biopsia intestinal continúa siendo el patrón de oro para el diagnóstico de enfermedad celíaca. Sin embargo, la biopsia intestinal presenta algunos inconvenientes: es un método invasivo que suscita el rechazo por parte de algunos padres de niños celíacos, las muestras a veces no son adecuadas para examen, lo que hace necesario la realización de varias biopsias14 y, por último, las alteraciones de la mucosa intestinal no son específicas de la enfermedad celíaca, ya que lesiones similares se detectan en otras enfermedades como la intolerancia a las proteínas de la leche de vaca y otras enteropatías por sensibilidad a alimentos, infecciones por Giardia o sobrecrecimiento bacteriano, gastroenteritis eosinofílica, etc.15.
Todo ello está generando un debate acerca de la necesidad de la biopsia duodenal en el diagnóstico de la enfermedad. Hay autores que proponen que los marcadores serológicos asociados al marcador genético (HLA-DQ2) podrían reemplazar a la biopsia intestinal en el diagnóstico de enfermedad celíaca16-18. Con el debate abierto, en principio es conveniente que cada laboratorio de diagnóstico inmunológico conozca la eficacia de las pruebas que utiliza, para poder ofrecer al clínico datos fiables que le ayuden a tomar la decisión más adecuada en cada caso.
En este estudio se han utilizado las determinaciones serológicas (AAG-IgA, AAE-IgA y ATGt-IgA) y genéticas (HLA-DQ2) realizadas en pacientes pediátricos sin selección previa. Se incluyen todas las determinaciones solicitadas al laboratorio en la rutina diaria, lo que supone la inclusión de un amplio número de procesos que pueden afectar a la eficacia diagnóstica de los marcadores serológicos y es necesario conocer.
En nuestro estudio, la molécula HLA-DQ2 (DQA1*05-DQB1*02) la expresan el 97 % de los enfermos celíacos, mientras que en la población control sólo se detecta en el 36,5 %. Por lo tanto, destaca su elevado VPN (99 %).
Para los AAG-IgA, los resultados de sensibilidad (96 %) y especificidad (91 %) son similares o superiores a los obtenidos en otros estudios19-21. En cuanto a los AAE-IgA, se observa menor sensibilidad (93 %) y mayor especificidad (98 %) que para los AAG-IgA. La menor sensibilidad podría deberse, según determinados estudios, a que se han descrito casos de falsos negativos de AAE en adolescentes y lactantes pequeños20-22.
La eficacia diagnóstica mejora con la determinación de ATGt-IgA, fundamentalmente cuando el antígeno usado es ATGth, aumentando sobre todo la especificidad. Sin embargo, debido a la reciente introducción de esta determinación, necesitaríamos aumentar el número de casos para confirmar estos valores.
En conjunto, el VPN de los tres marcadores serológicos estudiados es muy elevado, entre el 98-100 %. Respecto al VPP, sólo el de la determinación de AAE-IgA (91,5 %) y sobre todo el de la ATGth-IgA (100 %) son de utilidad práctica.
La transglutaminasa tisular (TGt) es el antígeno más importante reconocido por los AAE23. Se han realizado muchos trabajos que analizan la correlación entre estos dos marcadores, con resultados dispares24-27. En nuestro estudio, la concordancia entre AAE y ATGt no es total, aunque es muy alta cuando se utiliza TGt humana en la detección y cuando se excluyen las determinaciones realizadas en período de DSG, dado que, como se observa en nuestros resultados, durante los períodos de DSG los ATGt-IgA suelen negativizarse antes que los AAE-IgA. Estas observaciones apuntan, como han sugerido otros autores28, la existencia de otros autoantígenos en el endomisio, distintos a la TGt, con significado clínico y patogénico desconocidos.
Esto ocasiona serias dudas a la hora de sustituir la determinación de AAE-IgA (técnica más laboriosa, subjetiva y cara, además de los condicionantes éticos que conlleva) por la determinación de ATGt-IgA (técnica más fácil de realizar, más objetiva y barata), más aún cuando en nuestra experiencia diaria seguimos encontrando resultados discordantes entre ambas determinaciones al diagnóstico. Los peores resultados obtenidos cuando se utiliza la transglutaminasa de cobaya se deben a que ésta presenta sólo el 81 % de homología con la transglutaminasa humana29 y, además, puede dar lugar a resultados falsos positivos en pacientes con enfermedades hepáticas30.
Una vez analizados los valores de eficacia diagnóstica y de concordancia entre pruebas, se estudió la relación entre el grado de lesión histológica y el comportamiento de los marcadores serológicos (AAG-A y AAE-IgA). Para ello se reevaluaron 218 biopsias. Se observa (tabla 5) que el 80,3 % (n = 53) de los casos de biopsias sin atrofia son seronegativos, como cabría esperar, y que los pacientes seropositivos sin atrofia (n = 13) presentaban los siguientes diagnósticos: diabetes mellitus dependiente de insulina, intolerancia a la lactosa, intolerancia transitoria al gluten y hermanos de enfermos celíacos; procesos ya conocidos como posible causa de marcadores "falsos" positivos31-33. En estos casos hubiera sido útil estudiar el fenotipo de los iLIE cuya alteración es más precoz que la observada en el análisis histopatológico. De las biopsias con algún grado de atrofia (n = 152) sólo el 5 % (n = 8) son seronegativas. De éstas, cinco que presentaban atrofia parcial ligera proceden de pacientes en DSG, uno con atrofia parcial moderada tenía como diagnóstico final diarrea infecciosa (sería un falso positivo de la biopsia), y un paciente con atrofia subtotal era una enfermedad celíaca con déficit de IgA al que sólo se le había realizado serología IgA. Por lo tanto, con el análisis exclusivo de los marcadores serológicos de isotipo IgA habríamos perdido sólo un caso al diagnóstico con histología de enfermedad celíaca (atrofia parcial intensa) y sin déficit de IgA.
En los pacientes con lesión intestinal y seropositivos (n = 144) el patrón de anticuerpos no es homogéneo; se encuentran pacientes positivos sólo para AAG-IgA (6,9 %), sólo para AAE-IgA (8,3 %) o para ambos (84,7 %). Por lo tanto, la elección de un único marcador serológico (AAG-IgA o AAE-IgA) supondría la pérdida de casos. No se pudo introducir en esta parte del estudio la determinación de ATGt-IgA por no disponer de un número suficiente de determinaciones realizadas en el momento de la biopsia.
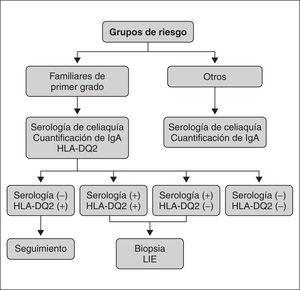
Considerando los resultados de rentabilidad clínica de los marcadores serológicos y genéticos utilizados en nuestro laboratorio y su comportamiento en relación al grado de lesión vellositaria, se diseñaron algoritmos diagnósticos para enfermedad celíaca, que fueron consensuados con los pediatras y que se implantaron en nuestra área de salud en el año 200234. Ante la sospecha clínica de enfermedad celíaca (fig. 2), se realizan de forma conjunta los tres marcadores serológicos (AAG-IgA, AAE-IgA y ATGt-IgA) y la cuantificación de IgA. Si existe déficit de IgA, se realiza la serología de tipo IgG, con la misma muestra de suero. Si alguno de los marcadores es positivo se realizará la tipificación genómica (HLADQA1*05-DQB1*02) que completará el estudio en el laboratorio. En el caso del estudio de familiares de primer grado de enfermos celíacos (fig. 3) se realiza la tipificación genómica de entrada. Los que posean este factor de susceptibilidad, aun con serología negativa, deben controlarse periódicamente por el mayor riesgo de padecer la enfermedad. La diferencia fundamental de nuestra propuesta respecto a otros protocolos diagnósticos radica en la forma de realizar el cribado inicial. Se han publicado algoritmos diagnósticos que proponen como cribado inicial la utilización de un único marcador la ATGt-IgA35, o de combinaciones de marcadores menos amplias: AAG-IgG e IgA, o AAE según el grupo de riesgo36. Nuestra propuesta, con los tres marcadores serológicos estudiados, está encaminada a evitar en lo posible la pérdida de casos, que hubiera sucedido si hubiésemos utilizado un único marcador. Por otra parte, el algoritmo diagnóstico de Farrell8 incrementa el número de pruebas iniciales con la determinación de AAG-IgG, esta prueba tiene una especificidad más baja que los marcadores de tipo IgA8,32,36 y sólo estaría indicada en los casos de déficit de IgA. Estos casos se identifican con la cuantificación inicial de IgA, que es más económica que la determinación de AAG-IgG. En nuestro algoritmo además introducimos en segunda instancia la realización de la tipificación HLA-DQ2 que por su elevado VPN puede ayudar en los casos dudosos a decidir la realización de la biopsia.
Figura 2. Algoritmo diagnóstico recomendado ante la sospecha clínica de enfermedad celíaca.
Figura 3.Algoritmo diagnóstico recomendado en caso de pacientes pertenecientes a grupos de riesgo: diabetes mellitus dependiente de insulina, déficit de IgA, síndrome de Down, familiar de primer grado de enfermo celíaco, etc.
Además del diagnóstico, otra utilidad clínica de los marcadores serológicos es el seguimiento del tratamiento. Como se puede observar en los resultados (fig. 1), los AAG-IgA son los primeros en negativizarse (en los primeros 6 meses de DSG) y su aparición de forma aislada después de los 12 meses de DSG puede usarse como marcador de transgresión dietética. A continuación se negativizan los ATGt-IgA y por último los AAE-IgA, posiblemente por estar estos últimos en estrecha relación con la lesión intestinal que tarda más en repararse37, mientras que la correlación de la lesión con los ATGt-IgA es más controvertida38,39.
Ya que la positividad de los marcadores serológicos se correlaciona bastante bien con la ingesta de gluten y con la lesión vellositaria, sería planteable evitar la biopsia en aquellos casos que cumplieran los siguientes requisitos: paciente con síntomas muy sugestivos, con marcadores serológicos y HLA-DQ2 positivos, que tras eliminar el gluten de la dieta presenten mejoría clínica y negativización de los marcadores serológicos, y que con la provocación con gluten sufran positivización de marcadores con o sin empeoramiento clínico.
En conclusión, el laboratorio de inmunología interviene de forma muy importante en el diagnóstico de enfermedad celíaca. Con los resultados de rentabilidad clínica de los parámetros utilizados y con los medios disponibles, cada laboratorio, en estrecha colaboración con el pediatra, debe establecer algoritmos diagnósticos de enfermedad celíaca que eviten en lo posible la pérdida de casos. Éstos deben incluir en primera instancia la cuantificación de IgA y al menos dos marcadores serológicos: AAG-IgA y ATGt-IgA, la inclusión o no de AAE-IgA dependerá de condicionamientos económicos y/o éticos. El estudio se completaría con la serología IgG en caso de déficit de IgA y de la tipificación genómica si procediera. Con los datos clínicos e inmunológicos, el gastroenterólogo infantil decidirá en cada caso la realización o no de la biopsia intestinal. Además de su relevancia en el diagnóstico inicial, la evolución de los marcadores serológicos en el seguimiento de la enfermedad es de utilidad tanto para la confirmación diagnóstica como para el control del cumplimiento de la DSG.