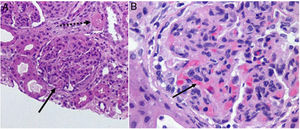
Paciente dominicana de 10 años que consultó por fiebre sin foco, vómitos e hipertensión arterial de un mes de evolución. Analíticamente presentó: Hb 6g/dl, esquistocitos, Coombs directo positivo, plaquetas 46.000/μl; creatinina 2mg/dl y proteinuria nefrótica (Pr/Cr 6mg/mg); anticuerpos antinucleares (ANA) 1/640, anti-DNA 1/1.280, C3 23,1 y C4 2,8mg/dl. Escherichia coli (E. coli) productora de Shiga toxina negativa y actividad ADAMTS13 normal. Ante la sospecha de síndrome hemolítico urémico atípico (SHUa) en contexto de lupus eritematoso sistémico (LES), se inició tratamiento con 3pulsos de metilprednisolona (500mg IV) seguidos de prednisona por vía oral 1mg/kg, ciclofosfamida (500mg IV/15 días), eculizumab (900mg IV/semanal), así como sesiones de hemofiltración por deterioro progresivo de la función renal y encefalopatía urémica. Biopsia renal compatible con nefropatía lúpica clase iv (A/C) y microangiopatía trombótica (MAT) (fig. 1). Tras 2semanas, ante la persistencia de actividad fundamentalmente hematológica, se asociaron inmunoglobulinas (1mg/kg) y rituximab (375mg/m2/semana durante 4 semanas, alternando semanalmente con ciclofosfamida). Tras un mes de ingreso, se objetivó mejoría progresiva y mantenida de la función renal sin proteinuria (Cr 0,82mg/dl, Pr/Cr 0,75mg/mg) y de la MAT (Hb 11g/dl, plaquetas 378.000/μl). Tras finalizar ciclofosfamida, inició micofenolato de mantenimiento (500mg/12h).
Paciente asiática de 8 años que consultó por deterioro general. En la analítica destacaba: Hb 8,4g/dl, esquistocitos, plaquetas 11.000/μl, Coombs negativo; hematuria y Pr/Cr 11mg/mg con función renal normal; ANA 1/640, anti-DNA negativo, C3 60,9 y C4 12,8mg/dl; ADAMTS13 0%, anticuerpos anti-ADAMTS13 y estudio genético negativos. Se inició metilprednisolona (3 bolos de 500mg) seguido de prednisona por vía oral 1mg/kg en pauta descendente y plasmaféresis con buena respuesta hematológica y renal tras una semana de tratamiento, por lo que fue dada de alta. Pasado un mes, ya suspendido tratamiento esteroideo, acudió por epistaxis y púrpura en miembros inferiores con empeoramiento analítico: Hb 10g/dl, plaquetas 10.000/μl, Pr/Cr 5mg/mg. Los anticuerpos anti-Ro52 resultaron positivos. Sospechando reactivación de una púrpura trombocitopénica trombótica (PTT) en contexto de LES, se pautó nuevamente plasmaféresis, bolos de metilprednisolona y prednisona por vía oral 2mg/kg. Tras objetivar respuesta hematológica (Hb 11g/dl, plaquetas 178.000/μl), se programó biopsia renal compatible con nefritis lúpica clase v por lo que se inició micofenolato de mantenimiento (1g/12h) con normalización de la proteinuria y de la actividad de ADAMTS13 (95%).
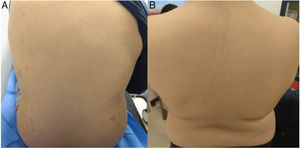
Paciente dominicano de 11 años que consultó por cuadro de una semana de evolución consistente en fiebre, aftosis, exantema malar, placas eritematoedematosas en tronco (fig. 2A) y poliartralgias. Analíticamente destacó: leucocitos 2000/μl, Hb 10g/dl, Coombs directo positivo; ANA 1/1.280, anti DNA > 1/320; C3 18 y C4 1,8mg/dl; anticuerpos antifosfolípido triple positivo IgG sin eventos trombóticos (anticoagulante lúpico positivo fuerte, anti-B2GPI IgG 231,7 y ACA IgG 70 U/ml); APTT 33 s, IP 52%, factor ii 33%, test de mezcla IP 85% indicativo de un déficit de factor ii, sin datos de sangrado; hematuria leve, Pr/Cr 1mg/mg con función renal normal. Biopsia compatible con lupus cutáneo agudo, posponiéndose la renal por riesgo de sangrado, pero a la vez necesaria pues el tratamiento y el pronóstico dependen de la clase histológica del órgano mayor afectado. Con prednisona por vía oral 1mg/kg en pauta descendente e hidroxicloroquina 200mg/día, se objetivó, pasados 5días, mejoría de la clínica mucocutánea (fig. 2B) y normalización de la coagulación (anticoagulante lúpico negativo, anti-B2GPI IgG 48 y ACA IgG 26 U/ml, IP 77%, FII 60%), que se mantuvo estable a lo largo de todo el seguimiento. Por ello, se realizó biopsia renal compatible con nefritis lúpica. Se inició micofenolato (500mg/12h) con normalización del sedimento urinario al mes de tratamiento. Tres meses más tarde se asoció rituximab (2 dosis 750mg/m2 separadas 14 días) por actividad cutaneoarticular refractaria.
Las MAT son entidades que se caracterizan por anemia hemolítica, trombocitopenia y variable afectación orgánica. La más frecuente es el SHU, debido a una infección por E. coli productora de Shiga toxina; el SHU atípico se debe a una disregulación de la vía alterna del complemento de causa genética y cuyo tratamiento es el eculizumab, que bloquea C5 impidiendo la formación del complejo de ataque de membrana1; la PTT se debe a un déficit congénito o adquirido de la actividad de ADAMTS13. Las MAT secundarias tienen lugar en contexto de múltiples entidades clínicas, como conectivopatías (fundamentalmente LES y síndrome antifosfolípido). Normalmente el LES precede a la MAT (73%)1.
La histología de la nefritis lúpica tiene importante valor pronóstico. Además de los subtipos clásicos, conviene detectar otras lesiones, destacando la MAT por ser la de peor pronóstico y factor de riesgo independiente para daño renal2. Las formas asociadas a LES se trataban con inmunosupresión y plasmaféresis1,2, pero debido a la activación común del complemento, se está empleando el eculizumab en series de casos de nefritis lúpica refractaria a tratamiento inmunosupresor convencional con buena respuesta1. En otros trabajos, se ha observado mejoría clínica y menor dosis acumulada de corticoide con la asociación de rituximab a la terapia de inducción, sobre todo en raza negra3.
La PTT se asocia a LES de larga evolución, nefritis y elevada actividad4. La clínica y la monitorización de la actividad enzimática (normal en la remisión) ayudan al diagnóstico cuando los autoanticuerpos son negativos. Se trata con plasmaféresis hasta conseguir respuesta hematológica, o inmunoglobulinas, asociado a corticoide a altas dosis. En casos refractarios, la asociación de rituximab puede ser eficaz4.
El síndrome anticoagulante lúpico-hipoprotombinemia (SALH) se debe a un déficit adquirido de factor ii y anticoagulante lúpico positivo5. Es más frecuente en la infancia5, siendo la conectivopatía la etiología predominante6. Se sospecha por un APTT y TP prolongados con corrección completa del TP y mínima del APTT en test de mezcla6. Cursa con sangrado (sobre todo mucocutáneo) pero puede asociar trombosis en contexto de conectivopatía (10%)5. Para su tratamiento, se emplean transfusiones plasmáticas y corticoide en monoterapia o con un inmunosupresor en función de las manifestaciones sistémicas, objetivándose, por lo general, normalización de la coagulación y del sangrado5,6. En ese momento es importante la vigilancia de trombosis e iniciar antiagregación o anticoagulación en caso necesario5.