Las radiaciones ionizantes debido a pruebas diagnósticas y terapéuticas pueden contribuir al desarrollo posterior de neoplasias. Los pacientes portadores de válvulas de derivación líquido cefalorraquídeo (VDL) están expuestos a un mayor riesgo.
ObjetivoEstimar la dosis de irradiación acumulada a las que son sometidos los pacientes portadores de VDL y los posibles factores asociados a una elevada irradiación.
MétodosEstudio descriptivo observacional. Se incluyen los niños a los que se les colocó una VDL en 2005 y 2006. Se contabilizan el número de exploraciones radiológicas realizadas para control neuroquirúrgico y por sospecha de disfunción valvular. Se determina la irradiación acumulada para cada paciente.
ResultadosSe incluyen 36 pacientes con una mediana de edad de 6,1 meses (rango: 20 días-15,3 años). Se realizaron 136 tomografías craneales y 19 trayectos valvulares. La mediana de irradiación recibida por paciente fue de 6,9mSv (rango: 0-28,6mSv). El 85% de las exploraciones se realizaron para el control neuroquirúrgico. Los pacientes en los que se sospechó disfunción valvular presentaron una mediana de dosis absorbida más alta que aquellos en los que no se sospechó (9 vs. 5mSv; p=0,02).
ConclusiónEs necesario ampliar el uso de técnicas no ionizantes para el control neuroquirúrgico de los pacientes portadores de VDL y desarrollar escalas clínico-diagnósticas que permitan seleccionar aquellos con mayor riesgo de disfunción valvular para reducir la potencial irradiación al que son sometidos.
Ionizing radiation due to diagnostic tests and treatment can contribute to the later development of cancer. The patients with cerebrospinal fluid shunts (CFS) are exposed to greater risk.
ObjectiveTo estimate the cumulative radiation dose from radiological studies in children with CFS and to determine the potential factors associated with a high level of radiation.
MethodsDescriptive observational study. All children treated for hydrocephalus with a CFS between 2005 and 2006 were included. We registered the number of radiological examinations performed on these patients due to neurosurgical control or evaluation for possible shunt malfunction. The cumulative radiation dose from radiological studies was estimated for each patient.
ResultsThirty-six patients were included. The median patient age was 6.1 months (range: 20 days - 15.3 years). One hundred thirty-six CT scans were performed and 19 shunt series were done. The median patient radiation was 6.9 mSv (range: 0 to 28.6 mSv); 85% of examinations were performed for neurosurgical control. The median absorbed radiation dose was higher in patients who were evaluated for some possible shunt malfunction than in patients without a suspected shunt malfunction (9 mSv vs 5 mSv, p=0.02).
ConclusionThe radiation exposure from radiological examinations performed on children with CFS was considerable. The use of non-ionizing techniques would help in the neurosurgical control of patients with CSF. The development of clinical-diagnostic scales could enable patients with increased risk of shunt malfunction to be selected before a radiological test was carried out.
La colocación de una válvula de derivación de líquido cefalorraquídeo (VDL) es uno de los tratamientos más utilizados en la hidrocefalia infantil y en otros trastornos de la circulación del líquido cefalorraquídeo (LCR). Tradicionalmente se han utilizado la tomografía computarizada (TC) craneal y el trayecto valvular (TV) para el seguimiento neuroquirúrgico y para el diagnóstico de una posible disfunción valvular (DV) en estos pacientes.
En la literatura se ha sugerido que la exposición a radiaciones ionizantes debido a pruebas diagnósticas y terapéuticas puede contribuir al desarrollo posterior de neoplasias. Además hay varios factores por los que los pacientes pediátricos son más vulnerables a este tipo de radiaciones como son una mayor relación de la ratio dosis/volumen, la mayor esperanza de vida, la mayor proliferación celular secundaria al crecimiento propio de la edad pediátrica, entre otras1–4. Aunque el reconocimiento de este problema ha supuesto la generalización de múltiples protocolos de minimización de dosis de irradiación intentando conservar la calidad en la imagen, existen pocos trabajos que valoren la irradiación que reciben los pacientes portadores de una VDL. Es por ello que el objetivo de este trabajo es determinar el número de exploraciones radiológicas a las que son sometidos los pacientes portadores de VDL en los dos primeros años tras su colocación, valorando la irradiación que ello conlleva y los potenciales factores asociados a un mayor nivel de irradiación.
MétodosCentroEstudio realizado en un hospital materno-infantil de tercer nivel dotado de 264 camas pediátricas (pacientes entre 0 y 18 años), centro de referencia de un área de 1.200.000 habitantes y con una tasa media de frecuentación de urgencias infantiles de unas 116.000 consultas anuales, estimándose un 5,6% de ingresos.
Población de estudioSe incluyen en el estudio todos los pacientes menores de 18 años a los que se les ha colocado una VDL en el centro de estudio entre el 1 de enero de 2005 y el 31 de diciembre de 2006. Se excluyen los sujetos que fallecieron antes de completar los dos años de seguimiento desde la colocación de la VDL.
Recogida de datosSe realiza una revisión retrospectiva de las historias clínicas de los pacientes incluidos en el estudio. Se registra el sexo del paciente, la edad en el momento de colocación de la VDL, la causa que motivó su colocación, el tipo y localización de la VDL, el número de sospechas de DV y el número y tipo de DV. A partir del registro informatizado de diagnóstico por imagen se contabilizan el número de TC craneales y TV realizados, diferenciándose entre los que se realizaron de forma programada para seguimiento neuroquirúrgico y los que se realizaron por sospecha de DV. Las pruebas de imagen realizadas por otros motivos fueron excluidas. El TV incluye tres radiografías (craneal, torácica y abdominal).
La irradiación acumulada se determina en miliSievert (mSv), submúltiplo de la unidad internacional de dosis equivalente, el Sievert (Sv). Se considera valores de referencia para la TC craneal una dosis equivalente de 2,3mSv, y el TV de 1,09mSv5.
Análisis estadísticoLos datos extraídos se almacenan y procesan en una base de datos relacional Microsoft Access específica. Se tabulan variables cuantitativas y categóricas y posteriormente se analizan los datos con el programa Stadistical Package for the Social Sciences versión 15 para Windows (SPSS Incorporated, Chicago, Illinois).
Se muestra la estadística descriptiva mediante medias/medianas en las variables cuantitativas y porcentajes en las variables categóricas. Se aplican pruebas para estudio de distribución de datos (Kolmogorov-Smirnov), de comparación de datos cuantitativos (t de Student, U de Mann-Whitney) y cualitativos (chi-cuadrado, tabla de contingencia, test exacto de Fisher).
ResultadosEn el periodo de estudio se colocó una VDL a 43 pacientes, 7 (16,3%) se excluyeron porque fallecieron antes de finalizar el periodo de seguimiento. Finalmente se incluyen en el estudio 36 pacientes a los que se les colocó una VDL, 12 (33,3%) en 2005 y 24 (66,6%) en 2006. Diecinueve (52,8%) eran varones. La mediana de edad en el momento de la colocación de la VDL fue de 6,1 meses (rango: 20 días–15,3 años). A 33 pacientes (91,7%) se les colocó una válvula ventrículo-peritoneal, y en 32 casos (82,1%) se utilizó una válvula de presión media. Las causas que motivaron la colocación de la VDL más frecuentes fueron la hidrocefalia secundaria a hemorragia de la prematuridad (11 casos, 30,6%) y la hidrocefalia congénita (11 casos, 30,6%) (tabla 1). En los dos primeros años de seguimiento se sospechó DV en alguna ocasión en 20 (55,6%) pacientes, confirmándose en 12 (33,3%), en 8 ocasiones fue por obstrucción del catéter de drenaje, en dos por infección de la VDL, en una por desconexión del catéter y la restante por hiperdrenaje.
Características de los pacientes incluidos en el estudio
| Tipo de VDL | n (%) |
| Presión media | 31 (86,1) |
| Presión regulable | 3 (8,3) |
| Presión baja | 2 (5,6) |
| Localización de la VDL | n (%) |
| Ventrículo-peritoneal | 33 (91,6) |
| Quiste-peritoneal | 2 (5,6) |
| Subduro-peritoneal | 1 (2,8) |
| Motivo de colocación de la VDL | n (%) |
| Hidrocefalia congénita | 11 (30,6) |
| Hidrocefalia por HIV en prematuros | 11 (30,6) |
| Hidrocefalia tumoral | 7 (19,4) |
| Quiste cerebral | 4 (11,1) |
| Hidrocefalia post meningitis | 2 (5,6) |
| Hidrocefalia post TCE | 1 (2,8) |
HIV: hemorragia intraventricular; TCE: traumatismo craneoencefálico; VDL: válvula de derivación de líquido cefalorraquídeo.
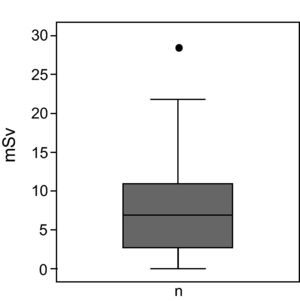
A dos pacientes (5,5%) no se les realizó ningún TC craneal ni TV. A los 34 (94,5%) restantes se le realizó al menos una de las dos exploraciones. En total se realizaron 136 TC craneales, lo que comporta una mediana de 3 por paciente (rango: 0–11 TC), 21 (15%) de ellos por sospecha de DV. Se realizaron un total de 19 TV que implica una mediana de 1 por paciente (rango: 0–3 TV), 8 (42,1%) de ellos por sospecha de DV. La mediana de irradiación recibida por paciente fue de 6,9mSv (rango: 0–28,6mSv) lo que equivale a una mediana de 3,2 años de irradiación natural de fondo (rango: 0–14,3 años) (fig. 1).
Se observó que los pacientes en los que se sospechó DV presentaron una mediana de dosis absorbida más alta que aquellos en los que no se sospechó DV en ninguna ocasión (9 vs. 5mSv; p=0,02). No se detectaron diferencias en la irradiación acumulada en relación con el año de la cirugía de la hidrocefalia, ni tampoco respecto a la causa que motivó la colocación de la VDL, a la localización o tipo de válvula implantada, ni tampoco con el hecho de que la DV sospechada fuera confirmada o no.
DiscusiónEn el presente trabajo se observa que los pacientes portadores de VDL están expuestos a un aumento de irradiación importante en los dos primeros años posteriores a la colocación de la VDL, siendo las pruebas diagnósticas realizadas por sospecha de DV una de sus principales causas. Estudios previos estiman que entre el 60 y el 80% de los pacientes portadores de VDL sufrirán algún tipo de disfunción en los 10 primeros años tras la cirugía y por tanto requerirán exploraciones complementarias para llegar al diagnóstico. A estas se suman aquellas que se realizarán por sospecha de DV que no se confirme, y las que se realizarán para control neuroquirúrgico.
Se debe tener en cuenta que diferentes estudios han valorado la utilidad del TC craneal y el TV para el diagnóstico de DV, y han mostrado que no siempre son concluyentes y que existen pacientes en los que se demuestra una DV mediante la cirugía y que presentaron exploraciones complementarias normales o sin cambios respecto a estudios previos6–10. En la mayoría de casos la DV suele presentarse de forma inespecífica; aunque algunos síntoma y signos se han mostrado como factores predictores de DV, ninguno de ellos es por sí solo suficientemente sensible y específico para diagnosticarla11–16. La utilización de una escala clínica que combinara distintos signos y síntomas podría ayudar a seleccionar los pacientes con más riesgo de DV antes de la realización de una neuroimagen, de forma que el resto se podría beneficiar de una conducta expectante disminuyendo por tanto su irradiación.
Por otro lado, se observa que gran parte de la irradiación recibida por los pacientes se debe a las pruebas realizadas para el seguimiento de su patología de base. En esta muestra, cerca del 85% de las TC craneales se realizaron de manera no urgente, es decir, para control programado, ya sea ambulatorio o postoperatorio y solo en dos pacientes se realizó el control posquirúrgico mediante una RM craneal. Algunos trabajos muestran buenos resultados en la utilización de secuencias rápidas de RM en el seguimiento del sistema ventricular cerebral4,17,18. La mejora de la resolución de la RMN craneal experimentada en los últimos años, su mayor disponibilidad en los diferentes centros hospitalarios y la posibilidad de realizarse sin anestesia en pacientes cada vez más pequeños, permite realizar un correcto control neuroquirúrgico de los pacientes portadores de una VDL, pudiendo substituir el TC craneal en la mayoría de casos y de esta forma reducir la irradiación que reciben. Por otro lado, cabe comentar que es necesario realizar un control neurorradiológico tras colocar una VDL que servirá de referencia en controles posteriores.
Este trabajo presenta algunas limitaciones. La principal es el diseño retrospectivo; es posible que algunos pacientes hayan recibido una mayor irradiación debida a pruebas diagnósticas realizadas en otros centros, y que por tanto, no hayan sido incluidas al evaluarse solo las almacenadas en el registro informático de diagnóstico por la imagen. Asimismo, para el cálculo de la irradiación recibida se han utilizado las medias de irradiación por TC craneal y TV previamente publicadas, a pesar de ello es posible que según las características de cada paciente y la cantidad de imágenes adquiridas en la TC craneal la irradiación real fuera distinta. Por otro lado, el número de pacientes disponible es pequeño y el periodo de seguimiento corto lo que puede limitar la validez externa del estudio.
En resumen, es necesario ampliar el uso de técnicas no ionizantes, sobre todo de la RM craneal, para el control neuroquirúrgico de los pacientes portadores de VDL y desarrollar escalas clínico-diagnósticas que permitan seleccionar aquellos con mayor riesgo de DV para reducir la potencial irradiación a la que son sometidos y así ayudar a prevenir que desarrollen neoplasias radioinducidas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.