El objetivo del trabajo es analizar los cambios en la declaración de incidentes tras haber implantado un nuevo sistema de declaración y exponer las medidas aplicadas gracias a las declaraciones realizadas.
Pacientes y métodosEn el 2012 se realizó una recogida de los incidentes declarados de forma prospectiva entre 2007 y 2011. En mayo del 2012 se realizó un cambio de modelo para aumentar las declaraciones, analizar sus causas y mejorar el retorno de información al resto del equipo. Se nombraron referentes de seguridad en cada servicio, se realizaron sesiones informativas y de difusión, y se implantó un nuevo sistema de declaración de incidentes. Con el nuevo modelo se inició un estudio prospectivo de las declaraciones durante un año y se compararon los resultados con ambos modelos.
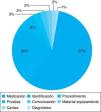
ResultadosEn todo el 2011 se declararon 19 incidentes en Urgencias y del 1 de junio de 2012 al 31 de mayo del 2013, 106 incidentes (5,6 veces más). Los incidentes declarados fueron de medicación (57%), identificación (26%) y procedimientos (7%). Las causas más frecuentes de estos fueron individuales del profesional (70,7%), falta de formación (22,6%) y condiciones de trabajo (15,1%). Medidas que se han aplicado a raíz de estos incidentes son el checklist quirúrgico, las monodosis de salbutamol y tablas por peso de fármacos de reanimación cardiopulmonar.
ConclusionesEl nuevo modelo de declaración de incidentes ha potenciado las declaraciones, ha permitido implantar mejoras y medidas preventivas, aumentando todo esto el clima de seguridad en el servicio de Urgencias.
The aim of this study is to analyse changes in the incidents reported after the implementation of a new model, and study its results on patient safety.
Patients and methodsIn 2012 an observational study with prospective collection of incidents reported between 2007 and 2011 was conducted. In May 2012 a model change was made in order to increase the number of reports, analyse their causes, and improve the feedback to the service. Professional safety representatives were assigned to every department, information and diffusion sessions were held, and a new incident reporting system was implemented. With the new model, a new observational study with prospective collection of the reports during one year was initiated, and the results compared between models.
ResultsIn 2011, only 19 incidents were reported in the Emergency Department, and between June 1, 2012 to June 1, 2013, 106 incidents (5.6 times more). The incidents reported were medication incidents (57%), identification (26%), and procedures (7%). The most frequent causes were human (70.7%), lack of training (22.6%), and working conditions (15.1%). Some measures were implemented as a result of these incidents: a surgical checklist, unit doses of salbutamol, tables of weight-standardised doses of drugs for cardiopulmonary resuscitation.
ConclusionsThe new model of reporting incidents has enhanced the reports and has allowed improvements and the implementation of preventive measures, increasing the patient safety in the Emergency Department.
La seguridad del paciente es, cada vez más, un objetivo prioritario en el mundo sanitario. Varios factores hacen que los servicios de Urgencias sean lugares de especial riesgo: el estrés por las situaciones urgentes, la elevada presión asistencial, la rápida toma de decisiones, la fatiga acumulada por largos turnos de trabajo y los diferentes niveles de experiencia de los facultativos son algunos de ellos1.
Las características especiales de los niños los hace especialmente vulnerables: requieren cálculos individualizados de dosis, a menudo con diluciones especiales, tienen menor reserva fisiológica para compensar errores y no pueden transmitir sus síntomas o discutir procedimientos y tratamientos2.
El primer paso para mejorar la seguridad del paciente es crear una cultura de seguridad en el servicio3. Tradicionalmente, se creía que los profesionales sanitarios tenían que ser infalibles y que los errores implicaban negligencia, lo que llevaba a los médicos a culpabilizarse por los errores. Por eso es muy importante cambiar la cultura de culpabilizar al individuo a considerar los errores como oportunidades para mejorar el sistema y prevenir daños4. Una cultura de seguridad se centra en que: los errores ocurren, se pueden diseñar sistemas para reducirlos5 y los errores son el resultado de varios factores o de una cadena de sucesos y raramente la responsabilidad de un solo individuo6.
Un instrumento que se ha demostrado útil para mejorar la cultura de seguridad es la notificación voluntaria de incidentes de seguridad, con un análisis y retorno de la información para aplicar medidas de mejora en el sistema7,8.
Los sistemas de notificación voluntaria de incidentes presentan algunas ventajas respecto a las revisiones de historias y a las detecciones mediante sistemas informatizados, como la identificación de errores de administración o la detección de «casi incidentes». Los «casi incidentes» son incidentes que no llegan al paciente, pero son la base del iceberg de todos los incidentes que se producen y son muy útiles para analizar las causas y detectar déficits en el sistema9.
El análisis y el retorno de la información a todo el personal es muy importante para reforzar la notificación. Todo ello ayuda a crear un clima de seguridad en el servicio10.
Disponemos de pocos estudios que analicen los incidentes que se producen en la población pediátrica.
El primer objetivo de nuestro trabajo es analizar los incidentes declarados en Urgencias durante un año y exponer múltiples medidas surgidas a partir del análisis de incidentes que se han ido aplicando en nuestro servicio. El segundo objetivo es comparar los incidentes antes y después de la implantación de un nuevo modelo de declaración de estos.
Pacientes y métodosEstudio antes y después de la aplicación de un nuevo modelo de declaración de incidentes. El estudio se lleva a cabo en el servicio de Urgencias de un hospital de tercer nivel pediátrico que atiende unas 100.000 visitas/año en Urgencias, de entre 0 y 18 años.
En el 2012 se recogieron los incidentes declarados entre el 2007 y el 2011, periodo 1.
El modelo de declaración de incidentes preintervención consistía en 5 formularios distintos online o en versión impresa según los diferentes incidentes que se declaraban: reacciones alérgicas, incidentes de identificación, de dietas o de medicación y caídas. Cada formulario constaba de diferentes ítems a rellenar (fecha, lugar, qué sucedió, por qué, otros específicos según el tipo de incidente, etc.).
En mayo del 2012 se realizó un cambio en el modelo, para incrementar las declaraciones y mejorar el retorno de información al equipo. Se nombraron a profesionales de referencia en seguridad en cada servicio, se realizaron sesiones informativas y de difusión, y se implantó un nuevo sistema de declaración y gestión de incidentes, que consistía en:
- 1.
Declaración voluntaria de incidentes, mediante un formulario online de acceso para todos los profesionales por medio de la intranet del centro, que permite la diversificación de la tipología de incidentes. Se trata de una declaración voluntaria, anónima y no punitiva.
- 2.
Notificación a los responsables del Área de Seguridad.
- 3.
Gestión del incidente por parte del Área de Seguridad y matriz de riesgo.
- 4.
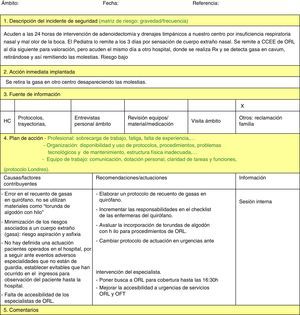
Análisis de los incidentes por parte de los profesionales de referencia en seguridad del servicio (conforme se van declarando) por medio del método de análisis de incidentes clínicos con el protocolo de Londres11:
- 5.
Implantación medidas surgidas a partir de los incidentes declarados.
- 6.
Evaluación de las medidas aplicadas y seguimiento de estas.
- 7.
Feedback: retorno de la información mediante reuniones mensuales y difusión online del resumen de cada reunión a todos los profesionales que trabajan en el servicio para dar a conocer las medidas que se están tomando y estimular a continuar declarando.
Se prioriza la aplicación de medidas de mejora: a incidentes de mayor riesgo para el paciente (estos requieren una reunión extra con los servicios implicados para aplicar medidas para que no se repitan), las más fáciles de cumplir (p. ej., monodosis de salbutamol) y las dirigidas a los incidentes más frecuentes (p. ej., salbutamol nebulizado). Estas medidas se van reevaluando y difundiendo periódicamente.
Se inició un estudio prospectivo recogiendo los incidentes declarados con el nuevo modelo entre el 1 de junio del 2012 y el 1 de junio del 2013, periodo 2.
Se definió la gravedad de los incidentes según los criterios de la NPSA13 adaptados por Lesar14.
Se realizó un análisis estadístico con el programa SPSS (versión 19.0). Se realizó un estudio descriptivo de las variables cuantitativas en forma de mediana y percentil 25-75 o media ± desviación típica y las cualitativas en forma de frecuencias y porcentajes.
ResultadosEntre junio del 2012 y junio del 2013 (periodo 2) se declararon 106 incidentes en Urgencias de pediatría, frente a los 19 incidentes declarados en el año 2011 (se han multiplicado por 5,7 las declaraciones). Durante todo el 2013 se declararon 102 incidentes de un total de 630 en todo el hospital (16,1%).
Con el modelo preintervención, en el periodo de 2007 a 2011 o periodo 1, se declararon 112 incidentes en Urgencias (17,2% del total de incidentes declarados en todo el hospital, 650), que corresponden a una media de 22,4 incidentes al año.
En este periodo 1 se declararon en Urgencias 76 incidentes de identificación (68%), 32 de medicación (28%) y 4 caídas (3,5%).
Los incidentes de medicación declarados en el periodo 1 fueron de: dosis (53,1%), fármaco mal indicado (21,9%) y de vía de administración (3,1%). La mayoría fue de prescripción (59,4%). Los fármacos con más incidentes fueron: broncodilatadores (40,6%), antibióticos (15,6%), iones (9,4%) y antitérmicos (6,3%). Se detectaron antes que llegaran al paciente en un 72% de los casos (en un 6,3% no constaba).
De los incidentes declarados en el periodo 2, la mediana de edad de los pacientes fue de 2,6 años (p25-75 1-6 años), con un predominio de niños (52,8%).
La fuente de información utilizada para declarar los incidentes fue la historia clínica informatizada en un 85,8% de los casos, un 7,5% el paciente y familiares, un 5,7% la revisión del equipo y/o material y un 0,9% enfermería.
El facultativo implicado en los incidentes declarados fue el personal médico en un 94,3%, frente al 5,7% de enfermeras, mientras que los incidentes fueron declarados, en su mayoría, un 66%, por enfermería, en un 2,8% por auxiliares de enfermería, en un 30,2% por médicos y por otros profesionales en un 0,9%.
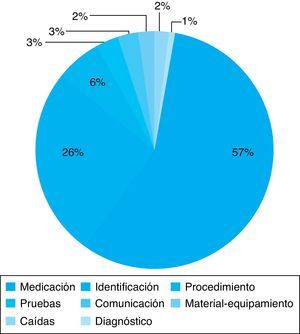
El tipo de incidente más frecuentemente declarado con un 56,6% fue el de medicación (fig. 2). De estos, los más frecuentes fueron de dosis (40,6%) y de vía de administración (7,5%), otros menos frecuentes fueron de forma farmacéutica (3,8%), de frecuencia de administración (1,8%), de nombre del fármaco (1,9%) y de no administración (0,9%). Los fármacos asociados a un mayor número de incidentes fueron los broncodilatadores (27,4%), antibióticos (5,7%), corticoides y líquidos y electrolitos intravenosos (3,8%).
Los incidentes fueron, en cuanto a su gravedad, leves en su mayoría, 75 (70,8%); 26 moderados (24,5%) y 5 graves (4,7%). Los 5 incidentes graves fueron:
- 1.
Se prescribe metasedin 350mg por vía intravenosa si precisa a paciente de 17 kg para cefaleas, en lugar de metamizol (nombre similar); no llegó al paciente porque no requirió analgesia y se detectó el error.
- 2.
Se pautan 8mg de salbutamol nebulizado a lactante de 8,6 kg; se detecta antes de administrarse y no llega al paciente.
- 3.
Error en el diagnóstico de una miocarditis, al no valorarse adecuadamente una taquicardia en un paciente con una metabolopatía.
- 4.
Se prescribe adrenalina 0,5mg/kg intramuscular en lactante de 4kg con bronquiolitis en lugar de nebulizada. Se detecta antes de su administración y se corrige sin llegar al paciente.
- 5.
Se pautan 200g, en lugar de 200mg de metamizol en paciente de 10 kg para un dolor moderado. Se detecta antes de su administración y no llega al paciente.
Se estableció una matriz de riesgo para cada incidente (producto de su frecuencia de aparición y su gravedad), suponiendo un riesgo bajo para el paciente en el 81,1% de los casos, moderado en un 12,3% y grave en un 6,6%.
En un 38,7% de los casos el incidente llegó al paciente, frente al 61,3% de los casos en los que el error fue detectado a tiempo.
Las causas contribuyentes (siguiendo la clasificación de la NPSA)11 más frecuentemente detectadas fueron: factores individuales del profesional (70,7%), de formación (22,6%) y de condiciones de trabajo (15,1%), seguidas de las relacionadas con las tareas (11,3%) y la comunicación (9,4%).
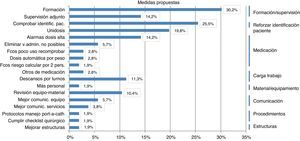
A raíz de las causas detectadas, se propusieron medidas de mejora, entre las que destacaron: medidas de formación y supervisión (54,5%), las medidas dirigidas a reducir errores de medicación (50%), como las monodosis y las alarmas de dosis altas y reforzar la comprobación de la identificación del paciente (25,5%) (fig. 3).
Entre todas las medidas de mejora propuestas destacamos las más importantes adoptadas en nuestro servicio:
- –
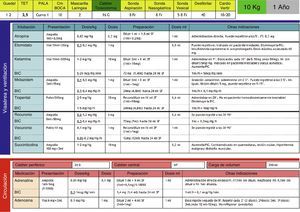
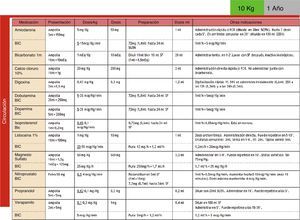
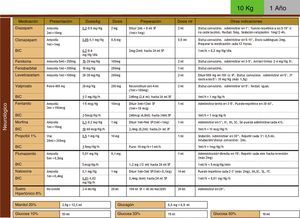
Se elaboran, difunden y aplican en la Sala de reanimación las tablas para los fármacos de reanimación cardiopulmonar (RCP) (fig. 4).
- –
Se instauran las monodosis de salbutamol en pacientes de más de 10 kg de peso: en pacientes entre 10 y 20kg se administra monodosis de 2,5mg, y en pacientes de más de 20kg se administra monodosis de 5mg.
- –
Se crea un checklist quirúrgico, que se aplica en todas las intervenciones de quirófano.
- –
Se realiza un resumen de los protocolos de más uso en Urgencias para médicos de familia, se trata de protocolos sencillos de las patologías más frecuentemente tratadas en el Servicio de Urgencias.
- –
Se establecen alarmas para los pacientes que nos preocupan (porque requieren una supervisión horaria), en forma de pegatinas rojas en la hoja de enfermería.
La creación de un nuevo modelo estandarizado para la declaración y el análisis de incidentes han permitido quintuplicar la declaración de incidentes. En la literatura vemos que otros sistemas parecidos han mostrado también beneficios en otros estudios15,16.
Ante la detección de una escasa declaración de incidentes se decidió estudiar el problema. Se detectó que los formularios eran poco intuitivos, no se hacía difusión de estos en los diferentes servicios del hospital y cuando se recogían los resultados de las declaraciones obtenidas no se realizaba un análisis de las causas, el impacto en mejoras en el sistema era pequeño y el feedback consistía en informes resumen de las declaraciones realizadas en el periodo.
La difusión del nuevo modelo en el servicio, remarcando la importancia de declarar los incidentes, y el retorno de información de las declaraciones y de las medidas de mejora, que han ido surgiendo y se han ido implantando, se muestran como principales causantes del aumento de las declaraciones. El retorno de la información es especialmente importante porque transmite la sensación de que declarar sirve para algo10. La elaboración de checklists y el desarrollo de nuevos protocolos han ayudado también en este cambio. También el nuevo formulario de declaración anónimo y confidencial es posible que haya favorecido a incrementar las declaraciones.
El porcentaje de notificaciones dentro del total del hospital se ha mantenido similar antes y después del nuevo modelo, probablemente porque este también se ha establecido en los otros servicios y también porque algunos médicos que trabajan en Urgencias (residentes, médicos de familia, etc.) y, sobre los que se ha incidido con las medidas de mejora en Urgencias, también trabajan en otros servicios del hospital.
La mayoría de los incidentes fueron producidos por los médicos, pero enfermería es quien declaró mayor número de ellos, probablemente por miedo de los médicos a declarar por la repercusión que puede conllevar en el lugar de trabajo. Por otro lado, gran parte de los incidentes estaban relacionados con la parte médica, esto quiere decir que tenemos poca cultura de evaluar lo que no va bien de nuestra práctica en la parte enfermera, un punto a incidir y mejorar.
En nuestro servicio, el tipo de incidente declarado con más frecuencia fue el de medicación, tal y como se observa también en otros estudios17. Los broncodilatadores fueron los fármacos más implicados, siendo el error en la dosificación el error más frecuente. Por todo esto, se propusieron e implantaron las monodosis de salbutamol, con lo que parece que han ido disminuyendo los errores de dosificación en la administración de salbutamol, estamos en proceso de valorar el impacto de esta medida en la reducción de errores de dosis de salbutamol.
También se han implantado unas tablas de RCP por peso para reducir los errores en situaciones de elevado estrés como son las reanimaciones, de forma parecida en un estudio en pacientes de ambulancia que se trasladan en situación de RCP se observa una mejoría en los errores con adrenalina utilizando las tablas de Broselow18.
Otras medidas descritas en la literatura que han ayudado a reducir incidentes de medicación fueron: utilización de códigos de barras en la administración de opiáceos19, cálculos automatizados por peso para los fármacos de más uso20, mejorar la reconciliación de la medicación21 o colocar carteles en los boxes con los fármacos con más errores con sus dosis y con medidas para evitar errores de prescripción22.
En nuestro servicio se ha mejorado también la supervisión, especialmente a los médicos de menor experiencia, R1 y médicos de familia, realizando protocolos específicos para ellos al inicio de su rotación en urgencias.
Otras estrategias que se han reportado de utilidad para la mejora de la seguridad de los pacientes son: la reducción de horas de trabajo semanales de los facultativos23 y mejorar la comunicación entre profesionales y con las familias24.
Los incidentes de identificación fueron los que más se declararon, tras los de medicación, de forma parecida a otros estudios revisados7, por lo que también se han implantado medidas para reducirlos, cómo la colocación del número de box en frente del ordenador o la difusión de forma periódica de la importancia de verificar repetidamente la identidad del paciente antes de cualquier procedimiento o medicación.
La mayoría de los incidentes declarados fueron leves, pero su declaración y análisis son importantes porque nos han permitido encontrar muchas medidas de mejora que han ayudado a mejorar el sistema9.
Las causas más frecuentes de incidentes fueron las individuales del profesional (físicas, psicológicas, sociales, personales), por falta de experiencia, fatiga, etc., que son también las que con más frecuencia se describen en otros estudios25,26. Aunque la causa final probablemente no sea el individuo sino defectos en las estructuras o barreras establecidas por el servicio para evitar que suceda (falta de formación, de supervisión, de descanso nocturno, etc.).
A partir del análisis de estas causas, han surgido varias medidas, como la formación y la mejora de la identificación del paciente, dirigidas a mejorar los incidentes más frecuentes.
Un estudio nos muestra habilidades no clínicas para reducir los incidentes causados por factores humanos individuales, que como hemos comentado con los más frecuentes27.
Nuestro estudio nos ha permitido aplicar múltiples estrategias, mejorando la seguridad en el servicio; otras aún están en proceso, como la elaboración de pósteres y mensajes en pantallas en las salas de espera para animar a los pacientes a informar de sus alergias y de sus medicaciones, y preguntar cualquier duda sobre su diagnóstico, procedimientos, medicación; sistematizar y mejorar la transferencia de pacientes; mejorar el sistema de introducción informatizada de la medicación (alarmas, dosis por peso, etc.) y la creación de un checklist para pacientes intoxicados, metabólicos, etc.
Este estudio tiene las limitaciones de ser una notificación voluntaria, por lo que no se puede utilizar para valorar las frecuencias de los incidentes ocurridos; los sistemas de declaración no tienen este fin, sino que se utilizan como sistema de detección de problemas. Otra limitación es que la declaración voluntaria va ligada a la importancia del evento en la memoria del declarante y puede haber prejuicios para declarar determinados incidentes.
Otro sistema útil para detectar incidentes es la utilización de «triggers», señales de alerta que permiten sospechar que ha ocurrido un evento adverso; estos están demostrando su gran utilidad en la identificación de incidentes y facilitan su detección28.
Los sistemas de declaración voluntaria de incidentes son de gran ayuda para la detección de los incidentes y sus causas, pero lo ideal es la utilización de diferentes sistemas de detección de incidentes: declaración voluntaria, análisis de incidentes críticos, revisiones de historias clínicas, análisis modal de fallos y eventos, etc., para tener una visión más completa causas29,30.
ConclusionesLa difusión del nuevo modelo en el servicio, remarcando la importancia de declarar los incidentes ha ayudado al aumento de las declaraciones. El retorno de información mediante sesiones mensuales de las declaraciones realizadas y de las medidas de mejora que han ido surgiendo y se han ido implantando ha favorecido la idea de la utilidad de declarar y el clima de seguridad en el servicio.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Presentado en la XVIII Reunión Anual de la Sociedad Española de Urgencias de Pediatría, 2013. Seguridad en Urgencias. ¿Para qué sirve declarar incidentes?.