Los objetivos son analizar las alteraciones neuropsicológicas a medio plazo de los niños intervenidos del arco aórtico mediante perfusión cerebral selectiva (PCS) y detectar posibles factores modificables en la técnica quirúrgica que pueden ayudar a minimizar la afectación neurológica posterior.
Material y métodosSe establecieron como criterios de inclusión: patología del arco aórtico intervenida mediante PCS durante el primer año de vida, entre el 10 de agosto del 2004 y el 24 de mayo del 2016, fisiología biventricular y edad gestacional mayor de 31 semanas. En ausencia de cromosomopatía, se clasificaron desde el punto de vista neurológico siguiendo el modified Rankin score. En mayores de 4 años se realizaron estudios de inteligencia, nivel de atención, maduración y aptitudes psicolingüísticas.
ResultadosSe incluyeron ochenta y dos pacientes, cuya edad media en el momento de la cirugía fue de 1,8 meses. El flujo medio en PCS fue de 32ml/kg/min. El tiempo medio de PCS fue de 31 min. La mortalidad global de la serie fue del 14,8%. Con disfunción neurológica se observaron un 35,9% y se detectaron como factores de riesgo: cirugía en menores de 10 días de edad, duración de PCS mayor de 40 min y la duración del enfriamiento o calentamiento. Un 35,2% de los pacientes mayor de 5 años fueron diagnosticados de déficit de atención.
ConclusionesLos pacientes intervenidos en el primer año de vida con PCS precisan un seguimiento neuropsicológico y hay factores modificables quirúrgicos que pueden influir en el desarrollo neurológico.
The aims of this article are to analyse the neuropsychological changes in the medium–term in children subjected to aortic arch surgery using selective cerebral perfusion (SCP), as well as to detect any modifiable factors in the surgical technique that may contribute to minimising the subsequent neurological involvement.
Material and methodsInclusion criteria were established as: aortic arch disease operated on using SCP during the first year of life, between 10 August 2004 and 24 May 2016, biventricular physiology, and gestational age greater than 31 weeks.
In the absence of a chromosomal disease, they were classified, from a neurological point of view, using the Rankin score. Children over 4-years of age were subjected to intelligence studies, including attention level, development, and psycho-lingual skills.
ResultsThe study included a total of 82 patients with a mean age of 1.8 months. The mean SCP flow was 32ml/kg/min. The mean time of SCP was 31minutes. The overall mortality of the series was 14.8%. Neurological dysfunction was observed in 35.9% of patients, and the following were detected as risk factors: surgery in patients less than 10-days-old, duration of SCP greater than 40minutes, and the time required for the cooling down and/or warming-up. Attention deficit was diagnosed in 35.2% of patients greater than 5-years-old.
ConclusionsPatients operated on using SCP in in the first year of life required a neuropsychological follow-up, and there are modifiable surgical factors that may have an influence on neurological development.
Las cardiopatías congénitas (CC) que afectan al arco aórtico proximal y medio que precisan tratamiento quirúrgico clásicamente se han tratado mediante esternotomía media y parada cardiocirculatoria total (PCT) con hipotermia profunda. Esta técnica permite tener el campo quirúrgico exangüe para poder realizar la reparación, pero no está exenta de complicaciones y se dispone de un tiempo de aproximadamente 40 min, a partir del cual las complicaciones neurológicas aumentan de manera exponencial1. A finales de los años 90 se inició y posteriormente se generalizó la técnica de perfusión cerebral selectiva (PCS) para el tratamiento de la patología grave del arco aórtico como sustitutivo de la PCT2,3. Esta técnica consiste en mantener flujo cerebral selectivo a través de uno de los troncos supraaórticos, manteniendo el resto del cuerpo en isquemia. La PCS presumiblemente podría tener más ventajas desde el punto de vista neurológico que la PCT, aunque las publicaciones sobre el tema son escasas; con la PCS disponemos de más tiempo «seguro» para la reparación y de menos complicaciones neurológicas a corto plazo, pero no hay datos de las probables complicaciones neurológicas a medio y largo plazo4,5.
Los objetivos de este estudio son analizar las alteraciones neuropsicológicas a medio plazo de los niños intervenidos del arco aórtico mediante PCS y detectar posibles factores modificables en la técnica de PCS que pueden ayudar a minimizar la afectación neurológica posterior.
Material y métodosEstudio descriptivo observacional que incluye a los pacientes con patología del arco aórtico intervenido por esternotomía media utilizando técnica de PCS.
Se establecieron como criterios de inclusión: patología del arco aórtico intervenida mediante PCS durante el primer año de vida, entre el 10 de agosto del 2004 y el 24 de mayo del 2016, fisiología biventricular y edad gestacional mayor de 31 semanas.
La indicación quirúrgica en los casos de obstrucción en el arco aórtico se establece en presencia de síntomas de insuficiencia cardiaca, hipertensión en miembros superiores, hipertrofia o dilatación de ventrículo izquierdo. La obstrucción se considera significativa cuando se detecta un gradiente de presión medio superior a 20mmHg por ecocardiografía a nivel del arco aórtico con prolongación diastólica.
Se indica reparación quirúrgica neonatal en los casos sintomáticos o que requieran perfusión de prostaglandinas (PGE) para mantener el flujo a la aorta descendente a través del ductus arteriosus. En niños asintomáticos y sin PGE, haremos la operación superado el mes de vida, según los criterios previamente descritos.
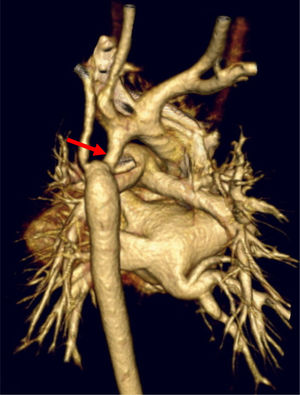
La intervención se realiza mediante esternotomía media con soporte con circulación extracorpórea (CEC) y PCS. La estenosis del arco aórtico se trata quirúrgicamente mediante esternotomía media cuando presenta hipoplasia de arco proximal o medio, interrupción aórtica o si existe cardiopatía asociada que requiera cirugía concomitante por línea media (figs. 1 y 2).
Se estudian variables demográficas preoperatorias, perioperatorias y de seguimiento. Durante el seguimiento, los pacientes se evalúan por parte de Pediatría, Neuropediatría, Cardiología Infantil y Cirugía Cardiaca Infantil. Los mayores de 5 años se estudian además por Psicología Infantil.
Se clasificaron de forma global desde el punto de vista neurológico siguiendo el modified Rankin score (mRS)6, se catalogaron de «disfunción neurológica» aquellos pacientes con una puntuación del score mRS con 2 o más puntos. Se define disfunción neurológica cuando el paciente al menos necesita ayuda puntual para las actividades diarias, donde tanto el médico como el paciente o la familia son conscientes de un déficit neurológico. También se hizo un subgrupo con aquellos casos con afectación neurológica grave, marcada por la necesidad de ayuda para el autocuidado y las actividades diarias. Se excluyó a pacientes con cromosomopatía. Aquellos pacientes con 5 años o más fueron evaluados por Psicología Infantil, donde se realizaron estudios de inteligencia (K-BIT), déficit de atención (CSAT, Rey, EDAH y DSM-V), test grafomotor del Dr. Pascual y test de aptitudes psicolingüísticas (ITPA).
Al inicio se informó a los pacientes o familiares del estudio que íbamos a realizar y se entregó un consentimiento informado específico, respetando en todo momento la ley orgánica de protección de datos y la correspondiente aprobación del Comité Ético Asistencial. Los datos se procesaron informáticamente mediante una base de datos en formato SPSS versión 20 (IBM®). Se consideran diferencias estadísticamente significativas aquellas que presentan una probabilidad de error menor del 5% (p<0,05).
ResultadosOchenta y dos pacientes cumplían los criterios de inclusión, de los que 81 aceptaron participar en el estudio. Treinta y cinco tenían más de 5 años y fueron evaluados por Psicología Infantil; 36 pacientes (43,9%) eran mujeres y 26 (31,7%) asociaban una CC grave (D-trasposición de grandes arterias, truncus arteriosus, estenosis aórtica grave o síndrome de Shone). La circulación sistémica era dependiente del ductus en 53 casos (64,6%). La edad media en el momento de la cirugía fue de 1,8 meses y la mediana de 0,5 meses (rango de 0,1-32 meses).
Se realizó cirugía cardiaca con PCS en menores de 10 días en 22 casos (26,8%). El flujo medio de PCS fue de 32ml/kg/min. El tiempo medio de PCS fue de 31 min, con una mediana de 30 y un rango de 16-66 min. El tiempo de enfriamiento medio fue de 31 (8-60) min y el de calentamiento de 43 (15-90) min.
La mortalidad global de la serie fue de 14,8%, con una mortalidad hospitalaria de 12,3% y seguimiento medio de 48 meses. Los factores que se asociaron de forma significativa a mortalidad fueron la presencia de patología cardiaca compleja asociada y cirugía antes de los 15 días de vida (tabla 1).
Patología asociada, tiempo y causa de fallecimiento
| Paciente | Tipo patología arco aórtico | Cardiopatía asociada | Fallecimiento tras la cirugía |
|---|---|---|---|
| 1 | IAA-A | TGA-CIV. PRN: 1.580 g | +1 día |
| 2 | IAA-A | Truncus arteriosus | +1 día |
| 3 | Hipoplasia de arco | Canal A-V comúnInsuficiencia valvular A-V grave | +1 día |
| 4 | Hipoplasia de arco | CIV. HTP grave | +2 mesesLesión neurológica grave. Limitación esfuerzo terapéutico |
| 5 | Hipoplasia de arco | TGA. Taussig Bing | +4 díasECMO |
| 6 | Hipoplasia de arco | Shone grave | +6 meses. Múltiples procedimientos percutáneos. Intervención Ross-Konno |
| 7 | Hipoplasia de arco | TGA. Taussig Bing | +1 día |
| 8 | Hipoplasia de arco | Shone | +28 días. Bronquiolitis VRS. ECMO |
| 9 | Hipoplasia de arco | Truncus arteriosus | +8 días. ECMO. |
| 10 | Hipoplasia de arco | HTP grave | +7 días |
| 11 | Hipoplasia de arco | Shone grave | +3 años. Mortalidad tardíaVarias cirugías (Ross-Konno. Sustitución valvular mitral) |
| 12 | Hipoplasia de arco | CIV | +2 años. Mortalidad tardíaSíndrome de Goldenhar con enfermedad respiratoria grave asociada |
A-V: auriculoventricular; CIV: comunicación interventricular; ECMO: oxigenación por membrana extracorpórea; HTP: hipertensión pulmonar; IAA-A: interrupción del arco aórtico tipo A; TGA: D-trasposición de grandes arterias; PRN: peso recién nacido; VRS: virus respiratorio sincitial.
Se observó un porcentaje de recoartación global de la serie del 20,7%, de los cuales precisaron dilatación posterior mediante angioplastia percutánea un 76,4%.
Con disfunción neurológica se observaron un 35,9% (23 casos) de un total de 64 pacientes estudiados. Y se detectaron como factores de riesgo de disfunción neurológica: cirugía en menores de 10 días de edad, duración de PCS mayor de 40 min, enfriamiento menor de 15 min y por encima de 40 min durante CEC y calentamiento por encima de 40 min durante CEC (tabla 2).
Análisis univariante de factores y potenciales factores de riesgo de disfunción neurológica
| Variable | Disfunción neurológica | No disfunción neurológica | p |
|---|---|---|---|
| Diagnóstico prenatal | 5 (21) | 12 (26) | Ns |
| CIV asociada | 16 (70) | 26 (56) | Ns |
| TGA asociada | 2 (8,7) | 3 (6,5) | Ns |
| Cardiopatía grave asociada | 6 (26) | 10 (21) | Ns |
| PCS en<10 días de vida | 11 (47) | 8 (17) | 0,009 |
| PCS en<30 días de vida | 17 (73) | 28 (60) | Ns |
| PCS en> 30 días de vida | 7 (33) | 14 (66) | Ns |
| PCS en 15-30 días de vida | 5 (17) | 19 (37) | 0,06 |
| PCS> 40 min | 11 (47) | 7 (15) | 0,04 |
| Temperatura mínima mayor de 23°C | 8 (34) | 21 (45) | Ns |
| Enfriamiento<15 o > 40 min | 10 (44) | 10 (21) | 0,05 |
| Calentamiento<15 o> 40 min | 15 (65) | 18 (40) | 0,04 |
| PSC> 35 ml/kg/min | 12 (52) | 25 (54) | Ns |
| Reintervención antes de los 12 meses | 21 (75) | 46 (51) | 0,07 |
Expresamos número de casos (% de disfunción neurológica). Asociación significativa p<0,05.
Diagnóstico prenatal incluye a aquellos pacientes en los que se ha realizado un diagnóstico cardiológico cierto en la ecografía fetal.
Cardiopatía grave asociada incluye trasposición de grandes vasos, truncus arteriosus y estenosis aórtica severa.
CIV: comunicación interventricular; Ns: ausencia de asociación estadística; PCS: perfusión cerebral selectiva; TGA: trasposición de grandes arterias.
Durante el seguimiento, 18 de los 51 pacientes estudiados (35,2%) por la psicóloga infantil y Neuropediatría fueron diagnosticados de trastorno de déficit de atención (TDA).
El 20,3% (13 casos) de un total de 64 pacientes estudiados se catalogaron de afectación neurológica grave. Los factores que se asociaron de forma significativa a afectación neurológica grave fueron: edad de cirugía inferior a los 10 días de vida, flujo PCS mayor de 35ml/kg/min, enfriamiento por debajo de 15 min y por encima de 40 min, calentamiento por encima de 40 min, hematocrito precirugía mayor de 30%, estado ácido-base en la cirugía mayor de 2 mEq/l, presencia de comunicación interventricular (CIV), recoartación precoz y reintervención mediante CEC en menores de 12 meses.
En cambio, la cirugía realizada entre los 15-30 días de vida se mostró como un factor protector de afectación neurológica grave.
Se realizó una valoración psicológica a los 35 pacientes mayores de 5 años que no presentaban cromosomopatía. Trece casos (37,1%) fueron diagnosticados de TDA. La puntuación típica media, en el test de evaluación de la madurez a través del dibujo (test grafomotor del Dr. Pascual), fue de 85, con una desviación estándar de 18. Se realizó un test de evaluación de la madurez a través del dibujo mediante el test grafomotor del Dr. Pascual en 35 niños, donde se observó una media de 85 como puntación típica con una desviación estándar de 18.
No se observaron diferencias significativas entre el nivel de inteligencia de estos pacientes con la población general. En cambio, en el test de ITPA sí se detectaron alteraciones significativas en las aptitudes psicolingüísticas, sobre todo en la capacidad de procesar la información (memoria y asociación auditiva).
DiscusiónEn las series recogidas en la literatura de pacientes intervenidos de arco aórtico con PCS en el primer año de vida, se muestra una mortalidad global en torno al 7-15%7,8. La mortalidad desciende a cifras del 3% cuando solo está implicado el arco aórtico9; en nuestra serie se obtuvo una mortalidad específica cuando solo está implicado el arco aórtico del 1,8%.
El tratamiento quirúrgico de la coartación aórtica implica no solo una resolución inicial del problema, sino disminuir la incidencia de recoartación y, por tanto, de reintervenciones, ya sea por cateterismo o cirugía10. En los últimos años se observa una tendencia general a preferir un abordaje por esternotomía media y una reparación con técnicas de avance aórtico y PCS, especialmente si se asocia a hipoplasia de arco aórtico. Algunas series amplias, como la del grupo de Birmingham, apuntan que la coartación de aorta asociada a hipoplasia del arco ha ido ascendiendo de un 12% en la pasada década hasta un 20-25% en la actualidad11, aumentando los casos que son intervenidos mediante un abordaje por esternotomía y PCS. Desde el punto de vista hemodinámico, la PCS ha aportado un mejor resultado disminuyendo el número de reintervenciones pero no hay ningún estudio a medio y largo plazo a nivel neurológico que nos diga si el precio de una cirugía más segura desde el punto de vista de anastomosis y reparación de otras cardiopatías asociadas va a tener una repercusión en el futuro neurológico12.
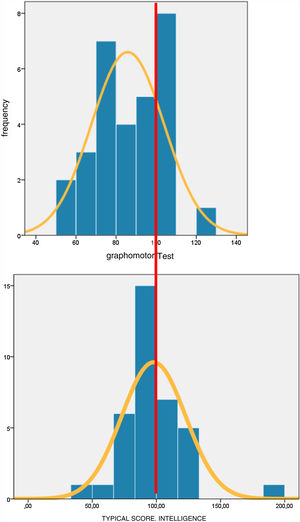
Estudio de los factores de riesgo de daño neurológicoUn test que ha sido muy útil como filtro de valoración neurológica es el test grafomotor del Dr. Pascual; dicho test refleja una evaluación de la madurez para el dibujo del niño13. Para su realización influye la percepción visual, la integración de las informaciones visuales, la aptitud práctica y la ejecución motriz fina. Es un test más relacionado con la inteligencia no verbal. En el histograma de dicho test se observa una desviación a la izquierda de la gráfica con respecto al histograma de la valoración de la inteligencia mediante el test de K-BIT (fig. 3).
En el histograma de dicho test (fig. 3) vemos que en nuestra muestra se observa una desviación a la izquierda de la gráfica con respecto a la población general.
El test grafomotor es un test validado en población sana y con diferentes discapacidades neuropsiquiátricas14-16. Es un test fácil de realizar; en nuestro estudio el niño dibujaba el test durante la entrevista del neuropediatra a los padres (fig. 3). Observamos cómo un resultado por debajo de 70 de puntuación típica (–1 DE en la serie estudiada) se asociaba a daño neurológico grave y disfunción neurológica. Y si aumentábamos el filtro a 80 de puntuación típica en dicho test (–1DE en la población general validada), el resultado se relacionaba de forma estadísticamente significativa, no solo con afectación neurológica, sino también con los niños con TDA y con necesidades educativas especiales. Lo que convierte a este test en un filtro importante en nuestros niños y de una manera sencilla podemos evaluar la inteligencia no verbal, la integración visual, la ejecución motriz fina y la probable necesidad de apoyo durante el aprendizaje.
Cuando estudiamos la distribución normalizada del CI en nuestro estudio (fig. 3) podemos ver que la inteligencia es similar a la de la población general; no se observa una desviación de la gráfica normalizada a la izquierda, por tanto, parece que el problema atencional no está relacionado con la inteligencia (fig. 4).
Escala de madurez a través del dibujo. Test grafomotor. A) Siete años. Test grafomotor: 100. Desarrollo neurológico normal. No TDA. B) Seis años. Test grafomotor: 127. No disfunción neurológica. Altas capacidades. C) Siete años. Test grafomotor 74. Disfunción neurológica. No TDA. D) Seis años. Test grafomotor 66. Disfunción neurológica. TDA.
TDA: trastorno de déficit de atención.
Cuando seleccionamos exclusivamente en nuestra serie un subgrupo formado por los niños diagnosticados de TDA, no encontramos asociación con los potenciales factores de riesgo de disfunción neurológica descritos en los apartados anteriores de la discusión de esta tesis (edad de la cirugía, tiempo de PCS, enfriamiento y calentamiento anómalo, cardiopatía severa asociada). Estos datos nos orientan a que el mecanismo fisiopatológico del TDA está probablemente influido por diversos factores (ambientales, genéticos, etc.) y que no dependen solo de la presencia de una CC y del tratamiento quirúrgico.
¿Cuál es el momento idóneo desde el punto de vista neurológico para operar un niño con patología severa del arco aórtico mediante PCS?El momento ideal de indicación quirúrgica en este grupo de pacientes es difícil de determinar. Es preciso conseguir un equilibrio que permita que madure el niño operándolo más tarde, sin desatender la situación clínica que puede llevar a un deterioro clínico preoperatorio. Es de suponer que si el neonato clínicamente está estable, la función ventricular es buena, el ventrículo izquierdo no está dilatado ni excesivamente hipertrófico, no hay datos de mala perfusión tisular y buena tolerancia a PGE, la cirugía podría esperar unos días, pero se desconoce exactamente cuántos. Si además la hipoplasia del arco se asocia a una cardiopatía compleja, los márgenes de espera quirúrgica pueden ser mínimos.
En el análisis univariante encontramos como factor de riesgo neurológico realizar cirugía del arco aórtico con PCS por debajo de los 10 días de vida. En el límite de la significación estadística (p=0,058) observamos que los pacientes que se intervienen entre los 15 y 30 días de vida tienen menos disfunción neurológica y de forma estadísticamente significativa si se operan en este intervalo tienen menos patología neurológica severa (p=0,04). Este dato puede marcar de manera orientativa el intervalo ideal de la cirugía desde el punto de vista del pronóstico neurológico, que podría corresponder entre los 15 y 30 días de vida. Tampoco se observa que los niños intervenidos más allá de los 30 días tengan mejor pronóstico neurológico y menor mortalidad.
¿Existen otros factores de riesgo neurológico que podamos modificar durante la cirugía?Otros factores de riesgo que pueden afectar al desarrollo neurológico y que han sido significativos en el análisis univariante son: la PCS superior a 40 min, el enfriamiento muy rápido (< 15min) o muy lento (> 40min) y el calentamiento muy lento.
Una de las razones por las que la PCS ha desplazado a la PCT como método de protección cerebral en la cirugía del arco aórtico es el efecto cronómetro. Ya tenemos estudios que nos dicen que a partir de los 30 min de PCT la probabilidad de afectación neurológica en el desarrollo es significativa. Pero parece que en la PCS también es importante el tiempo. Algunos estudios han puesto el margen en 50-70 min17, pero en nuestro medio vemos que a partir de los 41 min de PCS aumenta de manera importante la afectación neurológica.
Ante procedimientos complejos de consecuencias inciertas, es difícil establecer la relación causal entre dichos procedimientos y las complicaciones evolutivas. Seguramente, este grupo de pacientes en general, y en la PCS en particular, están implicadas muchas variables. Se sabe que, si estos niños no se operan, su esperanza de vida es nula y también que la PCS no es inocua18,19. Atribuir las complicaciones de la PCS solo al tiempo quirúrgico es simplificar al absurdo algo tan complejo. Otras de las variables que tras nuestro análisis estadístico suena con fuerza es el tiempo de enfriamiento y calentamiento. No se ha podido demostrar estadísticamente la temperatura ideal, probablemente porque es bastante homogénea la serie en cuanto a temperatura mínima conseguida. Lo que sí se muestra por los resultados de este estudio es que los niños a los que se realizó un enfriamiento o calentamiento anómalo, demasiado rápido (< 15 min) o demasiado lento (> 40 min) se relacionó con una disfunción neurológica moderada, afectando a las actividades diarias y autocuidado del paciente.
Respecto a los pacientes con un daño neurológico mayor, que se definen como los que dependen de una ayuda casi constante en su vida, encontramos en este subconjunto de pacientes como factores de riesgo neurológico: el flujo de PCS mayor de 39ml/kg/min, cirugía en menores de 10 días de vida, enfriamiento y calentamiento por debajo de 15 min y por encima de 40, presencia de CIV, recoartación precoz y aquellos que han precisado una reintervención con CEC antes de los 2 meses de vida. Todo esto apunta que la inmadurez cerebral a edades tempranas de la vida es un dato importante que marcará el futuro neurológico de estos niños con CC.
Los primeros artículos de seguimiento a medio-largo plazo de pacientes que se había realizado PCT apenas encontraban diferencias significativas entre la PCT y la población general en relación con el área de la inteligencia, habilidades motoras y habilidades de aprendizaje20.
En los estudios del grupo de Boston21,22, se muestra una clara relación entre PCT y mayor afectación en el área del lenguaje, en cambio cuando comparaban perfusión de bajo flujo (que no es exactamente PCS) y PCT observaban que los niños intervenidos con perfusión de bajo flujo, en este caso operados de trasposición de grandes vasos, tenían una mayor más incidencia a largo plazo de TDA y de mal control de los impulsos.
Es posible que las áreas del cerebro donde reside el control de los impulsos se pueden afectar por una perfusión anómala durante un procedimiento quirúrgico y afectar el desarrollo de la capacidad atencional y aprendizaje del niño. Probablemente, cuanto más inmaduro sea a nivel cerebral, mayor es el riesgo de daño neurológico en el desarrollo posterior.
¿Es necesario un seguimiento neuropsicológico de los niños intervenidos de patología del arco aórtico?Es importante el seguimiento y el estudio completo neuropsicológico de los niños intervenidos mediante PCS en edades precoces de la vida. El diagnóstico y el tratamiento precoz de la patología neurológica, como el TDA, puede marcar la vida del niño23,24. El inicio de terapias preventivas en el periodo preescolar puede ayudar a mejorar el rendimiento escolar y ayudar a los padres para entender mejor el comportamiento de su hijo. Sabemos que no hay alternativas actualmente quirúrgicas a la PCS, pero creemos que la detección precoz y el tratamiento neuropsicológico pueden contribuir a mitigar los efectos y optimizar la calidad de vida.
Limitaciones del estudioLa ausencia de un grupo de control en el que no se haya utilizado PCS y la variabilidad de operadores (5 cirujanos y 2 perfusionistas) puede limitar los resultados de este estudio.
ConclusionesLos pacientes con patología del arco aórtico intervenidos en el primer año de vida de vida con PCS precisan un seguimiento neuropsicológico además del cardiológico, para detectar precozmente las alteraciones relacionadas con trastornos del aprendizaje y establecer tratamiento de dichas alteraciones si procede. El proceso terapéutico de los pacientes con patología del arco aórtico intervenido el primer año de vida con PCS incluye factores modificables que pueden influir en el desarrollo neurológico posterior como son el momento de la cirugía, el flujo durante la PCS, el tiempo de PCS, el tiempo de enfriamiento y el tiempo de calentamiento durante la cirugía cardiaca.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.