Introducción
La reanimación cardiopulmonar (RCP) no termina con el restablecimiento de la circulación espontánea, sino que debe continuar hasta que se instauren todas las medidas que permitan el mantenimiento de las funciones orgánicas.
De los pacientes que sufren una parada cardiorrespiratoria (PCR) y logran recuperar la circulación espontánea un porcentaje importante fallecen posteriormente, el 50 a 60 % por fallo hemodinámico y el 40 a 50 % por muerte cerebral. Un pequeño porcentaje sobrevive con secuelas graves, fundamentalmente neurológicas.
En una PCR se produce una situación de hipoxia e isquemia que afecta a todos los órganos, los más importantes están recogidos en la tabla 1. La intensidad del daño depende de la duración de la parada, de la eficacia de la reanimación, y del tiempo que se tarde en conseguir una circulación espontánea adecuada. El objetivo del tratamiento posresucitación es mantener al organismo en las mejores condiciones para evitar que aparezcan lesiones orgánicas secundarias que aumenten la mortalidad y las secuelas 1-3.
Estabilización
Aunque la estabilización posresucitación puede incluir todos los tratamientos y técnicas de cuidados intensivos pediátricos, en este capítulo sólo nos referiremos a las medidas iniciales fundamentales de estabilización posresucitación y a las recomendaciones generales de manejo del niño durante su traslado a una unidad de cuidados intensivos pediátricos (UCIP).
Estabilización hemodinámica
Valoración y monitorización hemodinámica
Durante la RCP la valoración hemodinámica fundamental es la presencia o ausencia del pulso arterial central y el ritmo electrocardiográfico. Tras la recuperación del pulso arterial central se debe completar esta valoración analizando otros parámetros que informan indirectamente del gasto cardíaco y la perfusión tisular 1-3.
Electrocardiograma (ECG) y frecuencia cardíaca (FC): tras la recuperación de la circulación espontánea hay que mantener una monitorización electrocardiográfica continua, ya que existe un riesgo elevado de arritmias posreanimación. La presencia de taquicardia sinusal tras la recuperación de la circulación espontánea es un hallazgo frecuente en el lactante y no indica necesariamente mal pronóstico ni hipovolemia. Puede ser secundario a los fármacos inotrópicos administrados y a la liberación de catecolaminas endógenas y no necesita inicialmente tratamiento. Hay que tener mucho cuidado con la utilización de fármacos inotrópicos negativos (β -bloqueantes, antiarrítmicos) en los momentos posteriores a la recuperación de una PCR porque pueden inducir depresión miocárdica y provocar una nueva PCR.
Presión arterial (PA): aunque se afecta tardíamente en situaciones de bajo gasto, la valoración de la PA es un buen indicador de la perfusión orgánica, fácil de obtener y de interpretar. La PA hay que tomarla al menos cada 5 min hasta que se mantenga estable y cada 15 min posteriormente.
Presión venosa central (PVC): ayuda a valorar indirectamente la volemia del paciente y el grado de insuficiencia cardíaca derecha. La canalización venosa central no es una prioridad durante la RCP inicial. Tras la recuperación de la PCR es recomendable canalizar una segunda vía venosa y hay que valorar si es necesario canalizar una vía venosa central dependiendo de la situación clínica del paciente, del lugar donde se realice la RCP y de la experiencia del reanimador en la canalización venosa central.
También se deben valorar otros parámetros clínicos (diuresis, perfusión periférica, temperatura) que son signos indirectos del gasto cardíaco.
Objetivos
El objetivo inicial del tratamiento hemodinámico es conseguir una presión arterial sistólica (PAS) normal para su edad. Se considera normal una PAS > 70-80 mmHg en menores de 2 años y de 80 mmHg + (2 ×edad en años) en niños mayores de esa edad. También se debe intentar conseguir una adecuada perfusión periférica con relleno capilar menor de 2 s y una diuresis normal (> 1 ml/kg/h).
Tratamiento hemodinámico
El tratamiento hemodinámico inicial posresucitación está basado en dos medidas, la expansión con líquidos, cristaloides y/o coloides y la administración de fármacos inotrópicos y vasopresores.
Líquidos
Los líquidos que hay que utilizar en la fase de estabilización posresucitación pueden ser cristaloides (suero salino fisiológico, Ringer), coloides sintéticos (dextranos, gelatinas, polímeros) o productos plasmáticos (albúmina, plasma). Aunque los coloides consiguen una expansión plasmática inicial más eficaz, no se ha demostrado que la supervivencia sea mayor que con los cristaloides 4. Otros trabajos han encontrado que las soluciones de suero salino hipertónico mezcladas con dextrano podrían ser más eficaces 5. El volumen que hay que administrar es de 10-20 ml/kg en 5 a 60 min según la PA y el grado de hipovolemia. Sin embargo, algunos estudios han encontrado que en los pacientes con shock hemorrágico no controlado la expansión masiva en el intento de mantener una PA normal puede perpetuar la hemorragia y aumentar la mortalidad 6.
Si existe hemorragia aguda con repercusión hemodinámica importante se transfundirá concentrado de hematíes de sangre cruzada, o grupo O negativo o isogrupo si no es posible esperar a las pruebas cruzadas. Hay que tener en cuenta que la mayoría de los pacientes no tienen repercusión hemodinámica con hemoglobina (Hb) > 10 g/dl y que las transfusiones masivas pueden producir coagulopatía de consumo y perpetuar la hemorragia. Por ello, es necesario transfundir 10-20 ml/kg de plasma y una unidad de plaquetas por cada 10 kg de peso, cada 5-10 U (30 a 50 ml/kg), de concentrado de hematíes administradas. En caso de sangrado intenso que no cede con la transfusión de plasma y plaquetas puede administrarse factor VII activado 90 μg/kg.
Fármacos
Aunque existen muchos fármacos inotrópicos y vasopresores los más útiles en la estabilización inicial posresucitación en el niño son la dopamina y la adrenalina.
Preparación y administración: ambos fármacos deben ser administrados en perfusión continua mediante una bomba de infusión volumétrica. Se pueden diluir en sueros glucosados o salinos, pero no en soluciones alcalinas. Existen muchas fórmulas para calcular la preparación de la dilución. Lo importante en situaciones de emergencia es familiarizarse con una fórmula para evitar errores en la preparación y el manejo. Las tablas 2 y 3 recogen las fórmulas recomendadas para bombas de jeringa de 50 ml (si se usan sueros de 100 ml sólo hay que multiplicar la dosis por 2 y en sueros de 500 ml por 10). Estas preparaciones tienen la ventaja de su fácil memorización, y sencillez de preparación y uso, ya que 1 ml/h corresponde a 1 μg/kg/min de dopamina y 0,1 μg/kg/min de adrenalina y no hay que hacer cálculos adicionales para aumentar o disminuir la dosis. Su desventaja es el alto volumen de líquido administrado en lactantes (dopamina a 10 μg/ kg/min = 10 ml/h = 240 ml/día supone la mitad de las necesidades de líquidos para un niño de 4,8 kg) por lo que deben usarse sólo para la estabilización inmediata y el transporte.
La dopamina tiene efectos diferentes según la dosis utilizada (tabla 2). En la estabilización posresucitación se suele iniciar a dosis de 5 μg/kg/min y se aumenta de 3 a 5 μg/kg/min hasta conseguir normalizar la PA.
La adrenalina se utilizará en los casos de hipotensión grave o cuando no se recupera la PA con dosis de dopamina de 20 μg/kg/min. La dosis inicial es de 0,1-0,2 μg/kg/min que se aumenta de 0,1 en 0,1 μg/kg/min hasta conseguir normalizar la PA.
Otros fármacos inotrópicos y/o vasodilatadores (noradrenalina, dobutamina, milrinona, nitroprusiato) no aportan ninguna ventaja en la estabilización inicial en el niño, aunque pueden estar indicados en fases posteriores.
Estabilización respiratoria
Valoración y monitorización respiratoria
Control clínico: se debe realizar una valoración clínica frecuente de la expansión torácica, la coloración central y la auscultación de ambos hemitórax para descartar complicaciones que pueden ocurrir durante y tras la reanimación; las más frecuentes son:
· Acumulación de secreciones: produce hipoventilación en ambos hemitórax e hipoxemia.
· Intubación selectiva en bronquio derecho: se manifiesta por hipoventilación del hemitórax izquierdo y lóbulo superior derecho, hipoxemia y riesgo de neumotórax derecho.
· Extubación: existe hipoventilación en ambos hemitórax, hipoxemia y distensión abdominal.
· Neumotórax: puede ser debido a la patología causante de la parada cardiorrespiratoria, a intubación en bronquio derecho o a ventilación con presiones elevadas. El niño presentará hipoventilación en un hemitórax, hipoxemia, bradicardia e hipotensión.
Monitorización: se debe monitorizar de forma continua la saturación transcutánea de Hb, y si es posible la PCO2 espirada. Si es posible se debe realizar una gasometría para valorar la oxigenación, ventilación y equilibrio ácido-base, y una radiografía de tórax para descartar patología pulmonar y comprobar la posición del tubo endotraqueal.
Objetivos
El objetivo del tratamiento respiratorio es conseguir una normoventilación y normooxigenación con el menor riesgo posible de daño pulmonar, evitando tanto la hiperoxia e hiperventilación como la hipoxia e hipercapnia. Es importante mantener la saturación de Hb (SatHb) > 90 %, idealmente entre 95 y 99 %, una PaO2 entre 70 y 100 mmHg y una PaCO2 entre 35 y 40 mmHg.
Tratamiento
Aunque el paciente recupere la respiración espontánea, en principio no se le debe extubar hasta que no ingrese en una UCIP. Nunca se debe plantear la extubación del paciente antes de un traslado.
La ventilación puede ser manual o mecánica, si existe un respirador adecuado para la edad del paciente. No se deben utilizar los respiradores de adulto para lactantes y niños pequeños, ya que existe un elevado riesgo de hipoventilación e hiperventilación y barotrauma. Los parámetros iniciales de ventilación mecánica en el niño fuera del período neonatal están resumidos en la tabla 4. El inicio de la ventilación mecánica no indica que pueda disminuirse la vigilancia y monitorización del paciente. Tras 10-20 min de ventilación mecánica debe realizarse una nueva gasometría, para ajustar los parámetros del respirador.
Estabilización neurológica
El cerebro es uno de los órganos más sensibles, y puede dañarse gravemente tanto por la causa que produce la PCR (traumatismo craneal, hemorragia), como por la isquemia e hipoxia que ocurren durante la PCR y la RCP. Pero el daño cerebral puede aumentar en la fase de estabilización posresucitación, por alteraciones del flujo sanguíneo cerebral (isquemia-hiperemia) del aporte de oxígeno (hipoxia-hiperoxia), y del metabolismo cerebral (hipertermia, convulsiones, hiperglucemia) 7.
Valoración
Tras la resucitación es necesario realizar una rápida exploración neurológica valorando fundamentalmente el estado de consciencia, las pupilas, la reactividad (escala de Glasgow), y la presencia de signos de focalidad y de hipertensión intracraneal. Esta valoración se debe realizar periódicamente, al menos cada hora en las primeras 24 h.
Objetivo
El objetivo del tratamiento es reducir el daño cerebral secundario, evitando la hipertensión e hipotensión, manteniendo una normoventilación y normooxigenación, controlando la hiperglucemia y la agitación, y tratando precozmente las crisis convulsivas.
Tratamiento
Ningún fármaco (barbitúricos, corticoides, bloqueantes del calcio, etc.) ha demostrado ser capaz de prevenir o disminuir el daño cerebral posparada. Siempre que sea posible, deben evitarse los fármacos que puedan alterar la valoración neurológica.
No debe realizarse tratamiento profiláctico de la hipertensión intracraneal. La hiperventilación puede producir isquemia cerebral aumentando el daño cerebral posparada, y el manitol producir hipertensión intracraneal de rebote. Sólo se debe realizar hiperventilación y administración de manitol 0,25-0,5 g/kg si existen signos de hipertensión intracraneal o enclavamiento (hipertensión, bradicardia, anisocoria).
Hipotermia. Varios estudios en adultos 8,9 han encontrado que la hipotermia moderada (32-34 °C) durante 12 a 24 h, local (cerebral) o sistémica, disminuye el daño cerebral secundario a PCR sin aumentar las complicaciones. También en neonatos se ha encontrado una mejoría del estado neurológico 10. Aunque todavía no existen suficientes evidencias y no hay estudios clínicos que hayan valorado en su eficacia en niños, en el momento actual, se puede realizar una hipotermia moderada iniciándose precozmente tras la recuperación de PCR y manteniéndose durante 12 a 24 h 11. Los niños que presenten hipotermia tras la recuperación de la circulación espontánea no deben ser calentados si tienen una temperatura mayor de 32 °C. La hipotermia debe inducirse rápidamente y puede conseguirse con aplicación de frío local en el cráneo o con medidas sistémicas (lavado gástrico con suero frío, mantas de hipotermia o infusión de sueros intravenosos fríos). Durante la hipotermia debe controlarse la necesidad de sedación profunda y relajación para evitar la aparición de temblores, y realizar controles periódicos de glucemia, electrólitos y coagulación. La hipotermia prolongada también aumenta el riesgo de infección 11-13. El recalentamiento debe ser progresivo a un ritmo de 0,25 a 0,5 °C/h en no menos de 8 h 11-13.
La fiebre es un hallazgo frecuente tras la RCP y se asocia a un mal pronóstico 14. Por ello debe realizarse tratamiento inmediato con fármacos y medidas físicas 11.
Estabilización de otros órganos
Riñón
Valoración: se debe valorar la diuresis mediante sondaje vesical y realizar analítica básica de función renal (urea y creatinina en sangre) y sedimento urinario.
Tratamiento: el tratamiento consiste en asegurar una buena volemia (valorar expansión) y mantener una presión arterial normal. Sólo se deben administrar diuréticos (furosemida 0,2-2 mg/kg) si presenta oligoanuria tras asegurar que la volemia ha sido reexpandida. Se puede utilizar dopamina en dosis bajas (1-3 μg/kg/min) como vasodilatador renal, aunque su efecto no parece ser clínicamente muy importante 15.
Hígado y órganos gastrointestinales
Los órganos mesentéricos, estómago, intestino e hígado, se afectan precozmente en la PCR y son los últimos en normalizarse tras la recuperación de la circulación espontánea. Además, la alteración de la barrera intestinal puede ser el mecanismo de inicio o mantenimiento de la insuficiencia multiorgánica.
Tratamiento: debe centrarse en el mantenimiento de la PA y administración de fármacos de protección gástrica (bloqueantes H2 ranitidina 1,5 mg/kg/6 h intravenosa o sucralfato por sonda nasogástrica 1 g/kg/6 h en > 10 kg y 0,5 g/6 h en < 10 kg) 16.
Analgesia y sedación
Tras la recuperación de la parada cardiorrespiratoria es preciso valorar la necesidad de analgesia y/o sedación, recordando una serie de recomendaciones esenciales:
La sedación no es necesaria en niños en coma profundo.
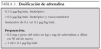
La intubación en un niño con insuficiencia respiratoria debe realizarse siempre previa sedación (tabla 5). Nunca se debe intubar a la fuerza por miedo a no poder intubar una vez sedado y relajado el paciente. La intubación sin sedación dificulta las maniobras, aumenta el riesgo de traumatismo de la vía aérea y las posibilidades de fracaso de la misma y sobre todo produce dolor y angustia al niño. Únicamente la intubación en situación de PCR no requiere sedación.
No mantener o trasladar al niño intubado y agitado. La presencia de un tubo en la vía aérea y la ventilación mecánica pueden producir agitación al niño. La desadaptación puede aumentar el riesgo de extubación y daño de la vía aérea y el pulmón. Es por tanto necesario utilizar sedación si el paciente no tolera la ventilación mecánica. En algunas ocasiones hay que asociar también relajantes musculares, cuando la sedación no es suficiente para adaptar al niño a la ventilación mecánica, o existe el riesgo de daño pulmonar o de extubación. "No se debe administrar nunca un relajante muscular sin administración previa de un sedante", ya que puede producir una sensación externa de sedación adecuada pero el niño puede sentir una tremenda angustia al estar despierto sin poder abrir los ojos ni moverse.
No mantener o trasladar al niño con dolor. No tratar el dolor no tiene justificación en ninguna circunstancia. Si el niño ha sufrido un accidente y está agitado se debe suponer que tiene dolor e iniciar precozmente el tratamiento. No se debe evitar la analgesia por miedo a producir una alteración en el nivel de consciencia o disminución de la presión arterial. Hay que prever estos efectos secundarios para tratarlos inmediatamente.
Algunos fármacos sedan o duermen al paciente pero no eliminan el dolor. Si se sospecha que el paciente puede sufrir dolor hay que utilizar fármacos que tengan propiedades analgésicas y sedantes o asociar un sedante y un analgésico.
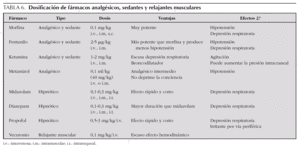
Aunque existen múltiples fármacos analgésicos, sedantes y relajantes musculares es mejor conocer pocos fármacos y dominar bien sus indicaciones, dosificación, ventajas y efectos secundarios (tabla 6). Se debe empezar con las dosis inferiores e ir subiendo hasta conseguir un adecuado control del dolor y/o la agitación.
Aunque algunos fármacos sedantes y relajantes musculares se utilizan en perfusión continua en cuidados intensivos, para la estabilización inicial y el traslado es más sencilla la utilización en bolo intravenoso lento, lo que permite usar sólo bombas de infusión para la administración de fármacos vasoactivos.
Transporte
Tras la resucitación cardiopulmonar inicial hay que realizar el traslado a una UCIP. Antes y durante el traslado hay que realizar las siguientes medidas 17-20.
1.º Estabilizar al paciente.
En general un niño no debe trasladarse en situación de PCR (hay que continuar la reanimación en el sitio de la parada hasta que el niño recupere la circulación espontánea).
Antes de realizar el traslado deben iniciarse las medidas de estabilización (hemodinámicas, respiratorias, neurológicas, etc.) antes señaladas. Un traslado precipitado puede condicionar un nuevo episodio de PCR que puede ser irreversible. Si el paciente respira espontáneamente hay que asegurarse que la ventilación y oxigenación son adecuadas y no presenta apneas. Si existe insuficiencia respiratoria importante es mejor realizar la intubación antes de iniciar el traslado.
2.º Búsqueda e inmovilización de fracturas y heridas externas que pueden empeorar al movilizar al paciente o producir desestabilización durante el traslado. Colocar los sistemas de fijación para evitar la movilización durante el traslado (collarín cervical, férulas, etc.).
3.º Asegurar la vía aérea: fijar lo mejor posible el tubo endotraqueal. Comprobar mediante auscultación y si es posible con radiografía de tórax que su posición es correcta. Aspirar previamente a iniciar el traslado. A pesar de su fijación no se debe soltar el tubo endotraqueal durante el traslado, porque existe un elevado riesgo de extubación o intubación en el bronquio derecho.
4.º Asegurar las vías venosas para evitar su extravasación durante el traslado.
5.º Valorar la necesidad (según la cercanía de la UCIP a la que se traslada) de realizar sondaje nasogástrico, para evitar la aspiración de un posible vómito y sondaje vesical para medir la diuresis.
6.º Extracción de analítica: las exploraciones iniciales ayudan a valorar la repercusión de la PCR sobre distintos órganos y sistemas (función renal y hepática), indican la eficacia de la ventilación (gasometría), pueden orientar sobre las causas de la parada, y servirán para diagnosticar alteraciones metabólicas (acidosis grave, hiperpotasemia, hipoglucemia, etc.), hematológicas (anemia, coagulopatía), respiratorias (neumotórax, hemotórax, desplazamiento del tubo endotraqueal) que requieren tratamiento inmediato. Las exploraciones complementarias iniciales vienen recogidas en la tabla 7.
7.º Contactar con la UCIP: siempre que sea posible es importante, antes de iniciar el traslado, contactar con la UCIP que va a recibir al paciente, asegurarse que puede recibirle, e informar de las características del mismo para que tengan preparadas todas las medidas que pueda requerir.
8.º Revisar el material pediátrico y medicación del traslado: antes de iniciar el traslado es esencial asegurarse de que se cuenta con material de RCP pediátrica adecuado para el paciente y tener preparada la medicación de reserva de RCP y sedación. También hay que revisar los monitores, respirador y bombas de infusión que vayan a utilizarse durante el traslado. En traslados prolongados es muy importante asegurarse que la duración de las baterías es suficiente para llegar a la UCIP. El paciente pediátrico pierde proporcionalmente más calor que el adulto y la hipotermia puede desestabilizarle. Por eso, es necesario tener disponibles sistemas para mantener el calor (mantas, mantas térmicas, incubadoras).
9.º Elegir el vehículo adecuado 17-20: se debe elegir el vehículo dependiendo del tipo y gravedad del paciente, el lugar donde se encuentre, las condiciones climáticas, las posibilidades técnicas y la distancia a la UCIP 18. El vehículo debe contar con suficiente espacio para realizar las medidas de reanimación, disponer de medios de sujeción de la camilla o incubadora, y de monitores y material de RCP pediátrica. En general los traslados de cortas distancias se deben realizar por vía terrestre en una unidad de vigilancia intensiva (UVI) móvil, reservando el transporte aéreo en helicóptero, para distancias intermedias o condiciones adversas geográficas o climáticas, y el avión para largas distancias 17-20.
10.º Traslado por personal experimentado 17-21: el traslado posresucitación es un período de elevado riesgo y durante el mismo aparecen con frecuencia importantes problemas y complicaciones 22. Los problemas más frecuentes que ocurren durante el traslado están recogidos en la tabla 8. Por ello, es esencial que el personal que realice el traslado (mínimo una enfermera y un médico) tenga suficiente experiencia en resucitación pediátrica y conozca el medio y material de traslado. Si durante el traslado en UVI móvil ocurren problemas graves o se duda del estado del paciente es necesario parar el vehículo, explorar y reanimar si es preciso, ya que es imposible realizar una RCP avanzada con la ambulancia en marcha.
11.º No suspender la vigilancia y el tratamiento durante el traslado: por los riesgos que se han comentado previamente, durante el traslado, hay que mantener una estricta vigilancia del estado del paciente (ECG, FC, PA, SatHb y si es posible capnografía en el monitor, coloración, auscultación frecuente de ambos hemitórax, palpación del pulso central), mantener continuamente sujeto el tubo endotraqueal y revisar periódicamente el funcionamiento de las vías venosas.
Registro
Las medidas realizadas en la fase de estabilización y traslado del paciente deben ser anotadas y registradas para su evaluación posterior. Recientemente se han publicado las recomendaciones estilo Utstein para el registro de los cuidados posresucitación 23.
Correspondencia: Dr. J. López-Herce Cid.
Sección de Cuidados Intensivos Pediátricos.
Hospital General Universitario Gregorio Marañón.
Dr. Castelo, 47. 28009 Madrid. España.
Correo electrónico: pielvi@ya.com
Recibido en abril de 2006. Aceptado para su publicación en junio de 2006.