Introducción
Se entiende por politraumatismo o traumatismo grave pediátrico el daño corporal que sufre un niño a consecuencia del intercambio de energía que se produce en un incidente, y que afecta a uno o varios órganos o sistemas con la magnitud suficiente como para poner en peligro su vida o su supervivencia sin secuelas.
Los accidentes son la causa más frecuente de muerte en niños por encima del año de edad y, durante la asistencia inicial al traumatismo pediátrico (AITP), existe la posibilidad de tener que enfrentarse a una parada cardiorrespiratoria (PCR). En este contexto, la reanimación cardiopulmonar (RCP) es una parte más del conjunto de acciones de estabilización inicial. No obstante, tanto por la existencia de problemas esperables definidos, como por la necesidad potencial de actuaciones particulares, o el reconocimiento de excepciones a las recomendaciones generales de reanimación (v. al final del capítulo), el traumatismo constituye una situación especial en lo concerniente a la RCP.
Así pues, las acciones de RCP deben integrarse adecuadamente en el desarrollo de la AITP. Una adecuada integración pasa por la consideración del traumatismo como auténtica enfermedad, el conocimiento de los principios y contenidos de la AITP, y el reconocimiento de las particularidades de la RCP (tanto básica como avanzada) en su aplicación en el contexto particular del traumatismo.
El traumatismo como enfermedad
En el traumatismo existen factores etiopatogénicos propios (biomecánica), respuestas fisiopatológicas definidas, manifestaciones clínicas particulares, requerimientos asistenciales específicos (diagnósticos y terapéuticos), impacto cuantificable sobre la morbilidad y mortalidad, repercusión social, y posibilidades de intervención preventiva. Todo ello hace que el traumatismo merezca la consideración de auténtica enfermedad. Su elevada incidencia, sin variaciones estacionales significativas, permite considerarla como una verdadera pandemia 1.
El niño y su respuesta al traumatismo
Existen numerosas diferencias significativas anatómicas, fisiológicas y psicológicas entre el niño y el adulto:
Debido a su menor tamaño, masa muscular, contenido adiposo, y su mayor elasticidad, el impacto es mayor y se produce daño multiorgánico con mayor frecuencia. Son frecuentes las lesiones internas importantes con pocas manifestaciones externas.
El esqueleto del niño no está totalmente osificado por lo que el número de fracturas es menor y cuando éstas existen apuntan hacia una lesión interna importante.
La relación entre superficie y masa corporal es mayor y por tanto existe un mayor riesgo de hipotermia.
En el niño pequeño es más difícil valorar el estado físico, neurológico y la reactividad.
Los niños, por razón de su tamaño y peso, son fáciles de movilizar, lo que añade mayor riesgo de agravar posibles lesiones (especialmente cervicales).
La frecuencia de secuelas neurológicas es elevada. Un 60 % de los niños con politraumatismo presentan secuelas cognitivas o conductuales.
El traumatismo como causa de PCR y muerte: importancia de una atención adecuada
Las causas más importantes de muerte por accidente en la infancia son: accidentes de tráfico (40 %), ahogamiento (15 %), lesiones intencionadas (14 %), quemaduras (7 %) y caídas (4 %).
Aproximadamente la mitad de las muertes se producen antes de llegar el niño al hospital, en los primeros minutos u horas (PCR precoz inmediata). Se calcula que entre un 25 y un 35 % de las muertes por traumatismo podrían evitarse con el desarrollo de una asistencia inicial rápida y adecuada. Aparte de la reducción de secuelas, esta actuación también será útil para la prevención de las muertes que se producen en las horas siguientes (PCR precoz diferida). La muerte tardía, en los días o semanas posteriores a un accidente, suele ocurrir por muerte cerebral o fallo multiorgánico (y puede estar condicionada por la calidad de la atención prestada previamente).
PCR precoz inmediata
En un niño que ha sufrido un traumatismo, la PCR precoz, en los primeros minutos después del accidente, ocurre generalmente por obstrucción de la vía aérea o mala ventilación, pérdida masiva de sangre o lesión cerebral grave. Esta PCR tiene muy mal pronóstico, especialmente si existe un traumatismo craneoencefálico asociado 2-4. Sin embargo, hay que tener en cuenta que el traumatismo suele afectar a un niño previamente sano, con posibilidades de supervivencia sin secuelas (a condición de una rápida recuperación de la circulación espontánea). Por tanto, ante la PCR presenciada de poco tiempo de duración (especialmente en caso de traumatismo penetrante), la RCP debe realizarse de forma inmediata. Si la PCR es secundaria a obstrucción de la vía aérea o a un problema de ventilación, la RCP puede ser eficaz si se realiza de forma precoz. Si la PCR es secundaria a pérdidas sanguíneas, además de la RCP es fundamental el control de la hemorragia, la reposición de la volemia y el traslado rápido a un centro hospitalario adecuado.
PCR precoz diferida
La PCR en las horas siguientes al traumatismo está generalmente producida por hipoxia, hipovolemia, hipotermia, hipertensión intracraneal o alteraciones hidroelectrolíticas (especialmente hiperpotasemia). Para reducir su frecuencia es fundamental evitar, diagnosticar y tratar precozmente esas alteraciones.
Atención integral al traumatismo
Sistemas de traumatismo
El sistema de traumatismo es un conjunto de recursos integrados orientados a mejorar la atención a la enfermedad traumática 5-8. Tiene 3 componentes: cadena de supervivencia, registro de traumatismo y cursos de soporte vital en traumatismo. Cada uno de ellos cubre respectivamente un objetivo: asistencia, conocimiento epidemiológico y formación. Los hospitales con capacidad para atender integralmente al niño accidentado (centros de traumatismo pediátrico), extienden su actuación desde la prevención hasta la rehabilitación, dan soporte a los equipos de atención prehospitalaria y a otros hospitales de menor nivel, y asumen la responsabilidad de ofrecer los cuidados definitivos al niño.
Cadena de supervivencia en traumatismo
Es el conjunto de acciones agrupadas y concatenadas realizadas con una secuencia definida, para la atención al paciente con traumatismo.
Prevención → primera intervención → AITP avanzada → coordinación entre niveles asistenciales → cuidados definitivos.
Primera intervención
Constituye la primera respuesta ante el traumatismo, sea por población general o por profesionales sanitarios o no sanitarios. Tiene 3 componentes: proteger-alarmar-socorrer.
Proteger: valoración del escenario y establecimiento de medidas de seguridad
Su objetivo es procurar la seguridad del accidentado y el reanimador, antes de proceder al rescate e iniciar la atención, incluyendo una eventual RCP. En ningún caso los intervinientes deben correr riesgos innecesarios.
En caso de accidente de tráfico, antes de realizar cualquier maniobra de reanimación hay que:
1.Parar en lugar seguro. Señalizar. Colocar señales de peligro a 150 m por delante y por detrás del lugar del accidente.
2.Valorar la escena (naturaleza del suceso, elementos humanos y materiales implicados, mecanismos de lesión, riesgos y recursos necesarios) para deducir el tipo de lesiones que pueden presentar los accidentados y tomar medidas para prevenir accidentes secundarios.
3.Valorar someramente las víctimas.
Alarmar: activación del sistema de emergencias
La llamada de auxilio a un sistema de emergencias médicas es una de las acciones más importantes de los testigos de un accidente. Se debe explicar brevemente lo que ha ocurrido, el número de víctimas y una aproximación a su estado, así como los riesgos existentes y las posibilidades de prestar atención sanitaria por parte de los presentes en la escena del accidente; todo ello con el objeto de conseguir rápidamente los recursos sanitarios y no sanitarios que se precisen. Se debe informar con exactitud del lugar en el que ha ocurrido el accidente (dirección precisa o carretera, punto kilométrico y sentido), proporcionar un teléfono de contacto si es posible, esperar instrucciones y no cortar la comunicación hasta que lo haya hecho el receptor de la llamada.
Socorrer: asistencia al traumatismo
Es el componente asistencial de la primera intervención frente al traumatismo (v. AITP).
Coordinación entre los niveles asistenciales
La coordinación entre la atención prehospitalaria y la hospitalaria es esencial para la cadena de supervivencia. Son precisos instrumentos de comunicación entre ambos niveles asistenciales (códigos de emergencia) 9.
Asistencia inicial al traumatismo pediátrico
La AITP es una metódica de actuación ante el niño traumático, igual que la RCP lo es ante el niño en PCR, cuyo objetivo es lograr la mayor supervivencia posible sin secuelas 10-15. La metódica AITP incluye (en claro paralelismo con la RCP), organización, liderazgo y actuación competente, estructurada, rigurosa y oportuna.
La actuación adecuada en los primeros momentos ("la media hora de platino" y "la hora de oro") y a lo largo del primer día ("el día de plata") es esencial. Durante la AITP (sea básica o avanzada) es importante:
Protegerse (entre otras medidas, usar guantes).
Evitar daños secundarios no debidos al accidente: lesión cervical e hipotermia, entre otros.
Considerar que existe lesión medular hasta no haber comprobado lo contrario.
Tener claro el orden de prioridades: Vida → Función → Estética.
Seguir repetitivamente la secuencia: Evaluación → Intervención → Reevaluación.
Reevaluar continuamente la situación.
No dejar nunca solo al niño.
Como en la RCP, pueden considerarse 2 niveles complementarios: AITP básica (usualmente en el escenario del accidente, sin recursos materiales) y AITP avanzada (con recursos materiales). Por otra parte, en función del escenario de actuación, se distingue la AITP prehospitalaria (atención prestada en el lugar del accidente) de la AITP hospitalaria.
En el medio hospitalario, el cirujano puede tener un papel muy importante, ya que la necesidad de operar puede ser una urgencia no diferible, a veces como medida de soporte vital en situación de PCR (tabla 1).
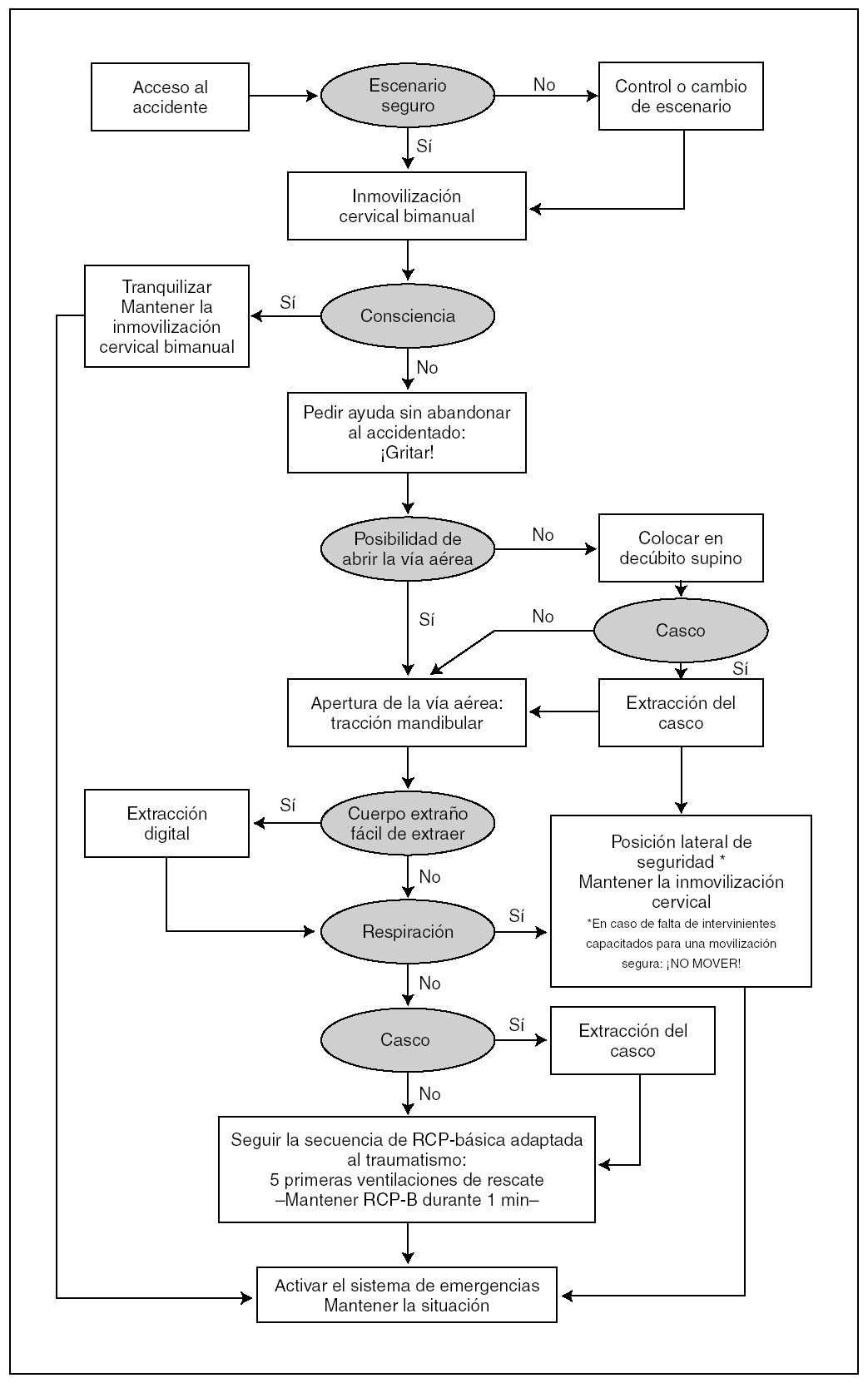
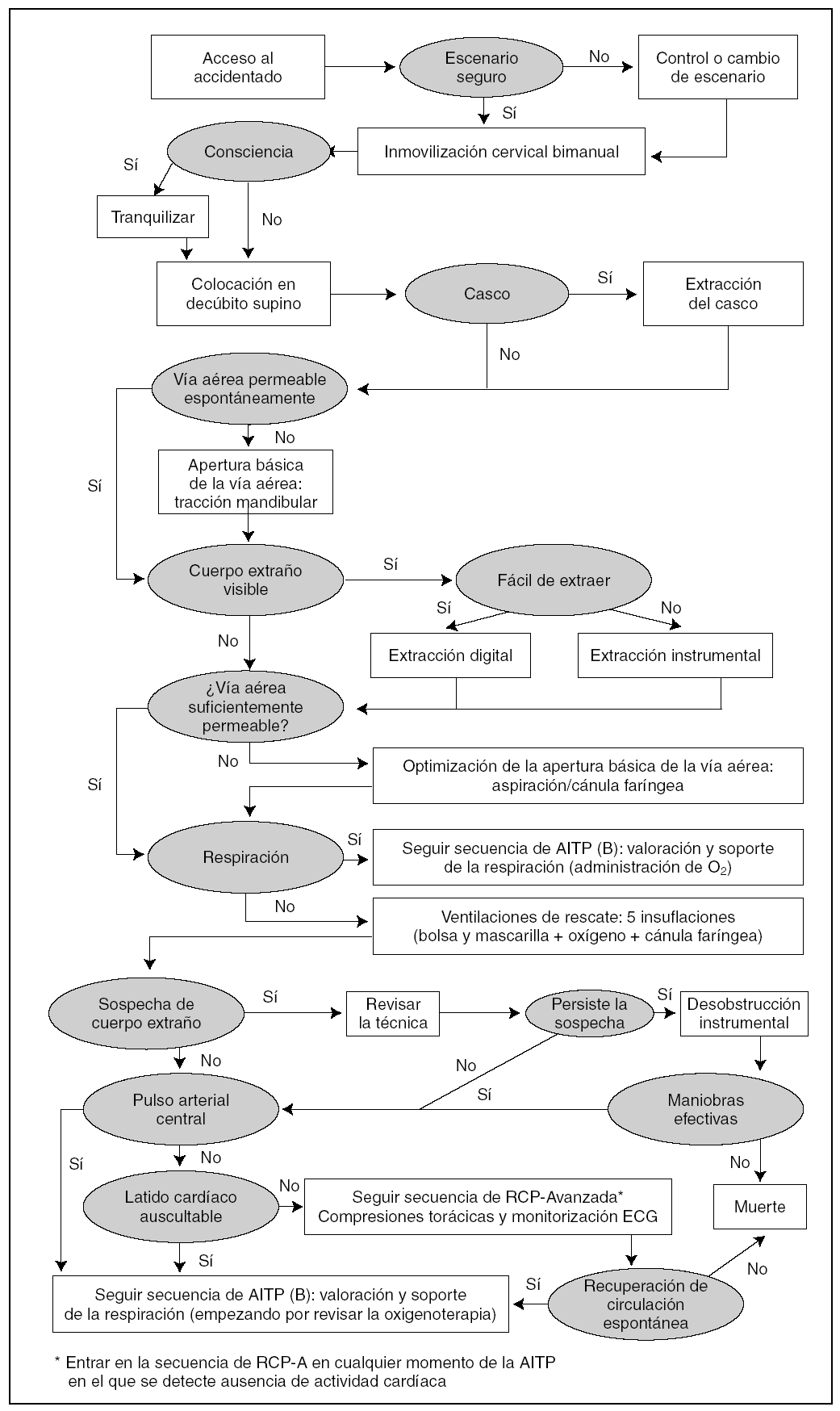
AITP básica
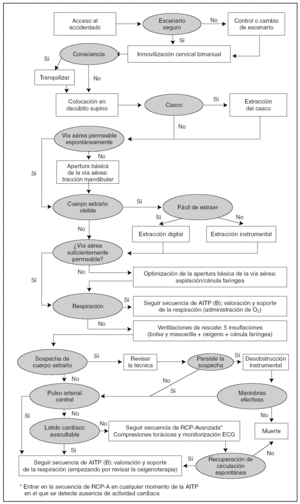
La AITP básica incluye el algoritmo de RCP básica complementado con algunos aspectos específicos de atención al traumatismo (fig. 1 y tabla 2).
Figura 1. AITP-RCP básica. Algoritmo de integración.
Control cervical
Durante toda la AITP debe cuidarse la columna cervical. Debe mantenerse la alineación cabeza-cuello-tronco para evitar los movimientos de flexoextensión y/o rotación y prevenir la aparición de lesiones o el empeoramiento de las ya existentes. Es particularmente importante en algunos momentos: al rescatar, movilizar a decúbito supino, retirar el casco, comprobar el estado de consciencia, abrir la vía aérea, y al colocar en posición de seguridad. La inmovilización cervical debe mantenerse manualmente hasta la colocación de un collarín cervical, ordinariamente en la fase A del reconocimiento inicial de la AITP avanzada.
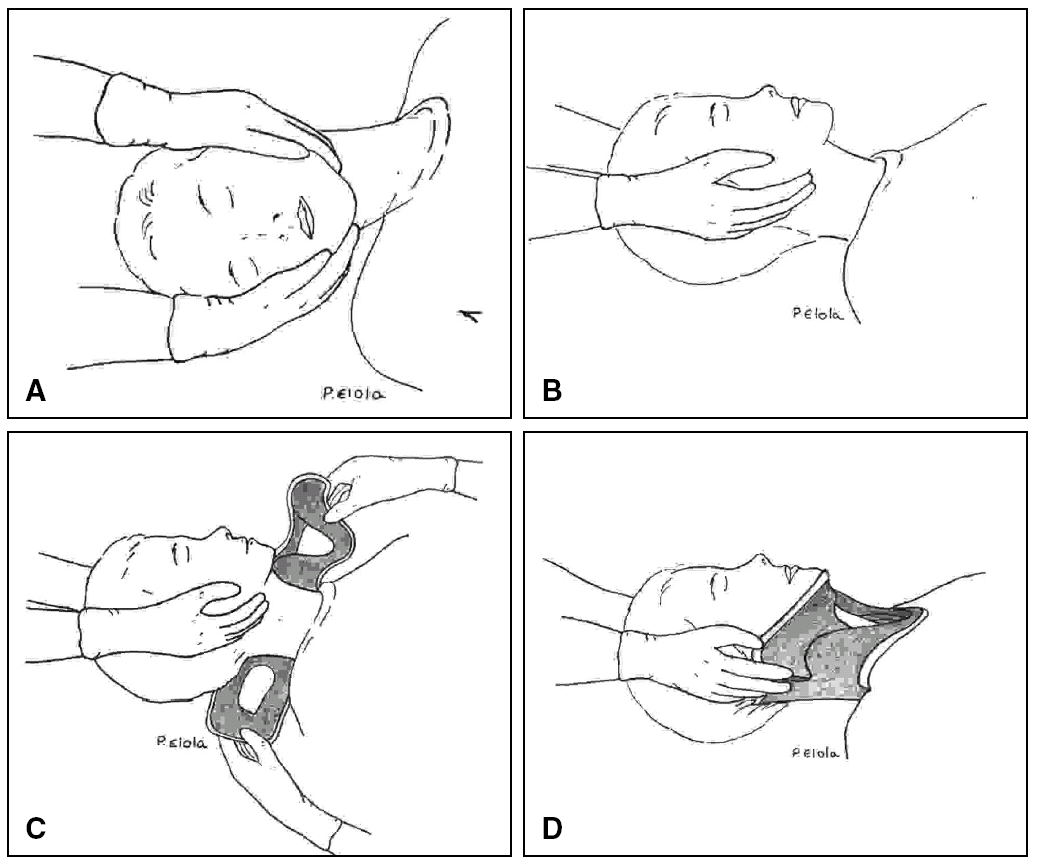
Inmovilización cervical bimanual
Es el método ideal para el control cervical básico y continuado hasta la colocación del collarín. Existen diversas técnicas (aquí sólo se señalan 2).
Técnica A
1.º Colocarse a un lado del accidentado.
2.º Colocar una mano abierta en la región posterior del cuello (por debajo del casco si lo hubiere), con el pulgar y el índice sobre el occipucio, al tiempo que el antebrazo correspondiente descansa completamente sobre la superficie donde se encuentra el accidentado.
3.º Simultáneamente, colocar la otra mano abierta por delante del cuello, con el pulgar e índice en los ángulos mandibulares, intentando llevar la mandíbula hacia delante.
Técnica B
1.º Colocarse a un lado del accidentado.
2.º Situar cada una de las manos a cada lado del cuello (en caso de casco, por debajo del mismo), con los pulgares sobre la mandíbula (provocando su desplazamiento anterior y craneal) y los cuatro últimos dedos sujetando el occipucio, asegurando la alineación del eje corporal.
Rescate: extracción y movilización
La atención a la víctima tiene preferencia sobre la extracción (extricación) y posterior movilización y desplazamiento. Un traumatizado grave no debe ser movilizado por personal no cualificado, salvo excepciones, para no agravar las lesiones. Está indicada la movilización para:
Protegerle de nuevos accidentes secundarios, cuando la movilización implique beneficios claros para la víctima y favorezca su seguridad y la de quienes lo atienden (p. ej., víctima en mitad de la calzada, riesgo de explosión o incendio, etc.).
Proceder a su valoración clínica, o realizar maniobras de RCP u otras intervenciones necesarias cuando la localización o posición inicial de la víctima lo impiden. En algunos casos será suficiente la alineación y el giro a decúbito supino, sin necesidad de desplazamiento.
Técnica
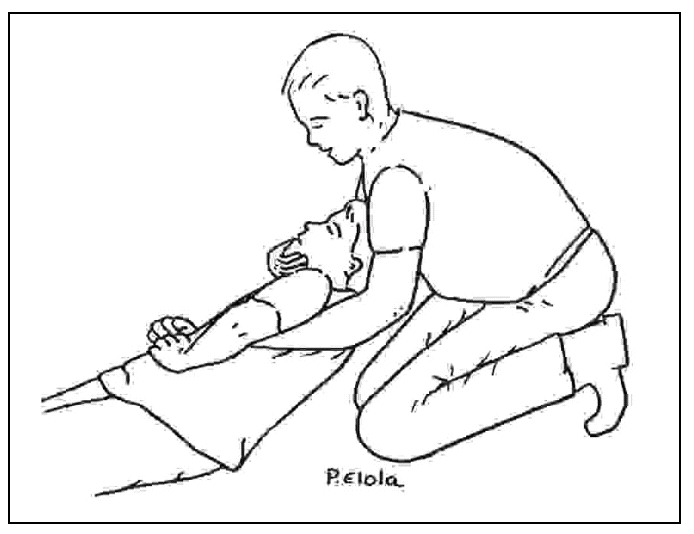
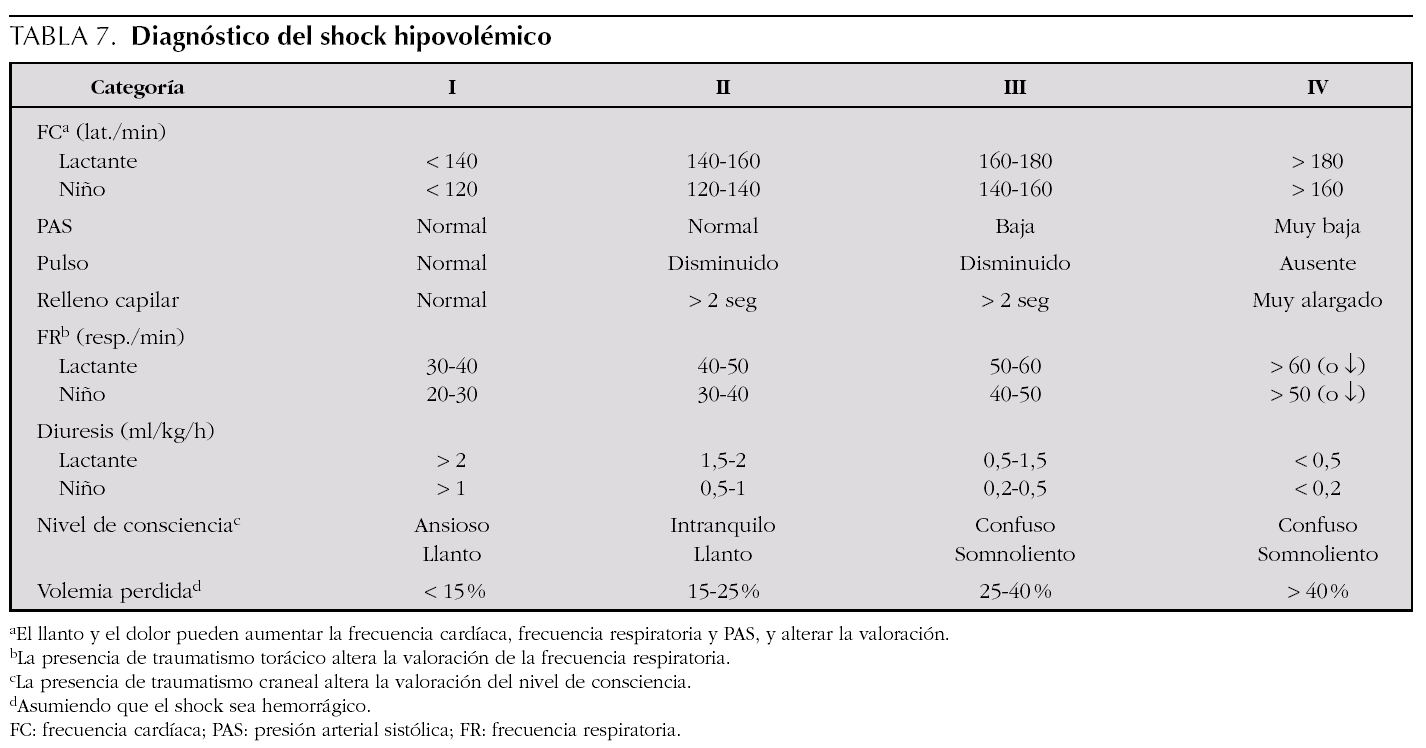
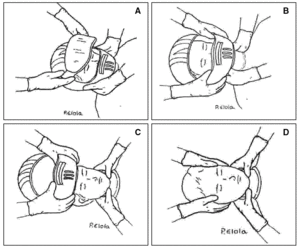
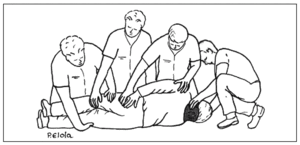
Una técnica de extracción de emergencia de un vehículo, aplicable a un niño mayor accidentado, consiste en pasar, desde un lado, los brazos por debajo de sus axilas, aplicar con una mano levantamiento suave de la mandíbula, para evitar la flexión del cuello, y sujetar con la otra al mismo tiempo la mano contralateral (o ambas) de la víctima: maniobra de Rauteck (fig. 2).
Figura 2. Maniobra de Rauteck para la extracción de emergencia.
Para la movilización, y también para el giro a decúbito supino, se intentará mover al niño como un bloque, con la columna cervical inmovilizada.
La extracción de niños sin emergencia (especialmente los más pequeños) requiere de técnicas y sistemas de retención específicos.
Alineación y giro
Cuando el niño se halla en el suelo en una posición distinta del decúbito supino, primero debe procederse a su alineación (las extremidades se alinean en sentido caudocraneal), para luego proceder a su giro de forma coordinada (casi siempre en 2 tiempos) y manteniendo siempre al niño como un bloque y con la columna cervical inmovilizada.
Previamente hay que decidir hacia qué lado girar y qué hacer con la extremidad superior que quedará debajo: en general, se girará hacia el lado contrario al que la víctima está mirando, con la extremidad extendida y completamente abducida junto a la cabeza.
Si el accidentado es portador de casco, el reanimador a la cabeza que inmoviliza el cuello debe mantenerlo fijo y estable desde el inicio para luego asegurar su movimiento sincrónico con el giro del niño. Preferiblemente, antes se habrá levantado el visor, retirado las gafas y soltado la cinta. Si se dispone de tabla espinal, es un buen momento para colocarla (v. reconocimiento secundario).
Retirada del casco
En general, dado que dificulta el acceso a la vía aérea, el casco debe ser retirado durante la AITP básica inmediatamente después de tener a la víctima en decúbito supino. La maniobra debe ser realizada por personal experto, excepto en situación de PCR. En ocasiones debe procederse a la extracción instrumental.
Técnica
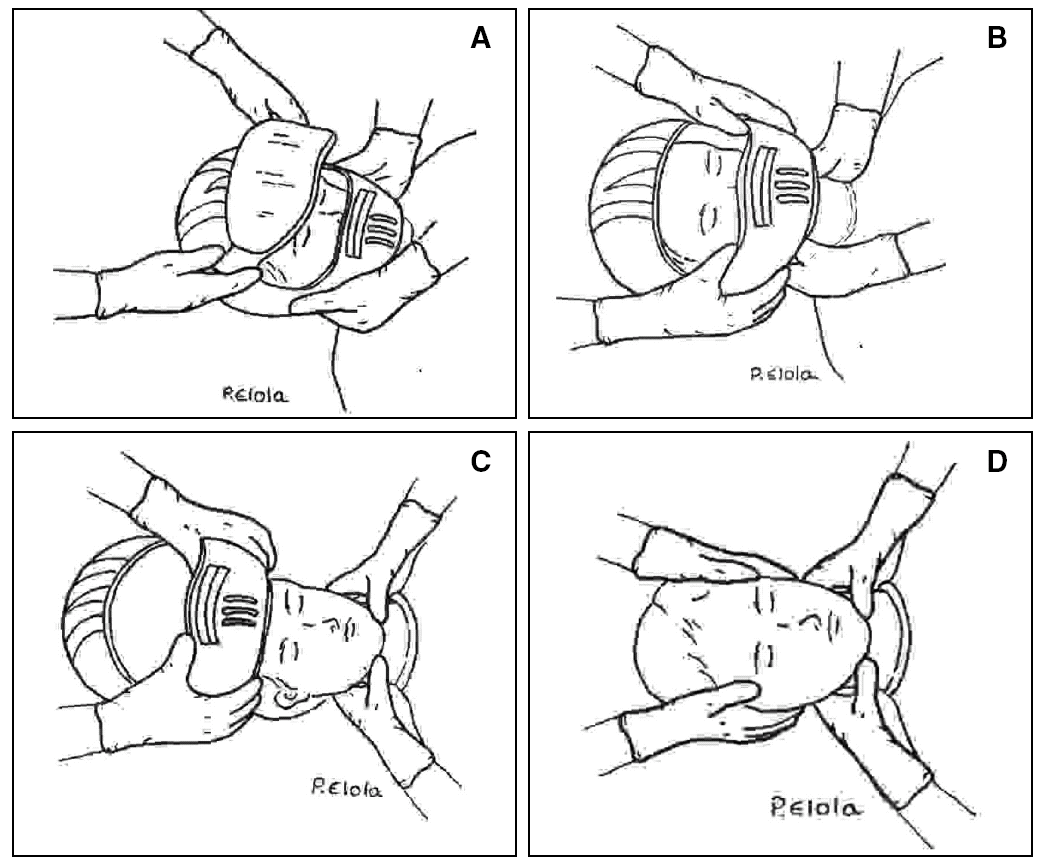
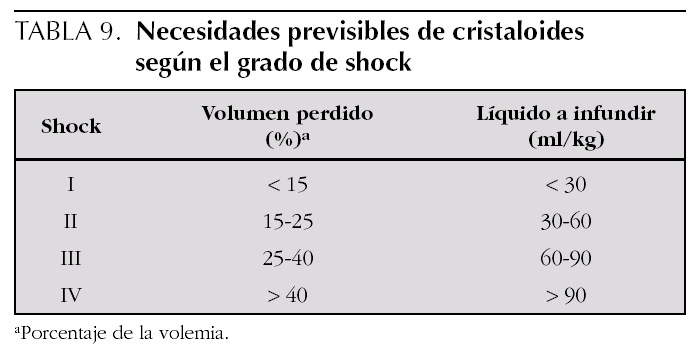
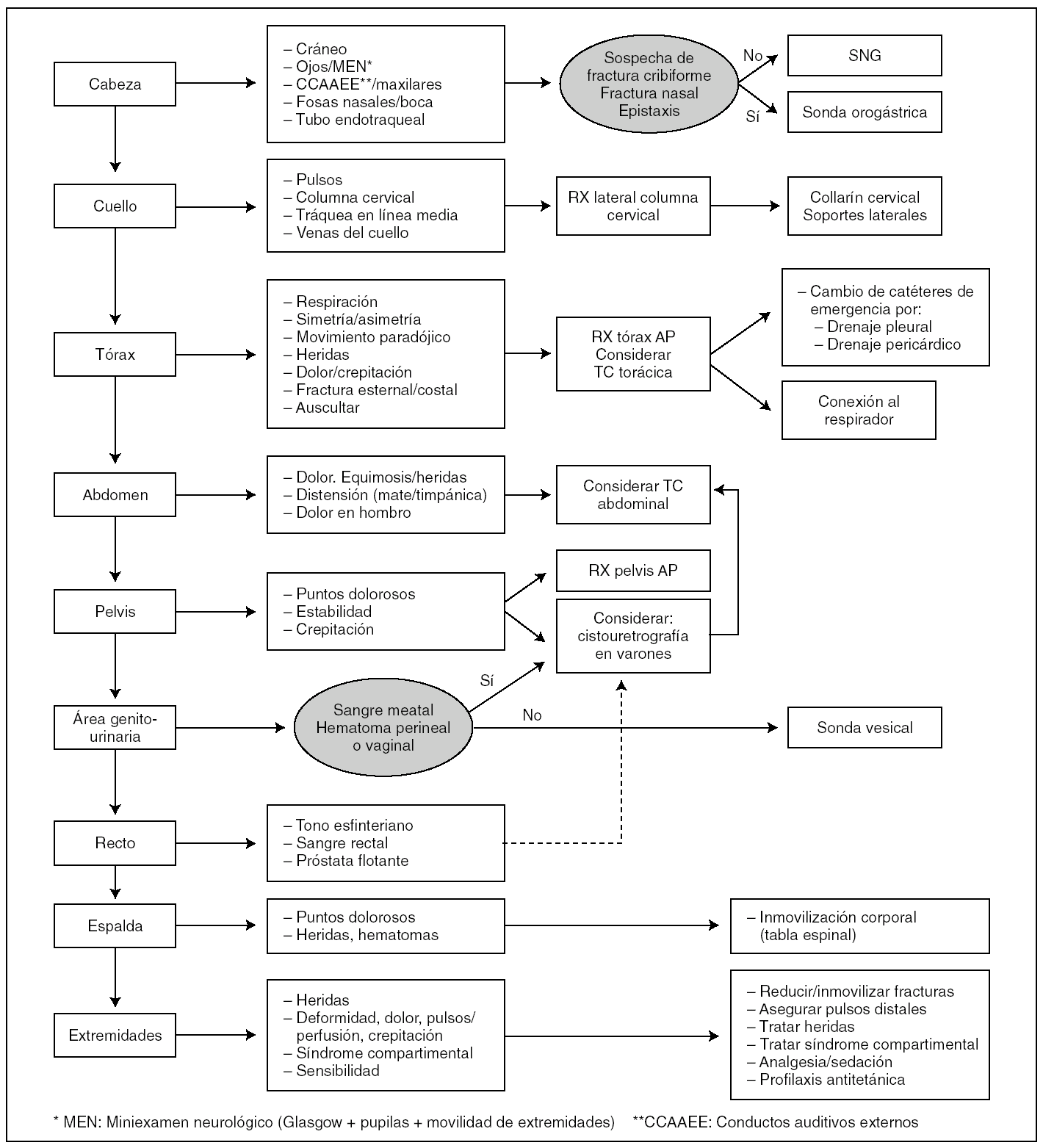
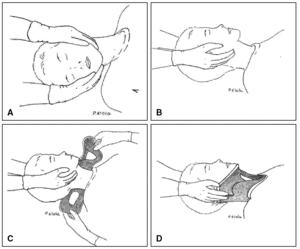
Se deben conocer las peculiaridades del casco a extraer y seguir un protocolo con la participación de 2 reanimadores (fig. 3):
Figura 3. Maniobra de retirada del casco.
a)El primero, colocado al lado del paciente, se encarga de la sujeción del cuello mediante una maniobra de inmovilización cervical bimanual, manteniendo continuadamente su alineación durante todo el procedimiento. Al finalizar la extracción del casco se puede producir un movimiento de caída brusca hacia atrás de la cabeza (niños mayores u obesos), y este interviniente debe asegurarse de que sostiene el occipucio y lo acompaña suavemente hasta el plano de apoyo (para evitar la extensión puede ser necesario colocar algo bajo la cabeza, p. ej., una toalla doblada).
b)El segundo, colocado a la cabecera del accidentado:
1.ºLevanta el visor, retira las gafas del accidentado y suelta la cinta de sujeción del casco.
2.ºCon las manos a cada lado del casco, cogiéndolo por sus bordes y ejerciendo fuerza hacia fuera para la ampliación de su apertura (intentando abrirlo), retira lentamente el casco con suaves movimientos de basculación en el plano sagital, con precaución al llegar a los resaltes del mentón y la nariz.
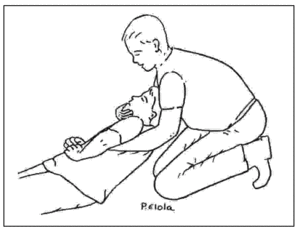
Apertura de la vía aérea
La causa más frecuente de muerte evitable en los traumatismos graves es la obstrucción de la vía aérea por colapso hipofaríngeo y caída de la lengua. Durante las maniobras de apertura de la vía aérea hay que evitar la extensión cervical y por ello conviene sustituir la maniobra frente-mentón por otra. Debe recurrirse entonces a la elevación mandibular o a la tracción mandibular (v. artículo de RCP básica de esta misma serie: An Pediatr (Barc). 2006;65:241-51).
Desobstrucción de la vía aérea
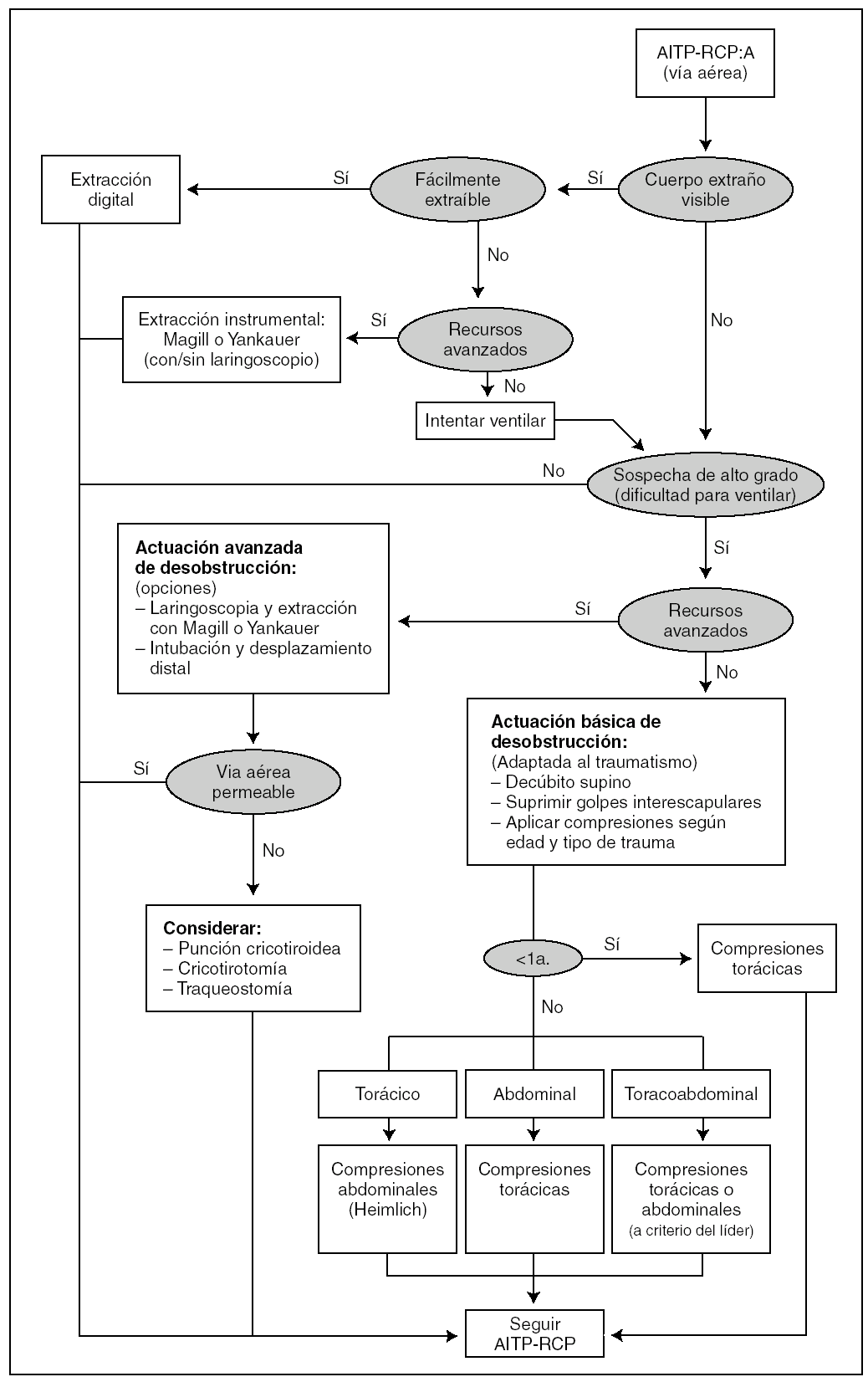
Aunque la obstrucción completa de la vía aérea por un cuerpo extraño en el traumatismo es poco probable, hay que tener en cuenta que si ésta no se soluciona el resto de la reanimación fracasará. No obstante, las maniobras estándar de desobstrucción presentan inconvenientes en el paciente traumatizado:
Los golpes interescapulares pueden desestabilizar la columna cervical.
Las compresiones torácicas anteriores pueden agravar lesiones intratorácicas.
Las compresiones abdominales pueden agravar lesiones intraabdominales.
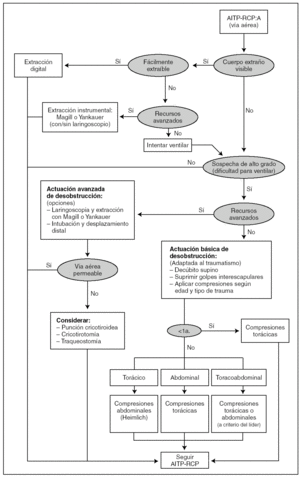
Debido a estos inconvenientes, sólo se debe intervenir ante 2 circunstancias: cuerpo extraño claramente visible o imposibilidad de ventilar no explicable por otra causa. En estos casos se aplicarán los algoritmos de desobstrucción adaptados a la situación de traumatismo (fig. 4). En el lactante sólo se aplicarán compresiones torácicas anteriores (para no darle la vuelta). En el niño se aplicarán compresiones abdominales si predomina el traumatismo torácico y compresiones torácicas si predomina el traumatismo abdominal.
Figura 4. AITP-RCP. Algoritmo de desobstrucción de la vía aérea.
Posición de seguridad
El niño con traumatismo no debe ser colocado rutinariamente en posición lateral de seguridad por el riesgo de provocar lesiones añadidas. Si el niño se encuentra en un lugar seguro y respira espontáneamente (consciente o inconsciente), no se le debe movilizar hasta que llegue personal capacitado. Sólo si es estrictamente necesario (vómito que obstruya la vía aérea) se planteará la movilización por personal no experto.
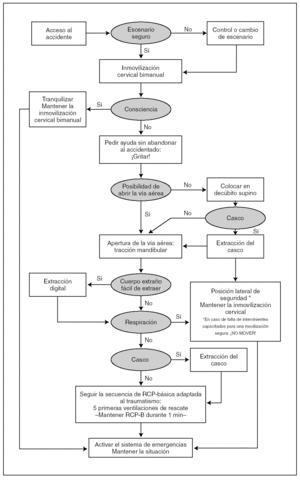
AITP avanzada
Las etapas de la AITP avanzada se recogen en la tabla 3.
En el medio prehospitalario debe empezarse por la valoración del escenario, el establecimiento de medidas de seguridad, la transmisión de una primera información al centro de coordinación y, si es preciso, el rescate.
Reconocimiento primario
El reconocimiento primario tiene tres componentes, cada uno con un objetivo definido:
1.Primera impresión: obtener una impresión global del accidentado 17.
2.Control cervical: asegurar la inmovilización precoz de la columna cervical.
3.Secuencia de resucitación ABCDE: identificación rápida de lesiones, compromisos fisiológicos y riesgos de amenaza inmediata para la vida (tabla 4), para establecer prioridades de actuación.
Primera impresión
Es importante hacerse una idea global del estado del paciente para tener un punto de referencia y ajustar la velocidad inicial de actuación.
La valoración es puramente sensorial (vista, oído y olfato, sin contacto físico). Se realiza durante la aproximación al niño y no debe retrasar la inmovilización cervical ni el inicio de la resucitación.
En menos de 30 s se deben captar la presencia activa de agente lesional, estado general, respiración y ruidos respiratorios, perfusión periférica, estado de alerta, dolor y lesiones evidentes (sin destapar).
Inmovilización cervical precoz
Hasta la colocación del collarín cervical, el control cervical se realizará mediante inmovilización bimanual (v. AITP básica).
Secuencia de resucitación ABCDE
Es el componente fundamental del reconocimiento primario. Puede ser necesario iniciar la atención con procedimientos de AITP básica.
El tiempo es un factor crítico. En el medio extrahospitalario no debe dedicársele más de 20 min (10 min en caso de identificación de necesidad de cirugía urgente) antes de proceder al transporte del accidentado.
La evaluación es puramente clínica mediante inspección, palpación, percusión y auscultación.
La presentación de la resucitación en etapas ordenadas (resucitación secuencial) responde, en parte, a criterios didácticos. Si los recursos humanos son suficientes, es conveniente (sin perder de vista el orden de referencia) desarrollar dichas etapas de manera simultánea.
A. Alerta, vía aérea y control cervical
Alerta
Es importante valorar el estado de alerta para la toma inicial de decisiones (contraindicación de una cánula faríngea o necesidad de premedicar antes de intubar en niños conscientes). Por ello se considera la etapa A la de las 3 alertas precoces: aproximación básica al estado de Alerta, Alerta con la vía aérea y Alerta con la columna cervical.
En esta etapa se trata simplemente de clarificar si el paciente está alerta o no. Con el cuello ya inmovilizado, se valora la respuesta con sencillos estímulos verbales, táctiles o dolorosos.
Vía aérea
Asegurando la inmovilización del cuello, hay que abrir la vía aérea y mantenerla permeable, posibilitando la ventilación y si es preciso aislándola del tubo digestivo.
En el traumatismo pueden producirse alteraciones que dificulten la apertura de la vía aérea y la intubación:
Regurgitación o vómito del contenido gástrico con riesgo de aspiración pulmonar.
Alteración de la anatomía normal de la vía aérea por el traumatismo.
Obstrucción (casi siempre parcial) de la vía aérea por cuerpos extraños (dientes, coágulos de sangre, tierra, piedras, chicles, etc.).
Optimización de la vía aérea
Si la tracción mandibular no es suficiente, se debe recurrir a otros métodos de mantenimiento de la permeabilidad de la vía aérea.
Aspiración y cánulas orofaríngeas
Sus indicaciones y técnica son las mismas que en la emergencia no traumática. Es útil disponer de una sonda de Yankauer (rígida y gruesa, para aspirar material abundante o muy denso). En niños con posible traumatismo facial se recomienda introducir la cánula orofaríngea con la convexidad hacia arriba, ayudándose de un depresor o la pala del laringoscopio, para evitar un daño mayor.
Intubación traqueal
Es la mejor medida de aislamiento y mantenimiento de la vía aérea. Sus indicaciones más frecuentes durante la AITP se recogen en la tabla 5.
En los niños con traumatismo la intubación tiene algunas particularidades:
Cabe esperar una intubación complicada. Además de los problemas señalados previamente, puede verse dificultada por una posición difícil (intubación en el escenario) o por la obligada limitación de la extensión del cuello.
Es preferible la intubación orotraqueal a la nasotraqueal. Ésta necesita mayor extensión cervical, puede producir sangrado adenoideo y agravar fracturas nasales o de base anterior de cráneo.
Debe evitarse la hiperextensión. Un ayudante debe mantener el control cervical, aunque ello dificulte la intubación. Si estuviera puesto un collarín cervical probablemente habrá que retirarlo temporalmente.
Realizar maniobra de Sellick (compresión cricotiroidea) para evitar una posible aspiración y facilitar la intubación. Puede ser útil también durante la ventilación con mascarilla facial y bolsa para prevenir la distensión gástrica.
Salvo en situación de PCR, se debe utilizar premedicación intravenosa (secuencia rápida), seleccionando fármacos que se ajusten a las características del traumatismo:
1.º Anticolinérgico: atropina (0,01-0,02 mg/kg; mínimo 0,1 mg).
2.º Analgésico: fentanilo (1-2 μg/kg) o ketamina (1-2 mg/kg), que no está contraindicada de manera absoluta en el traumatismo craneal.
3.º Sedante: midazolam (0,2-0,3 mg/kg), etomidato (0,3 mg/kg), propofol (2-3 mg/kg) o tiopental (3-5 mg/kg).
4.º Relajante muscular: succinilcolina (1-2 mg/kg); o un curarizante como rocuronio (0,5-1 mg/kg) o vecuronio.
Desobstrucción de la vía aérea
En la AITP avanzada debe priorizarse la intervención instrumental (fig. 4).
Control cervical
Hasta la colocación del collarín cervical, el control cervical se realizará mediante inmovilización bimanual.
El collarín cervical generalmente debe colocarse en esta etapa, tras la optimización de la vía aérea. Sin embargo, en el hospital, con recursos humanos suficientes, puede dejarse para más adelante tras haber completado la exploración del cuello.
Los collarines cervicales más eficaces son los de apoyo mentoniano, tipo Philadelphia, adecuados al tamaño del niño. No impiden eficazmente los movimientos de rotación y lateralización, por lo que debe colocarse a ambos lados de la cabeza algún elemento de contención, preferiblemente los soportes laterales diseñados al efecto.
Técnica de colocación del collarín cervical
Se precisan 2 reanimadores (fig. 5). Previamente habrá que seleccionar el tamaño adecuado en base a la distancia desde el ángulo mandibular a la base del cuello:
Figura 5. Colocación del collarín cervical.
1.º Tracción cervical: el primer reanimador, a la cabeza del paciente, colocará sus manos firmemente sobre el cráneo, con las palmas de las manos a los lados de la cabeza, situando la punta del segundo y tercer dedos bajo la mandíbula; y realizará una suave, firme y continua tracción longitudinal de la cabeza. Si la cabeza estuviera rotada se girará lentamente hasta que quede alineada con el resto del cuerpo. La tracción cervical no se debe suspender hasta que se coloque el collarín.
2.º Colocación del collarín: desde uno de los lados, el segundo reanimador deslizará la lengüeta más larga del collarín bajo el cuello del paciente; ajustará la parte delantera del mismo al mentón; y cerrará el collarín en el lado opuesto cuidando de no atrapar cabellos o ropa. Tras ello, se revisará que haya quedado bien centrado y ajustado.
B. Respiración
Oxigenoterapia
El oxígeno es un elemento fundamental, constituye el primer paso en esta etapa y debe ser administrado a todo niño politraumatizado hasta confirmar que no lo necesita (control pulsioximétrico). En el niño que respira espontáneamente, se debe administrar mediante mascarilla con reservorio (O2 100 %).
Lesiones de riesgo inmediato de muerte (RIM)
Es objetivo de la etapa B descartar problemas respiratorios, en particular las lesiones de riesgo vital inmediato: neumotórax a tensión, neumotórax abierto (aspirativo), hemotórax masivo, contusión pulmonar bilateral y tórax inestable ("volet"). Todas ellas generan grave compromiso respiratorio y suelen requerir soporte ventilatorio. Puede incluso ser conveniente proceder a la intubación y ventilación a presión positiva antes de proceder a su tratamiento específico, salvo en el caso de neumotórax a tensión en el que la pérdida de tiempo y la presión positiva pueden ser más perjudiciales.
Neumotórax a tensión
Se debe sospechar cuando exista hipofonesis con timpanismo. Otros signos significativos son la desviación contralateral de la tráquea o de los tonos cardíacos.
Toracocentesis de urgencia
1.º Elegir una cánula del 20-14 G, según la edad, conectada a una jeringa con poco suero.
2.º Pinchar en el segundo espacio intercostal, en la línea clavicular media, apoyándose en el borde superior de la costilla inferior, aspirando según se profundiza.
3.º Tras confirmar la salida de aire, introducir la cánula y retirar la aguja.
4.º Conectar a una válvula de Heimlich o a un sello bajo agua.
5.º Durante el reconocimiento secundario, resuelta la emergencia, se sustituirá la cánula por un tubo de drenaje pleural, colocado en el quinto espacio intercostal a nivel de la línea axilar media.
Neumotórax abierto
Se produce en pacientes con herida torácica penetrante grande y respiración espontánea. Se trata inicialmente ocluyendo la herida con un apósito lubricado o impermeable, fijado por tres de sus cuatro bordes de forma que pueda salir el aire durante la espiración y se impida su entrada en la inspiración. Se debe tratar entonces el neumotórax simple resultante.
Hemotórax masivo
Los signos clínicos son superponibles a los del neumotórax, pero con matidez, acompañándose con más frecuencia de shock. Su tratamiento incluye drenaje pleural (quinto espacio intercostal, línea axilar media) y reposición de volemia.
Contusión pulmonar bilateral
Se manifiesta con hipofonesis y matidez por lo que puede ser confundida con el hemotórax bilateral. Requiere soporte ventilatorio que puede ser complicado.
Tórax inestable
Se produce por la fractura de varias costillas, desinserción condrocostal o fractura esternal, lo que produce respiración dolorosa paradójica por colapso inspiratorio de la zona afectada. Suele asociarse a contusión pulmonar. Se beneficia de analgesia y ventilación con presión positiva (CPAP/PEEP).
Ventilación artificial
La ventilación se realizará como en otras situaciones de emergencia, pero con algunas consideraciones:
Colocar precozmente una sonda gástrica (orogástrica si hay traumatismo craneofacial), para evitar la frecuente dilatación gástrica asociada al traumatismo grave (riesgo de aspiración y perforación).
En los pacientes con traumatismo torácico puede ser necesario aumentar la frecuencia de ventilación y es mayor el riesgo de baro-volutrauma.
Comprobar siempre que la ventilación sea simétrica. En caso de dificultad o asimetría, comprobar la correcta colocación y permeabilidad del tubo traqueal, y considerar los problemas de la tabla 6.
C. Circulación y control de la hemorragia
Valoración de la hemorragia y el shock
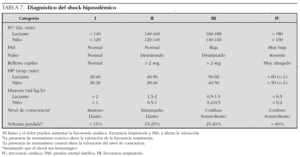
Debe valorarse el estado circulatorio al tiempo que se buscan posibles focos de hemorragia. Hay que estimar el déficit de volemia a través de su repercusión clínica, fundamentalmente hemodinámica, valorando la frecuencia cardíaca, perfusión periférica, pulso central y periférico, presión arterial (PA), respiración y diuresis (tabla 7). Se definen 4 categorías de shock, con sus correspondientes grados de déficit de volemia en casos de hemorragia. En una fractura de tibia es esperable una hemorragia grado I, en una de fémur de grado II-III y en una de pelvis de grado III-IV. En los niños mayores de un año, la PA sistólica (PAS) mínima normal se puede calcular por la fórmula (en mmHg): 70 + (2 × edad en años). La valoración de los pulsos puede ayudar a la valoración del shock:
Se palpan los pulsos periféricos (radial, pedio): presión normal.
Se palpan los pulsos centrales (carotídeo, axilar, femoral) pero no los periféricos: hipotensión leve.
No se palpan los pulsos centrales: hipotensión grave o PCR.
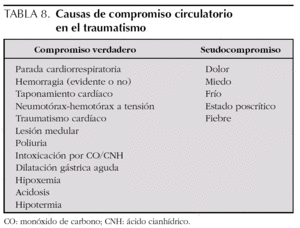
La hipotensión es un signo tardío de shock, mientras que la hipoperfusión cutánea, la taquicardia, la oliguria (hipoperfusión renal) e incluso la alteración de la conciencia (hipoperfusión cerebral) son signos más precoces. Sin embargo, no siempre la alteración de los signos clínicos circulatorios es secundaria a hemorragia, por lo que deben considerarse otras posibilidades (tabla 8).
Tratamiento de la hemorragia y el shock
Control de la hemorragia
Identificar los sitios de hemorragia y efectuar su control. En el caso de heridas sangrantes se realiza compresión directa con paquetes de gasas estériles de poco espesor. Los torniquetes sólo están indicados en amputaciones o sangrado masivo no controlable por compresión. Deben ser colocados por encima del codo o la rodilla. Las férulas hinchables o el pantalón antishock pueden ser útiles en algunas ocasiones. En caso de hemorragia interna asociada a fractura, ésta debe ser inmovilizada precozmente.
Acceso vascular
En caso de shock traumático puede ser necesaria la infusión rápida de un importante volumen de líquidos. Por ello es recomendable disponer de 2 vías venosas, con catéteres cortos y gruesos. En general, es preferible que el acceso sea a venas cavas diferentes, desde una extremidad superior y otra inferior. La vía intraósea es una opción cuando falla el acceso venoso periférico y no se prevé disponer con rapidez de un acceso central.
En el hospital es importante extraer sangre coincidiendo con el primer acceso vascular para análisis bioquímicos, hematológicos y reserva de hemoderivados.
Hay que tener en cuenta problemas que pueden surgir con las vías de administración de fármacos en el paciente traumatizado:
El acceso venoso periférico puede ser insuficiente en niños pequeños con hipovolemia grave.
La vía intraósea no debe canalizarse en huesos fracturados.
La vía intraósea o intravenosa en miembros inferiores no es una buena elección en pacientes con fractura de pelvis y rotura de vasos intraabdominales.
La vía intratraqueal puede ser menos eficaz para administrar medicación de RCP en pacientes con edema agudo de pulmón o lesión por aspiración o inhalación.
Infusión de líquidos
Ante el compromiso circulatorio, especialmente si es hipovolémico, el tratamiento inicial es la infusión de volumen. Por el potencial de enfriamiento de las infusiones masivas (sobre todo de hemoderivados), conviene que los líquidos sean infundidos a través de algún sistema de calentamiento.
Tipo de líquidos
Sigue siendo motivo de controversia el tipo de solución a utilizar: cristaloides (Ringer lactato o similar, o suero salino hipertónico) o coloides (gelatinas, almidones o albúmina). No hay evidencias de superioridad de unos sobre otros, pero el rendimiento de los cristaloides isotónicos es menor que el de los coloides y hay que valorar sus riesgos en el traumatismo craneal con edema cerebral. El volumen sanguíneo del niño es de unos 80 ml/kg y se precisan 3 ml de cristaloide isotónico para compensar 1 ml de sangre perdida, por lo que para reponer una pérdida de un 25 % de la volemia se precisarán alrededor de 60 ml/kg.
Puede ser necesario transfundir concentrado de hematíes de grupo sanguíneo compatible y, si es posible, con pruebas cruzadas previas. La transfusión de sangre de grupo O Rh sin cruzar sólo está indicada en situación de PCR con actividad eléctrica sin pulso que no responde a expansión de volemia, o resucitación ineficaz a pesar de la expansión y con anemia grave (Hb < 5 g/dl).
Volumen
Se administrarán inicialmente 20 ml/kg de la solución elegida en 10-30 min (o más rápido si es preciso) y se reevaluará la situación. Después de 2 bolos de 20 ml/kg debe valorarse la necesidad de transfundir hematíes y la conveniencia de seguir con coloides. La tabla 9 resume las previsiones de cristaloides isotónicos necesarios para la expansión según el grado de shock.
Valoración del efecto terapéutico
Tras la infusión de líquidos debe evaluarse la mejora de los signos de hipoperfusión y no sólo la normalización de la PA. Aunque en niños no hay todavía pruebas que justifiquen la aplicación del concepto de hipotensión permisiva para minimizar la pérdida continuada de sangre, en casos de hemorragia interna parece razonable dar por buena una PA en el rango inferior de la normalidad.
Taponamiento pericárdico
Es muy raro en niños con politraumatismo. Suele ser secundario a rotura cardíaca o laceración de vasos coronarios. Es difícil de diagnosticar, especialmente en el medio extrahospitalario. Se debe sospechar ante una herida penetrante anterior o lateral izquierda en tórax, disminución de los tonos cardíacos, ingurgitación de las venas del cuello, pulso paradójico o actividad eléctrica sin pulso. Su tratamiento consiste en la pericardiocentesis subxifoidea de emergencia.
Otras medidas
Cuando llegados a este punto la situación circulatoria no se controla, debe considerarse la infusión de simpaticomiméticos (dopamina, dobutamina, noradrenalina y/o adrenalina). En todo caso, debe indagarse la posible causa, considerar la necesidad de hemostasia quirúrgica o por radiología intervencionista y descartar causas tratables (p. ej., hemotórax-neumotórax a tensión o taponamiento cardíaco). En casos de shock hemorrágico, puede considerarse la administración de factor VII recombinante activado como medida de rescate de uso compasivo.
D. Disfunción neurológica
Evaluación
La primera evaluación neurológica será muy básica, suficiente para identificar alteraciones en el estado de conciencia o signos de herniación cerebral (RIM neurológico) y tomar decisiones de intervención inmediata. La evaluación incluye:
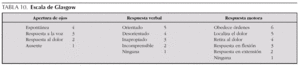
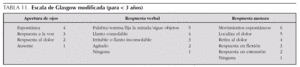
Nivel de conciencia mediante la escala de Glasgow (tablas 10 y 11). Una alternativa puede ser la valoración simple y la clasificación en 3 categorías: alerta, obnubilación y coma. La valoración de la respuesta motora (componente de la escala de Glasgow) puede servir de primera aproximación a la función motora y sensitiva de las extremidades en busca de una posible lesión medular.
Estado pupilar: tamaño, simetría y reactividad.
Glucemia mediante tira reactiva ante una alteración de la consciencia no fácilmente explicable por el traumatismo (la hipoglucemia puede ser causa de accidente y de daño secundario en caso de TCE).
Tratamiento
Una puntuación en la escala de Glasgow ≤ 8 obliga a asegurar la vía aérea mediante intubación.
En caso de signos de herniación cerebral (anisocoria, bradicardia, hipertensión, respiración irregular y tono postural anormal) debe procederse a la hiperventilación transitoria y considerar la administración intravenosa de suero salino hipertónico (p. ej., 2 ml/kg de ClNa 6 %) o manitol (0,5 g/kg).
Las convulsiones pueden aparecer en cualquier momento y deben ser tratadas. Las precoces, de aparición súbita tras un intervalo previo de alerta, no suelen acompañarse de lesiones cerebrales, suelen ser de buen pronóstico y no deben precipitar la indicación de intubación.
E. Exposición
Aunque algunas partes del cuerpo (p. ej., el tórax) pueden haber sido expuestas antes, en esta etapa el accidentado debe ser desnudado para una inspección global, somera y rápida, en búsqueda de grandes lesiones, por ejemplo, amputaciones, evisceraciones, fracturas o aplastamientos. Generalmente se corta la ropa para evitar movilizaciones innecesarias.
Tan importante como exponer para evaluar, es volver a tapar para prevenir la hipotermia secundaria, tanto mayor cuanto menor sea el niño. Los niños pequeños son especialmente sensibles a los cambios térmicos y en ellos el frío puede ser causa de deterioro hemodinámico.
Reconocimiento secundario
Consiste en la evaluación ordenada y exhaustiva del accidentado mediante la anamnesis, una exploración completa, y la práctica de exámenes complementarios pertinentes. Es el momento de realizar algunas intervenciones rutinarias y de iniciar el tratamiento de las lesiones encontradas. Se deben vigilar las funciones vitales y promover su estabilización, sobre todo si han sido objeto de resucitación durante el reconocimiento primario, por lo que la reevaluación periódica repetitiva es esencial. Los componentes del reconocimiento secundario se recogen en la tabla 3.
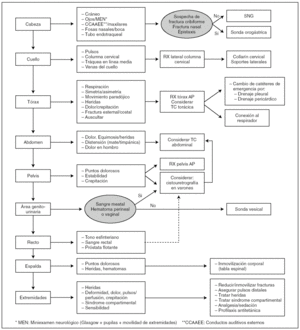
El examen físico, los exámentes complementarios e intervenciones principales se resumen en la figura 6.
Figura 6. AITP avanzada. Reconocimiento secundario: examen físico, exámenes complementarios e intervenciones.
Los objetivos del reconocimiento secundario son:
Anticipar lesiones.
Definir el tipo y la magnitud del traumatismo.
Estabilizar funciones vitales.
Iniciar el tratamiento de las lesiones y del paciente en conjunto.
Anamnesis
La anamnesis dirigida recoge información práctica, especialmente la relativa a la biomecánica del accidente, que permite anticipar las lesiones esperables y se resume en el acrónimo ALMERIA:
AL: alergias.
ME: medicaciones.
R: registro de antecedentes (historia previa).
I: ingesta última (hora) e inmunizaciones (tétanos).
A: accidente (datos del incidente causante del traumatismo).
Examen físico
Debe ir ligado a otras acciones simultáneamente. La sistemática del segundo examen es la siguiente:
1.Detección de hallazgos nuevos (o revisión de previos).
2.Dictado de los hallazgos (para su registro).
3.Interpretación de los hallazgos.
4.Intervención sobre el problema.
5.Revisión del resultado inmediato de la actuación.
6.Activación de equipos asistenciales y de exámenes complementarios.
7.Reevaluación periódica.
El examen físico incluye procedimientos básicos (inspección, palpación, percusión y auscultación), debe ser realizado de la cabeza a los pies, y debe incluir la revisión de la espalda y de los orificios naturales, sin olvidar el tacto rectal. En AITP prehospitalaria, para ganar tiempo, está justificado realizarlo durante el traslado y de modo parcial. En todo caso, es obligado revisarlo y completarlo a la llegada del accidentado al hospital.
Cabeza y cara
Inspeccionar la cabeza de forma sistemática empezando por el vértex buscando lesiones externas. Las laceraciones en el cráneo suponen mayor pérdida de sangre en el niño que en el adulto. Palpar el cráneo en busca de fracturas. Sospechar fractura de base de cráneo si existe sangrado nasal u ótico, o hematoma en antojos o mastoides. Palpar la cara (arcos superciliares, zigomáticos y mandíbula) buscando crepitación o hundimiento.
Sondaje gástrico: el traumatismo grave puede causar distensión gástrica. Se debe sondar el estómago por vía oral o nasal (esta última contraindicada ante sospecha de fractura de base de cráneo); y revisar la colocación, fijación y contenido de la sonda.
Tubo endotraqueal y ventilación mecánica: en el niño intubado se debe revisar el tubo endotraqueal, su fijación y la programación y funcionamiento del respirador.
Cuello
Valorar la posición de la tráquea (su desviación hace sospechar un neumotórax a tensión), la existencia de ingurgitación yugular (neumotórax a tensión o taponamiento cardíaco), laceraciones o hematomas, y la presencia de enfisema subcutáneo (neumotórax o rotura traqueal).
No debe omitirse la exploración posterior del cuello en busca de alteraciones óseas. Aunque la incidencia de fracturas cervicales es menor en el niño que en el adulto, la de luxaciones es mayor.
Revisar la colocación y ajuste del collarín cervical.
Tórax
El 10 % de los traumatismos graves en el niño afectan al tórax. Suele ser cerrado y la incidencia de fracturas costales y lesiones de grandes vasos o vía aérea es baja. Las fracturas costales, y más las esternales o escapulares, indican traumatismo de alta energía y pueden asociarse a daño pulmonar, cardíaco y de grandes vasos.
Revisar el patrón respiratorio, buscar puntos dolorosos, áreas de hipoventilación (neumotórax, hemotórax, contusión, etc.), fracturas costales y heridas penetrantes.
Sustituir la toracocentesis provisional de emergencia por un tubo de drenaje pleural definitivo.
Abdomen
El traumatismo abdominal en niños es generalmente cerrado. La incidencia de lesión de hígado y bazo es mayor que en los adultos.
El llanto, por miedo o dolor de otro origen, puede producir distensión abdominal dolorosa que simule un abdomen agudo.
Inspeccionar en busca de distensión abdominal (medir perímetro abdominal) o lesiones en banda por cinturón de seguridad. Percutir para determinar si la distensión es timpánica (aire) o mate (líquido, probablemente sangre). Palpar para valorar defensa. Reevaluar la colocación y producción de la sonda gástrica.
La existencia de herida penetrante, síndrome peritoneal o hemoperitoneo incontrolable son indicación de exámenes adicionales (fundamentalmente ecografía y TC) y probable laparotomía.
Pelvis
Realizar compresión lateral, que resultará dolorosa o crepitante ante fracturas. No forzar si hay sospecha de fractura sangrante.
La radiología intervencionista puede ser de utilidad ante una fractura sangrante inestabilizante.
Área genitourinaria y recto
Buscar sangre en el meato uretral y hematomas perineales que sugieran lesión uretral y que contraindican el sondaje vesical. Si no existe contraindicación proceder al sondaje vesical y valorar la orina.
Tacto rectal: debe valorarse el tono esfinteriano (lesiones medulares), buscar sangre en la ampolla rectal (lesión colónica) e inestabilidad prostática (lesión uretral).
Espalda
Si no existen lesiones evidentes en las extremidades se explora a continuación la espalda. Con sumo cuidado, movilizando al accidentado en bloque y manteniendo la alineación cervical, se le gira para revisar la espalda y valorar heridas, puntos dolorosos o hematomas sugestivos de lesión espinal (fig. 7).
Figura 7. Maniobra de giro (log-roll) para el examen de la espalda.
En este momento, si no lo estaba previamente, debe colocarse al niño en un medio apropiado que facilite la estabilidad espinal durante su movilización y transporte.
Camilla cuchara
La camilla cuchara consta de dos mitades que se acercan desde los laterales del paciente, con éste en decúbito supino, hasta enlazarse en la línea media. Permite movilizar con seguridad al paciente desde el suelo a la camilla o desde una camilla a otra, pero no es un buen dispositivo de transporte. Presenta el inconveniente para los niños menores de 8 años de no ofrecer un apoyo uniforme en toda su superficie, ya que deja un hueco en la línea media.
Técnica de colocación
1.º Se coloca al paciente en decúbito supino con las extremidades alineadas con el eje del cuerpo. Previamente se habrá colocado el collarín cervical.
2.º Se separan las dos mitades o palas de la camilla cuchara.
3.º Con una de las palas se ajusta el tamaño a la altura del paciente y se iguala la longitud de la otra.
4.º Se deslizan las dos mitades desde ambos laterales del paciente y se anclan en sus extremos (cefálico y caudal).
5.º Se fija, pasando las correas sobre el paciente y bajo las asas laterales de la camilla cuchara al menos a tres niveles.
Tabla espinal
Es una tabla de material rígido radiotransparente. Ofrece una superficie uniforme que permite la estabilidad espinal y puede utilizarse con niños de cualquier edad. Tiene el inconveniente de obligar a una mayor movilización del paciente para su colocación. Requiere un número elevado de intervinientes, con un mínimo de 3 personas (idealmente 5). Los niños pequeños tienen una cabeza proporcionalmente mayor que en decúbito supino tiende a la flexión, por lo que es recomendable utilizar una tabla pediátrica, con apoyo nucal en un plano inferior al troncular. Como alternativa se puede utilizar la tabla de adulto colocando una manta doblada (unos 2 cm de grosor) sobre la superficie de reposo del tronco.
Existen 2 técnicas para su colocación: técnica del decúbito lateral y técnica del puente. La del decúbito es también aplicable en el momento del giro durante la primera intervención (v. AITP básica).
Técnica del decúbito lateral
1.º Se coloca la tabla paralela al paciente. Un reanimador se sitúa a la cabecera del paciente y el resto en el lateral contrario al de la tabla (en el caso del giro inicial, la tabla se coloca entre los intervinientes y el paciente, adaptada a su espalda cuando éste es colocado transitoriamente en decúbito lateral).
2.º La persona colocada a la cabecera asegura el control cervical (previamente se habrá colocado el collarín; de no ser así deberá realizar tracción cervical) y dirige la maniobra.
3.º A una orden del director de la operación, el resto de reanimadores deben girar al accidentado hacia ellos. Las zonas de sujeción preferente son: hombros y caderas.
4.º Un reanimador desplaza la tabla hasta situarla a modo de cuña debajo del paciente.
5.º Se vuelve a girar al paciente hasta dejarlo sobre la tabla.
6.º Se fija al paciente con las correas.
Técnica del puente
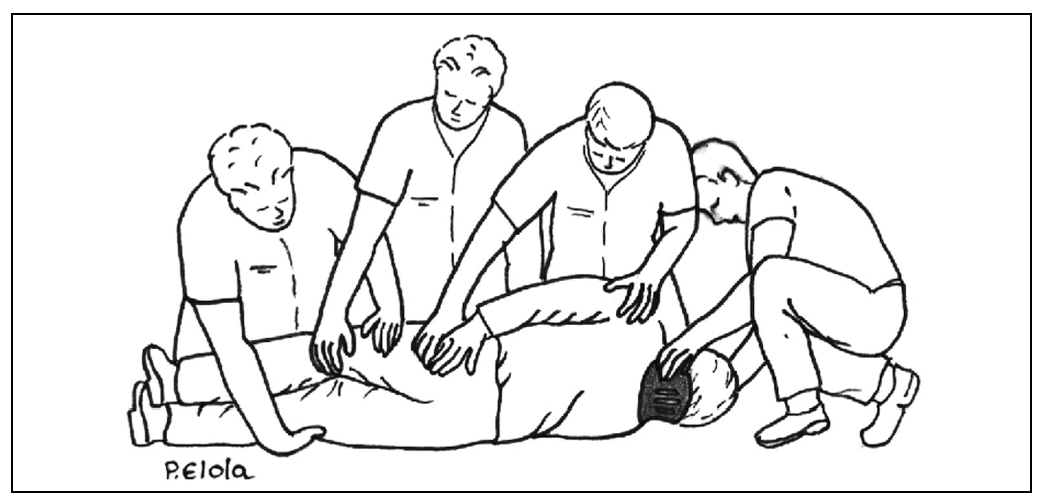
1.º La persona colocada a la cabecera asegura el control cervical (previamente se habrá colocado el collarín; de no ser así deberá realizar tracción cervical) y dirige la maniobra.
2.º Tres intervinientes se colocan sobre el accidentado con las piernas abiertas (a modo de puente), mirando hacia la cabeza del mismo, a la altura de los hombros, caderas y pies, respectivamente.
3.º A una orden del director de la operación se levanta al unísono al accidentado.
4.º El quinto interviniente hace resbalar la tabla espinal bajo el puente formado por las piernas del resto de intervinientes y la sitúa bajo el accidentado.
5.º A una orden del director de la operación, se deja al unísono al accidentado sobre la tabla.
6.º Se sujeta al accidentado con las correas.
Extremidades
La incidencia de fracturas en niños es menor que en el adulto, aunque es mayor el riesgo de secuelas si afectan a los cartílagos de crecimiento. Puede ser mayor la dificultad de inmovilización en niños pequeños por falta de material adecuado.
Inspeccionar buscando heridas, deformidades (fracturas o luxaciones) y hematomas, y palpar buscando crepitación, zonas dolorosas o disestésicas (descartar síndrome compartimental) y el estado de los pulsos periféricos.
Las heridas, hasta su tratamiento definitivo, deben ser irrigadas y cubiertas con un apósito estéril.
Los cuerpos extraños deben ser inmovilizados solidariamente con el cuerpo.
La alineación e inmovilización precoz de una extremidad fracturada, con control estricto de pulsos, disminuirá el dolor, el sangrado y las lesiones secundarias a la movilización. Las luxaciones deben inmovilizarse en la posición en que se encuentran.
Evaluación neurológica
El traumatismo craneoencefálico (TCE) está presente en aproximadamente la mitad de los traumatismos pediátricos graves. Casi una quinta parte son graves (Glasgow ≤ 8) y es la causa más frecuente de muerte y discapacidad por traumatismo. Es importante diferenciar las lesiones primarias de las secundarias. Las primarias (fracturas, contusiones, lesiones axonales, hematomas extracerebrales y otras) se deben directamente al intercambio de energía propio del accidente. Las secundarias (daño hipóxico-isquémico, con/sin hipertensión endocraneal), están producidas por factores sistémicos o cerebrales (hipoxemia, hipercapnia, hipotensión, hipertermia, hiperglucemia, convulsiones, etc.) que pueden ser prevenibles y/o tratables.
La evaluación incluye la revaloración del estado de consciencia (Glasgow) y las pupilas, la valoración de la función motora y sensitiva de extremidades, y de pares craneales (especialmente los nervios óptico, oculomotores y facial). La puntuación según la escala de Glasgow servirá para categorizar la gravedad del TCE: leve (≥ 13); moderado (9-12); grave (≤ 8) que implica la necesidad de monitorizar la presión intracraneal.
El tratamiento, médico o quirúrgico, viene determinado por los hallazgos en la tomografía computarizada (TC) craneal. Se debe colocar al niño en anti-Trendelemburg (si no hay contraindicación), y controlar factores de daño secundario, procurando valores normales de oxigenación, ventilación (no hiperventilar sistemáticamente), presión arterial, temperatura y glucemia.
Intervenciones
Algunos procedimientos se realizan en esta fase de manera sistemática a medida que se desarrolla el examen físico: sondaje gástrico, sondaje vesical y colocación del accidentado sobre una superficie dura. En AITP prehospitalaria, puede estar justificado dejar para el hospital tanto el sondaje vesical como el tacto rectal.
Algunas preocupaciones terapéuticas de esta fase son:
Prevención de la hipotermia secundaria.
Sedación: verbal (trato cariñoso) y/o farmacológica.
Analgesia, valorando riesgo/beneficio.
Prevención de tétanos.
Exámenes complementarios
En el hospital deben realizarse 3 radiografías de manera sistemática: lateral de columna cervical (incluyendo C7), anteroposterior de tórax y anteroposterior de pelvis (ésta puede ser discrecional, p. ej., en traumatismo craneal puro).
En el medio prehospitalario los análisis de sangre pueden verse limitados a la determinación de la glucemia mediante tira reactiva. En el hospital debe realizarse evaluación analítica sistemática:
Primera línea: pruebas cruzadas, hematócrito, glucemia y gasometría.
Segunda línea: hemograma; pruebas de coagulación; ionograma; albuminemia; función renal, hepática y pancreática; marcadores musculares y cardíacos; y tira reactiva en orina.
Otros exámenes complementarios se ajustarán al tipo de traumatismo.
Categorización
Categorización del traumatismo pediátrico individual
La clasificación de la gravedad inicial del traumatismo pediátrico se realiza mediante el ITP (índice de traumatismo pediátrico) (tabla 12). La mortalidad es esperable a partir de un ITP ≤ 8 (trauma grave), y se incrementa exponencialmente a medida que el ITP desciende. Por ello, todo niño con ITP ≤ 8, debe ser trasladado a un hospital con capacidad de tratamiento del traumatismo grave. El ITP sirve además para priorizar el traslado de accidentados en el caso de múltiples víctimas.
Clasificación ante un accidente con múltiples víctimas ("Triage")
En caso de un accidente con múltiples víctimas es necesaria una clasificación rápida previa al inicio de la AITP individual. Sirve para priorizar la actuación inicial. Se clasifican y distinguen las víctimas mediante algún elemento coloreado fácilmente identificable (brazalete o tarjeta), según las prioridades de tratamiento:
Prioridad A: rojo. Extrema urgencia. Pacientes con hipoxia y/o shock que requieren una atención inmediata.
Prioridad B: amarillo. Pacientes con lesiones graves que no amenazan la vida y cuya atención puede esperar 45-60 min.
Prioridad C: verde. Pacientes con lesiones moderadas que pueden esperar horas. Suelen ser capaces de caminar.
Prioridad D: negro. Pacientes muertos. En casos de accidentes con varias víctimas se iniciará la RCP sólo ante una PCR presenciada y con lesiones aparentemente reversibles, siempre que no perjudique a la asistencia del resto de los heridos. Cuando el número de accidentados con lesiones críticas excede la capacidad del personal del servicio de emergencias, los que están en parada cardíaca se consideran de baja prioridad para la resucitación.
Integración AITP-RCP
Durante la AITP, la detección de PCR obliga a adaptar las recomendaciones de atención al traumatismo a las exigencias de la RCP. A su vez, las acciones de RCP deberán ser adaptadas a las exigencias de la asistencia al traumatismo. Del acoplamiento de ambos se derivan los algoritmos de integración (figs. 1 y 8).
Figura 8. AITP-RCP avanzada. Algoritmo de integración.
La necesidad de aplicar medidas de RCP puede plantearse en cualquier momento a lo largo de la asistencia al niño accidentado. Cuando el niño se presenta en PCR, las acciones de la secuencia de RCP se inician durante la resucitación inicial, en la etapa B (evaluación y soporte de la respiración). Tras comprobar una parada respiratoria se realizarán ventilaciones de rescate y, sin perder tiempo en intubar, se comprobará la existencia de parada cardíaca para proceder según la secuencia de RCP avanzada adaptada al traumatismo. Después de lograr la recuperación de la circulación espontánea se retomará la secuencia de AITP, empezando de nuevo por la reevaluación y soporte de la respiración. A partir de ese momento se sigue la secuencia de AITP.
En cualquier caso la adecuada organización del equipo asistencial, con un líder bien definido, es fundamental para lograr una reanimación eficaz 18.
Particularidades de la RCP en el traumatismo
Causas de PCR en el niño accidentado
Los problemas que con más frecuencia causan PCR son:
Daño cerebral grave.
Hipoxia secundaria a parada respiratoria por daño cerebral, obstrucción o lesión de la vía aérea o neumotórax.
Hipovolemia por pérdida de sangre.
Hipotermia grave.
Gasto cardíaco disminuido por neumotórax o taponamiento cardíaco.
Daño directo de estructuras vitales (corazón, aorta, arterias pulmonares).
Arritmia secundaria a electrocución.
Razones para no iniciar RCP
Son las mismas que en otras causa de PCR: signos evidentes de muerte, inmersión de más de 2 h de duración, o lesiones graves incompatibles con la vida como decapitación, hemicorporectomía, amputaciones múltiples sin signos de vida, incineración completa, lesiones graves por aplastamiento, lesión craneal penetrante con pérdida de masa encefálica y sin signos de vida, o evisceración cardíaca.
Problemas esperables
La existencia de problemas esperables (tabla 13) es una de las razones por las que el traumatismo se considera una situación especial 19,20.
Particularidades de la RCP en el traumatismo
Las tablas 14 y 15 resumen las particularidades de la RCP básica y avanzada en el traumatismo.
Agradecimiento
A Pilar Elola, autora de los dibujos, por su contribución a mejorar sensiblemente el potencial didáctico de este trabajo.
Correspondencia: Dr. P. Domínguez Sampedro.
Unidad de Cuidados Intensivos Pediátricos.
Hospital Vall d'Hebron.
P.º Vall d'Hebron, 119-129. 08035 Barcelona. España.
Correo electrónico: pdomingu@vhebron.net
Recibido en abril de 2006. Aceptado para su publicación en junio de 2006.