La esquistosomiasis (bilharziasis) es una enfermedad parasitaria producida por un nematodo platelminto del género Schistosoma. Es endémica de África subsahariana, América Latina y Asia, afectando a más de 200 millones de personas/año. El Schistosoma haematobium origina afectación genitourinaria1. La inmigración y los viajes internacionales han contribuido a la aparición en nuestro país de las denominadas enfermedades importadas. Se presenta el caso clínico de un niño con esquistosomiasis vesical.
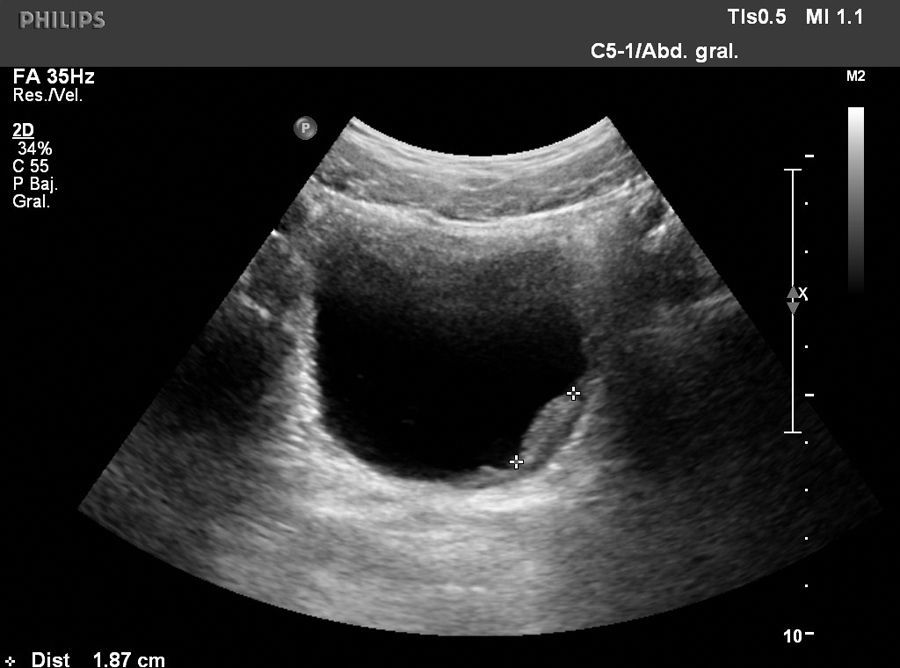
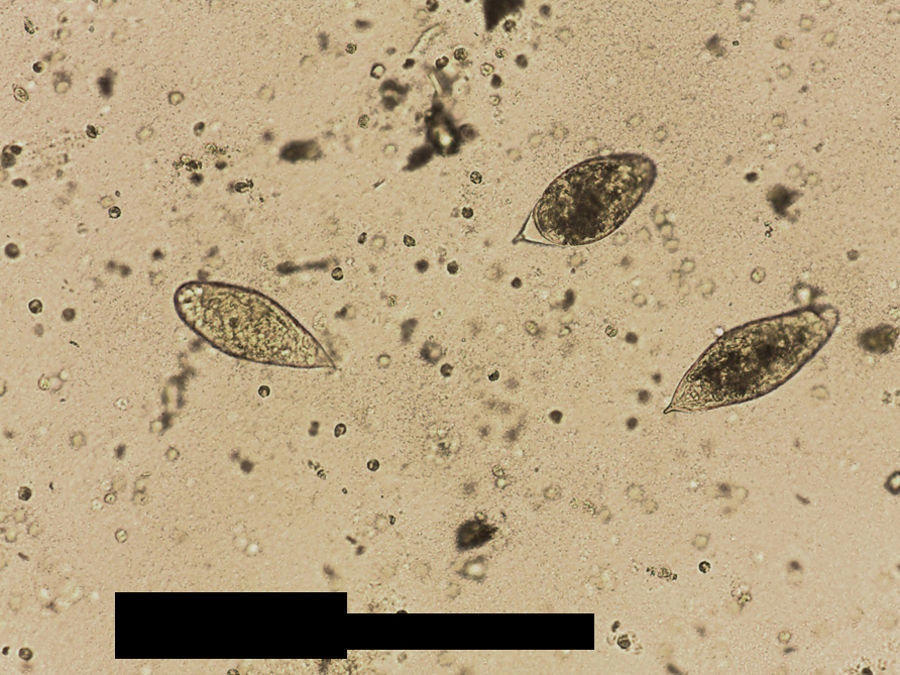
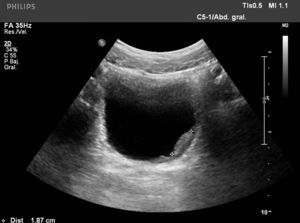
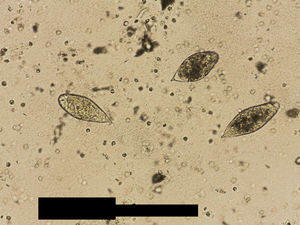
Varón de 11 años de edad, natural de Mali, residente en España 3 meses, que fue remitido al hospital para estudio de hematuria macroscópica terminal intermitente de un año de evolución. Ha presentado además 2 infecciones urinarias. La exploración física fue normal, salvo lesiones residuales de picaduras de insectos en las extremidades. Aportó una analítica completa, destacando una eosinofilia del 34%. Serologías de lúes, virus de la inmunodeficiencia humana, virus de la hepatitis B y parásitos en heces: negativo. Sedimento urinario con 50-100 hematíes/campo. Ante la sospecha de afección vesical por esquistosomiasis, se solicitó una ecografía renal, que demostró la presencia de engrosamientos nodulares vesicales compatibles con esquistosomiasis vesical (fig. 1) y se detectaron huevos de esquistosomas en una de las 3 muestras de orina recogidas (fig. 2). Recibió tratamiento con praziquantel: 2 dosis de 40mg/kg a las 0 y 4 semanas, desapareciendo la clínica tras la primera dosis. A los 3 meses, muestras de orinas negativas. Normalización ecográfica al año.
La esquistosomiasis constituye la segunda causa de morbilidad por parásitos tras la malaria1–4. Pico de incidencia máxima: entre los 11 y 15 años. La transmisión suele ser más alta en medios rurales próximos a ríos y lagos, afectando a habitantes y viajeros en zonas endémicas4.
La sintomatología es producida por una respuesta inmunitaria generada por los huevos en los tejidos con formación de granulomas. La esquistosomiasis urogenital genera un cuadro clínico dividido en 4 fases. La primera fase ocurre tras pocas horas del baño en aguas contaminadas tras la penetración cutánea de la cercaria. Puede generar un exantema (prurito de los nadadores)5–8. Semanas después, la segunda fase, es la fase de toxemia, puede producir el síndrome de Takayama, reacción sistémica de hipersensibilidad (fiebre, urticaria, cefaleas, artralgias, dolor abdominal, hepatoesplenomegalia y eosinofilia)4-7. Meses o años tras la exposición puede aparecer la clínica por la infección crónica. En esta tercera fase aparecen los síntomas genitourinarios por la eliminación de los huevos en orina. Los huevos se depositan en las paredes de la vía urinaria o vesical, generando alteraciones morfológicas. La clínica varía desde formas asintomáticas, síndrome miccional, proteinuria, cólicos y principalmente macrohematuria terminal e intermitente. En esta fase, se visualiza el parásito en orina. Tras años de infestación se producen las secuelas, que determinan una cuarta fase, la uropatía biharzihana, en la que aparecen complicaciones por fibrosis y calcificación de la vejiga y de la vía urinaria2,4,5,7,8. La afectación genital puede producir infertilidad.
El diagnóstico se establece tras la visualización en fresco de los huevos en el sedimento urinario. Pueden no observarse en las fases iniciales de la infección o si el grado de infestación es bajo. Las muestras deben de ser recogidas varios días por la mañana, cuando se produce una máxima eliminación de los huevos por orina9. Las pruebas serológicas no distinguen entre infección antigua o reciente. Las pruebas de imagen establecen la severidad, las complicaciones y las secuelas de la infección. La ecografía abdominal demuestra las lesiones granulomatosas en la pared vesical, así como otras lesiones y complicaciones como la uropatía obstructiva. La cistoscopia permite la visualización directa de las lesiones, así como la toma de biopsias de la pared vesical donde se demuestran los granulomas y los huevos8.
El tratamiento de elección es el praziquantel a dosis de 40mg/kg dosis única y una segunda dosis a las 4-6 semanas (tasa de curaciones 100%). El éxito del tratamiento se determina al desaparecer huevos en la orina. Las primeras 2 semanas del tratamiento se siguen eliminando huevos. La eosinofilia se resuelve en 12 semanas tras el tratamiento10. En la actualidad, no existe fármaco preventivo efectivo8. Se recomiendan medidas preventivas evitando el baño en zonas endémicas, realizar cribado con serologías a viajeros o inmigrantes en contacto con aguas contaminadas y, si son positivas, realizar determinación de parásitos en heces y en orina. Se debe tratar a los pacientes con parasitosis aunque estén asintomáticos10.
Aunque la esquistosomiasis es una enfermedad típicamente tropical, la gran afluencia de inmigrantes a nuestro país y el auge del turismo exótico a esos países obligan a tenerla en cuenta en el diagnóstico diferencial de la hematuria.