La incidencia de prematuridad en nuestro país es aproximadamente del 8-9 %. A pesar del descenso de la mortalidad en este grupo de pacientes durante las últimas décadas, la morbilidad en el período neonatal y las secuelas posteriores siguen siendo elevadas. Se sabe que la respuesta inflamatoria fetal tiene un papel importante en la presencia de morbilidad neonatal.
El objetivo de este estudio es determinar si la interleucina 6 (IL-6) en sangre de cordón es un parámetro útil para identificar a los prematuros que tienen mayor probabilidad de presentar morbilidad neonatal.
Pacientes y métodoEstudio descriptivo, prospectivo en recién nacidos con edad gestacional (EG) de hasta 34 semanas. Se determina IL-6 en sangre de cordón; recuento leucocitario y proteína C reactiva (PCR) a las 0, 12, 24 y 72 h de vida, y hemocultivo al ingresar. Se recogen factores perinatológicos, clínica en el momento del ingreso y evolución posterior hasta el alta o fallecimiento.
ResultadosSe incluyen 99 recién nacidos con EG entre 23 y 34 semanas y peso al nacer entre 480 y 2.855 g. Los valores de IL-6 >10 pg/ml muestran una correlación significativa con el antecedente de fiebre y/o corioamnionitis maternal (p=0,005), correlación débil pero significativa (p=0,05; r=0,3) con valores elevados de PCR a las 24h de vida y con valores de la puntuación del índice de riesgo clínico para niños (CRIB) ≥4 (p=0,003; r=0,2) y correlación significativa (p=0,04) con la presencia de leucomalacia periventricular (LPV) y con los días de ingreso (p=0,015). En los pacientes con menor EG se observa una tendencia a mostrar valores de IL-6 más elevados.
ConclusionesLa IL-6 puede ser un marcador útil y precoz de morbilidad neonatal. Su precocidad para predecir morbilidad supone una ventaja frente a los marcadores analíticos clásicos.
The prematurity rate in our country is 8-9 %. Despite the decrease in neonatal mortality during the last decade, there is still a high incidence of neonatal morbidity and its subsequent sequelae. It is well known that the fetal inflammatory response plays an important role in the presence of neonatal morbidity.
The aim of this study is to determine if interleukin 6 (IL-6) measurements in cord blood are a useful parameter to recognize those preterms with higher probability of suffering neonatal morbidity.
Patients and methodDescriptive and prospective study in newborns with gestational ages (GA) ≤ 34 weeks. We determined IL-6 levels in cord blood; white cell count and C reactive protein (CRP) levels at 0, 12, 24 and 72 hours of life, and blood culture at admission. Clinical data was also collected, including perinatology factors, symptomatology on admission and subsequent evolution until discharge or death.
ResultsWe included 99 newborns with a GA between 23 and 34 weeks and birth weights between 480 and 2,855 g. Levels of IL-6 >10 pg/ml show a significant correlation between maternal fever and/or chorioamnionitis (P=0.005), a weak but significant correlation (P=0.05, r=0.3) between increased levels of CRP at 24 hours of life and Critical Risk Index for Babies (CRIB) score ≥4 (P<0.003, r=0.2) and a significant correlation (P=0.04) with the presence of periventricular leukomalacia (PVL) and with length of hospital stay (P=0.0015). Patients with a lower GA show a trend to have higher levels of IL-6.
ConclusionsIL-6 could be a useful and early marker of neonatal morbidity. Its rapid ability to predict neonatal morbidity gives it an advantage over other classical blood markers.
En las últimas décadas se ha observado, debido a la mejora en el tratamiento de los recién nacidos prematuros (RNP), especialmente en los de muy bajo peso (peso al nacer < 1.500g), un aumento de su supervivencia. No obstante, la prematuridad, sigue asociándose a una elevada morbilidad a corto y a largo plazo (25-30 % en edad gestacional [EG] < 26 semanas y 10-12 % en < 32 semanas). En nuestro país, la prematuridad tiene una incidencia aproximada del 8–9 %; la extrema es del 1–2%1,2
Los factores asociados a prematuridad son múltiples, pero se ha demostrado que la corioamnionitis, habitualmente manifestada como amenaza de parto prematuro, acompañada o no de rotura prematura pretérmino de membranas (RPPM), es la causa principal. Dammann et al3 objetivaron que la corioamnionitis (CA) aumenta tres veces el riesgo de parto prematuro y, si ésta se asocia a RPPM, el riesgo se incrementa cuatro veces3,4. Estudios clínicos que incluyen examen histológico de la placenta, ponen de manifiesto que la CA y la funisitis tienen un papel importante en el desarrollo de hemorragia intraventricular (HIV), leucomalacia periventricular (LPV) y otras alteraciones de la sustancia blanca5–9, y que en los recién nacidos que desarrollan sepsis precoz, la gravedad se relaciona con el grado histológico de CA10.
Los microorganismos responsables de la CA pueden afectar prenatalmente al feto, desencadenando, mediante la liberación de toxinas, un síndrome de respuesta inflamatoria sistémica fetal (SRIS) responsable del parto prematuro y de una afectación multiorgánica del feto4.
Esta respuesta inflamatoria está mediada por citocinas, por lo que se ha sugerido utilizar su determinación, especialmente la de interleucina 6 (IL-6), como marcador de afectación fetal y/o neonatal3,5,7,11.
Las citocinas son proteínas endógenas que, en cuadros de infección grave y shock, desencadenan anomalías cardiorrespiratorias y disfunción celular. Pueden inducir coagulación intravascular y/o trombosis y vasoconstricción, o estimular la producción de otras citocinas, como el factor activador plaquetario. Aumentan la permeabilidad del endotelio vascular en el cerebro y favorecen los mecanismos fisiopatológicos que intervienen no sólo en el desarrollo, sino también en la progresión del daño cerebral en el RNP. Estos mecanismos, en los que participan el óxido nítrico y aminoácidos excitatorios, ejercen una acción neurotóxica que puede interferir en el desarrollo de la sustancia blanca, alterando la función de los oligodendrocitos, astrocitos y la mielina, así como causar lesión directa sobre el epitelio de la matriz germinal, favoreciendo la aparición de HIV12,13.
La IL-6 induce la síntesis de proteínas hepáticas, promoviendo la producción y liberación de proteína C reactiva (PCR)7. Puede ser detectada de manera precoz mientras se está produciendo la invasión bacteriana al torrente circulatorio14,15, presentando un pico plasmático a las 3–4h de la aparición de la noxa fetal (CA, onfalovasculitis, oligohidramnios grave, alteración del medio fetal, etc.), para posteriormente descender hasta alcanzar valores indetectables en 48–72h. Su elevación por encima de ciertos valores parece ser que per se es un factor predictor independiente de morbilidad cerebral, especialmente en recién nacidos con EG de no más de 28 semanas16. En la literatura médica se refieren estudios en los que se correlaciona la elevación de IL-6 con un aumento de la mortalidad17,18; la afectación multisistémica del feto con la presencia de SRIS19–21, y otros estudios que utilizando la determinación de IL-6 en sangre de cordón en RNP con riesgo infeccioso, refieren que podría ser un marcador precoz de sepsis neonatal3,5–7,11,22,23.
Con el objeto de valorar la utilidad de la determinación de IL-6 en el recién nacido en nuestra unidad neonatal se realiza un estudio descriptivo, prospectivo, cuyo objetivo es determinar si los valores de IL-6 en sangre de cordón al nacer constituyen una herramienta útil para identificar aquellos RNP con mayor riesgo de presentar morbilidad neonatal.
PACIENTES Y MÉTODOPacientesEntre mayo de 1999 y marzo de 2006 nacieron en nuestro centro (SCIAS. Hospital de Barcelona) 358 RNP con EG de hasta 34 semanas. Se consiguió obtener muestra para la determinación de IL-6 en 99 de estos RNP.
Se excluyeron aquellos con supervivencia inferior a las 12h de vida y aquellos en los que no pudo obtenerse muestra para realizar la determinación de IL-6 en sangre de cordón o en la analítica de ingreso.
Se analizaron datos perinatales: fiebre materna (temperatura ≥ 38°C) y CA clínica o subclínica sin estudio histológico sistemático de placenta (CA clínica: temperatura ≥ 38°C y dos o más de los siguientes parámetros: taquicardia fetal, contracción uterina o feto maloliente sin foco aparente de infección; CA subclínica: dos o más de los siguientes criterios: leucocitosis [> 20.000/μl], aumento de la PCR [> 30mg/l], registro fetal patológico o fiebre > 38°C)24.
Datos del recién nacido: edad gestacional, sexo y peso al nacer, test de Apgar al minuto y a los 5min, índice de riesgo clínico para niños (CRIB) en los de edad gestacional inferior a 31 semanas y/o de menos de 1.500g, equilibrio ácido-base en arteria y vena umbilicales. Y presencia o no de las siguientes patologías hasta el alta o fallecimiento: 1) sepsis confirmada (presencia de signos clínicos de infección, marcadores biológicos de SRIS [recuento leucocitario alterado según los criterios de Manroe et al25, PCR > 12mg/l26 y hemocultivo positivo]), o sepsis por sospecha clínica (presencia de datos clínicos y marcadores de SRIS, pero hemocultivo negativo27); 2) enfermedad pulmonar crónica (EPC) (en recién nacidos con EG < 32 semanas, necesidad de oxígeno, a las 36 semanas de edad posconcepcional o si al alta han recibido oxigenoterapia en concentración superior al 21 % durante 28 o más días; en los de EG ≥ 32 semanas si, a los 29–55 días de vida, requieren oxigenoterapia en concentración superior al 21 %)28; 3) enterocolitis necrosante (ECN) (definida según los criterios de Bell modificados)29, y 4) lesiones cerebrales isquémicas y/o hemorrágicas, utilizando para su gradación los criterios de Papile et al30 para la hemorragia y la clasificación modificada de De Vries et al31 para las lesiones isquémicas (tipo LPV).
Estudios complementariosSe determinaron IL-6 y equilibrio ácido-base en vasos umbilicales, recuento leucocitario y valor de PCR al ingreso y a las 12, 24 y 72h de vida; hemocultivo al ingreso.
Se practicó ecografía cerebral a las 24, 72h y 7 días de vida, y, posteriormente, semanal o bisemanalmente si mantenían situación clínica estable.
Se solicitó a los padres de cada paciente el consentimiento para la utilización de los datos clínicos y analíticos.
Parámetros de laboratorioPara realizar los parámetros hematológicos y bioquímicos estándar, se extrajeron 2ml de sangre y 0,5-1ml para el hemocultivo, obtenidos por venopunción periférica o a través de catéter de vaso umbilical.
La determinación de IL-6 se realizó en muestras de suero o plasma, utilizando ácido etilendiaminotetraacético (EDTA) como anticoagulante, obtenidas a partir de sangre de cordón umbilical en el momento del parto o de la analítica realizada al ingreso en unidad de cuidados intensivos neonatales (UCIN). Las muestras se centrifugaron durante 15min a 1.000g. La medida se realizó mediante una técnica de enzimoinmunoanálisis de tipo sándwich de un solo paso (Immunotech IL-6 ELISA IM1120). Las muestras y los estándares (calibrados frente al estándar de referencia WHO IL-6 [89/548]) se incubaron en la placa microtiter cubierta con el primer anticuerpo monoclonal anti-IL-6, en presencia del segundo anticuerpo monoclonal anti IL-6 ligado a acetil-colinesterasa. Tras la incubación, se lavaron los pocillos y se detectó la actividad enzimática ligada mediante la adición de un sustrato cromogénico.
La sensibilidad de la técnica, definida como la menor concentración de IL-6 significativamente diferente del estándar 0 con una probabilidad del 95 %, es de 10pg/ml. No se observaron reacciones cruzadas ni interferencias con otras citocinas, por lo que la especificidad es del 100 %. El rango del coeficiente de variación intraensayo (n = 9) es de 1,6 a 6,8 %. El rango de coeficiente interensayo (n = 5) es de 7,9 a 14,6 %.
Análisis estadísticoEstudio descriptivo, prospectivo, en el que los datos extraídos se almacenaron y procesaron en una base de datos relacional Microsoft Access específica. Se tabularon variables cuantitativas y categóricas.
Posteriormente se analizó con el programa estadístico SPSS versión 12.0. Se muestra la estadística descriptiva mediante medias/medianas en las variables cuantitativas y porcentajes en las variables categóricas. Se aplican pruebas para estudio de distribución de datos (Kolmogorov-Smirnov), de comparación de datos cuantitativos (t de Student, U de Mann–Whitney) y cualitativos (chi al cuadrado, tabla de contigencia, test exacto de Fisher). Se calcularon los intervalos de confianza para la prevalencia en la población de estudio. Los valores de p menores a 0,05 se consideraron significativos; los valores de p entre 0,05 y 0,1, como una tendencia.
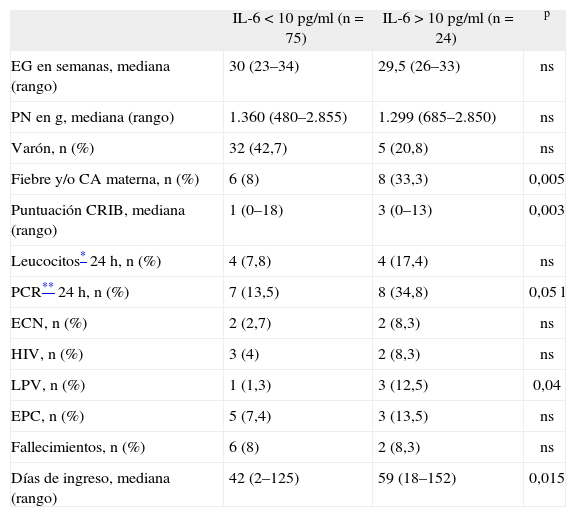
RESULTADOSEn total se incluyen 99 recién nacidos con EG de hasta 34 semanas, cuyas características se resumen en la tabla 1, en la que se observa que los pacientes de los dos grupos (IL-6 < 10pg/ml e IL-6 > 10pg/ml) son similares, sin que existan diferencias significativas en cuanto a la EG, peso al nacer y proporción niños-niñas entre ellos.
Características de la muestra de recién nacidos prematuros estudiados
| IL-6 <10pg/ml (n = 75) | IL-6 > 10pg/ml (n = 24) | p | |
| EG en semanas, mediana (rango) | 30 (23–34) | 29,5 (26–33) | ns |
| PN en g, mediana (rango) | 1.360 (480–2.855) | 1.299 (685–2.850) | ns |
| Varón, n (%) | 32 (42,7) | 5 (20,8) | ns |
| Fiebre y/o CA materna, n (%) | 6 (8) | 8 (33,3) | 0,005 |
| Puntuación CRIB, mediana (rango) | 1 (0–18) | 3 (0–13) | 0,003 |
| Leucocitos* 24h, n (%) | 4 (7,8) | 4 (17,4) | ns |
| PCR** 24h, n (%) | 7 (13,5) | 8 (34,8) | 0,05l |
| ECN, n (%) | 2 (2,7) | 2 (8,3) | ns |
| HIV, n (%) | 3 (4) | 2 (8,3) | ns |
| LPV, n (%) | 1 (1,3) | 3 (12,5) | 0,04 |
| EPC, n (%) | 5 (7,4) | 3 (13,5) | ns |
| Fallecimientos, n (%) | 6 (8) | 2 (8,3) | ns |
| Días de ingreso, mediana (rango) | 42 (2–125) | 59 (18–152) | 0,015 |
Se compara la cifra de leucocitos y PCR a las 24h:
Puntuación CRIB: realizada en < 1.500g y/o < 31 semanas de EG.
CA: corioamnionitis; CRIB: índice de riesgo clínico para niños; ECN: enterocolitis necrosante; EG: edad gestacional; EPC: enfermedad pulmonar crónica;
HIV: hemorragia intraventricular; LPV: leucomalacia periventricular;
PCR: proteína C reactiva; PN: peso al nacimiento.
En 24 casos de la muestra (24,2 %), la IL-6 es superior a 10pg/ml y en 8, la IL-6 es igual o superior a 400pg/ml, valor a partir del cual el 87 % de los casos presentan una o varias de las patologías estudiadas.
Se diagnostican 15 casos de sepsis (14 por sospecha clínica y uno con sepsis confirmada) y, en 8 de ellos, la IL-6 es superior a 10pg/ml; hay 4 casos de LPV (dos de grado 1, uno de grado 2 y uno de grado 4), tres de ellos con IL-6 superior a 10pg/ml; 5 casos de HIV (un caso de HIV de grados 1, 2 y 3 y dos casos de grado 3 con infarto hemorrágico periventricular asociado); 2 casos con valores de IL-6 por encima de 10pg/ml; 8 casos de EPC, 3 de ellos con IL-6 superior a 10pg/ml; 4 casos de ECN (dos en estadio 2, uno en estadio 3A y uno 3B), 2 de ellos con valores de IL-6 de más de 10pg/ml; y en 8 casos el paciente fallece, sólo en 2 de ellos la IL-6 es superior a 10pg/ml.
Por el bajo número de casos de cada patología estudiada, para realizar el análisis estadístico se dividen los recién nacidos en dos grupos, según presenten (n = 38) o no (n = 61) morbimortalidad (sepsis confirmada o por sospecha clínica, ECN, EPC, HIV, LPV, muerte) durante el ingreso hospitalario.
Se observa que en el grupo con morbimortalidad los valores medios de IL-6 tienden a ser superiores (153,8pg/ml) que en el grupo sin patología (60,7pg/ml) (p = 0,1).
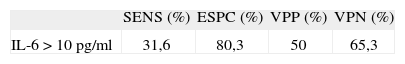
Se utiliza el punto de corte de IL-6 determinado por curva ROC, de 10pg/ml. En la tabla 2 se muestran la sensibilidad, especificidad y valores predictivos negativo y positivo para este parámetro.
Sensibilidad, especificidad, valor predictivo positivo y negativo de IL-6 >10pg/ml y probabilidad de morbimortalidad neonatal
| SENS (%) | ESPC (%) | VPP (%) | VPN (%) | |
| IL-6 > 10pg/ml | 31,6 | 80,3 | 50 | 65,3 |
ESPC: especificidad; SENS: sensibilidad; VPN: valor predictivo negativo; VPP: valor predictivo positivo.
Las variables (fiebre y/o CA materna, el valor de PCR a las 24h de vida, la puntuación CRIB igual o superior a 4, LPV y días de ingreso) se correlacionan significativamente con los valores de IL-6 igual o superior a 10pg/ml, correlaciones descritas en la tabla 1.
Los RNP con antecedente de fiebre y/o CA materna presentan en el 57,1 % IL-6 por encima de 10pg/ml, mientras que en los que no consta este antecedente, sólo en el 18,8 % se determinan valores de IL-6 de más de 10pg/ml (p = 0,005).
En las variables de puntuación CRIB igual o superior a 4 y valores de PCR de más de 12mg/l a las 24h de vida se determina una IL-6 por encima de 10pg/ml en el 47,8 y el 53,3 % de los casos, respectivamente, mientras que en aquellos que la puntuación CRIB es inferior a 4 y la PCR inferior a 12mg/l se determina una IL-6 por encima de 10pg/ml en el 17,6 y el 25 % de los casos, respectivamente. Estas dos variables presentan una correlación significativa, aunque ésta es débil para ambas (p = 0,003 y r = 0,2 para la puntuación CRIB, y p = 0,05 y r = 0,3 para la PCR a las 24h).
La presencia de LPV se asocia en el 75 % a valores de IL-6 superiores a 10pg/ml, mientras que, entre los que no la presentan, sólo en el 22,1 % se determinan valores de IL-6 superiores a 10pg/ml (p = 0,04).
También se observa correlación significativa entre el número de días de ingreso y los valores elevados de IL-6 (p = 0,015).
En la tabla 3 se describen las medianas y los percentiles 25 y 75 para cada grupo de EG en los que se clasifican los recién nacidos de nuestra muestra, y se observa una tendencia a presentar valores de IL-6 más elevados los recién nacidos de inferior EG.
DISCUSIÓNExisten suficientes datos en la literatura médica que indican que parte importante de la morbilidad del RNP se origina durante la vida fetal, y se describe el SRIS como uno de los mecanismos fisiopatológicos responsables.
La presencia de SRIS fetal se puede determinar mediante el análisis de citocinas proinflamatorias en diferentes órganos y tejidos. El líquido amniótico y la determinación en sangre del recién nacido son los más utilizados. Numerosos estudios analizan la correlación de morbilidad neonatal con las citocinas IL-1, IL-6, IL-8, IL-10 y el factor de necrosis tumoral (TNF). Parece ser que la elevación de la IL-6 es la que mejor se correlaciona con la presencia de morbilidad neonatal3,7,9,11,32. Cabe destacar que muchos estudios la relacionan exclusivamente con la presencia de sepsis3,7,11,33, aunque también se ha asociado con otras patologías: EPC, HIV, LPV y ECN8,9,32.
Se hace difícil establecer el valor patológico de la IL-6, ya que depende de diversos factores. Por un lado, las características de la muestra de pacientes sometida a estudio y, por otro, la técnica de laboratorio utilizada.
Nuestro estudio presenta limitaciones para ambos factores. Con relación a la muestra de pacientes, el número es reducido y la distribución no es homogénea para todos los grupos de EG, siendo menor el número de casos en el grupo de recién nacidos de menor EG. Por otro lado, la técnica utilizada para determinar la IL-6 no diferencia valores por debajo de 10pg/ml, cuando en la literatura médica reciente se utilizan técnicas que diferencian valores a partir de 1pg/ml34. Por este motivo se hace difícil establecer el punto de corte óptimo de IL-6 a partir del cual se alcance la mayor probabilidad de asociación con morbilidad. La duda de que nuestro punto de corte sea el óptimo se plantea al observar que pacientes con valores de IL-6 inferiores a 10pg/ml presentan morbilidad neonatal, sin poder establecer exactamente el valor real de IL-6 para cada uno de estos casos.
Rite Gracia et al22 estiman su punto de corte en 55pg/ml, Dammann y Leviton3, a partir de 100pg/ml y Weeks et al11, en 250pg/ml, valores que sorprenden por ser bastante más elevados que los obtenidos en nuestra serie. Probablemente con estos puntos de corte aumentarían los falsos negativos, al menos en este estudio, aunque mejoraría la especificidad y disminuiría la sensibilidad de este parámetro.
El objetivo de este estudio es comprobar si la IL-6 puede ser un marcador de morbilidad neonatal y, a su vez, observar qué tipo de morbilidad se asocia a valores elevados de esta citocina y comprobar, a su vez, si los resultados referidos en la literatura médica al respecto se reproducen en nuestra población.
Resultó imposible antes de iniciar el estudio realizar el cálculo del tamaño muestral debido al desconocimiento de la incidencia de valores patológicos de IL-6 en nuestra población, que al finalizar el estudio se estima alrededor del 24,2 %.
Durante el período de recogida de datos se observaron algunas de las limitaciones que presenta el estudio, ya comentadas anteriormente, por lo que al analizar los resultados se intentan minimizar agrupando a los pacientes en 2 grupos según presenten o no morbimortalidad. No obstante, también se analizan las diferentes patologías referidas en la literatura especializada de forma individual.
Como se ha comentado en el apartado de resultados, en nuestra muestra se halla una especificidad del 80,3 %, pero un valor de sensibilidad insuficiente, el 31,6 %. En cambio, en otros estudios aparecen otras mejores, como en el de Küster et al35 con sensibilidad del 80–83 % y especificidad del 78–90 % de la IL-6 en el momento del diagnóstico clínico, y en el de Rite Gracia et al22 con sensibilidad del 91,6 % y especificidad del 77,2 %.
Igual que se refiere en la bibliografía3,8–10,16,32, aunque con una correlación más débil por nuestra parte, las variables con las que se obtiene correlación son: el antecedente de fiebre y/o CA materna, el valor de puntuación CRIB, la elevación de PCR a las 24h de vida y el diagnóstico posnatal de LPV. También se correlaciona con mayor número de días de ingreso hospitalario7,16.
Como es de esperar, si agrupamos todas las variables que consideramos morbilidad neonatal en el grupo que llamamos morbimortalidad, esta correlación se hace más fuerte. Y aunque el punto de corte que se obtiene para la IL-6 es superior a 10pg/ml, es con valores de a partir 400pg/ml con los que los pacientes presentan mayor morbilidad durante el ingreso hospitalario.
La infección es la patología neonatal más estudiada en la literatura médica, cuya frecuencia es aproximadamente de 1–10 casos/1.000 recién nacidos vivos e implica un aumento de la mortalidad del 15–50%36,37. Se cree que, tanto prenatal como posnatalmente, puede dar lugar a un SRIS que afecte a otros órganos y sistemas, especialmente pulmón y sistema nervioso38. La IL-6 presenta elevación rápida al inicio de la bacteriemia, antes de que se alteren otros marcadores clásicos de infección, muy específicos pero con escasa sensibilidad en el recién nacido, y desciende también muy rápido (48–72h), lo que podría dar lugar a falsos negativos, por una afectación fetal prenatal no ocurrida inmediatamente antes del parto, y que sólo se distinguiría en algunos pacientes por la alteración de las imágenes ecográficas cerebrales y/o por la presencia de otras alteraciones en el recién nacido7.
A partir de los resultados de este estudio y de los resultados de otras series referidas en la literatura, se concluye que la determinación de IL-6 puede ser una herramienta útil para el tratamiento de los RNP durante las primeras horas de vida. Una de sus ventajas es que se trata de una técnica rápida y no invasiva cuyo resultado parece ser que per se es un factor pronóstico.
Aunque se precisan más estudios, probablemente formará parte de los parámetros que permitan una mejor identificación precoz del grado de riesgo de los RNP, sin que signifique que su uso sustituirá a los parámetros analíticos habitualmente utilizados.