El trastorno por déficit de atención y/o hiperactividad puede ser un trastorno de mal pronóstico y más cuando se asocia a algunos factores de riesgo psicosocial.
ObjetivoDetectar variables clínicas y factores de riesgo psicosocial asociados al mal pronóstico del trastorno.
Pacientes y métodosEn una muestra de 88 pacientes seguidos en nuestros centros de salud mental infanto–juvenil durante dos o más años, clasificamos los sujetos utilizando la escala de impresión clínica global de mejoría según evolución clínica en tres categorías (mejoría, empeoramiento y sin cambios). Realizamos análisis bivariados y regresión logística univariada para estudiar la asociación entre las variables y el desenlace clínico.
ResultadosLos grupos sin cambio y empeoramiento (el 30% de la muestra) presentaban mayor comorbilidad psiquiátrica, mayor porcentaje de individuos con ausencia de tratamiento farmacológico y mayor presencia de los siguientes factores de riesgo social: crianza inadecuada, ambiente sociofamiliar adverso y estrés psicosocial. El mayor grado de asociación se relacionó con la ausencia de tratamiento farmacológico (OR=15,8; IC 95% 2,71 - 92,19, p=0,002) y con presentar dos comorbilidades (OR=4,8; IC 95% 1,02 - 22,64, p=0,047).
ConclusionesEn nuestra muestra ambulatoria de TDAH hay un subgrupo que no cambia o empeora. El tratamiento farmacológico, psicológico, la detección y el manejo clínico de la comorbilidad y de algunos de los factores de riesgo psicosocial pueden influir en el curso y evolución del TDAH y por lo tanto es necesario considerarlos en el tratamiento estándar de estos pacientes.
Attention Deficit Hyperactivity Disorder may be a disorder of with a poor prognosis and more so when associated with psychosocial risk factors. The aim of this study is to identify clinical and psychosocial risk factors associated with poor prognosis of this disorder.
Patients and methodsIn a sample of 88 patients was followed up at our Child and Adolescent Mental Health Centres for two or more years. We classified subjects using the Clinical Global Impression Scale of Improvement following the clinical course in three categories (improved, worsened and unchanged). We performed bivariate and univariate logistic regressions to study the association between the variables and outcome.
ResultsWorsened and unchanged groups (30% of the sample) had more psychiatric comorbidity, a higher percentage of individuals with no drug treatment, and presence of the following social risk factors: inadequate parenting, adverse social and family environment and psychosocial stress. The highest degree of association is related to the absence of drug treatment (OR=15.8, 95% CI 2.71 to 92.19, P=.002) and the presence of two comorbidities (OR=4.8, 95% CI 1.02 to 22.64, P=.047).
ConclusionsIn our sample of ADHD outpatients, there was a subgroup that was unchanged or worsened. Drug therapy, psychological treatment, detection and clinical management of comorbidity and some of the psychosocial risk factors can influence the course and outcome of ADHD and therefore the standard treatment of these patients needs to be considered.
El trastorno por déficit de atención y/o hiperactividad (TDAH) es una patología cuya prevalencia se estima entre el 3-5% en población escolar1; y esta prevalencia mundial no difiere en población española2. Se admite que tiene una base neurológica3–5 asociada a características genéticas6 e influida por antecedentes médicos7 (complicaciones obstétricas, factores de riesgo perinatales) y factores ambientales8–10.
El TDAH en un porcentaje considerable de casos se asocia a mal pronóstico: persistencia de TDAH adulto1,11,12, bajo rendimiento académico, inadaptación social, desajuste laboral, trastorno disocial, prisión, abuso de sustancias y riesgo de desarrollar otros trastornos psiquiátricos13,14. La comorbilidad es la norma en el TDAH, oscilando entre el 13-51% con los trastornos internalizantes y el 43–93% con los trastornos externalizantes. La comorbilidad con el trastorno negativista desafiante es del 65% y del 23% con trastornos de ansiedad en niños15–17. El mal pronóstico está mediado por interacciones genético-ambientales, como en el caso de la evolución hacia trastorno disocial18,19.
Los factores de mal pronóstico relacionados con pautas de crianza, manejo conductual inadecuado, relaciones familiares poco reforzantes y psicopatología paterna ya se han descrito en múltiples trabajos20–23.
Las variables que limitan el resultado del tratamiento son la comorbilidad con trastornos de ansiedad, bajo estatus social, etnia, síntomas depresivos paternos, cociente intelectual y la propia severidad del trastorno. En cambio, las que favorecen los resultados del tratamiento son la frecuencia de las visitas de tratamiento médico y el uso de medicación y las prácticas parentales positivas y eficaces15,22.
En nuestro país hay poca literatura sobre las características clínicas y la práctica ambulatoria pública, siendo importante para mejorar la planificación de recursos hacia este sector. En nuestros centros de Tarragona y Reus (dispositivos multidisciplinares ambulatorios públicos con una población de referencia de 90.000 habitantes menores de 18 años) la prevalencia asistida en el 2009 de TDAH fue del 18%. En España el TDAH representa un problema sanitario de enorme envergadura24,25.
El objetivo de este trabajo es identificar el porcentaje de pacientes que permanecen sin cambios o empeoran estando en tratamiento de larga evolución, y detectar factores de riesgo psicosocial asociados a ello. Pretendemos detectar puntos de mejora en el abordaje del TDAH infantil que tiene mala evolución en nuestro medio.
Pacientes y métodoSe trata de un estudio analítico–descriptivo. La muestra está formada por 88 pacientes que fueron derivados a nuestros centros de salud mental infanto - juvenil (CSMIJ) para valoración y tratamiento. Se incluyeron los pacientes en tratamiento activo en enero del 2010 atendidos por primera vez entre enero de 1999 y enero de 2008. La selección se hizo por muestreo incidental. Los criterios de inclusión fueron: diagnóstico clínico inicial de TDAH con criterios CIE-1026 adaptando los subtipos de TDAH del DSM-IV27; con o sin comorbilidad excepto criterios de exclusión, permanecer un mínimo de dos años en seguimiento terapéutico y estabilidad del diagnóstico de TDAH a los dos años. Los criterios de exclusión fueron la presencia de comorbilidad con retraso mental, trastornos generalizados del desarrollo, psicosis y trastorno orgánico cerebral.
El tratamiento habitual en nuestros centros es el multimodal, que combina técnicas psicoterapéuticas y farmacológicas. El tratamiento multimodal incluye en algún momento intervenciones como la psicoeducación y orientación a padres y profesores (a través de la coordinación con los Equipos de Atención Psicopedagógica que trabajan en la escuela). También se aplican técnicas, tanto cognitivo conductuales, como de otros enfoques psicoterapéuticos dirigidas al niño (regulación emocional, autocontrol, etc.).
La información analizada fue tomada de la historia clínica del paciente donde consta el protocolo de evaluación de los profesionales, que incluye datos sociodemográficos y familiares, diagnóstico clínico y valoración de factores de riesgo con la CIE-10. Además del protocolo diagnóstico y terapéutico general (motivo de consulta, anamnesis, exploración psicopatológica, orientación diagnóstica y terapéutica) se aplican exploraciones neuropsicológicas (inteligencia y atención) y cuestionarios autoaplicados (padres y/o paciente) de síntomas de TDAH y otros problemas de conducta y las emociones. En el momento del estudio se aplicó como medida de evolución la escala de impresión clínica global de mejoría (ICG-MG), aunque hay que señalar que para cada paciente implicaba un tiempo de tratamiento diferente entre 24 y 118 meses. La ICG-MG es una escala descriptiva que proporciona información cualitativa sobre el cambio experimentado por el paciente con respecto a su estado basal. Las puntuaciones oscilan entre 0 y 7 en orden de gravedad creciente, siendo 0=no evaluado, 1=mucho mejor, 2=moderadamente mejor, 3=levemente mejor, 4=sin cambios, 5=levemente peor, 6=moderadamente peor, 7=mucho peor.
Para el análisis la muestra fue dividida en tres subgrupos de acuerdo con el cambio clínico observado tras la intervención. Denominamos al grupo «mejoría» aquellos que obtuvieron un ICG-MG posterior desde «mucho mejor» (1 punto) a «levemente mejor» (3 puntos). Un segundo grupo denominado «sin cambios» con una puntuación de 4 en el ICG-MG y finalmente un tercer grupo denominado «empeoramiento» conformado por aquellos casos con unos índices desde «levemente peor» (5 puntos) a «mucho peor» (7 puntos).
La escala de impresión clínica global (ICG) se ha mostrado como un buen instrumento de medida de estado y de resultado clínico, útil en investigación, sensible al cambio, de fácil administración, útil para todos los diagnósticos y fiable en manos de clínicos entrenados28–30. Otros estudios han destacado las ventajas de las medidas de cambio global que frente a las psicométricas permiten transmitir una medida de cambio fiable y entendible por clínicos y legos. Además las medidas de cambio clínico basadas solo en reducción de puntuación en escalas de síntomas pueden ser inadecuadas, niños que muestran mejoría sintomática positiva no muestran después cambios clínicos significativos31.
La descripción de las variables se realizó de acuerdo a su naturaleza y tipo de distribución. Para comparar las variables predictoras categóricas en los tres grupos, y probar así la hipótesis, usamos pruebas χ2 en el caso del contraste de variables categóricas y ANOVA de una vía con corrección de Bonferroni en el caso de las variables continuas que cumplían los supuestos de normalidad y homogeneidad de varianzas. En el caso de variables continuas que no cumplieron estos criterios usamos una prueba de Kruskal-Wallis; que fue únicamente en el caso de la edad de comienzo en CSMIJ. Para calcular el riesgo asociado a aquellas variables que resultaran estadísticamente significativas en el análisis anterior, realizamos un modelo de regresión logística multivariado. Se consideraron valores significativos aquellos resultados con p<0,05. Los análisis estadísticos se realizaron mediante el programa SPSS/PC 15.0.
Este estudio fue valorado y aprobado por la Comisión de Investigación Clínica de nuestro hospital y aprobado por el Comité Ético de Investigación Clínica (CEIC) local.
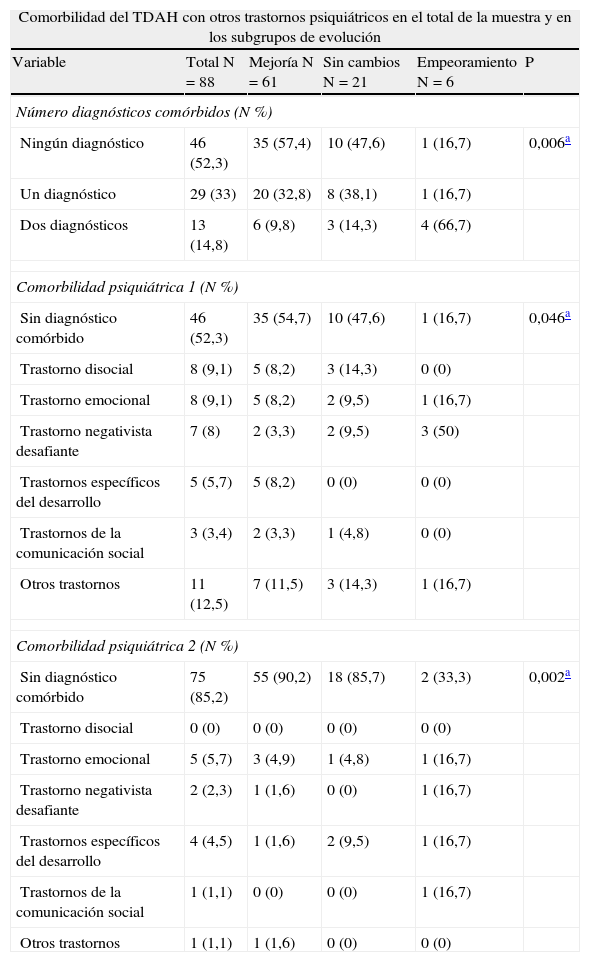
ResultadosLa evolución media del todos los pacientes del estudio fue de casi cuatro años (47,5±23,3 meses). La muestra se componía de 72 varones (81,8%) y 16 mujeres (18,2%). La media de edad era de 11,3±2,31 años (rango 6-17). La edad media del diagnóstico es de 7,5± 1,9 (rango 4 - 12 años). Ningún paciente del estudio es adoptado. En cuanto al subtipo de TDAH 81 (92%) presentaban un subtipo combinado, 5 (5,7%) inatento y 2 (2,3%) hiperactivo–impulsivo. El 12,19% del total de la muestra no recibían tratamiento farmacológico. No se hallaron diferencias significativas en mejoría respecto a sexo (p=0,5), edad (p=0,5), edad de inicio (p=0,4) ni subtipo (p=0,07). Sí se halló respecto a recibir tratamiento farmacológico (p=0,001). La tabla 1 muestra las comorbilidades en las que destacan los trastornos de las emociones y la tabla 2 presenta los factores de riesgo que resultaron significativos, es decir, las que se asociaron estadísticamente al grupo de mal pronóstico del TDAH medido por el ICG, en los cuales encontramos una frecuencia alta de antecedentes familiares de trastornos mentales. Las dos tablas muestran las comparaciones entre los tres grupos de buena evolución, sin cambios y empeoramiento.
Comorbilidad DEL TDAH
| Comorbilidad del TDAH con otros trastornos psiquiátricos en el total de la muestra y en los subgrupos de evolución | |||||
| Variable | Total N=88 | Mejoría N=61 | Sin cambios N=21 | Empeoramiento N=6 | P |
| Número diagnósticos comórbidos (N %) | |||||
| Ningún diagnóstico | 46 (52,3) | 35 (57,4) | 10 (47,6) | 1 (16,7) | 0,006a |
| Un diagnóstico | 29 (33) | 20 (32,8) | 8 (38,1) | 1 (16,7) | |
| Dos diagnósticos | 13 (14,8) | 6 (9,8) | 3 (14,3) | 4 (66,7) | |
| Comorbilidad psiquiátrica 1 (N %) | |||||
| Sin diagnóstico comórbido | 46 (52,3) | 35 (54,7) | 10 (47,6) | 1 (16,7) | 0,046a |
| Trastorno disocial | 8 (9,1) | 5 (8,2) | 3 (14,3) | 0 (0) | |
| Trastorno emocional | 8 (9,1) | 5 (8,2) | 2 (9,5) | 1 (16,7) | |
| Trastorno negativista desafiante | 7 (8) | 2 (3,3) | 2 (9,5) | 3 (50) | |
| Trastornos específicos del desarrollo | 5 (5,7) | 5 (8,2) | 0 (0) | 0 (0) | |
| Trastornos de la comunicación social | 3 (3,4) | 2 (3,3) | 1 (4,8) | 0 (0) | |
| Otros trastornos | 11 (12,5) | 7 (11,5) | 3 (14,3) | 1 (16,7) | |
| Comorbilidad psiquiátrica 2 (N %) | |||||
| Sin diagnóstico comórbido | 75 (85,2) | 55 (90,2) | 18 (85,7) | 2 (33,3) | 0,002a |
| Trastorno disocial | 0 (0) | 0 (0) | 0 (0) | 0 (0) | |
| Trastorno emocional | 5 (5,7) | 3 (4,9) | 1 (4,8) | 1 (16,7) | |
| Trastorno negativista desafiante | 2 (2,3) | 1 (1,6) | 0 (0) | 1 (16,7) | |
| Trastornos específicos del desarrollo | 4 (4,5) | 1 (1,6) | 2 (9,5) | 1 (16,7) | |
| Trastornos de la comunicación social | 1 (1,1) | 0 (0) | 0 (0) | 1 (16,7) | |
| Otros trastornos | 1 (1,1) | 1 (1,6) | 0 (0) | 0 (0) | |
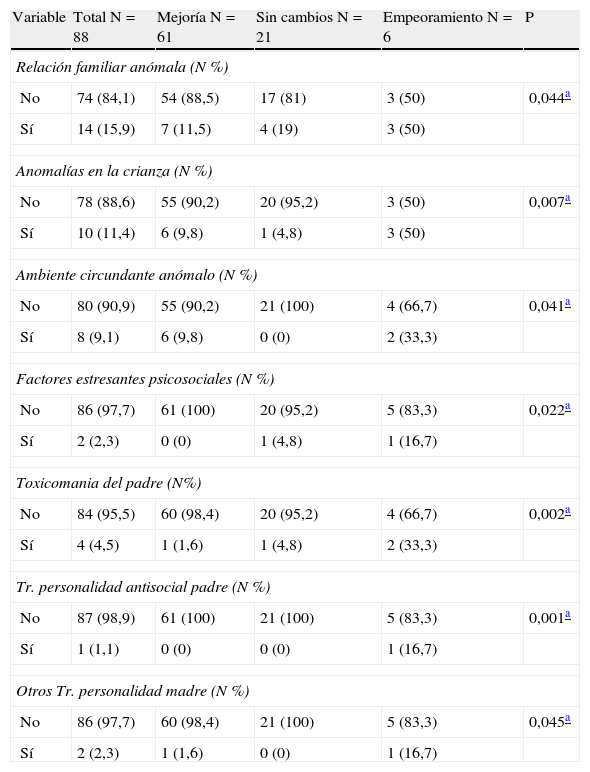
Factores de riesgo del TDAH en toda la muestra y en los subgrupos de evolución
| Variable | Total N=88 | Mejoría N=61 | Sin cambios N=21 | Empeoramiento N=6 | P |
| Relación familiar anómala (N %) | |||||
| No | 74 (84,1) | 54 (88,5) | 17 (81) | 3 (50) | 0,044a |
| Sí | 14 (15,9) | 7 (11,5) | 4 (19) | 3 (50) | |
| Anomalías en la crianza (N %) | |||||
| No | 78 (88,6) | 55 (90,2) | 20 (95,2) | 3 (50) | 0,007a |
| Sí | 10 (11,4) | 6 (9,8) | 1 (4,8) | 3 (50) | |
| Ambiente circundante anómalo (N %) | |||||
| No | 80 (90,9) | 55 (90,2) | 21 (100) | 4 (66,7) | 0,041a |
| Sí | 8 (9,1) | 6 (9,8) | 0 (0) | 2 (33,3) | |
| Factores estresantes psicosociales (N %) | |||||
| No | 86 (97,7) | 61 (100) | 20 (95,2) | 5 (83,3) | 0,022a |
| Sí | 2 (2,3) | 0 (0) | 1 (4,8) | 1 (16,7) | |
| Toxicomania del padre (N%) | |||||
| No | 84 (95,5) | 60 (98,4) | 20 (95,2) | 4 (66,7) | 0,002a |
| Sí | 4 (4,5) | 1 (1,6) | 1 (4,8) | 2 (33,3) | |
| Tr. personalidad antisocial padre (N %) | |||||
| No | 87 (98,9) | 61 (100) | 21 (100) | 5 (83,3) | 0,001a |
| Sí | 1 (1,1) | 0 (0) | 0 (0) | 1 (16,7) | |
| Otros Tr. personalidad madre (N %) | |||||
| No | 86 (97,7) | 60 (98,4) | 21 (100) | 5 (83,3) | 0,045a |
| Sí | 2 (2,3) | 1 (1,6) | 0 (0) | 1 (16,7) | |
De la muestra total, 61 sujetos (69,31%) pertenecían al grupo de mejoría y 27 (30,6%) pertenecían a los grupos que no mostraban mejoría (sin cambios y empeoramiento). Por subtipos mejoran el 100% de los inatentos, el 74,6% del subtipo combinado y permanecieron sin cambios los dos sujetos del subtipo hiperactivo-impulsivo. A los grupos de «no mejoría» (que permanecían sin cambios o empeoraban), se asociaban de manera estadísticamente significativa la presencia de comorbilidad psiquiátrica, la ausencia de tratamiento farmacológico y los siguientes factores de riesgo: anomalías en la crianza, ambiente circundante anómalo, relaciones familiares anómalas, factores estresantes psicosociales, toxicomanía y trastorno antisocial del padre.
El análisis de regresión logística se realizó solo sobre aquellas variables que resultaron significativas en el análisis bivariado excepto en el caso de la variable presencia de comorbilidad, dado que tenía una alta colinealidad con la variable número de comorbilidades, y consecuentemente se excluyó del análisis.
Se dicotomizó el desenlace en mejoría (grupo de mejoría) y sin cambios (grupos sin cambios y empeoramiento). El número de comorbilidades, la presencia de tratamiento farmacológico y los factores psicosociales de relación familiar anómala, anomalías en la crianza, ambiente circundante anómalo y estrés psicosocial explicaban el 31,9% de la varianza del desenlace negativo (sin cambios, empeoramiento). De estas variables las que muestran mayor grado de asociación son la ausencia de tratamiento psicofarmacológico (OR=15,82, IC95%, 2,71-92,19, p=0,002) y presentar dos comorbilidades (OR= 4,81, IC=95%, 1,02-22,64, p=0,047). Es decir, la probabilidad de pertenecer al grupo que empeora aumentó 4,8 veces si se asocian dos comorbilidades y hasta 15,8 veces si no había tratamiento farmacológico.
DiscusiónLos resultados del estudio muestran que en el TDAH hay un subgrupo considerable (30,6%) de nuestros pacientes ambulatorios en seguimiento prolongado que no muestran una buena evolución. Encontramos que es clave en este grupo la presencia del tratamiento multimodal en combinación con el tratamiento farmacológico y abordar específicamente el manejo de la comorbilidad y el manejo y control de los factores de riesgo psicosocial detectados, en consonancia con la literatura1,15,16.
De este estudio preliminar se derivan también otras conclusiones de cara al diagnóstico y tratamiento de los niños con TDAH en nuestros centros de salud mental. En primer lugar, la comorbilidad detectada en nuestros servicios por medio de las entrevistas es más baja que la señalada en la literatura15,16. Dado que estudios de prevalencia en población general española no encuentran diferencias de perfil diagnóstico respecto a muestras anglosajonas32, interpretamos que puede haber un infradiagnóstico de las comorbilidades, lo que sugiere incluir en los protocolos una entrevista semiestructurada específica para mejorar este aspecto.
Es de destacar que un factor de éxito del tratamiento descrito en la literatura es la mayor frecuencia de visitas médicas22. En nuestros centros no siempre es fácil de conseguir por la alta presión asistencial. Sin embargo, también hay que señalar que hemos podido analizar esta población gracias a que disponemos de dispositivos ambulatorios especializados en atención en salud mental infanto-juvenil.
Otro factor importante a tener en cuenta es que hay un subgrupo de niños con TDAH que se diferencian por su gravedad y su mal pronóstico y que requerirían un especial abordaje. Los niños con factores de estrés psicosocial asociados requerirían un trabajo más centrado en esos factores añadidos. A pesar de que es algo descrito desde hace décadas, no hay protocolos que desarrollen estrategias eficaces sobre estos factores de riesgo. En nuestra opinión es necesario dedicar investigación y políticas de asistencia a estos factores como medida de prevención sanitaria de primer orden.
En nuestra muestra, a pesar de la frecuencia con que se presenta depresión materna (el 15,9% de las madres y el 5,7% de los padres), esta no se asocia a un peor pronóstico. A pesar de que nuestro tamaño muestral nos obliga a ser cautos respecto a sacar conclusiones de ello, sí es importante destacarlo, pues es congruente con lo señalado por algunos autores que revisan exhaustivamente las evidencias sobre depresión materna y curso de TDAH, que no encuentran soporte suficiente a la idea de que la depresión materna se asocie a peor pronóstico del TDAH1.
Hay un porcentaje elevado de casos que mejoran, y creemos que esto se debe, entre otros factores, al hecho de que mantener una adherencia de al menos dos años a un servicio de salud mental es, de por sí, un factor de buen pronóstico que permite durante ese tiempo aplicar las estrategias de tratamiento que requiere el cuadro. Es posible que al tratarse de servicios comunitarios la población clínica sea más leve que en unidades de referencia hospitalarias para la atención de TDAH. Sería importante disponer de muestras de diferentes dispositivos para comparar estos resultados.
Respecto al tratamiento, nuestros resultados no apoyan una buena evolución de los pacientes no tratados farmacológicamente aún en el caso de presentar síntomas mínimos o leves. Está descrito que los pacientes leves se benefician de tratamientos psicológicos estructurados sin requerir medicación33,34. Estos programas son difícilmente aplicables en nuestro contexto clínico de la atención especializada ya que requieren altos niveles de coordinación y apoyo al ámbito escolar. Sin embargo, teniendo en cuenta que nuestra población lleva una media de cuatro años en tratamiento especializado, debe hacerse un análisis de coste-beneficio de los recursos empleados y considerar un abordaje multimodal más eficiente.
Entre los puntos fuertes del estudio destacamos que se trata de una población clínica de nuestra área que ha estado en seguimiento largo tiempo (media de más de cuatro años) y su aplicabilidad en contextos clínicos, ya que la medida clínica a través del ICG es fácilmente aplicable en centros como los nuestros (que atienden todas las patologías psiquiátricas y con gran presión asistencial) y ha permitido discriminar subgrupos de buena y mala evolución.
Este trabajo preliminar presenta una serie de características que limitan la generalización de nuestros resultados: se trata de un estudio retrospectivo con un rango de evolución de los pacientes muy amplio. En la segunda fase del estudio se debe aumentar el tamaño muestral, incluir medidas de intensidad sintomática por medio de cuestionarios, y mejorar la identificación de los subgrupos inatento e hiperactivo/impulsivo.
Encontramos un porcentaje considerable de pacientes con TDAH que no mejora tras al menos dos años de tratamiento ambulatorio. Estos pacientes tienen una mayor comorbilidad, más factores de estrés psicosocial asociados y menor frecuencia de tratamiento farmacológico. El TDAH en nuestro medio es un problema asistencial de alta incidencia y prevalencia. Mejorar el diagnóstico de la comorbilidad, incidir en la importancia del tratamiento multimodal y farmacológico, diseñar estrategias tanto de disminución de impacto de los factores de riesgo como de implantación de programas de intervención psicosocial parecen medidas importantes a desarrollar en nuestro medio. En este sentido sería conveniente en nuestro entorno realizar más estudios de los casos resistentes y proponer protocolos de reevaluación e intervención para de estos casos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.