A pesar de la existencia de múltiples guías y documentos de consenso sobre el asma, persiste todavía una gran variabilidad en su abordaje, situación poco analizada en los Servicios de Urgencias (SU).
ObjetivoDescribir el manejo habitual de las crisis asmáticas en los SU españoles, conocer el grado de variabilidad entre sus diferentes profesionales y analizar los factores que pueden influir en su manejo.
Material y métodosSe elaboró un cuestionario, basado en supuestos clínicos, que se distribuyó entre los socios de la Sociedad Española de Urgencias de Pediatría y asistentes a la reunión en 2011.
ResultadosSe analizan 300 encuestas. En 190 casos, el lugar de trabajo habitual es un hospital de tercer nivel. Existe una alta coincidencia en la valoración de la gravedad de los casos. Más del 90% utiliza β2 agonistas inhalados en la crisis asmática leve, el 75,3% utiliza corticoides orales en crisis moderadas y el 79% utiliza bromuro de ipratropio en las crisis graves. El 98% considera importante hacer educación terapéutica en los SU. Solo 8 (2,7%) utilizan la medición del pico de flujo espiratorio máximo. Los encuestados que trabajan en un hospital de tercer nivel utilizan con más frecuencia escalas de gravedad (90,5% vs. 80%, p = 0,009) y administran corticoides parenterales con menos frecuencia (53,2% vs. 66,4%, p = 0,017).
ConclusionesAunque un porcentaje elevado de pediatras que trabajan en los SU siguen las guías de práctica clínica, se han detectado aspectos en los que el abordaje del asma es discordante entre los diferentes profesionales.
Despite there being various guidelines and consensus statements on asthma, great variability still exists in its treatment approach; although this has been little discussed in Emergency Departments (ED).
ObjectiveTo describe the usual management of asthma exacerbations in Spanish ED, and to determine the degree of variability among different professionals, as well as analyse factors that may influence their management.
Material and methodsA questionnaire was developed based on clinical cases, which was distributed among members of the Spanish Society of Paediatric Emergencies and attendees at the meeting in 2011.
ResultsA total of 300 surveys were analysed. In 190 cases the place of work was in a tertiary care hospital. There was high agreement in the assessment of the severity of the cases mentioned. Over 90% use inhaled β2 agonists in mild asthma exacerbations, 75.3% used oral corticosteroids in moderate exacerbations, and 79% use ipratropium bromide in severe exacerbations. Almost all (98%) considered Therapeutic Education important in the Emergency Department. Only 8 (2.7%) used peak expiratory flow measurements. Respondents working in a tertiary hospital used severity scales more frequently (90.5% vs 80%, P=.009) and administered parenteral corticosteroids less frequently (53.2% vs 66.4%, P=.017).
ConclusionsAlthough a high percentage of paediatricians working in the ED follow Clinical Practice Guidelines, some different points of the approach among professionals have been identified.
El asma es la enfermedad crónica con mayor prevalencia en la edad pediátrica y la adolescencia1. Según los datos del estudio ISAAC, aproximadamente el 10% de los niños españoles la presentan2. Constituye una de las principales causas de atención sanitaria urgente, hospitalizaciones y absentismo escolar3,4, lo que contribuye a un notable deterioro de la calidad de vida del paciente y provoca importantes costes sociosanitarios3,5,6.
En los últimos años se han publicado diversos consensos y guías de práctica clínica (GPC) para tratar de promover un manejo estandarizado del asma según la evidencia científica disponible7–10. Sin embargo, a pesar de su difusión entre los profesionales sanitarios, su seguimiento es relativamente bajo y una parte importante de las decisiones médicas no se sustentan en evidencias válidas, habiéndose descrito que hasta un 65% de los asmáticos no siguen los tratamientos recomendados por estas guías1,11.
Ochoa et al.1 describen algunos de los problemas en el manejo del asma en la infancia, destacando entre ellos, insuficiente documentación escrita sobre factores desencadenantes y sobre medición y evolución de síntomas y función pulmonar, pautas inadecuadas en el tratamiento de las reagudizaciones, empleo de dispositivos de administración de medicación inhalada inadecuados, insuficiente uso de fármacos antiinflamatorios de control, heterogeneidad injustificada en la elección de antiinflamatorios de control, falta de correlación entre el grado de afectación y el nivel de tratamiento, carencia de pautas escritas de actuación personalizada, uso injustificado de antibióticos y falta de implantación de dispositivos de control de la función pulmonar como el pico de flujo espiratorio máximo (PFEM).
Es ampliamente conocido que disponer de la información no es suficiente para cambiar la práctica habitual12. Por ello, actualmente se proponen otras estrategias para potenciar la práctica de una medicina basada en la evidencia, como son las publicaciones en revistas o páginas web, actos de presentación, utilización de programas informáticos de ayuda y la realización de sesiones didácticas, seminarios o talleres formativos3,13,14.
En los servicios de urgencias (SU), las crisis asmáticas constituyen una causa frecuente de consulta y su manejo forma parte del quehacer diario de sus profesionales4. Por ello, el objetivo del Grupo de Trabajo de Patología Respiratoria (GTPR) de la Sociedad Española de Urgencias Pediátricas (SEUP) ha sido describir el manejo habitual de las crisis asmáticas en SU españoles, conocer el grado de variabilidad, si existe, en el abordaje entre sus diferentes profesionales y analizar los factores potencialmente implicados.
Material y métodosEl GTPR de la SEUP elaboró un cuestionario con el objetivo de conocer el manejo de las crisis asmáticas en los diferentes SU pediátricos de nuestro país. Consta de 19 preguntas distribuidas de la siguiente forma: 6 cuestiones hacen referencia al perfil del encuestado, 3 son casos clínicos en los que se pide la valoración de la gravedad del caso y el tratamiento recomendado y 10 preguntas plantean cuestiones sobre el manejo agudo de las crisis, el control del asma y el tratamiento de base de los pacientes asmáticos (anexo 2).
La difusión del cuestionario se realizó mediante 2 vías. Una primera, remitiendo vía e-mail en febrero del 2011 a los socios de la SEUP y una segunda vía, mediante la distribución del cuestionario durante la Reunión Anual de la Sociedad en abril del 2011 en Gijón.
Se han analizado los resultados globales y se han comparado las respuestas de profesionales según su categoría profesional y ámbito de trabajo.
Los datos obtenidos han sido analizados con el programa estadístico SPSS versión 19.0, realizándose un análisis descriptivo de las variables estudiadas expresando los valores tanto en términos absolutos como en relativos o porcentuales. Se usa la prueba de la t de Student para comparar variables cuantitativas entre diferentes grupos. La prueba de la chi al cuadrado se utiliza para comparar diversas variables cualitativas. Se consideran estadísticamente significativas las diferencias con un valor de p < 0,05.
ResultadosSe han analizado 300 cuestionarios, cuyos resultados principales se muestran en la tabla 1. Con respecto al lugar de trabajo, 190 (63,3%) lo realizan en hospitales de tercer nivel, 94 (31,3%) en hospitales de segundo nivel y el resto (16, 5,3%) en otros ámbitos de trabajo.
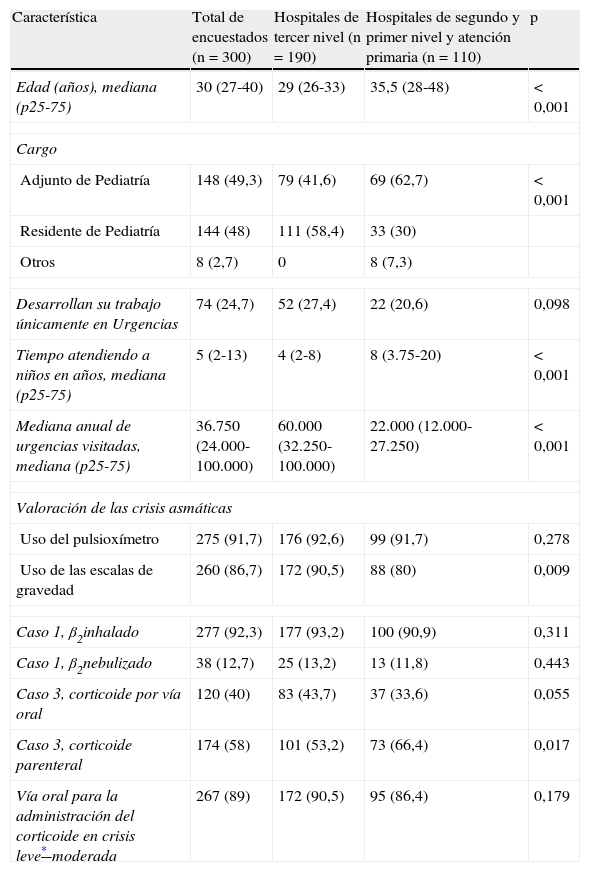
Principales resultados globales de las encuestas, y distribuidos según el lugar de trabajo habitual, respecto del manejo agudo de las crisis asmáticas
| Característica | Total de encuestados (n = 300) | Hospitales de tercer nivel (n = 190) | Hospitales de segundo y primer nivel y atención primaria (n = 110) | p |
| Edad (años), mediana (p25-75) | 30 (27-40) | 29 (26-33) | 35,5 (28-48) | < 0,001 |
| Cargo | ||||
| Adjunto de Pediatría | 148 (49,3) | 79 (41,6) | 69 (62,7) | < 0,001 |
| Residente de Pediatría | 144 (48) | 111 (58,4) | 33 (30) | |
| Otros | 8 (2,7) | 0 | 8 (7,3) | |
| Desarrollan su trabajo únicamente en Urgencias | 74 (24,7) | 52 (27,4) | 22 (20,6) | 0,098 |
| Tiempo atendiendo a niños en años, mediana (p25-75) | 5 (2-13) | 4 (2-8) | 8 (3.75-20) | < 0,001 |
| Mediana anual de urgencias visitadas, mediana (p25-75) | 36.750 (24.000-100.000) | 60.000 (32.250-100.000) | 22.000 (12.000-27.250) | < 0,001 |
| Valoración de las crisis asmáticas | ||||
| Uso del pulsioxímetro | 275 (91,7) | 176 (92,6) | 99 (91,7) | 0,278 |
| Uso de las escalas de gravedad | 260 (86,7) | 172 (90,5) | 88 (80) | 0,009 |
| Caso 1, β2inhalado | 277 (92,3) | 177 (93,2) | 100 (90,9) | 0,311 |
| Caso 1, β2nebulizado | 38 (12,7) | 25 (13,2) | 13 (11,8) | 0,443 |
| Caso 3, corticoide por vía oral | 120 (40) | 83 (43,7) | 37 (33,6) | 0,055 |
| Caso 3, corticoide parenteral | 174 (58) | 101 (53,2) | 73 (66,4) | 0,017 |
| Vía oral para la administración del corticoide en crisis leve*-moderada | 267 (89) | 172 (90,5) | 95 (86,4) | 0,179 |
Utilizan escalas de gravedad 260 (86,7%) encuestados y entre ellas las más empleadas son: Wood-Downes (114, 43,8%), Pulmonary Score (114, 43,8%) y la descrita por el hospital Sant Joan de Déu15 (40, 15,4%). Tan solo 8 (2,7%) encuestados utilizan la medición del PFEM.
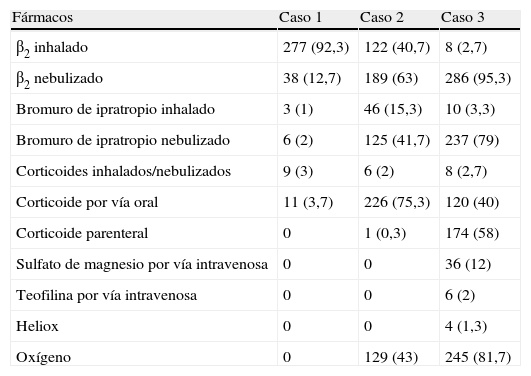
El primer caso clínico es valorado como una crisis leve por todos los encuestados, excepto por uno que no contesta. El segundo caso es calificado como una crisis moderada por 286 (96,9%), como grave por 8 (2,7%), como leve por uno (0,3%) y 5 no contestan. El tercer caso es considerado una crisis grave por 295 (99%) encuestados, moderada por 3 (1%) y 2 no responden. Los tratamientos que serían utilizados en cada caso se representan en la tabla 2.
Indicación de fármacos en los casos planteados
| Fármacos | Caso 1 | Caso 2 | Caso 3 |
| β2 inhalado | 277 (92,3) | 122 (40,7) | 8 (2,7) |
| β2 nebulizado | 38 (12,7) | 189 (63) | 286 (95,3) |
| Bromuro de ipratropio inhalado | 3 (1) | 46 (15,3) | 10 (3,3) |
| Bromuro de ipratropio nebulizado | 6 (2) | 125 (41,7) | 237 (79) |
| Corticoides inhalados/nebulizados | 9 (3) | 6 (2) | 8 (2,7) |
| Corticoide por vía oral | 11 (3,7) | 226 (75,3) | 120 (40) |
| Corticoide parenteral | 0 | 1 (0,3) | 174 (58) |
| Sulfato de magnesio por vía intravenosa | 0 | 0 | 36 (12) |
| Teofilina por vía intravenosa | 0 | 0 | 6 (2) |
| Heliox | 0 | 0 | 4 (1,3) |
| Oxígeno | 0 | 129 (43) | 245 (81,7) |
Las cifras son números absolutos (porcentajes).
Respecto del manejo de las crisis agudas, el número de inhalaciones administradas por tanda de agonistas β2 se establece mediante la división del peso entre 3 en 190 (71,2%) encuestados, 30 (11,2%) lo establecen según la gravedad de la crisis, 22 (8,2%) pauta un número fijo de inhalaciones por tanda (entre 2 y 10), 25 (9,4%) utilizan otra regla y 33 no responden. El número máximo de inhalaciones por tanda alcanza una mediana de 10 (p25-75: 6-10 inhalaciones). En crisis leves-moderadas, la vía de administración de la corticoterapia preferida es la oral en 267 (89%) encuestados, siendo en 48 casos la única vía que se contempla; le sigue la intravenosa (113, 42,3%), otras vías de administración en 27 casos (9,2%) y 5 no responden. La administración de los β2 inhalados en el domicilio es recomendada a demanda por 124 (42%) encuestados y cada 4 h por 106 (35,9%) a otros intervalos por 65 (22%) y 5 no responden.
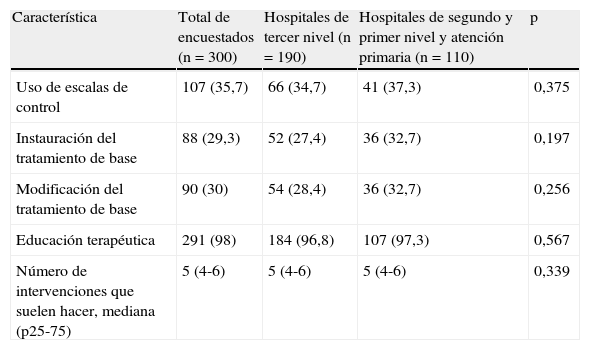
Las respuestas con respecto al control del asma, al tratamiento de base y a la educación terapéutica en los SU se muestran en la tabla 3. La escala para valorar el control del asma que con más frecuencia se aplica es la propuesta por la GINA (60 de 107, 56,1%) seguida del Asma Control Test (12, 11,2%), mientras que 13 (12,1%) emplean otras escalas. El tratamiento de base que con mayor frecuencia se inicia en el SU son los corticoides inhalados (73 de 88, 83%) seguido de montelukast (17, 19,3%) y β2 de larga duración (13, 14,8%). En caso de modificarse el tratamiento de base, se aumenta la dosis de corticoides inhalados (56 de 90, 62,2%), se añaden corticoides inhalados (43, 47,8%), se añade montelukast (19, 21,1%) y/o se añaden β2 de larga duración (18, 20%).
Principales resultados globales de las encuestas, y distribuidos según el lugar de trabajo habitual, respecto del control del asma, tratamiento de base y educación terapéutica
| Característica | Total de encuestados (n = 300) | Hospitales de tercer nivel (n = 190) | Hospitales de segundo y primer nivel y atención primaria (n = 110) | p |
| Uso de escalas de control | 107 (35,7) | 66 (34,7) | 41 (37,3) | 0,375 |
| Instauración del tratamiento de base | 88 (29,3) | 52 (27,4) | 36 (32,7) | 0,197 |
| Modificación del tratamiento de base | 90 (30) | 54 (28,4) | 36 (32,7) | 0,256 |
| Educación terapéutica | 291 (98) | 184 (96,8) | 107 (97,3) | 0,567 |
| Número de intervenciones que suelen hacer, mediana (p25-75) | 5 (4-6) | 5 (4-6) | 5 (4-6) | 0,339 |
Las cifras son números absolutos (porcentajes), excepto cuando se especifica de otro modo.
Entre los encuestados, 291 (98%) consideran importante hacer educación terapéutica del asma en el SU, 6 (2%) no lo consideran importante y 3 no responden a la pregunta. Suelen dar información verbal sobre el uso de dispositivos para inhalación de fármacos 256 (86,2%), de forma escrita 156 (52,5%), comprueban la técnica inhalatoria 231 (77,8%), realizan una demostración práctica 217 (73,1%), dan recomendaciones sobre la conveniencia de evitar el humo del tabaco 176 (59,3%), sobre medidas higiénicas para disminuir la exposición a otros alérgenos 103 (34,7%) y 284 (95,7%) dan información sobre signos de alarma para la reconsulta.
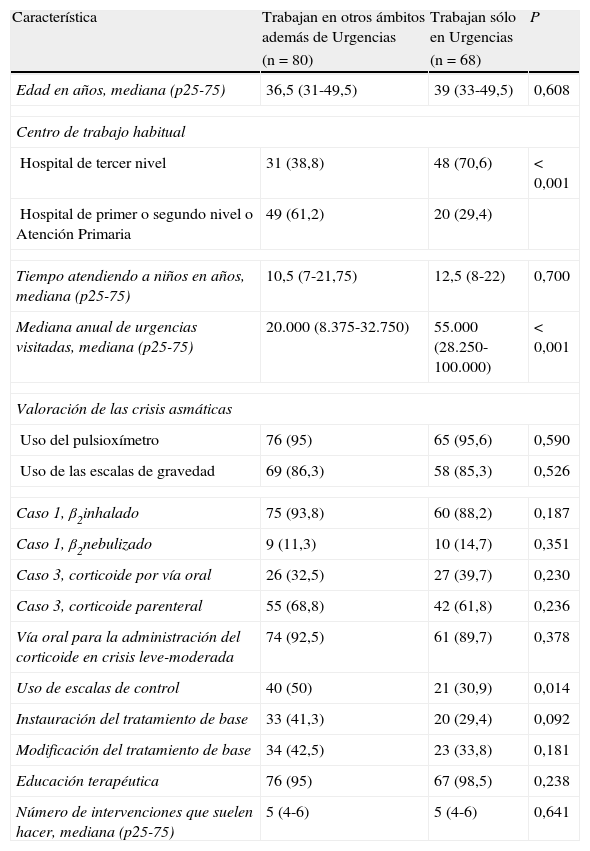
En las tabla 1, 3 y 4 se muestran los resultados dependiendo del ámbito y la exclusividad laboral de los profesionales de los SU. Los profesionales que trabajan exclusivamente en Urgencias utilizan en menor porcentaje las escalas para el control del asma (30,9% vs. 50%, p = 0,014) no encontrando diferencias en otras variables (uso del pulsioxímetro y de las escalas de gravedad, utilización de la vía oral para la administración del corticoide en crisis leves-moderadas, instauración o modificación del tratamiento de base, educación terapéutica y número de intervenciones que suelen hacer) (tabla 4).
Respuestas de los adjuntos de Pediatría que trabajan sólo en Urgencias en comparación con los de los adjuntos de Pediatría que trabajan también en otros ámbitos
| Característica | Trabajan en otros ámbitos además de Urgencias | Trabajan sólo en Urgencias | P |
| (n = 80) | (n = 68) | ||
| Edad en años, mediana (p25-75) | 36,5 (31-49,5) | 39 (33-49,5) | 0,608 |
| Centro de trabajo habitual | |||
| Hospital de tercer nivel | 31 (38,8) | 48 (70,6) | < 0,001 |
| Hospital de primer o segundo nivel o Atención Primaria | 49 (61,2) | 20 (29,4) | |
| Tiempo atendiendo a niños en años, mediana (p25-75) | 10,5 (7-21,75) | 12,5 (8-22) | 0,700 |
| Mediana anual de urgencias visitadas, mediana (p25-75) | 20.000 (8.375-32.750) | 55.000 (28.250-100.000) | < 0,001 |
| Valoración de las crisis asmáticas | |||
| Uso del pulsioxímetro | 76 (95) | 65 (95,6) | 0,590 |
| Uso de las escalas de gravedad | 69 (86,3) | 58 (85,3) | 0,526 |
| Caso 1, β2inhalado | 75 (93,8) | 60 (88,2) | 0,187 |
| Caso 1, β2nebulizado | 9 (11,3) | 10 (14,7) | 0,351 |
| Caso 3, corticoide por vía oral | 26 (32,5) | 27 (39,7) | 0,230 |
| Caso 3, corticoide parenteral | 55 (68,8) | 42 (61,8) | 0,236 |
| Vía oral para la administración del corticoide en crisis leve-moderada | 74 (92,5) | 61 (89,7) | 0,378 |
| Uso de escalas de control | 40 (50) | 21 (30,9) | 0,014 |
| Instauración del tratamiento de base | 33 (41,3) | 20 (29,4) | 0,092 |
| Modificación del tratamiento de base | 34 (42,5) | 23 (33,8) | 0,181 |
| Educación terapéutica | 76 (95) | 67 (98,5) | 0,238 |
| Número de intervenciones que suelen hacer, mediana (p25-75) | 5 (4-6) | 5 (4-6) | 0,641 |
Las cifras son números absolutos (porcentajes), excepto cuando se especifica de otro modo.
En la comparación entre residentes y adjuntos destaca que un menor porcentaje de los residentes usan las escalas para el control del asma (29,9% vs. 41,2%, p = 0,028), instauran tratamiento de base (22,4% vs. 35,9%, p = 0,007) o modifican el tratamiento (20,4% vs. 39,2%, p < 0,001), sin que haya diferencias en otras variables (uso del pulsioxímetro y de las escalas de gravedad, utilización de la vía oral para la administración del corticoide en crisis leves-moderadas, educación terapéutica y número de intervenciones que suelen hacer).
DiscusiónEste trabajo nos permite tener una visión aproximada de cómo es el manejo actual de las crisis asmáticas en los SU de nuestro país, así como las diferencias existentes entre los distintos profesionales, como pueden ser los que trabajan en hospitales de tercer nivel en comparación con aquellos que trabajan en otros ámbitos.
Una primera valoración global de los encuestados, muestra que la mayoría trabaja en hospitales de tercer nivel, mientras que una minoría lo hace en otros ámbitos, siendo la proporción de adjuntos similar (algo superior) a la de residentes. Ambos hechos reflejan seguramente el perfil de la propia SEUP.
Respecto del manejo de la crisis asmática, existe una alta coincidencia entre los encuestados en la valoración de la gravedad de los 3 casos planteados. De acuerdo con lo que recomiendan las principales GPC, más del 90% utiliza β2 agonistas inhalados en el caso 1 (crisis asmática leve), un porcentaje muy bajo usan corticoides inhalados y en las crisis graves (caso 3) el 79% utiliza bromuro de ipratropio7,10,16. La administración de los β2 agonistas inhalados, además de ser tan efectiva como la vía nebulizada, tiene mejor relación coste/beneficio, es más rápida, tiene menos efectos secundarios y nos permite comprobar y educar al paciente y a su familia sobre el uso correcto los dispositivos16,17. La utilización de bromuro de ipratropio en las fases iniciales de las crisis moderadas y graves consigue mejorar la función pulmonar y disminuir los porcentajes de hospitalización7,18.
Es destacable la diversidad de escalas utilizadas para valorar la gravedad de la crisis y que solo un pequeño porcentaje utilizan la medición del PFEM, a pesar de la recomendación por las GPC como medida objetiva de la obstrucción del flujo aéreo en pacientes mayores de 5 años con crisis leves y moderadas, aunque con un grado de evidencia C7,10. La baja utilización del PFEM en los SU ha sido constatada también por otros autores, por lo que estrategias específicas deben ser diseñadas para aumentarla o bien a desarrollar estudios que demuestren su eficacia con un mayor nivel de evidencia12. Otro aspecto a considerar es que en el tercer caso clínico (crisis asmática grave) hay un gran porcentaje de encuestados (58%) que utilizan corticoides parenterales, aunque las GCP no muestran beneficios de esta vía respecto de la oral, y que casi el 20% de los encuestados no administran oxígeno pese a estar indicado por los niveles de la saturación de oxígeno del paciente7,9,10. También se observa una gran variabilidad a la hora de recomendar cuál ha de ser el intervalo de administración de los β2 agonistas al alta del SU. Algunas GPC no especifican recomendaciones al respecto7, mientras que otras abogan por su administración a demanda, advirtiendo sobre la necesidad de reconsultar si las necesidades superan las 6 inhalaciones cada 3-4 h durante 24 a 48 h10.
En la comparación entre profesionales que trabajan en hospitales de tercer nivel respecto de los que trabajan en otros ámbitos, se observan diferencias estadísticamente significativas en cuanto a la administración del corticoide parenteral en la crisis asmática grave (caso clínico 3), siendo superior en otros niveles asistenciales (53,2% vs. 66,4%, p = 0,017) (tabla 1). La situación clínica de los pacientes con crisis asmáticas graves podría imposibilitar el uso de la vía oral, siendo necesaria la administración parenteral. No obstante, dado que los efectos por ambas vías son equivalentes, sería preferible utilizar la vía oral siempre que fuera posible, porque es menos invasiva y más económica15. Se observa también un menor uso de las escalas de valoración de la gravedad, probablemente por el mayor número de especialistas en formación presentes en los hospitales de tercer nivel, hecho que favorece la aplicación estricta de protocolos para las diferentes patologías. En contraposición, no hay diferencias entre el porcentaje de encuestados que usan el pulsioxímetro para la valoración de la gravedad de la crisis, los tratamientos administrados en los casos clínicos 1 y 2 (ejemplos de crisis leves y moderadas) y el porcentaje de uso de la vía oral para la administración de corticoides en crisis leves-moderadas, a pesar de que se trata de médicos con diferente edad, años de experiencia y número medio de urgencias anuales visitadas. Posiblemente, esto obedece a que se trata de profesionales que, independientemente de su lugar de trabajo, están especialmente interesados y formados específicamente en las urgencias pediátricas.
En lo referente al control del asma y a su tratamiento de base, alrededor de un tercio de los encuestados usan escalas de control, instauran o modifican el tratamiento de base en urgencias, mientras que el resto no lo hacen, sin que existan diferencias entre hospitales de tercer nivel y otros centros de asistencia. A pesar de la elevada presión asistencial de la época en que concurren las reagudizaciones asmáticas, la visita al SU es una ocasión que solo algunos profesionales aprovechan para revisar el control de la enfermedad y su tratamiento de base. Es destacable que el uso de escalas para el control del asma sea superior entre los profesionales que trabajan en otros ámbitos además de Urgencias. Sí que existe uniformidad en cuanto a la educación terapéutica, con una mediana de 5 intervenciones.
A pesar de la heterogeneidad en algunos aspectos del manejo de las crisis, también se han podido constatar elementos comunes y positivos. A modo de ejemplo, el hecho de que en la mayoría de los casos de asma leve se administre salbutamol inhalado y no nebulizado, o de que no se utilicen corticoides inhalados en las crisis, habla a favor de una praxis acorde con las recomendaciones actuales.
Entre las limitaciones de este estudio se encuentran las propias de su diseño, basado en una encuesta anónima. Otra limitación sería la representatividad de la muestra, dado que no incluye la totalidad de SU que atienden a pacientes pediátricos con crisis asmáticas. Es posible que los profesionales que respondieron tengan una mayor sensibilidad en relación con el asma y, por tanto, unos mayores conocimientos de la patología. Otra de las limitaciones de este trabajo es que no podemos saber si las respuestas reflejan la actuación real en los SU, a pesar de que así se les solicitaba en el encabezamiento de la encuesta. Por otro lado, aunque en nuestra muestra no existen diferencias relevantes entre el grupo de los adjuntos de Pediatría que trabajan exclusivamente en el SU respecto de los que trabajan también en otros servicios, podrían existir dado que nuestros participantes cuentan con un especial interés en las urgencias pediátricas.
En conclusión, aunque muchas de las actuaciones detectadas son acordes con una buena práctica clínica, hay ciertos aspectos en los que el abordaje es discordante entre los diferentes profesionales. Estas diferencias hacen referencia a la heterogeneidad, tanto en el uso rutinario de escalas de gravedad en la valoración de la crisis asmática como en el tipo escala de valoración utilizada. Lo mismo ocurre con la administración de corticoides parenterales en las crisis asmáticas graves, el uso de escalas de control del asma, y la instauración y/o modificación del tratamiento de base, siendo destacable la baja utilización del PFEM. Estos hallazgos deben conducir a la reflexión y al planteamiento de estrategias dirigidas a resolver estas discrepancias entre profesionales con el objetivo de lograr un manejo más homogéneo sobre la base de la máxima evidencia disponible.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Xavier Allué Martínez (Parc Sanitari Joan XXIII, Tarragona), David Bartolí (Hospital Parc Taulí, Sabadell), Gemma Claret Teruel (Hospital Sant Joan de Déu, Barcelona), Francesc Ferrés Serrat (Hospital Son Espases, Palma de Mallorca), María González Balenciaga (Hospital de Cruces, Bilbao), Carlos González Díaz (Hospital de Basurto, Bilbao), Javier Korta Murua (Hospital Universitario Donostia, San Sebastián), Milagros Marín Ferrer (Hospital 12 de Octubre, Madrid), María Jesús Navarro Carmona (Hospital Virgen de la Salud, Toledo), Daniel Nehme Álvarez (Hospital Son Espases, Palma de Mallorca), Sara Pons Morales (Hospital Universitario Doctor Peset, Valencia), Jesús Sánchez Etxaniz (Hospital de Cruces, Bilbao), Juan Enrique Trujillo Wurttele (Hospital Universitario Río Hortega, Valladolid), Jorge Víctor Sotoca Fernández (Complejo Universitario de Albacete, Albacete), Svetlana Pavlovic Nesic (Hospital Materno Infantil de Canarias, Las Palmas de Gran Canaria), José Valverde-Molina (Hospital Universitario Los Arcos del Mar Menor, San Javier, Murcia).