Existe gran variación en los criterios de cribado de retinopatía de la prematuridad (ROP) entre los diferentes hospitales. Desde que en 1988 se demostró el beneficio del tratamiento con crioterapia de los casos de ROP grave, algunas sociedades científicas han realizado recomendaciones para el cribado y el tratamiento de la ROP. No existen recomendaciones específicas de cribado, diagnóstico o tratamiento por parte de las sociedades científicas españolas.
ObjetivosDescribir qué criterios se están utilizando para el cribado de la ROP en los diferentes centros españoles que atienden a niños con peso de nacimiento inferior a 1.500 g.
Material y métodoSe trata de un estudio transversal; se elaboró un cuestionario con 50 preguntas sobre los criterios de cribado y otras cuestiones relacionadas. Este cuestionario se envió a los centros neonatales públicos y privados de España que atendían a niños con peso al nacer inferior a 1.500 g. El período de envío y recepción fue el comprendido entre enero de 2002 y mayo de 2003.
ResultadosSe obtuvieron respuestas de las 17 comunidades autónomas y de las dos ciudades autónomas del territorio español. La tasa de respuesta fue del 90 %. En todos los centros participantes se realiza el cribado de la ROP. Sólo dispone de un protocolo de cribado por escrito el 62,9 % de los centros. El 79,8 % realiza la exploración de fondo de ojo a todos los recién nacidos con un peso inferior a 1.500 g al nacer. La mitad de los centros incluidos, el 51,6 %, establece el punto de corte para realizar el cribado en las 32 semanas de edad gestacional. El 73 % de los centros considera la administración de suplementos de oxígeno en los niños prematuros como criterio de cribado independiente del peso y la edad gestacional. El 51 % no usa otros criterios diferentes al peso, edad gestacional y administración de oxígeno. El 90 % piensa que deberían establecerse los mismos criterios de cribado en todos los centros de España. Sólo el 10 % usa analgesia o sedación, además de la tópica, para la exploración del fondo de ojo.
ConclusionesAunque en todos los centros españoles participantes en el estudio se realiza el cribado para la ROP, existe poco acuerdo en los criterios utilizados para el cribado y en otros aspectos relacionados con su práctica.
A wide variety of retinopathy of prematurity (ROP) screening criteria exists in the different hospitals. In 1988, the benefits of cryotherapy treatment in severe ROP cases were demonstrated, and since then, some scientific societies have made recommendations on the screening and treatment of ROP. Within the Spanish scientific community, there are no specific recommendations on screening, diagnosis or treatment.
ObjectivesTo describe the criteria used in the screening of retinopathy in premature newborns by those Spanish hospitals caring for babies with birth weights below 1,500 g.
Material and methodA cross-sectional study was performed based on a 50 question questionnaire on screening criteria and other related issues. This questionnaire was sent to those public and private neonatal units in Spain caring for babies with birth weights below 1,500 grams. The questionnaire was sent and returned between January 2002 and May 2003.
ResultsUnits in all of the 17 autonomous communities and both autonomous cities in territorial Spain (Ceuta and Melilla) responded. There was a 90 % response rate. All the participating hospitals perform ROP screening. Only 62.9 % of the hospitals follow a written protocol on screening. A large majority of hospitals (79.8 %) perform a retinal eye examination on all newborns below 1500 g at birth. Half of the hospitals included in the study, 51.6 %, determine the cut-off point for performing the screening at 32 weeks of gestational age. Around 73 % of the hospitals include the administering of oxygen supplements to premature babies as part of the criteria for screening, regardless of the babies’ weight and gestational age. Weight, gestational age and oxygen are the only criteria used in 51 % of the units. That all hospitals in Spain should establish some screening criteria was suggested by 90 % of the responses. Only 10 % use analgesia or sedation, other than topical, when examining the retina.
ConclusionsEven though all the hospitals participating in the study screen for ROP, there is little agreement on which criteria should be followed when screening and on other aspects related to its practice.
La retinopatía de la prematuridad (ROP) es un trastorno de los vasos retinianos en desarrollo que aparece fundamentalmente en los niños nacidos muy prematuros; su etiopatogenia, en parte, se desconoce. La retina es la última parte del ojo que se desarrolla y madura. Con el nacimiento prematuro se produce una interrupción de la progresión normal de los vasos retinianos. Las primeras descripciones de la enfermedad las hicieron Silverman y Terry al principio de la década de 1940. Inicialmente se denominó fibroplasia retrolental.
Se estima que el 65 % de los niños menores de 1.250g y el 80 % de los menores de 1.000g presentan algún grado de ROP1. La Organización Mundial de la Salud, en el “Programa Visión 2020”2, identificó la ROP como una importante causa de ceguera prevenible en los niños tanto en países desarrollados como en vías de desarrollo. La ROP es responsable del 15 % de las causas de ceguera en los niños de los países desarrollados3.
Desde que el estudio multicéntrico CRYOROP4 demostró que la aplicación de crioterapia en casos seleccionados de ROP de grado 3 reducía la frecuencia de desprendimiento de retina, se consideró que era necesario realizar exploraciones de fondo de ojo a los niños prematuros de modo sistemático para detectar alteraciones en la retina susceptibles de tratamiento y así disminuir las posibles secuelas visuales.
Desde entonces se ha producido una gran variación en los criterios de cribado de ROP entre los diferentes hospitales. Algunas sociedades científicas, como la American Academy of Pediatrics5,6, el Royal College of Paediatrics and Child Health, el Royal College of Ophthalmologists y la British Association of Perinatal Medicine7,8 han realizado distintas recomendaciones en relación con el cribado de la ROP. No existen recomendaciones específicas de cribado, diagnóstico o tratamiento por parte de las sociedades científicas españolas.
El objetivo de este estudio es describir la práctica clínica referida en el cribado de la ROP en los diferentes centros españoles que atienden a niños con un peso al nacer inferior a 1.500g.
MATERIAL Y MÉTODOSe diseñó un estudio transversal para el que se elaboró un cuestionario con 50 preguntas abiertas y cerradas sobre los criterios de cribado y otras cuestiones relacionadas. El período de envío y recepción del cuestionario fue el comprendido entre enero de 2002 y mayo de 2003. La población de estudio fueron los centros neonatales públicos y privados de España que atendían a niños con un peso al nacer inferior a 1.500g. Para seleccionarlos se obtuvo un listado oficial de los hospitales de la red sanitaria con direcciones y teléfonos. Se identificaron mediante llamada telefónica 189 hospitales con asistencia pediátrica. De ellos, 99 hospitales, públicos y privados, atendían a niños con peso de recién nacido menor de 1.500g y éstos constituyeron la población de estudio. El envío del cuestionario se realizó por correo postal previo contacto telefónico con el neonatólogo responsable de responder el cuestionario y al que se le informaba del objetivo del estudio. Si tras 4 o 6 semanas no se recibía respuesta, se reenviaba el cuestionario. En total se enviaron 215 encuestas y se realizaron 111 llamadas telefónicas, además de las iniciales para la identificación de los centros. En el cuestionario se preguntaba sobre numerosos aspectos relacionados con el cribado de la ROP. Se diseñó una aplicación informática ROP 1.50 para el almacenamiento, clasificación por categorías y estudio de los datos de la encuesta. Para el análisis de los datos se utilizó el programa SAS (SAS versión 8.1, SAS Institute, Cary, NC). Las variables categóricas se presentaron con distribuciones de frecuencias absolutas y relativas y distribución de frecuencias estratificadas por tipo de hospital en función del número de niños nacidos con peso inferior a 1.500g (me nos de 50/año, más de 50/año). En el cuestionario se informaba sobre el tratamiento confidencial que se iba a dar a los datos, y de la voluntariedad de figurar en la lista de participantes.
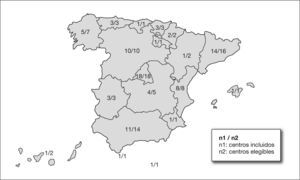
RESULTADOSDatos generalesLa tasa de respuestas fue del 90 % (89/99). Participaron centros de las 17 comunidades autónomas y de las dos ciudades autónomas (Ceuta y Melilla) del territorio español. En la figura 1 se expone la distribución de los centros incluidos en el estudio por comunidades autónomas. La mayoría de los centros eran públicos (79,7 %). En cuanto a la distribución de los centros según el número de niños con peso menor de 1.500g que atendían cada año, 20 centros atendían a más de 50, y 69 centros a menos de 50 niños.
Objetivos del cribadoEl 68,5 % de los centros considera que el objetivo del cribado es identificar todos los casos de ROP. El 30,3 % considera que el objetivo del cribado es identificar los casos de ROP susceptibles de tratamiento y el 1,1 % considera que el objetivo es otro pero no especifica cuál. De forma unánime (99 %) se opina que deberían existir unas recomendaciones oficiales en España para el cribado de la ROP.
Criterios de cribadoEn todos los centros que respondieron al cuestionario se realizaba el cribado, pero sólo el 84,2 % de los centros refirió que tenía criterios establecidos. El 62,9 % de los centros disponía de protocolos por escrito, el 26,9 % no los tenía y el 10 % no proporcionó esta información. En el 62,5 % de los centros los criterios de cribado los establecieron de forma conjunta neonatólogos y oftalmólogos, el 36,3 % fueron establecidos sólo por neonatólogos y el 1,1 % sólo por oftalmólogos.
Criterios de pesoLa mayoría de los centros, el 79,8 %, realizaba la exploración de fondo de ojo a todos los recién nacidos con un peso menor de 1.500g al nacer. En la tabla 1 se exponen los criterios de peso utilizados para la realización del cribado de la ROP. El 15 % de los centros con más de 50 menores de 1.500g al año y el 10 % de los que tienen menos de 50 niños exploran a niños con más de 1.500g de peso al nacer.
Relación de los criterios de peso utilizados y la frecuencia con que se utilizan en los centros contactados para realizar la exploración del fondo de ojo
| Peso | Porcentaje de centros que usan este peso (n = 89) |
| < 2.000g | 6,7 (6) |
| < 1.900g | 2,2 (2) |
| < 1.800g | 1,1 (1) |
| < 1.700g | 1,1 (1) |
| < 1.600g | 1,1 (1) |
| < 1.500g | 79,8 (71) |
| < 1.250g | 2,2 (2) |
| < 1.200g | 1,1 (1) |
| < 1.000g | 3,4 (3) |
| No utilizado | 1,1 (1) |
La mitad de los centros encuestados, el 51,6 %, estableció el punto de corte para realizar el cribado en una edad gestacional inferior a 32 semanas. En la tabla 2 se expone la frecuencia con la que se utilizan los diferentes criterios de edad gestacional. El 20 % de los centros con más de 50 menores de 1.500g al año y el 26 % de los que tienen menos de 50 niños exploran a niños con más de 32 semanas de edad gestacional.
Criterios en relación con el uso de oxígenoEl 73 % de los centros que contestaron a esta cuestión consideraba la administración de suplementos de oxígeno en los niños prematuros como criterio de cribado independiente del peso y la edad gestacional. Un 27 % no contestó a esta pregunta. En los 65 centros que utilizan la administración de oxígeno como criterio independiente, el 27 % considera que deben explorarse los niños a quienes se les administre una FiO2 mayor del 40 % y el 12,3 % considera que debe explorarse a todos los prematuros que reciben suplementos de oxígeno independiente de la FiO2. En la tabla 3 se exponen los diferentes criterios que se utilizan en relación con la administración de oxígeno.
Frecuencia de los diferentes criterios en relación con la administración de oxígeno
| Criterios de cribado en relación con el oxígeno | Porcentaje de centros que lo utilizan (n = 89) |
| FiO2 > 60 % | 2,2 (2) |
| FiO2 > 40 % | 20,2 (18) |
| FiO2 > 30 % | 1,1 (1) |
| Todos los prematuros con O2 | 9 (8) |
| Prematuros y más de 15 días de O2 | 1,1 (1) |
| < 1.500g o < 32 semanas + O2 | 6,7 (6) |
| Puntuación de Mintz-Hittner | 2,2 (2) |
| O2 y ventilación mecánica | 7,8 (7) |
| > 28 días con O2 o a las 36 semanas | 3,3 (3) |
| Gravedad clínica | 1,1 (1) |
| Criterios de la AEP | 1,1 (1) |
| Mantener SatO2 (90-95 %, 88-93 %, | |
| 90-92 %, 89-92 %, 93-97 %) | 16,8 (15) |
| No contestan | 26,9 (24) |
AEP: Asociación Española de Pediatría.
El 51,6 % de los centros no utiliza ningún otro tipo de cribado diferente del peso, la edad gestacional o la administración de suplementos de oxígeno. Los que refieren algún criterio distinto indican la sepsis en el 14,6 %, la gravedad clínica e inestabilidad en el 10 %, las transfusiones en el 7,8 % y la hemorragia intraventricular en el 7,8 %.
Opinión sobre los criterios utilizadosEl 82,9 % de los centros encuestados consideraron adecuados los criterios de cribado para la ROP que tienen establecidos en su centro. El 11,3 % consideró que con sus criterios se exploran demasiados niños y el 5,6 % consideró que con sus criterios no se explora a todos los niños que deberían ser estudiados.
El 90 % cree que deberían establecerse los mismos criterios de cribado en todos los centros de España y el 10 % prefiere distintos criterios.
Edad de realización de la primera exploración y frecuenciaEl 55 % de los centros realiza la primera exploración en función de la edad posnatal, entre las semanas posnatales 4 y 6, y el 7 % establece la primera exploración entre las semanas 32-34 de edad corregida. Respecto a la frecuencia de exploración tras una primera exploración normal el 45 % de los centros explora cada 2 semanas, el 11 % cada 4 semanas, el 3 % no repite (sólo realiza una exploración), el 3 % cada 12 semanas, el 5 % de forma semanal, y el 15 % (14/89) no responde.
Modificación en la exploración con niños conectados a respirador o gravedadEn el 56 % de los centros la exploración se retrasa siempre o muchas veces y en el 14 % no se retrasa casi nunca.
Lugar, analgesia y reacciones adversas de la exploraciónLa exploración se realiza en la unidad neonatal en el 90 % de los centros. Sólo el 10 % de los centros usa otro tipo de analgesia o sedación además de la tópica. En relación con la frecuencia de reacciones adversas: el 57 % casi nunca las observan, el 36 % observa alguna reacción, el 4,5 % las detecta en muchas ocasiones y el 2 % no responde. Las apneas y la bradicardia son las reacciones más frecuentemente observadas.
OftalmólogosEn el 100 % de los centros encuestados se realiza la exploración de fondo de ojo para el cribado de la ROP. El 91 % de los oftalmólogos pertenece al mismo centro. En el 42 % de los centros es un único oftalmólogo el que realiza las exploraciones; cuando éstas las realizan más oftalmólogos lo más habitual es que sean dos, pero esto puede variar y puede realizarlas cualquier oftalmólogo de la plantilla. La dedicación a la oftalmología pediátrica está establecida en el 39 % de los centros; en el resto los oftalmólogos que realizan la exploración no tienen una especial dedicación a la oftalmología pediátrica.
InformaciónEn el 8,9 % de los centros se dispone de información escrita específica para los padres sobre la exploración de fondo de ojo, y en el resto sólo información verbal del neonatólogo o del oftalmólogo.
Comparación de algunos datos según el tipo de centroEn la tabla 4 se exponen algunos datos según se atienda a más o menos de 50 niños con menos de 1.500g al nacer.
Comparación según centros en los que se atiende a más o menos de 50 niños menores de 1.500g al año
| Datos que deben compararse | Centros con más de 50 niños < 1.500g al año (n = 20) (N.° [ %]) | Centros con menos de 50 niños < 1.500g al año (n = 69) (N.° [ %]) | p |
| Centros públicos | 20 (100) | 51 (74) | 0,03 |
| Centros de referencia | 18 (90) | 23 (33) | < 0,01 |
| Criterios de cribado reflejados por escrito | 16 (80) | 40 (58) | 0,13 |
| Cribado establecido por neonatólogos y oftalmólogos | 19 (95) | 36 (53) | 0,003 |
| Oxígeno como criterio de cribado | 11 (55) | 53 (77) | 0,05 |
| Objetivo de identificar todos los casos de ROP | 14 (70) | 47 (68) | 0,8 |
| No se usa analgesia en exploración de fondo de ojo | 19 (95) | 60 (87) | 0,6 |
| Traslado si hay tratamiento | 7 (35) | 47 (68) | 0,01 |
| No hay protocolo de seguimiento oftalmológico en el alta | 2 (10) | 22 (32) | 0,14 |
| Derivación preferente a oftalmología pediátrica | 12 (60) | 23 (33) | 0,09 |
| Sesiones conjuntas (neonatólogos y oftalmólogos) | 10 (50) | 8 (11) | 0,0004 |
| Información escrita a padres del cribado | 12 (60) | 33 (48) | 0,5 |
| Información escrita a padres de ROP | 9 (45) | 20 (29) | 0,35 |
ROP: retinopatía de la prematuridad.
Este estudio es el primero que describe cuál es la práctica clínica referida en relación con el cribado de la ROP en España. Un trabajo similar se realizó en el Reino Unido en 19959, pero obtuvieron información también de los oftalmólogos y en nuestro estudio sólo la hemos obtenido de los neonatólogos.
La elevada tasa de respuesta confiere validez al estudio y, de alguna forma, también demuestra el gran interés de los profesionales en relación con la ROP.
El cribado de la ROP se realiza en todos los centros encuestados, pero los criterios de cribado sólo están reflejados por escrito poco más de la mitad de los centros. Las recomendaciones internacionales5–8 y otros estudios10 aconsejan disponer de protocolos escritos para establecer los criterios de cribado de la ROP. De esta forma se facilita el cumplimiento y, por otro lado, el documento del protocolo puede ayudar en los casos en los que surjan problemas legales. Actualmente, en Estados Unidos, una de las causas más frecuente de demandas a los servicios de neonatología es por problemas que surgen en el cribado de la ROP11,12.
En la mayoría de los centros, los criterios de cribado los han establecido neonatólogos y oftalmólogos; los centros en los que sólo los establecieron los neonatólogos eran fundamentalmente centros privados o centros que atendían cada año a menos de 50 niños con menos de 1.500g al nacer. Las recomendaciones internacionales5–8 aconsejan la colaboración de ambos profesionales, ya que la responsabilidad es compartida.
Casi el 80 % de los centros encuestados utiliza como criterio de peso para el cribado de la ROP pesar menos de 1.500g al nacer, y en la mitad de los centros (51 %) se eligió como criterio de edad gestacional ser menor de 32 semanas. Estos criterios figuran en las últimas recomendaciones de la American Academy of Pediatrics6 y en el Reino Unido8, pero muchos otros autores12–15 que realizaron estudios en sus unidades los han cuestionado, ya que, desde su punto de vista, su aplicación hace que sean explorados muchos niños de forma innecesaria, con las molestias que suponen para el niño y la familia, así como para el consumo de recursos del centro.
Con las modificaciones en los cuidados neonatales en los últimos años, al menos en los países desarrollados, el grupo de riesgo se concentra en niños de menor peso y menor edad gestacional y quizá no en todos los menores de 1.500g o de menos de 32 semanas de edad gestacional.
El objetivo del cribado es identificar a los niños con grados de ROP susceptibles de tratamiento y seguimiento especializado. El objetivo no es diagnosticar la presencia de grados leves de ROP. De esta forma, pueden concentrarse los recursos en la población de riesgo; además, la exploración de fondo de ojo no está exenta de efectos indeseables16–18.
En España pocos trabajos han tratado el tema de los criterios para la exploración de fondo de ojo en relación con la ROP. Pallás et al19, a la vista de los resultados de su estudio, proponen que el punto de corte para el cribado sea un peso menor o igual a 1.250g o una edad gestacional menor o igual a 30 semanas. Además, aconsejan realizar la exploración a otros prematuros que presenten factores de riesgo significativos como extrema gravedad clínica o aquellos a quienes se les han realizado politransfusiones. Con dichos criterios estos autores demostraron que se reduce el coste del programa de cribado sin que se pierda eficacia en la detección de pacientes con ROP superior al estadio 2. Grunauer et al20 no encontraron estadios graves a partir de las 30 semanas y 1.000g de peso. Martín y Perapoch21 no hallaron ningún paciente de más de 30 semanas o más de 1.250g que presentase una retinopatía grave. En el otro extremo, en seis de los centros encuestados el punto de cribado en relación con el peso lo establecen en los 2.000g.
Por tanto, todos los autores que han tratado este tema recientemente en España llegan a la conclusión de que no han observado ningún estadio grave de ROP en niños mayores de 30 semanas o de más de 1.251g y proponen, por tanto, que para sus centros los criterios de cribado estén por debajo de dicha edad gestacional y de dicho peso. De hecho, en las últimas recomendaciones del Reino Unido8, de diciembre de 2007, aunque mantienen que debería realizarse el cribado en los menores de 32 semanas o en los que pesen menos de 1.501g, especifican que al menos siempre debe realizarse en los que tengan menos de 31 semanas o en los que pesen menos de 1.251g, que serían unos criterios mínimos a cumplir.
El 72 % de los centros utiliza la administración de oxígeno como criterio independiente para la realización del cribado de la ROP. Los criterios referidos al oxígeno eran muy variados, pero cabe destacar que casi una cuarta parte de los hospitales indican el cribado de la ROP cuando cualquier niño prematuro, sin especificar su edad gestacional, precisa una FiO2 superior al 40 %. Hoy día, en la mayoría de las recomendaciones internacionales5–8 no se menciona como criterio de inclusión la administración de oxígeno, quizá porque con la práctica médica habitual éste ha perdido relevancia y los criterios se centran sobre todo en la edad gestacional y en el peso. En el 42,5 % de los hospitales encuestados se mencionaban otros criterios para el cribado de la ROP diferentes a los ya descritos (peso, edad gestacional y necesidades de suplementos de oxígeno). Si se revisa lo publicado acerca de los posibles agentes asociados a la ROP, no existe una información muy concluyente, salvo la referida al bajo peso y a la inmadurez22–26.
En más de la mitad de los hospitales (63 %), la primera exploración de fondo de ojo se realiza entre las semanas 4 y 6 posnatales. Estos resultados concuerdan con las recomendaciones publicadas5,19,20,27. En las últimas recomendaciones del Reino Unido8 se realizan especificaciones según la edad gestacional; así, se recomienda la primera exploración para los niños con una edad gestacional menor de 27 semanas hacia las 30-31 semanas de edad corregida, entre 27 y 32 semanas a las 4-5 semanas posnatales y en los niños mayores de 32 semanas pero con peso inferior a 1.501g a las 4-5 semanas posnatales.
La mayoría de los hospitales, casi el 83 %, están de acuerdo con los criterios de su hospital, pero el 11 % cree que se exploran demasiados niños con los criterios vigentes. Los criterios que se están utilizando para el cribado de la ROP en los hospitales españoles son menos restrictivos que los que se proponen en la mayoría de las publicaciones. Quizás esto esté relacionado con el hecho de que casi el 70 % de los centros considera que el objetivo del cribado es detectar todos los casos de ROP. Este resultado contrasta con lo referido en la bibliografía científica28,29 y todos los autores coinciden en que el objetivo debe ser identificar los casos susceptibles de tratamiento que se beneficiarán de sus efectos a largo plazo. Los grados que no precisan tratamiento, no dejan cicatriz y no necesitan un seguimiento especializado diferente al que debe aplicarse a todos los recién nacidos con peso menos de 1.500g.
En la mayoría de los hospitales sólo se utiliza analgesia tópica para la exploración del fondo de ojo a pesar de que se ha demostrado que es una exploración dolorosa y que el dolor persiste en el tiempo17. En las últimas recomendaciones, tanto de la American Academy of Pediatrics6, emitidas en 2006, como del Reino Unido8, en 2007, sí se comenta que debe considerarse alguna sustancia que actúe calmando o confortando al recién nacido y citan como ejemplo la sacarosa oral.
Otro aspecto a destacar en relación con la exploración oftalmológica es que sólo el 39 % de los hospitales encuestados dispone de oftalmólogos especializados en enfermedades pediátricas. Se sabe que los recursos son limitados y que existen pocos oftalmólogos en España dedicados a la oftalmología pediátrica, pero todos los estudios5,8 con respecto a la ROP refieren que las exploraciones de estos niños debe realizarlas un oftalmólogo experimentado. Éste, al llevar a cabo la exploración en mayor número de niños, podrá aumentar su destreza en su tratamiento.
En más de la mitad de los centros la exploración se retrasa siempre o muchas veces en el caso de los niños conectados a respirador o con situación de gravedad. Las últimas recomendaciones del Reino Unido8, de 2007, indican que cuando se decide retrasar la exploración, los motivos deben reflejarse en la historia clínica y reconsiderarse pasada una semana.
Sólo un pequeño número de hospitales (8,9 %) aporta información escrita sobre los motivos de la exploración de fondo de ojo. En el estudio30 realizado en 1995 en el Reino Unido sólo el 17 % de las unidades neonatales aportaba información escrita a los padres sobre la ROP, pero en las últimas recomendaciones6,8 especifican que los padres deben recibir información escrita, además de verbal, en la primera exploración de fondo de ojo.
La gran mayoría de los centros (90 %) considera que deberían existir unas recomendaciones comunes sobre el cribado de la ROP. Esto ayudaría a la realización de estudios comparativos entre centros, facilitaría la realización de estudios multicéntricos, aportaría datos de incidencia más ciertos y, sin duda, serviría de apoyo ante las demandas judiciales. El establecimiento de unas recomendaciones por parte de un organismo oficial o una Sociedad científica puede ser ventajoso, pero en determinados centros, si se aplican quizá se exploren más niños de los que hubieran explorado si sólo contaran con sus propios criterios. Quizás el enfoque que se podría dar a estas recomendaciones es que fueran de mínimos, es decir, en las que quedaran incluidos los niños que, independientemente del tipo de centro, deben ser explorados siempre.
Según los datos publicados en España sobre cribado de la ROP, algunas recomendaciones internacionales y la información que proporciona este estudio, se resumen unas consideraciones en la tabla 5 que podrían servir de base para diseñar estrategias de intervención y facilitar la elaboración de futuras recomendaciones en relación con el cribado de la ROP si las sociedades científicas de neonatología y oftalmología en España así lo consideran.
Bases para una propuesta de recomendaciones del cribado de la ROP en relación con los datos obtenidos de los centros en España, publicaciones y recomendaciones internacionales
| Datos obtenidos de los centros en España | Propuesta de recomendaciones |
| En el 14 % no están establecidos criterios de cribado y en el 37 % no constan por escrito | 1. Disponer de criterios de cribado reflejados en protocolos escritos |
| En el 37 % los criterios se establecieron sin acuerdo entre profesionales | 2. Criterios de cribado establecidos por oftalmólogos y neonatólogos |
| No uniformidad de criterios según el área geográfica | 3. Establecer criterios uniformes en relación con los centros de referencia |
| Las intervenciones para mejorar la calidad del cribado en los centros más grandes repercutirán en casi la mitad de los menores de 1.500g que nacen al año en España | 4. Los grandes centros pueden actuar como focos de influencia en los centros más próximos |
| No existe unanimidad en los distintos centros y comunidades autónomas | 5. La propuesta debiera ser explorar al menos a todos los recién nacidos con peso menor o igual a 1.250g o una edad gestacional menor o igual a 30 semanas. Unos criterios de mínimos |
| Sólo el 30,3 % considera que el objetivo del cribado es identificar los casos de ROP susceptibles de tratamiento | 6. El objetivo del cribado de la ROP debiera ser la detección temprana de los casos susceptibles de tratamiento o seguimiento especializado |
| En 11 centros se explora a niños con peso mayor de 1.500g independientemente de su edad gestacional, en 25 centros realizan cribado con edad gestacional mayor de 32 semanas independientemente del peso, en 8 centros exploran a todos los prematuros cuando precisan suplementos de oxígeno | 7. Los criterios de peso y edad gestacional deberían ajustarse para que se explorara el menor número de niños posible sin dejar de diagnosticar ningún caso susceptible de tratamiento |
| En 28 centros reconocen que a veces no se aplica el cribado aunque se cumplan los criterios | 8. Fomentar un mayor grado de cumplimiento del protocolo de cribado, y en el caso de transferencia del niño a otro servicio, asegurar la realización del cribado |
| En dos centros realizan la primera exploración en la octava semana de vida, aunque la mayoría lo realizan entre las semanas 4 y 6. Más de la mitad de los centros con frecuencia la exploración se retrasa si el niño está grave o conectado al respirador | 9. Sería deseable que la primera exploración se realizara en torno a la cuarta-sexta semana de vida, quizás a < 27 semanas hacerlo a la 30-31 semanas de EC En caso de retrasar la exploración, deberá reflejarse el motivo en la historia clínica y replantearlo pasada una semana |
| En 13 centros las exploraciones se realizan con un intervalo mayor de 3 semanas y en tres centros refieren que realizan una única exploración | 10. Realizar las exploraciones del fondo de ojo de forma seriada hasta la vascularización de la retina, habitualmente cada 2 semanas o hasta la regresión de la ROP |
| Diferencias en la práctica clínica, en 51 centros casi nunca observan reacciones adversas frente a 36 centros que sí las refieren con frecuencia | 11. Minimizar las reacciones adversas de las exploraciones, uso de sacarosa oral con succión además de la analgesia tópica de los oftalmólogos |
| En más de la mitad de los centros no tienen un oftalmólogo con especial dedicación a la oftalmología y en más de la cuarta parte ni siquiera tienen un oftalmólogo específicamente asignado para esta tarea | 12. Las exploraciones del fondo de ojo debería realizarlas un oftalmólogo experto |
| En 11 centros los criterios de cribado se establecieron hace más de 10 años | 13. Los criterios de cribado deberían revisarse y actualizarse periódicamente |
| Sólo en el 8,9 % de los centros se dispone de información escrita específica para los padres sobre la exploración de fondo de ojo | 14. Debería ofrecerse información escrita a los padres, además de la verbal, acerca del cribado antes de la primera exploración |
EC: edad corregida; ROP: retinopatía de la prematuridad.
A todos los profesionales y hospitales que han contribuido en este trabajo: Andalucía (Hospital Torrecárdenas, Hospital de Poniente, Hospital Universitario Puerta del Mar, Hospital de Jerez, Hospital Universitario de Puerto Real, Hospital Reina Sofía, Hospital Virgen de las Nieves, Hospital Juan Ramón Jiménez. Hospital Ciudad de Jaén. Hospital Carlos Haya, Hospital Virgen del Rocío, Hospital Universitario Virgen Macarena, Hospital Universitario Virgen de Valme, Clínica Sagrado Corazón); Aragón (Hospital Miguel Servet); Principado de Asturias (Hospital Central de Asturias, Hospital de Cabueñes, Hospital San Agustín); Islas Baleares (Hospital Son Dureta); Comunidad Valenciana (Hospital General Universitario, Hospital General del Servicio Valenciano de Salud de Elda, Hospital General de Castellón, Hospital La Fe, Hospital General Universitario, Hospital 9 de Octubre, Hospital Dr. Peset, Hospital Casa de Salud, Hospital Católico; Canarias (Hospital Universitario de Canarias); Cantabria (Hospital Marqués de Valdecilla); Castilla-La Mancha (Complejo Hospitalario de Albacete, Hospital General Virgen de la Luz, Complejo Hospitalario de Ciudad Real, Complejo Hospitalario de Toledo); Castilla y León (Hospital Nuestra Señora de Sonsoles, Hospital General Yagüe, Complejo Hospitalario de León, Hospital del Bierzo, Hospital Clínico Universitario, Hospital General del Insalud, Hospital Río Hortega, Hospital Universitario, Hospital Virgen de la Concha); Cataluña (Hospital de la Santa Creu i Sant Pau, Centro Médico Teknon, Clínica Quirón, Clínica Corachán, Clínica Sagrada Familia, Hospital Mútua de Terrassa, Hospital Materno-Infantil Vall d'Hebron, Instituto Universitario Dexeus, Hospital Corporació Sanitaria Parc Taulí, Hospital General de Catalunya, Hospital Sant Joan de Déu, Hospital Clínic, Hospital de Barcelona-SCIAS, Hospital de Girona Dr. Josep Trueta, Hospital universitario de Tarragona Juan XXIII); Ceuta (Hospital de la Cruz Roja, Insalud Ceuta); Extremadura (Hospital Materno-Infantil Infanta Cristina, Hospital de Mérida, Hospital Virgen del Puerto, Hospital de San Pedro de Alcántara); Galicia (Complejo Hospitalario de Santiago, Centro Materno-Infantil Nuestra Señora de Belén, Complejo Hospitalario Xeral-Calde, Complejo Hospitalario de Ourense, Hospital Provincial de Pontevedra); La Rioja (Complejo Hospitalario San Millán-San Pedro); Melilla (Hospital Comarcal); Región de Murcia (Hospital Virgen de la Arrixaca); Navarra (Clínico Universitario de Navarra, Hospital Virgen del Camino); País Vasco (Hospital de Cruces, Hospital de Basurto, Hospital Donostia); Comunidad de Madrid (Clínica Belén, Clínica Santa Elena, Clínica Nuevo Parque, Hospital Universitario Clínico San Carlos, Hospital Universitario Materno-Infantil 12 de Octubre, Hospital Universitario Materno-Infantil Gregorio Marañón, Hospital Universitario Materno-Infantil La Paz, Hospital Ruber Internacional, Hospital Universitario Santa Cristina, Hospital Universitario de Móstoles, Hospital Universitario Severo Ochoa de Leganés, Hospital universitario de Getafe, Hospital San Francisco de Asís, Hospital del Niño Jesús, Hospital de la Zarzuela, Hospital Fundación Alcorcón, Hospital Montepríncipe, Hospital Príncipe de Asturias, Alcalá de Henares).