Evaluar la efectividad y la seguridad de la presión continua en la vía aérea (CPAP) en lactantes trasladados por insuficiencia respiratoria aguda (IRA) y comparar el curso clínico y la evolución en la unidad de cuidados intensivos pediátricos (UCIP) de los pacientes trasladados con dicha terapia vs la oxigenoterapia convencional.
Material y métodosEstudio observacional y analítico de una cohorte retrospectiva. Se revisaron las historias de los lactantes de 0 a 12meses con IRA que precisaron traslado interhospitalario a la UCIP.
ResultadosSe incluyeron 110 pacientes: 71 trasladados con CPAP y 39 con oxigenoterapia. La causa principal de IRA fue la bronquiolitis (81,8%). La mediana del nivel de CPAP fue de 7cmH2O (rango intercuartílico, 6-7). Controlando en análisis multivariables específicos por los valores previos, se obtuvo que la CPAP durante el traslado produjo una disminución significativa en el score de Wood-Downes (beta=−1,08; IC95%: −1,76 a 0,40; p=0,002) y en la frecuencia cardiaca (beta=−19,64, IC95%: −28,46 a −10,81; p<0,001). Ningún paciente precisó intubación endotraqueal durante el transporte. En la UCIP, la tasa de intubación fue similar en el grupo CPAP (7%) y en el de oxigenoterapia (5,1%) (p=0,689). El porcentaje de pacientes que precisaron ventilación no invasiva con dos niveles de presión en las primeras 6h de ingreso en la UCIP fue mayor en el grupo de oxigenoterapia: 100% (11/11) vs 69,2% (18/26), p=0,04.
ConclusionesLa administración precoz de CPAP en lactantes es segura durante el traslado interhospitalario. Durante el transporte, la CPAP comparada con la oxigenoterapia disminuye el score de Wood-Downes y la frecuencia cardiaca.
The aims of our study are to evaluate the effectiveness and security of CPAP (continuous positive airway pressure) in infants transferred with acute respiratory failure (ARF) and to compare their evolution in PICU between CPAP vs oxygen therapy.
Materials and methodsWe conducted a retrospective observational and analytical study by reviewing the health records of infants with ARF aged 0 to 12months that required interhospital transfer to the PICU.
ResultsWe included 110 patients: 71 transported with CPAP and 39 with oxygen therapy. The main cause of ARF was acute bronchiolitis (81.8%). The median level of CPAP was 7cmH2O (interquartile range, 6-7). Controlling by the previous values in specific multivariable models, CPAP produced a significant decrease in the Wood-Downes score (beta = −1.08; 95% CI = −1.76 to −0.40; P = .002) and the heart rate (beta = −19.64, 95% CI = −28.46 to −10.81; P < .001). No patients required endotracheal intubation during transport. During the PICU stay, the intubation rate was similar in the CPAP group (7%) and the oxygen therapy group (5.1%) (P=.689). The proportion of patients that required bilevel positive airway pressure within 6hours of admission to the PICU was higher in the oxygen therapy group: 100% (11/11) vs 69.2% (18/26), P=.04.
ConclusionsEarly administration of CPAP to infants with ARF was a safe respiratory support intervention during interhospital transport. During patient transport, the use of CPAP achieved greater decreases in the Wood-Downes score and heart rate compared to oxygen therapy.
El transporte pediátrico implica la atención a pacientes que requieren ser trasladados a un centro capaz de proveer un tratamiento definitivo. El transporte interhospitalario terrestre puede aumentar el riesgo asociado a la enfermedad del paciente, pudiendo ocurrir eventos críticos en hasta el 15% de los transportes pediátricos1.
La seguridad del transporte pediátrico en ambulancia varía entre los distintos servicios de urgencias médicas. Dada la dificultad de realizar procedimientos en la ambulancia durante el tránsito, es esencial asegurar la estabilidad del paciente antes del traslado2. El transporte de pacientes menores de un año resulta incluso más complicado debido al riesgo aumentado de inestabilidad y la escasa gama de disponibilidad de material para este grupo de edad3,4.
La insuficiencia respiratoria aguda (IRA) es una de las principales causas de morbimortalidad en la población pediátrica y una de las causas más frecuentes de ingreso en unidades de cuidados intensivos pediátricos (UCIP). También es un motivo frecuente de traslado a centros de tercer nivel2,3,5.
La ventilación no invasiva (VNI) ha emergido como una herramienta poderosa para el manejo urgente de la IRA en el transporte pediátrico. Un protocolo restrictivo, con una selección rigurosa para excluir pacientes con síndrome de distrés respiratorio agudo (SDRA) moderado o grave y un equipo de traslado bien entrenado son cruciales para el uso correcto de la VNI durante el transporte6. Numerosos estudios en la literatura médica han descrito el uso de la VNI en transporte de pacientes, pero ninguno ha comparado distintas modalidades de soporte respiratorio durante el mismo. El objetivo de nuestro estudio fue comparar el uso de la presión continua en la vía aérea (CPAP) con la oxigenoterapia en lactantes trasladados con IRA, así como su curso clínico y evolución en UCIP.
MétodosEl estudio fue aprobado por el comité de investigación clínica del área de salud del hospital involucrado en el estudio.
Diseño del estudioEstudio retrospectivo de cohortes observacional y analítico para comparar el uso de CPAP versus oxigenoterapia en lactantes trasladados con IRA.
MuestraObtenida por muestreo consecutivo entre enero de 2006 y diciembre de 2015. Se incluyó a todos los pacientes de 0 a 12meses de edad con IRA que precisaron traslado interhospitalario terrestre a la UCIP. Se definió IRA en base a los siguientes criterios:
- •
Criterios clínicos: síntomas y signos de dificultad respiratoria (disnea moderada o grave, aumento de la frecuencia respiratoria, uso de musculatura accesoria, respiración paradójica y/o apneas).
- •
Criterios gasométricos: hipercapnia y/o hipoxemia (saturación transcutánea de oxígeno <94% y fracción inspirada de oxígeno [FiO2] >0,4).
Se excluyó a los pacientes con contraindicaciones para la VNI7, con enfermedades propias del periodo neonatal (enfermedad de la membrana hialina, taquipnea transitoria, síndrome de aspiración meconial y apnea de la prematuridad) o trasladados a la UCIP sin soporte respiratorio.
Los lactantes fueron trasladados desde dos hospitales de primer nivel a las UCIP de dos hospitales terciarios de referencia. La tabla 1 muestra las diferencias en la distancia, en la duración del transporte interhospitalario y en el tipo de soporte respiratorio empleado durante el transporte. El soporte respiratorio empleado durante el transporte no fue en ningún caso un escalón terapéutico menor que el usado previamente. En los primeros periodos del estudio la oxigenoterapia fue la modalidad de soporte respiratorio utilizada y fue sustituida por la CPAP cuando estuvieron disponibles los materiales necesarios para ello. Antes de introducirse la VNI, los pediatras responsables de estabilizar a los pacientes recibieron formación acreditada en esta técnica y a su vez impartieron cursos al personal de enfermería y a los equipos de traslado polivalentes.
Diferencias en la distancia y la duración del transporte y la modalidad de soporte respiratorio entre los hospitales
| Área de salud 1 | Área de salud 2 | |
|---|---|---|
| Distancia (km) | 28 | 80 |
| Duración aproximada del transporte (min) | 30 | 75 |
| Oxigenoterapia | Enero 2006-noviembre 2013 (29 pacientes) | Diciembre 2007-noviembre 2011 (10 pacientes) |
| CPAP | Noviembre 2013-diciembre 2015 (39 pacientes) | Noviembre 2011-diciembre 2015 (32 pacientes) |
CPAP: presión positiva continua en la vía aérea.
Se recogieron datos retrospectivos mediante la revisión de las historias clínicas, y se analizaron con el paquete estadístico SPSS versión 20.0.
La variable principal fue la reducción en la gravedad de la insuficiencia respiratoria, evaluada por medio de la escala de Wood-Downes modificada8. Se recogieron las siguientes variables para cada paciente: sexo, edad, enfermedad de base, hospital de origen, estancia hospitalaria en el hospital de origen antes del traslado, diagnóstico principal, uso de soporte respiratorio, sedación y sonda nasogástrica en tránsito, y nivel de CPAP. También se recogieron datos clínicos y gasométricos, la saturación transcutánea de oxígeno, la FiO2 y el cociente S/F (saturación de oxígeno medida por pulsioximetría [SpO2]/FiO2) antes del traslado y al llegar a la UCIP. Se estimó la FiO2 administrada con gafas nasales y máscaras de oxígeno mediante la extrapolación de datos obtenidos de estudios en adultos9,10. Para el cálculo del cociente S/F se descartaron saturaciones de oxígeno superiores al 97%11. Se recogieron datos sobre las siguientes variables relacionadas con la estancia en la UCIP: nivel máximo de soporte respiratorio administrado a los pacientes, duración de la ventilación mecánica (VM) (invasiva y no invasiva) y estancia en la UCIP. Se definió neumonía como la presencia de fiebre y/o síntomas respiratorios junto con la evidencia de infiltrados parenquimatosos en la radiografía de tórax12.
Material y métodosLa única modalidad de VNI empleada durante el transporte fue la CPAP, administrada con el siguiente equipamiento:
- •
Ventiladores: Boussignac® (Vygon, Écouen, Francia), Oxylog 3000 plus® (Dräger, Alemania), Elisée 150® (ResMed, Australia) y Vivo 40® (Breas, Suecia).
- •
Todas las interfases utilizadas fueron de tipo Helmet: en pacientes de 3 a 5kg, la DimAir Neo® (Dimar, Italia), y en los de 5 a 15kg, la DimAirPed® o la CaStarInfant-high® (Starmed, Mirandola, Italia).
- •
Oxigenoterapia convencional: gafas nasales, máscaras de oxígeno y mascarillas tipo Venturi.
Se calcularon frecuencias absolutas y relativas para describir las variables categóricas. En expresar las variables continuas se realizó la prueba de Kolmogorov-Smirnov para evaluar la normalidad de la distribución, y en base a sus resultados se calcularon o bien la media y la desviación estándar (DE), o la mediana y el rango intercuartílico.
En el análisis univariante se emplearon la prueba chi cuadrado y la prueba exacta de Fisher para comparar variables cualitativas. Los datos cuantitativos se analizaron mediante la comparación de medias con la prueba t de Student para muestras independientes o la U de Mann-Whitney y mediante análisis de varianza o la prueba de Kruskal-Wallis. Se analizaron la estancia hospitalaria y la duración de la VM con el método de Kaplan-Meier, y las diferencias en estas variables mediante la prueba de log-rank.
Para el análisis multivariante se ajustaron los modelos lineales usando R con el procedimiento GML (modelos lineales generalizados). Se estudió la normalidad de los residuos y se seleccionó el modelo definitivo sobre la base del criterio de información de Akaike. Se calcularon intervalos de confianza del 95% para todas la pruebas, y el nivel de significación estadística se estableció en p<0,05.
En el cálculo del tamaño muestral se consideró clínicamente relevante una reducción en la puntuación del score Wood-Downes de 2puntos13-15. Asumiendo varianzas iguales en ambos grupos, una razón entre ambos tamaños muestrales de 1 y una desviación estándar del score de 2 puntos en ambas cohortes, un error tipo 1 del 5% (nivel de confianza del 95%) y una tasa de no respuesta del 3% en cada grupo, resultó un tamaño muestral necesario de 40 individuos con un error tipo 2 del 20% (poder del estudio 80%).
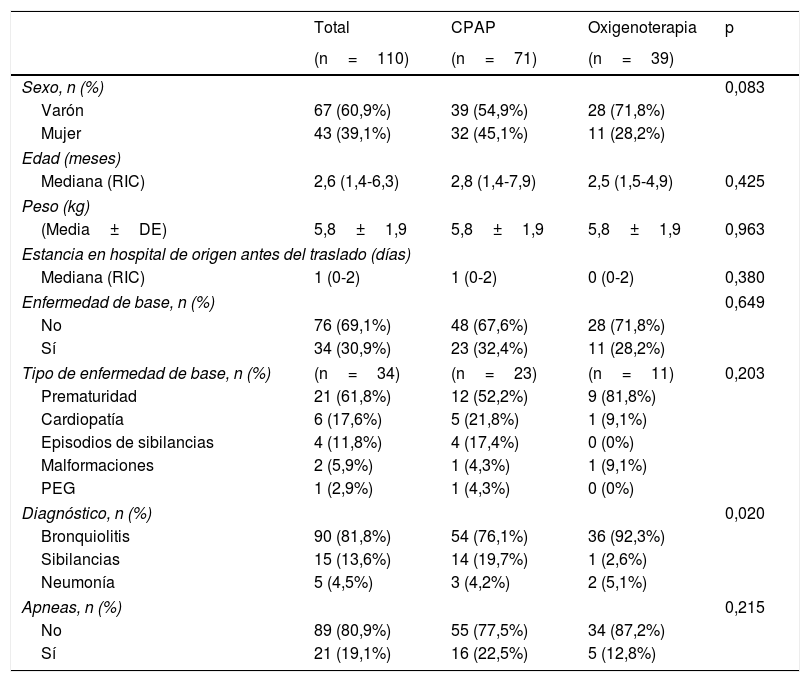
ResultadosEn los 10 años de duración del estudio hubo un total de 110 pacientes trasladados que cumplieron los criterios de inclusión: 71 trasladados con CPAP y 39 con oxigenoterapia. En la tabla 2 se comparan las características de ambos grupos. La prematuridad fue la enfermedad subyacente más frecuente (61,8%), y la causa más frecuente de IRA fue la bronquiolitis (81,8%). Se encontraron diferencias en la proporción de pacientes con bronquiolitis y episodios de sibilancias entre el grupo trasladado con CPAP y oxigenoterapia (p=0,02).
Comparación de las características demográficas de los grupos de pacientes tratados con CPAP y oxigenoterapia
| Total | CPAP | Oxigenoterapia | p | |
|---|---|---|---|---|
| (n=110) | (n=71) | (n=39) | ||
| Sexo, n (%) | 0,083 | |||
| Varón | 67 (60,9%) | 39 (54,9%) | 28 (71,8%) | |
| Mujer | 43 (39,1%) | 32 (45,1%) | 11 (28,2%) | |
| Edad (meses) | ||||
| Mediana (RIC) | 2,6 (1,4-6,3) | 2,8 (1,4-7,9) | 2,5 (1,5-4,9) | 0,425 |
| Peso (kg) | ||||
| (Media±DE) | 5,8±1,9 | 5,8±1,9 | 5,8±1,9 | 0,963 |
| Estancia en hospital de origen antes del traslado (días) | ||||
| Mediana (RIC) | 1 (0-2) | 1 (0-2) | 0 (0-2) | 0,380 |
| Enfermedad de base, n (%) | 0,649 | |||
| No | 76 (69,1%) | 48 (67,6%) | 28 (71,8%) | |
| Sí | 34 (30,9%) | 23 (32,4%) | 11 (28,2%) | |
| Tipo de enfermedad de base, n (%) | (n=34) | (n=23) | (n=11) | 0,203 |
| Prematuridad | 21 (61,8%) | 12 (52,2%) | 9 (81,8%) | |
| Cardiopatía | 6 (17,6%) | 5 (21,8%) | 1 (9,1%) | |
| Episodios de sibilancias | 4 (11,8%) | 4 (17,4%) | 0 (0%) | |
| Malformaciones | 2 (5,9%) | 1 (4,3%) | 1 (9,1%) | |
| PEG | 1 (2,9%) | 1 (4,3%) | 0 (0%) | |
| Diagnóstico, n (%) | 0,020 | |||
| Bronquiolitis | 90 (81,8%) | 54 (76,1%) | 36 (92,3%) | |
| Sibilancias | 15 (13,6%) | 14 (19,7%) | 1 (2,6%) | |
| Neumonía | 5 (4,5%) | 3 (4,2%) | 2 (5,1%) | |
| Apneas, n (%) | 0,215 | |||
| No | 89 (80,9%) | 55 (77,5%) | 34 (87,2%) | |
| Sí | 21 (19,1%) | 16 (22,5%) | 5 (12,8%) | |
CPAP: presión positiva continua en la vía aérea; DE: desviación estándar; PEG: pequeño para la edad gestacional; RIC: rango intercuartílico.
Los valores de p se refieren a la comparación de los grupos tratados con CPAP y con oxigenoterapia.
En el grupo tratado con CPAP, el ventilador utilizado durante el transporte fue la CPAP de Boussignac® en el 67,6% de los pacientes (n=48), el Oxylog 3000plus® en el 22,5% (n=16), el Vivo 40® en el 8,5% (n=6) y el Elisée 150® en el 1,4% (n=1). La mediana del nivel de CPAP fue de 7cmH2O (rango intercuartílico, 6-7cmH2O). Solo 2 pacientes en el grupo con CPAP requirieron sedación para facilitar la adaptación al ventilador, administrándose midazolam. El uso de sondas nasogástricas fue mayor en el grupo tratado con CPAP en comparación con el tratado con oxigenoterapia (80,3 vs. 2,6%; p<0,001).
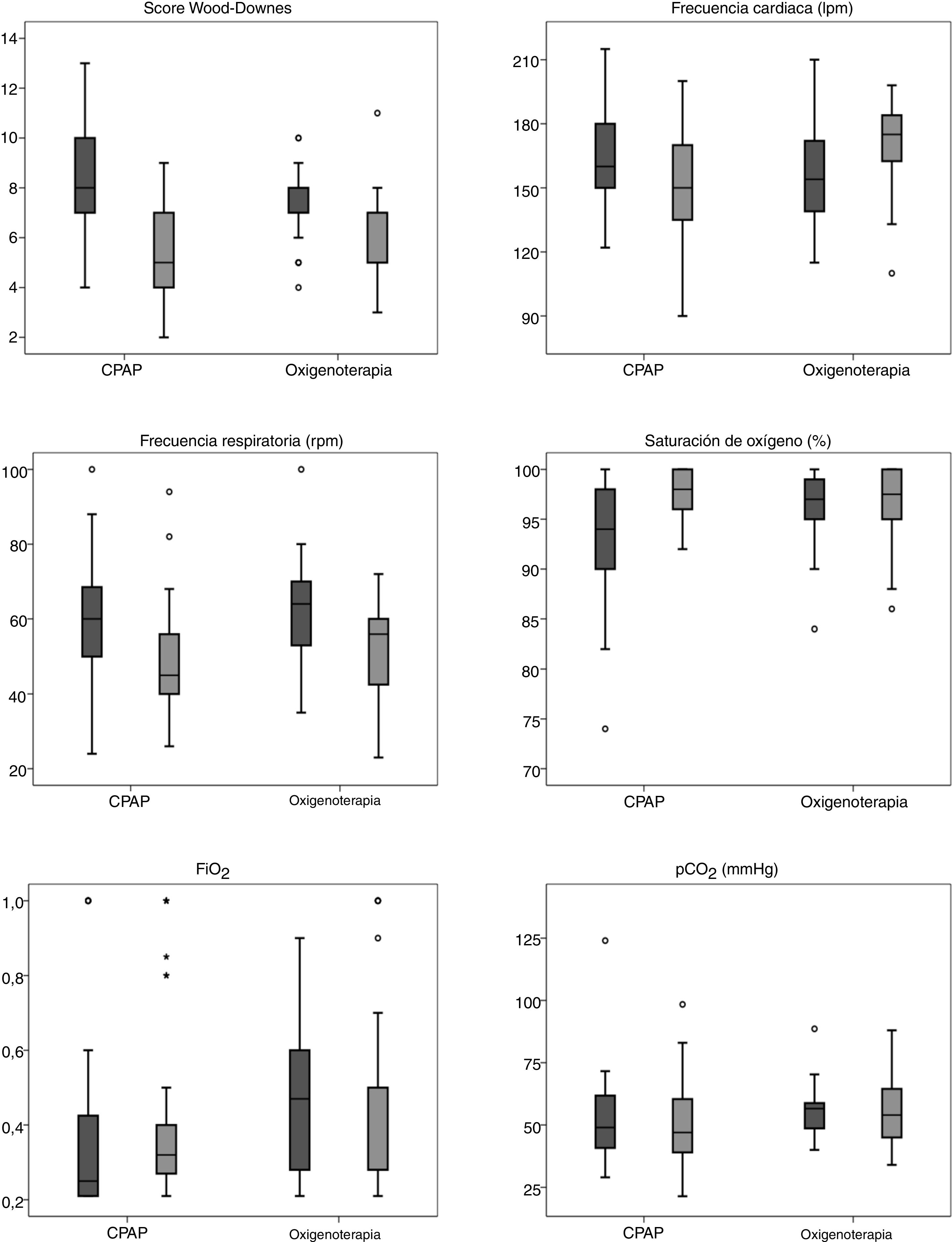
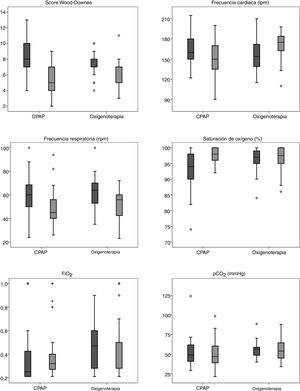
La figura 1 y la tabla 3 muestran las diferencias encontradas en el análisis univariante en las variables clínicas y gasométricas antes del traslado y a la llegada a la UCIP en base al tipo de soporte respiratorio empleado durante el transporte. El cociente S/F se calculó en el 66,4% de los pacientes en el hospital de origen (n=73), y en el 41,8% en la UCIP (n=46). Se realizó gasometría en el hospital de origen en el 87,3% de los pacientes (n=96), y en la UCIP en el 53,1% (n = 59). La connotación solo no se ha querido dar dado que la realización de gasometría no es obligatoria en el caso de pacientes que presentan buena evolución.
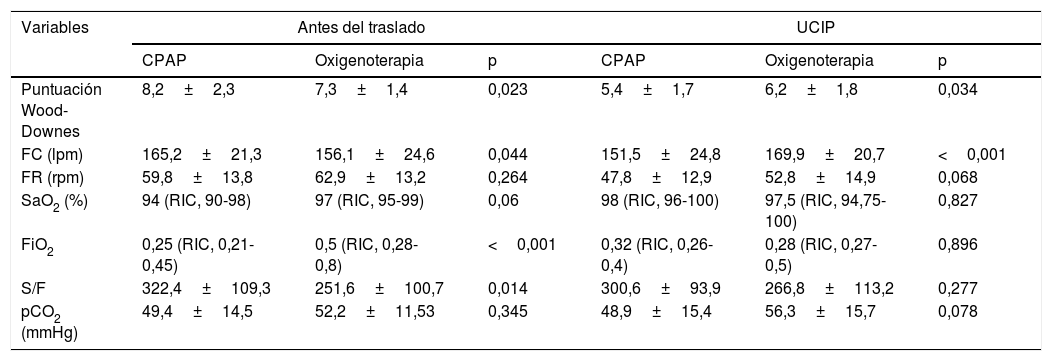
Análisis univariante de las diferencias en las variables clínicas y gasométricas entre los grupos tratados con CPAP y oxigenoterapia
| Variables | Antes del traslado | UCIP | ||||
|---|---|---|---|---|---|---|
| CPAP | Oxigenoterapia | p | CPAP | Oxigenoterapia | p | |
| Puntuación Wood-Downes | 8,2±2,3 | 7,3±1,4 | 0,023 | 5,4±1,7 | 6,2±1,8 | 0,034 |
| FC (lpm) | 165,2±21,3 | 156,1±24,6 | 0,044 | 151,5±24,8 | 169,9±20,7 | <0,001 |
| FR (rpm) | 59,8±13,8 | 62,9±13,2 | 0,264 | 47,8±12,9 | 52,8±14,9 | 0,068 |
| SaO2 (%) | 94 (RIC, 90-98) | 97 (RIC, 95-99) | 0,06 | 98 (RIC, 96-100) | 97,5 (RIC, 94,75-100) | 0,827 |
| FiO2 | 0,25 (RIC, 0,21-0,45) | 0,5 (RIC, 0,28-0,8) | <0,001 | 0,32 (RIC, 0,26-0,4) | 0,28 (RIC, 0,27-0,5) | 0,896 |
| S/F | 322,4±109,3 | 251,6±100,7 | 0,014 | 300,6±93,9 | 266,8±113,2 | 0,277 |
| pCO2 (mmHg) | 49,4±14,5 | 52,2±11,53 | 0,345 | 48,9±15,4 | 56,3±15,7 | 0,078 |
CPAP: presión positiva continua en la vía aérea; FC: frecuencia cardíaca; FiO2: fracción inspirada de oxígeno; FR: frecuencia respiratoria; pCO2: presión parcial de dióxido de carbono; RIC: rango intercuartílico; SaO2: saturación transcutánea de oxígeno; S/F: cociente (saturación medida por pulsioximetría/FiO2); UCIP, unidad de cuidados intensivos pediátricos.
Los valores de p se refieren a la comparación de los grupos tratados con CPAP y con oxigenoterapia.
Los modelos multivariantes específicos, que incluyeron la modalidad de soporte respiratorio utilizada durante el transporte (CPAP vs. oxigenoterapia), los parámetros clínicos, la presión parcial de dióxido de carbono (pCO2), la FiO2 y el cociente S/F en la UCIP (controlados por sus valores previos al traslado), mostraron que el uso de la CPAP únicamente se asoció a reducciones significativas en la puntuación en la escala Wood-Downes (β=−1,08; IC95%: −1,76 a −0,40; p=0,002) y en la frecuencia cardíaca (β=−19,64; IC95%: −28,46 a −10,81; p<0,001).
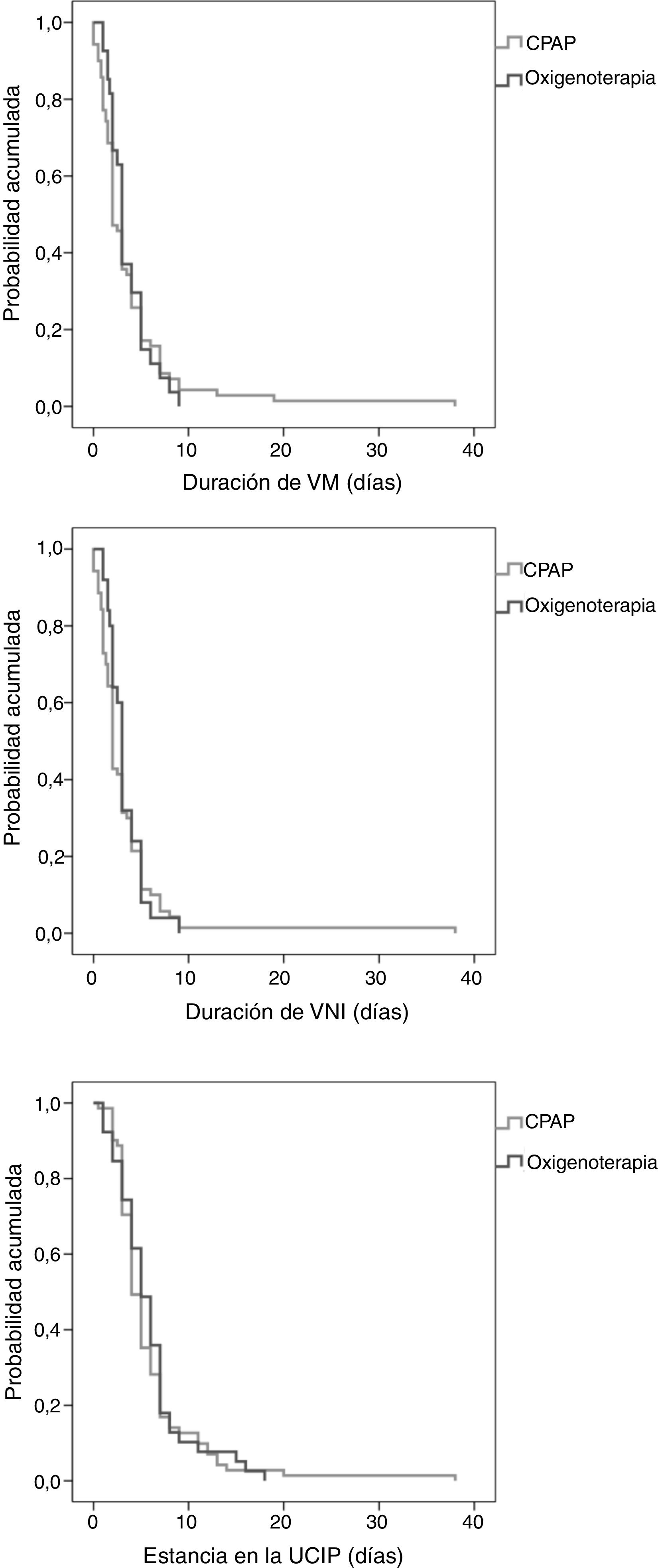
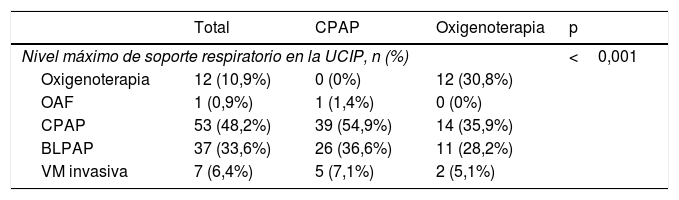
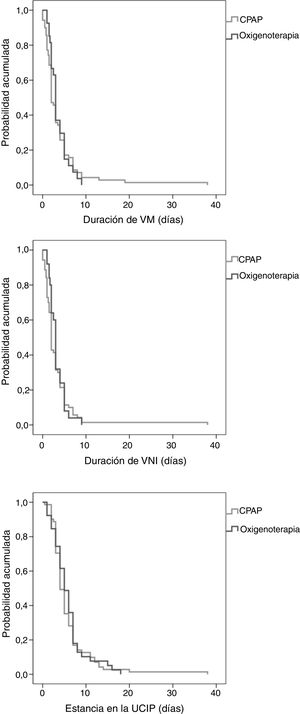
Ningún paciente requirió cambios en la modalidad de soporte respiratorio o intubación endotraqueal durante el transporte interhospitalario. La tabla 4 compara la evolución en la UCIP en base al soporte respiratorio empleado, y la figura 2 presenta las curvas de supervivencia de Kaplan-Meier de la duración de la VM y la estancia en la UCIP. En nuestra muestra, el uso precoz de CPAP antes del traslado se asoció a una tasa de intubación similar (7,1% vs. 5,1%; p=0,689). En cambio, la proporción de pacientes que requirieron VM invasiva o BLPAP en las primeras 6h de ingreso en la UCIP fue menor en el grupo trasladado con CPAP: 40% vs. 100% (p=0,092) y 69,2% vs. 100% (p=0,04), respectivamente. En nuestro estudio, la mortalidad se limitó a un solo paciente del grupo trasladado con oxigenoterapia que requirió VM invasiva falleciendo debido a su patología de base, un síndrome polimalformativo
Comparación de la evolución en la UCIP de los grupos tratados con CPAP y con oxigenoterapia
| Total | CPAP | Oxigenoterapia | p | |
|---|---|---|---|---|
| Nivel máximo de soporte respiratorio en la UCIP, n (%) | <0,001 | |||
| Oxigenoterapia | 12 (10,9%) | 0 (0%) | 12 (30,8%) | |
| OAF | 1 (0,9%) | 1 (1,4%) | 0 (0%) | |
| CPAP | 53 (48,2%) | 39 (54,9%) | 14 (35,9%) | |
| BLPAP | 37 (33,6%) | 26 (36,6%) | 11 (28,2%) | |
| VM invasiva | 7 (6,4%) | 5 (7,1%) | 2 (5,1%) | |
| Prueba log rank | ||||
|---|---|---|---|---|
| Duración de VM (días) | ||||
| Mediana (RIC) | 3 (1,5-5) | 2 (2-3) | 3 (2-4) | 0,575 |
| Duración de VNI (días) | ||||
| Mediana (RIC) | 2 (1,5-4) | 2 (2-3) | 3 (2-3) | 0,558 |
| Estancia en UCIP (días) | ||||
| Mediana (RIC) | 5 (3-7) | 4 (4-5) | 5 (4-6) | 0,727 |
BLPAP: ventilación no invasiva con dos niveles de presión; CPAP: presión continua en la vía aérea; OAF: oxigenoterapia de alto flujo; UCIP: unidad de cuidados intensivos pediátricos; VM: ventilación mecánica (invasiva o no invasiva); VNI: ventilación no invasiva.
Los valores de p se refieren a la comparación de los grupos tratados con CPAP y con oxigenoterapia.
Las causas de IRA en nuestra muestra resultaron ser similares a las descritas en otros estudios de pacientes ingresados en la UCIP que requirieron soporte respiratorio con VNI y VM invasiva6,16. Cabe destacar la mayor proporción de pacientes con bronquiolitis en nuestro estudio, diferencia que podría atribuirse a que la muestra incluye únicamente pacientes menores de 1 año17.
La proporción de pacientes en la cohorte con enfermedad de base (30,9%) fue menor en comparación con la registrada en otros estudios en pacientes que requirieron VNI en la UCIP: 43% (Abadesso et al.16) y 61% (Mayordomo-Colunga et al.18). La prematuridad fue el antecedente médico más común, con una frecuencia similar a la reportada en otras series de casos de pacientes con bronquiolitis que requirieron ingreso en la UCIP17,19.
Inicialmente, el uso de la VNI en pediatría estuvo restringido a unidades con personal rigurosamente entrenado, pero en los últimos años ha comenzado a utilizarse en entornos con menos recursos de monitorización, como por ejemplo el transporte interhospitalario6,20,21. En nuestra serie se seleccionó la interfaz tipo casco (helmet) en base a los datos publicados sobre su uso en lactantes con IRA22-24, y porque resulta más cómoda25 y es más fácil de adaptar al paciente.
La modalidad de ventilación empleada en nuestra muestra fue la CPAP. Este tipo de VNI está indicado como soporte respiratorio inicial en lactantes de menos de 3meses y pacientes con bronquiolitis o apneas26. Estos problemas fueron motivo frecuente de traslado interhospitalario en nuestra muestra. El uso de la CPAP está muy extendido porque no es tan complejo técnicamente como la VNI con dos niveles de presión (BLPAP) dado que la CPAP facilita la adaptación del paciente a la ventilación. En nuestro estudio, el nivel de presión administrado mediante CPAP fue de 7cmH2O, lo que fue consistente con estudios previos20,27. Cabe resaltar que en pacientes con bronquiolitis e insuficiencia respiratoria hipercápnica un nivel de CPAP de 7cmH2O se ha asociado con mejoras en el trabajo respiratorio y en la evolución del paciente a corto plazo.
Múltiples estudios demuestran que el uso de VNI se asocia a una reducción en la escala de Wood-Downes14,15. Milési et al.13 observaron una reducción mayor en la escala m-WCAS con el uso de CPAP en comparación con la oxigenoterapia convencional en lactantes con bronquiolitis ingresados en la UCIP (−2,4±1,05 vs. −0,5±1,3; p=0,03). Además de una reducción en la escala de gravedad, nuestro estudio evidenció una mejora en la frecuencia cardíaca y una disminución de la frecuencia respiratoria en la UCIP en pacientes trasladados con VNI. Varios estudios que han comparado la VNI con la oxigenoterapia en pacientes pediátricos en la UCIP han descrito mejoras en parámetros clínicos28,29. En su estudio de lactantes con bronquiolitis que requirieron CPAP durante el transporte, Fleming et al.20 observaron una FiO2 menor al llegar a la UCIP (0,62 vs. 0,4; p<0,001). Esta tendencia no estaba presente en nuestro estudio. En la comparación de la CPAP con la terapia convencional en pacientes con bronquiolitis, Thia et al.30 observaron una mejora mayor en la pCO2 en el grupo tratado con CPAP (−1,35 vs −0,53kPa; p<0,01). Este hallazgo fue menos claro en nuestro estudio, posiblemente debido a que el tiempo de observación fue más corto.
En nuestro estudio, ninguno de los pacientes precisó intubación endotraqueal durante el transporte, lo que fue consistente con los hallazgos de otros autores, que han reportado una tasa de intubación del 0 al 1%6,20,21. En nuestra muestra, el 6,4% de los pacientes acabaron requiriendo VM invasiva, aunque la tasa reportada en la literatura en pacientes tratados inicialmente con VNI es del 20 al 22%6,16. Esta diferencia podría explicarse por el uso en nuestra población de BLPAP, ya que se ha descrito que su uso reduce la tasa de intubación al 8%31. En nuestro estudio, la BLPAP se utilizó en el 33,6% de los pacientes. Varios estudios han encontrado una reducción en la tasa de intubación, la necesidad de VM y las complicaciones con el uso de la VNI29,32. La necesidad de VM o de BLPAP en las primeras 6h de ingreso en la UCIP fue menor en el grupo trasladado con CPAP. Estas diferencias podrían deberse a la mejoría precoz conseguida con la CPAP, aunque la evolución de los pacientes en la UCIP no puede atribuirse tan solo a este factor. El hecho de que el 30,8% de los pacientes tratados con oxigenoterapia durante el transporte continuara recibiendo la misma modalidad de soporte respiratorio en la UCIP podría explicarse por una disponibilidad y desarrollo menores de la VNI en los primeros años de implantación de esta modalidad en las UCIP de las áreas de salud incluidas en el estudio.
La mortalidad en pacientes con IRA ingresados en la UCIP reportada en la literatura oscila entre el 1,3 y el 1,6%16,17, tasas comparables a la encontrada en nuestro estudio (0,7%).
Nuestro estudio presenta varias limitaciones. Una de ellas es su diseño retrospectivo. Otra es la pérdida de información, que fue mayor en el cociente S/F, seguido de los parámetros gasométricos. Los grupos comparados no eran homogéneos. Además, el período de estudio fue largo (10años), y en este tiempo hubo cambios en los protocolos clínicos y mejoras en los sistemas empleados en la administración de la VNI. Puede que estos cambios hayan provocado sesgos en los resultados.
No se analizó la FiO2 administrada durante el traslado porque la mayoría de los ventiladores empleados para la VNI solo son capaces de administrar un rango limitado de FiO2. Es importante tener en consideración que esta limitación puede tener una influencia indirecta en los parámetros clínicos y gasométricos en la UCIP, así como en la evolución de los pacientes.
Nuestro estudio incluyó a pacientes derivados de dos hospitales de primer nivel. Hubo variación entre las áreas de salud correspondientes en cuanto a los recursos materiales y a la duración del traslado a la UCIP. Las diferencias en los conocimientos teóricos y prácticos de los distintos equipos de atención sanitaria fueron mínimas. Todas las intervenciones se adhirieron a protocolos estandarizados y la formación ofrecida por el Grupo de Trabajo de Respiratorio de la Sociedad Española de Cuidados Intensivos Pediátricos. Consideramos que los resultados del estudio son independientes del área de salud y, por lo tanto, pueden extrapolarse a otras áreas en España.
Para superar las limitaciones del presente estudio, serían necesarios estudios prospectivos multicéntricos
ConclusionesLa administración precoz de CPAP en lactantes es un método de soporte respiratorio seguro en el traslado interhospitalario. En este contexto, la CPAP comparada con la oxigenoterapia disminuye el score de Wood-Downes y la frecuencia cardiaca.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.