La enseñanza de la bioética se ha incorporado a los planes de estudio de medicina y al programa para médicos residentes. Sin embargo, la transmisión de conocimientos basados en la práctica clínica habitualmente no se realiza de una manera bien estructurada.
ObjetivoValorar los conocimientos de ética de los residentes de pediatría españoles y analizar su relación con la formación recibida durante la licenciatura y el periodo de residencia.
Material y métodosSe diseñó una encuesta con 20 preguntas tipo test destinada a evaluar conocimientos éticos básicos con repercusión sobre la clínica. Se valoraron la formación recibida durante el pregrado y la residencia, y los principales conflictos éticos afrontados.
ResultadosSe obtuvieron 210 encuestas remitidas desde 20 hospitales: 47 correspondientes a (R1), 49 a (R2), 57 a (R3) y 57 a (R4). La media de respuestas correctas fue de 16,8. No hubo diferencias entre los residentes de distinto año ni entre los que manifestaron haber recibido o no formación específica. Se contabilizaron más fallos en preguntas relacionadas con el consentimiento informado, ley de autonomía del paciente, los principios implicados en la calidad de vida, la sistemática del análisis de casos y la dimensión de la justicia distributiva.
ConclusionesLa limitación del esfuerzo terapéutico se ha identificado como el principal problema ético en la práctica clínica. Gran parte de los conocimientos sobre ética se adquieren en el pregrado y varían poco durante la residencia, lo que hace necesarios mayores esfuerzos organizativos y docentes durante este periodo.
Bioethics has been recently incorporated in to the educational programs of both medical students and medical residents as part of their curriculum. However, its training based on clinical practice is not well structured.
ObjectiveTo evaluate the knowledge of bioethics in Spanish paediatric residents, and to analyse how this relates to the medical education during graduate and post-graduate training.
Material and methodsA questionnaire with 20 multiple choice questions was designed to evaluate the knowledge in basic ethics with potential implications in clinical practice. We evaluated the education received during graduate and post-graduate training, and the main ethical conflicts faced.
ResultsA total of 210 completed questionnaires were received from medical residents in paediatrics from 20 different Spanish hospitals, of whom 47 of these were first year residents (R1), 49 were second year residents (R2), 57 were third year residents (R3), and the remaining 57 were final year residents (R4). The mean number of correct answers was 16.8 out of 20. No differences were found between residents in different years of training, nor were there any differences between the group that had received specific training in bioethics versus those who had not. Residents were more likely to give wrong answers related with informed consent, the law on the freedom of the patient, principles of quality of life, the case analysis system, and the dimension of distributive justice.
ConclusionsLimitation of therapeutic efforts was identified as the main ethical problem faced in clinical practice by Spanish residents in paediatrics. Most of the knowledge of bioethics is acquired during graduate training, and improved very little throughout the period of medical residence. Our results suggest that efforts are required in organising and structuring the education in bioethics during the training of residents in paediatrics.
En la última década, la enseñanza de la bioética se ha incorporado a los planes de estudio de las facultades de medicina en España, formando parte de sus objetivos y competencias. El reconocimiento y el desarrollo de la autonomía del paciente y, por tanto, de su capacidad para intervenir en las decisiones médicas que atañen a su vida y a sus valores, han transformado profundamente la concepción y las prácticas tradicionales de la relación médico-paciente.
En el ámbito de los cuidados intensivos, los avances tecnológicos y la capacidad de ofrecer soporte vital y prolongar la vida de los pacientes pueden plantear importantes problemas en relación con los límites de la actuación médica, el mejor interés de cada paciente y el papel de los padres o los tutores legales en el proceso de toma de decisiones. Afrontar estos conflictos de una manera satisfactoria puede ser especialmente difícil cuando se carece de formación y experiencia; por ello, la adquisición de unos conocimientos esenciales de ética asistencial y del proceso deliberativo en la toma de decisiones debería ser una prioridad para las instituciones responsables de la formación médica pre y posgraduada.
La bioética incluye un amplio conjunto de conocimientos que constituyen el cuerpo de la disciplina y que se pueden enseñar mediante clases teóricas-prácticas. Estos conocimientos no son mera especulación sin relevancia práctica, sino que constituyen el andamiaje básico que hace posible la adquisición de habilidades1,2. Sin embargo, el desarrollo de esta competencia requiere de una serie de actividades que permitan al alumno movilizar estos conocimientos y aplicarlos a situaciones reales y concretas. Por ello, este aprendizaje debe completarse al finalizar los estudios de grado, durante el periodo de formación especializado que corresponde a la residencia. El comportamiento demostrado durante el periodo formativo se correlaciona con el que desarrollarán en el futuro; por ello es fundamental que los médicos adquieran hábitos en la evaluación de casos desde el punto de vista ético y habilidades en la toma de decisiones desde el comienzo de su actividad profesional3.
El objetivo de este trabajo ha sido valorar los conocimientos de ética de los residentes de pediatría españoles y analizar su relación con la formación recibida durante sus estudios de licenciatura y durante el periodo de residencia.
Aunque los problemas éticos están presentes en cualquier ámbito asistencial4-7, se decidió llevarlo a cabo en hospitales con Unidades de Cuidados Intensivos Pediátricos (UCIP) con la suposición de que la mayoría de los problemas éticos más apremiantes estarían en relación con dilemas suscitados por la actuación médica en niños críticamente enfermos o al final de la vida, especialmente en relación con los límites del tratamiento, problemas que podrían tener menor relieve en centros sin este tipo de unidades.
Material y métodoEl Grupo de Trabajo de Ética de la Sociedad Española de Cuidados Intensivos Pediátricos (SECIP) diseñó una encuesta con 20 preguntas tipo test, con 4 respuestas posibles y solo una cierta, destinada a evaluar una serie de conocimientos éticos básicos con repercusión práctica sobre la clínica de los residentes de pediatría (Anexo). La encuesta incluía datos identificativos del encuestado, hospital en el que estaba realizando su formación, año de residencia y preguntas relativas a si había recibido algún tipo de formación en ética durante el periodo de pregrado y durante la residencia. Al final de la encuesta, se dejó un espacio libre para que el encuestado describiera los conflictos éticos afrontados durante su periodo de formación que le hubieran resultado especialmente difíciles de resolver. Este trabajo se planteó como un estudio multicéntrico de la SECIP, invitando a participar a todos los hospitales españoles con UCIP.
En cada hospital, un coordinador distribuyó las encuestas entre los residentes del centro, asegurándose de que fueran contestadas de manera individual y confidencial. La encuesta fue remitida en octubre del 2010 con la finalidad de que los residentes de primer año llevaran al menos 5-6 meses en el servicio en el momento de participar en el estudio. Las encuestas cumplimentadas se recibieron en los primeros meses del 2011.
Análisis estadísticoSe realizó una estadística descriptiva de los resultados. Para analizar si existían diferencias en los conocimientos éticos entre los residentes con distinto tiempo de formación, se compararon las medias de respuestas correctas entre los distintos grupos (R1, R2, R3, R4), previa comprobación del supuesto de normalidad, mediante ANOVA, y para explorar las diferencias entre los grupos que habían recibido o no formación durante el periodo de licenciatura y/o durante la residencia se aplicó el test de la t de Student. Por último, se valoró si existían diferencias en las respuestas erróneas según el año de residencia mediante la prueba exacta de Fisher.
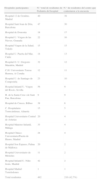
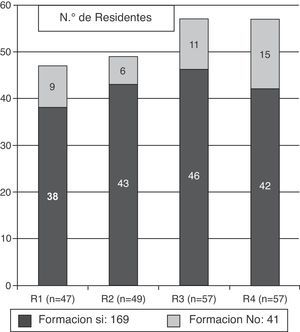
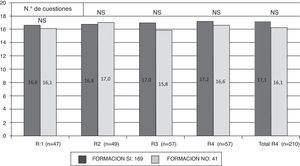
ResultadosSe obtuvieron un total de 210 encuestas remitidas desde 20 hospitales, lo cual supuso un 42,7% de los 492 residentes en formación en estos centros en el momento en que se llevó a cabo el trabajo (tabla 1). La distribución por año de residencia de las encuestas recibidas y su relación con el número total de residentes de distinto año en estos centros, en el momento en que se remitieron las encuestas, fue la siguiente: 47/134 (35,1%) de primer (R1), 49/123 (39,8%) de segundo (R2), 57/122 (46,7%) de tercero (R3) y 57/115 (49,5%) de cuarto año (R4). Del total de médicos residentes que participaron en el estudio, 41(19,5%) manifestaron no haber recibido formación en ética durante los estudios de licenciatura ni durante el periodo de residencia; por el contrario, 169 (80,5%) manifestaron haberla recibido en uno u otro de estos periodos. La distribución de residentes con o sin formación según año de residencia aparece recogida en la figura 1. Los residentes avanzados (R3 y R4) recibieron menor formación pregrado que los de 1.er o 2.° año (63,7% vs. 79%, p=0,018). La evaluación de las encuestas reveló una media de respuestas correctas de 16,8±1,8; con una mediana de 17 (rango de 12 a 20). No hubo diferencias en la media de respuestas correctas entre los residentes de distinto año (16,5 R1, 16,8 R2, 16,8 R3 y 17,0 R4). Tampoco se detectaron diferencias estadísticamente significativas en la media de respuestas correctas entre los residentes que manifestaron haber recibido o no formación específica, antes o durante la residencia, en ninguno de los grupos de residentes según año de formación ni en la totalidad de los encuestados (fig. 2).
Hospitales y número de residentes que participaron en el estudio
| Hospitales participantes | N.° total de residentes de Pediatría del hospital | N.° de residentes del centro que contestaron a la encuesta |
| Hospital 12 de Octubre, Madrid | 40 | 38 |
| Hospital Sant Joan de Déu, Barcelona | 47 | 30 |
| Hospital de Donostia | 18 | 17 |
| Hospital U. Virgen de las Nieves, Granada | 22 | 16 |
| Hospital Virgen de la Salud, Toledo | 15 | 15 |
| Hospital U. Puerta del Mar, Cádiz | 14 | 13 |
| Hospital G. U. Gregorio Marañón, Madrid | 32 | 12 |
| C.H. Universitario Teresa Herrera, A Coruña | 12 | 11 |
| Hospital U. de Santiago de Compostela | 23 | 10 |
| Hospital Infantil U. Virgen del Rocío, Sevilla | 56 | 9 |
| H. de la Santa Creu i de Sant Pau, Barcelona | 9 | 9 |
| Hospital de Cruces, Bilbao | 38 | 6 |
| C. Hospitalario Torrecárdenas, Almería | 15 | 5 |
| Hospital Universitario Central de Asturias | 20 | 4 |
| Hospital Materno Infantil, Málaga | 33 | 4 |
| Hospital Clínico Universitario/Puerta de Hierro, Madrid | 24 | 4 |
| Hospital Son Espases, Palma de Mallorca | 20 | 2 |
| Hospital Universitario de Móstoles | 11 | 2 |
| Hospital Infantil U. Niño Jesús, Madrid | 42 | 2 |
| Hospital Madrid Torrelodones | 1 | 1 |
| Total residentes | 492 | 210 (42,7%) |
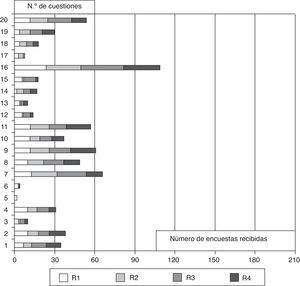
El análisis de las preguntas falladas con más frecuencia (fig. 3) reveló que un 53,3% dio más importancia a la obtención del formulario firmado de consentimiento informado que a las anotaciones en la historia clínica como actitud para evitar riesgos de responsabilidad civil (pregunta 16); un porcentaje importante de residentes respondieron erróneamente a las 2 cuestiones planteadas sobre la Ley de Autonomía del paciente (30,9 y 26,6%) (preguntas 7 y 11); un 29,1% no identificó bien los principios implicados en el concepto de calidad de vida (pregunta 9); un 23,8% no conocía bien los elementos esenciales del análisis de casos clínicos (pregunta 8), y un 25,7% no reconoció la implicación ética del principio de justicia distributiva (pregunta 20). No hubo diferencias significativas en las respuestas erróneas a las distintas preguntas en relación con el año de residencia.
Un 10,9% de los encuestados (23 residentes) anotó algún problema en el apartado sobre conflictos éticos experimentados durante su actividad profesional. La mayoría de las observaciones hacían referencia a problemas en relación con la limitación del esfuerzo terapéutico: obstinación terapéutica, denegación por los padres, discrepancias entre padres y profesionales con respecto a las alternativas posibles y el mejor interés del niño, escasa participación del residente en la resolución de estos problemas, y ausencia de alguna forma de participación del paciente en la toma de decisiones. Tres de los participantes refirieron como relevantes problemas relacionados con la información y confidencialidad de esta. De forma anecdótica, se anotó el rechazo a vacunaciones o a algún tratamiento claramente indicado.
DiscusiónLa inclusión de la formación ética en los programas de residentes de pediatría era casi inexistente antes de la década de los noventa. La American Board of Pediatrics incluyó en 1987 la toma de decisiones éticas como un área de estudio para el examen de obtención del título de especialista en pediatría en Estados Unidos8; 10 años más tarde, el Consejo de Acreditación para la Educación Médica para Graduados solicitó un currículum estructurado en ética médica para los programas de residencia pediátrica norteamericanos. En el 2007, esta misma institución solicitó documentación del aprendizaje y la evaluación del «profesionalismo»9,10, concepto que hace referencia al comportamiento y las obligaciones exigibles para formar parte de un cuerpo profesional; por tanto, algo no superponible pero sí estrechamente relacionado con la bioética1,6.
En España, dentro de los contenidos del programa docente para médicos residentes de la especialidad de «Pediatría y sus Áreas Específicas», regulado por la orden SCO/3148/200611, se señala como uno de los aspectos formativos «reconocer el necesario cumplimiento de los principios de la ética pediátrica en todas sus actuaciones»; sin embargo, no se desarrollan contenidos específicos para esta tarea. La discusión de problemas éticos en la práctica clínica no se enseña habitualmente en los programas de formación de residentes, por ello la incorporación de conocimientos basados en la experiencia que proporciona el análisis sistemático de casos reales o de situaciones paradigmáticas no se realiza de una manera estructurada. El aprendizaje se realiza, en muchas ocasiones, por una transmisión de comportamientos individuales sin una base organizada, con un mayor riesgo de transferir conductas erróneas y de generar inseguridad y un estrés adicional en los residentes7,10,12. Entre las posibles razones que explican estos déficits se han destacado: la priorización en competencia en aspectos clínicos, la escasez de miembros de la plantilla con formación en bioética, el escaso interés mostrado —en ocasiones— por incorporar estos valores a la práctica clínica, o la escasez de tiempo del residente y las dificultades para organizar una programación del temario que goce de continuidad13.
Independientemente de los motivos, algunos estudios han constatado una pobre valoración sobre la docencia en ética recibida por los médicos en formación durante su periodo de residencia13,14. En nuestro trabajo se detectó que alrededor del 20% de los encuestados consideraron que no habían recibido formación en ética durante sus estudios de licenciatura o durante el periodo de residencia; aun así, esta percepción está muy por debajo de las cifras encontradas por Kesselheim et al.14, quienes en un grupo de 150 pediatras que habían cumplido su programa de residencia en el 2004, documentaron que un 45% valoró como pobre o mala su formación en ética durante su periodo formativo. Esto no debe sorprendernos si tenemos en cuenta que, a pesar de la inclusión de la ética en los planes formativos de residentes, los datos proporcionados por los directores de estos programas en un país pionero en este campo como es Estados Unidos revelan una falta de planes de estudios estructurados y un déficit de experiencia docente, metodología y evaluación de conocimientos10,15.
En nuestra valoración, no hemos encontrado diferencias en el número de respuestas correctas entre los grupos de residentes de distinto año de formación, lo que podría interpretarse como que los conocimientos adquiridos durante el periodo de licenciatura o grado fueron más determinantes en la formación ética de los residentes de 1.er y 2.° año que los adquiridos durante el periodo de especialización por los residentes avanzados. Esto sería concordante con la mayor estructuración de la enseñanza en este campo en el periodo pregrado que durante la residencia. El mayor porcentaje de residentes de 1.er y 2.° año que recibieron formación específica en este campo durante el pregrado sería indicativo del creciente interés por la bioética en las facultades de medicina y de su inclusión progresiva en los planes de estudio.
Un hecho que llama la atención, sin embargo, es que no se encontraron diferencias en el número de respuestas correctas entre los grupos que habían recibido formación o no, ya fuera durante el periodo pregrado o durante los años de residencia. Esto podría indicar que la valoración de la formación recibida en una u otra etapa respondió a una apreciación subjetiva y quizás con un elevado nivel de exigencia, o bien redundar en la idea expresada anteriormente de que durante el periodo pregrado se adquieren unos conocimientos teóricos básicos de bioética, ya sea de forma reglada o inmersos en otras disciplinas, que se modifican poco en fases posteriores.
La incapacidad para discriminar diferencias en el nivel de conocimientos entre los distintos grupos de residentes podría revelar un déficit en la formación en ética asistencial durante el periodo de residencia; sin embargo, no puede descartarse que las cuestiones planteadas en la encuesta no fueran suficientes para explorar de forma detallada los conocimientos prácticos, habilidades y capacidad resolutiva de problemas éticos adquiridos por los residentes a lo largo de su especialización. Aunque con frecuencia se imparten cursos teóricos sobre bioética durante el periodo de residencia y la formación en ética forma parte de los contenidos sometidos a las evaluaciones y controles de calidad coordinados por el sistema Nacional de Salud, la formación práctica en ética clínica basada en unos objetivos y metodología bien establecidos, sigue siendo una necesidad de la que adolece el programa formativo de la especialidad de pediatría. Algunos departamentos han estructurado su propia formación programando un número de sesiones anuales en las que se abordan, a partir de casos clínicos concretos, los problemas éticos más frecuentes en la clínica pediátrica incidiendo sobre sus aspectos prácticos y fomentando la deliberación y participación de los residentes13,16.
No se detectaron tampoco diferencias entre residentes de distinto año en cuanto al nivel de conocimientos en los distintos aspectos bioéticos valorados. De hecho las preguntas que registraron un mayor porcentaje de respuestas incorrectas, fueron falladas en igual proporción por los distintos grupos de residentes. El análisis de las encuestas reveló que cerca de una tercera parte de los residentes no tenía un conocimiento claro de algunos contenidos de la Ley Básica de Autonomía del Paciente, normativa que regula aspectos clave del proceso de tomas de decisiones y de la relación médico-paciente. Es importante resaltar que la mitad de los encuestados (53,3%) consideraron más correcto para evitar riesgos de responsabilidad civil, utilizar un formulario escrito de consentimiento informado que las anotaciones en la historia clínica independientemente de las circunstancias y de los procedimientos que se lleven a cabo. Esto implica un desconocimiento o mala interpretación del proceso de consentimiento informado y de las situaciones concretas en las que se exige que se manifieste por escrito. La utilización del formulario de consentimiento informado como un elemento defensivo puede conducir a un uso de este inadecuado y abusivo, sobre la base de una dudosa sensación de seguridad y en detrimento del verdadero sentido del consentimiento informado como un proceso de información, diálogo y toma conjunta de decisiones; puede además contribuir a subestimar el valor clínico y legal de la historia clínica como documento en el que deben quedar reflejadas todas las incidencias relacionadas con la asistencia del paciente.
También se detectaron deficiencias en la identificación de los componentes esenciales del análisis crítico de los casos clínicos, lo que revela un desconocimiento de la sistemática recomendada en estos análisis, algo que parece fácilmente subsanable incorporando un abordaje más metódico de los casos clínicos que se presenten en la práctica diaria o en sesiones específicas.
Como se había supuesto al programar este estudio, los problemas y las decisiones relacionados con los límites del tratamiento al final de la vida o ante procesos con grave e irreversible deterioro de la calidad de vida constituyen los problemas éticos más difíciles y estresantes para los residentes. Aunque se trata de problemas universales y que pueden darse en cualquier ámbito, su presencia es mucho mayor en centros donde se desarrollan cuidados críticos, lo que implica una mayor experiencia y una necesidad más imperiosa de abordarlos de manera sistemática y satisfactoria.
Aunque no referidos como problemas vividos en experiencia propia, otros temas de interés con su propia dimensión ética manifestados por los residentes han sido el de la comunicación con los padres, la información al menor y la gestión de errores médicos; opiniones que deberían tenerse en cuenta en la programación de actividades de formación continuada en los centros sanitarios.
El presente estudio tiene algunas limitaciones: a) aunque se solicitó la cumplimentación personalizada y confidencial, no podemos asegurar que dicha condición se cumpliera en todos los casos; b) no hemos evaluado de forma objetiva la formación ética de los residentes, tanto durante el periodo de pregrado como durante la residencia, sino que fueron los propios encuestados quienes estimaron si habían recibido o no formación en ética durante estos periodos; c) la encuesta aplicada no ha sido formalmente validada para medir el nivel de conocimientos de ética de los residentes, aunque las cuestiones planteadas forman parte de un banco de preguntas utilizadas en diferentes cursos de bioética, y d) el número de preguntas utilizadas fue limitado, de modo que resulta más difícil establecer diferencias entre grupos de residentes y según la temática de las cuestiones; e) el diseño de la encuesta, más centrada en aspectos teóricos que en la capacidad de resolución de supuestos prácticos —algo más relacionado con la experiencia clínica—, puede haber condicionado las escasas diferencias encontradas entre residentes en distinto año de formación.
ConclusionesEs probable que gran parte de los conocimientos generales sobre ética asistencial de los residentes de pediatría sean adquiridos en su etapa de pregrado, variando poco a lo largo del periodo de residencia, por lo que deberían realizarse esfuerzos docentes y organizativos para mejorar la capacitación en ética asistencial de los pediatras en formación.
Los residentes de pediatría consideran la justificación y los límites del esfuerzo terapéutico como el principal problema ético al que se enfrentan en su práctica clínica.
Los residentes de pediatría precisan mejorar su capacidad para realizar el proceso de consentimiento informado según la legislación vigente y los principios éticos aplicables.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Evaluación sobre algunos aspectos de la ética asistencial.
Nombre: —
Lugar de trabajo:
Año de residencia:
¿Has recibido formación sobre ética en el pregrado?
¿Has recibido formación sobre ética durante la residencia?
- 1.
En tu opinión, ¿cuál de los siguientes aspectos define mejor la ética asistencial en el momento actual?
- a.
La consideración de la enfermedad como eje de la asistencia sanitaria.
- b.
El papel primordial del equipo asistencial en las decisiones terapéuticas.
- c.
El reconocimiento de la autonomía del paciente.
- d.
La aplicación de protocolos de actuación.
- a.
- 2.
¿Cuál de los siguientes no es un principio de la bioética?
- a.
Justicia distributiva.
- b.
No maleficencia.
- c.
Autonomía.
- d.
Veracidad.
- a.
- 3.
En la relación profesional-paciente, ¿cuál de los siguientes aspectos no es esencial?
- a.
Veracidad.
- b.
Confianza mutua.
- c.
Contrato según objetivos.
- d.
Respeto de la autonomía.
- a.
- 4.
¿Qué define mejor el consentimiento informado?
- a.
El proceso continuado de interacción entre el profesional y el paciente para la mejor toma de decisiones.
- b.
La firma de un formulario que incluya todas las posibles incidencias del procedimiento.
- c.
La necesidad legal de llevarlo a cabo.
- d.
La protección del sanitario ante posibles reclamaciones.
- a.
- 5.
El consentimiento informado para un ensayo clínico…
- a.
Sólo es obligatorio cuando el riesgo para el paciente es elevado.
- b.
Sólo debe incluir los riesgos superiores al 5%.
- c.
Sólo se requiere cuando hay un promotor que financie el estudio y cubra un seguro.
- d.
Debe reunir más requisitos que el consentimiento informado para un procedimiento.
- a.
- 6.
¿Cuándo no es necesario obtener un consentimiento informado?
- a.
Si el paciente es menor de edad.
- b.
En pacientes incapacitados.
- c.
En situación de urgencia.
- d.
Cuando el paciente es derivado de un médico a otro.
- a.
- 7.
¿Cuál de los siguientes temas no es tratado en la ley básica de autonomía del paciente?
- a.
Derechos de los pacientes en cuanto a información médica.
- b.
El consentimiento informado.
- c.
Las voluntades anticipadas.
- d.
La libre elección de médico por el usuario.
- a.
- 8.
En el análisis crítico de casos éticos, no se incluye una de las siguientes:
- a.
Presentación de los aspectos clínicos de la historia.
- b.
Identificación de los valores morales en conflicto.
- c.
Informe pericial forense.
- d.
Comprobación de la consistencia de la decisión tomada.
- a.
- 9.
¿Qué principio de la bioética no tiene que ver con la calidad de vida?
- a.
No-maleficencia.
- b.
Justicia distributiva.
- c.
Beneficencia.
- d.
Autonomía.
- a.
- 10.
¿Puede un paciente escoger una alternativa terapéutica diferente de la que el médico cree que es la mejor?
- a.
Sí, si dicha opción tiene base científica y ética.
- b.
Sí, siempre debe prevalecer el deseo del paciente.
- c.
No, el médico tiene toda la responsabilidad y debe poder escoger el mejor tratamiento.
- d.
No, no puede realizarse «medicina a la carta».
- a.
- 11.
En relación con los menores de edad, según la Ley básica reguladora de la autonomía del paciente, ¿cuándo no cabe consentimiento por representación?
- a.
En mayores de 12 años.
- b.
En mayores de 16 años.
- c.
En personas emancipadas.
- d.
Son correctas b y c.
- a.
- 12.
¿Qué información mínima debe incluir un formulario de consentimiento informado?
- a.
Las consecuencias seguras de la intervención.
- b.
Los riesgos muy frecuentes aunque sean de poca importancia.
- c.
Los riesgos personalizados.
- d.
Todos los anteriores.
- a.
- 13.
Un niño de 2 meses presenta una enfermedad neuromuscular severa que le provoca crisis asfícticas. Los médicos indican una traqueotomía pero los padres se oponen, ya que consideran que el niño no tiene futuro. ¿Cuál sería la opción más adecuada?
- a.
Realizar la traqueotomía, ya que es una indicación médica estricta.
- b.
Respetar la voluntad de los padres.
- c.
Intentar convencer a los padres de que los que saben lo que es mejor para su hijo son los profesionales.
- d.
Revisar la situación clínica, informar de nuevo sobre las opciones terapéuticas y en caso de duda, consultar al comité de ética.
- a.
- 14.
¿En qué circunstancias puede la religión interferir con la ética asistencial?
- a.
Si el paciente exige que se le trate de acuerdo a sus creencias.
- b.
Si los profesionales anteponen sus creencias a los fundamentos científicos.
- c.
Si los profesionales no respetan las creencias religiosas de los pacientes.
- d.
En todas las anteriores.
- a.
- 15.
¿Debe respetarse la petición de un testigo de Jehová de que no se le transfunda sangre aunque pueda fallecer si no se hace este tratamiento?
- a.
Solo en caso de que la intervención sea de riesgo bajo.
- b.
Siempre que el paciente sea mayor de edad.
- c.
Solo si el juez está de acuerdo.
- d.
Sí, si el paciente es mayor de edad, es capaz, ha sido informado de forma adecuada y no hay evidencia de coacciones.
- a.
- 16.
¿Cuál de las siguientes actitudes es más correcta y puede ser más útil para evitar riesgos de responsabilidad civil?
- a.
Suscribir un seguro.
- b.
Cubrir de forma adecuada los comentarios en las hojas de la historia clínica.
- c.
Escribir lo menos posible en la historia clínica.
- d.
Asegurarse de que haya una hoja de consentimiento informado firmada en todos los casos.
- a.
- 17.
¿Cómo puede definirse la limitación del esfuerzo terapéutico?
- a.
No inicio o retirada de determinadas medidas terapéuticas.
- b.
Retirada de tratamientos por decisión médica.
- c.
Limitación del tratamiento por restricciones presupuestarias.
- d.
Retirada del tratamiento en pacientes crónicos.
- a.
- 18.
¿Cuándo puede estar indicada una «orden de no reanimación»?
- a.
En caso de enfermedad irreversible y terminal.
- b.
Cuando la calidad de vida futura previsible es muy mala.
- c.
Si el pronóstico neurológico es muy malo, sin posibilidades de relación con el medio.
- d.
En todas las anteriores.
- a.
- 19.
A un niño con un síndrome de Pierre Robin, que sufre apneas que requieren intervención médica, se le indica una traqueotomía a la que los padres se oponen a pesar de intentar convencerles de lo adecuado de la indicación y de que su decisión pone en peligro grave la vida de su hijo. ¿Qué debemos hacer?
- a.
Hacer la traqueotomía sin tener en cuenta su opinión.
- b.
Respetar su decisión puesto que la autonomía del niño está representada por sus padres.
- c.
Recurrir al juez para que retire su patria potestad temporalmente
- d.
Consultar al comité de ética.
- a.
- 20.
¿La distribución adecuada de los recursos sanitarios tiene alguna relación con la ética asistencial?
- a.
No, porque es un tema de política sanitaria.
- b.
Sí, porque una mala distribución de recursos impide la buena práctica clínica.
- c.
Sí, porque la justicia distributiva es uno de los principios de la bioética.
- d.
No, porque los recursos siempre son limitados.
- a.
Trabajo presentado previamente en el XXVI Congreso Nacional de la Sociedad Española de Cuidados Intensivos Pediátricos (SECIP). Salamanca, 12-14 de mayo del 2011.