Introducción
Desde el año 1993 la Organización Mundial de la Salud (OMS) declara a la tuberculosis como un problema de salud reemergente 1. En el año 2000, esta enfermedad fue la octava causa de muerte a escala mundial. Según los datos de 2004 de la OMS, España es, después de Portugal, el país de la Unión Europea con mayor incidencia, con 25 casos/100.000 personas/año 2. Sin embargo, existe una importante subnotificación, por lo que se asume que la incidencia real es mayor 3-9.
La presencia de pequeños brotes epidémicos de tuberculosis en el ámbito escolar es un fenómeno que se repite con relativa frecuencia 10-23, tanto en España como en otros países de parecidas condiciones sociosanitarias. El contacto continuado y estrecho entre un adulto, que actúa como fuente de infección bacilífera con capacidad infectante, e individuos especialmente susceptibles como los niños, facilita la diseminación de Mycobacterium tuberculosis en un ámbito cerrado como son las escuelas.
El objetivo de este trabajo es presentar las características de un brote epidémico de tuberculosis que tuvo lugar en una guardería de Zaragoza.
Material y métodos
Durante el mes de abril de 2004 apareció un brote epidémico de tuberculosis en una guardería de Zaragoza. El caso índice fue una cuidadora que había trabajado durante 3 meses en el centro y que fue diagnosticada tardíamente de una tuberculosis pulmonar y laríngea muy bacilífera (se observaron 10 bacilos por campo en el esputo), sensible a tuberculostáticos habituales.
El diagnóstico de la cuidadora se hizo a partir del estudio de contactos de los niños enfermos. Ante la aparición de 2 casos de tuberculosis en los niños que asistían a la guardería, los servicios de vigilancia epidemiológica realizaron la prueba de Mantoux a todos los niños, sus familias y adultos que asistían a dicha guardería. Se consideraron positivas induraciones iguales o superiores a 5 mm. Aquéllos con prueba de tuberculina positiva se les realizó una radiografía de tórax.
Todos los niños que tuvieron una radiografía patológica fueron ingresados para completar el estudio. Se procesaron 3 muestras seriadas de aspirado gástrico de cada niño ingresado por sospecha de tuberculosis. Las muestras fueron tomadas 3 días diferentes en ayunas y antes de levantarse. A cada una de las muestras recibidas se les realizó baciloscopia directa con tinción de Ziehl-Neelsen y a continuación se procesaron (descontaminación bacteriana y homogeneización) por el método de la N-acetil-L-cisteína. Del sedimento obtenido se realizó:
1.Siembra en medios de cultivo, inoculando en medio sólido de Löwenstein-Jensen y líquido en Bact/ALERT®MP (BioMérieux) y con incubación a 37 °C.
2.Extensión en porta del concentrado de la muestra para su observación con la tinción fluorescente de auramina.
3.Se refrigeró el resto del sedimento para realizar a partir de detección muestra directa (DMD) la detección del complejo tuberculosis (Amplified M. tuberculosis Direct Test. Gen-Probe® BioMérieux).
4.En aquellos pacientes en los que el test realizado a partir de muestra directa para la detección de M. tuberculosis resultó negativo, la identificación de las colonias crecidas en cultivo se realizó con sondas de hibridación de ácidos nucleicos marcados con quimioluminiscencia (AccuProbe. Gen-Probe® BioMérieux), completándola con pruebas bioquímicas (reducción de nitratos, resistencia a la hidracida del ácido 2-tiofenocarboxílico).
5.Se realizaron las pruebas de sensibilidad por el método de las proporciones de Canetti frente a isoniazida, rifampicina, etambutol, estreptomicina y pirazinamida. A las 7 cepas aisladas de estos pacientes, se les realizó la tipificación molecular mediante la técnica de polimorfismo en la longitud de los fragmentos de restricción (RFLP-IS6110).
Se realizó hemograma, bioquímica general, velocidad de sedimentación globular (VSG) y reacción en cadena de la polimerasa (PCR) a todos los niños. Las serologías de Epstein-Barr y citomegalovirus se realizaron en pacientes que presentaban hipertransaminasemia.
Los pacientes considerados como enfermos comenzaron tratamiento según las recomendaciones de la British Thoracic Society 24, y la Sociedad Española de Neumología Pediátrica 25 con isoniazida a 5 mg/kg/día, rifampicina a 10 mg/kg/día y pirazinamida a 25 mg/kg/día, durante 2 meses y posteriormente isoniazida y rifampicina durante 4 meses de forma diaria.
En los niños que presentaron obstrucción de vías respiratorias, se añadió al tratamiento prednisona a 1 mg/kg/ día durante 3 semanas con descenso de forma paulatina de las dosis durante 3 o 4 semanas.
A los niños con tuberculina negativa se les repitió la prueba a los 3 meses para detectar si alguno de ellos hubiera estado en período anergizante en el momento de la tuberculina inicial.
Resultados
El número total de niños que asistían a la guardería era de 94 y se practicó la prueba de tuberculina a todos ellos. Once niños (11,7 %), presentaron un Mantoux igual o superior a 5 mm. En los 83 niños a quienes se practicó un segundo Mantoux no se observó ningún viraje.
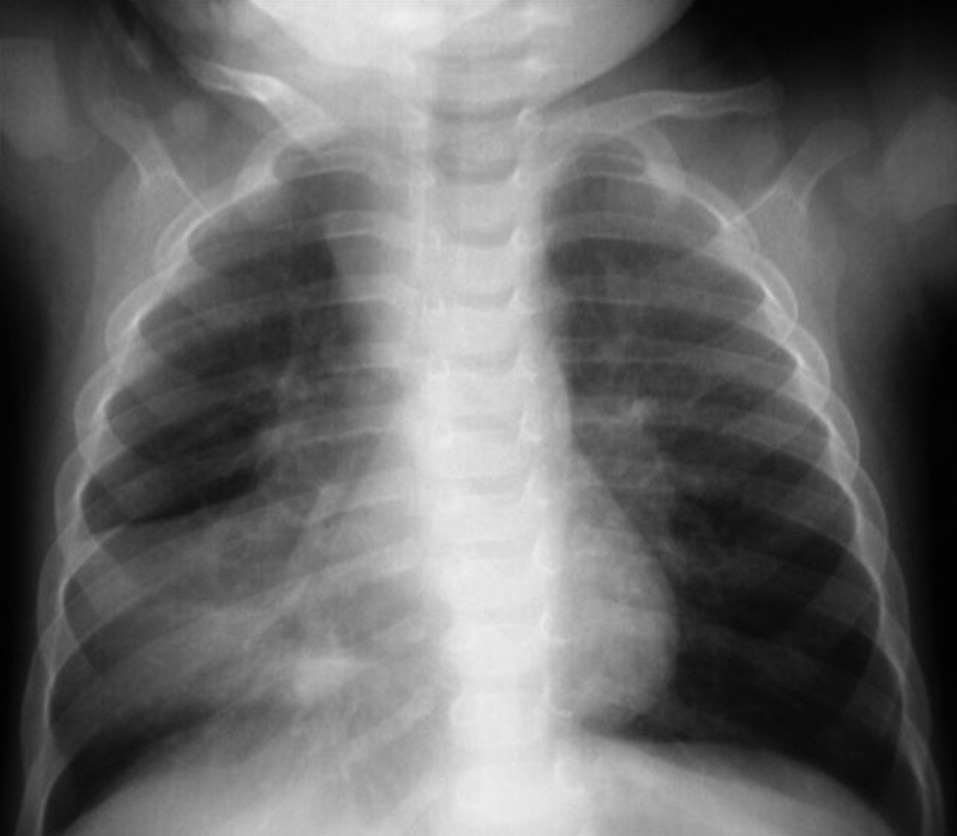
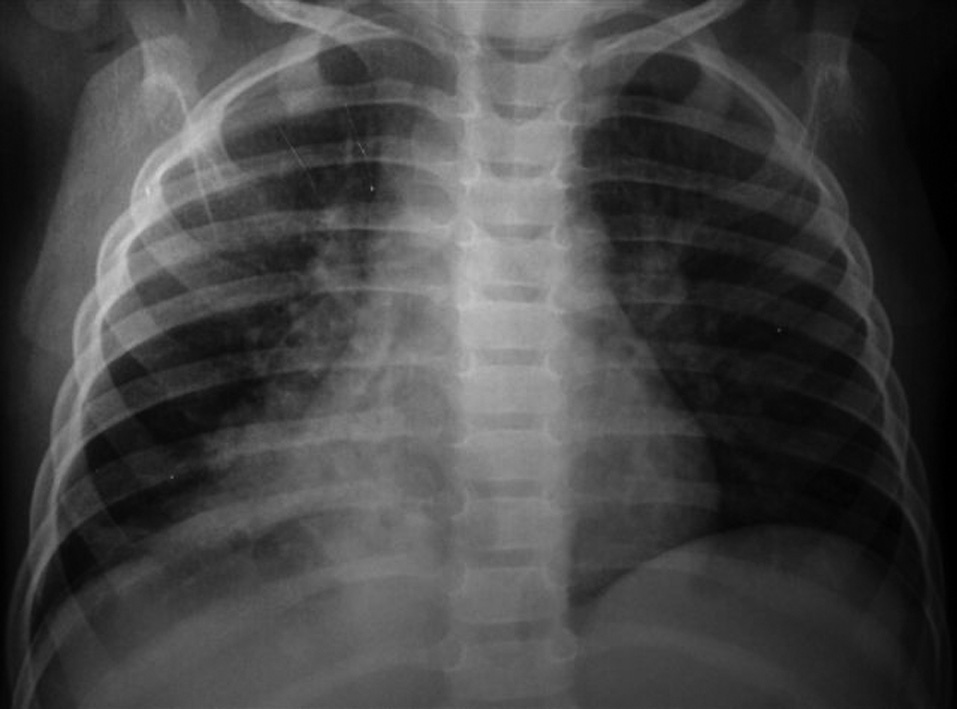
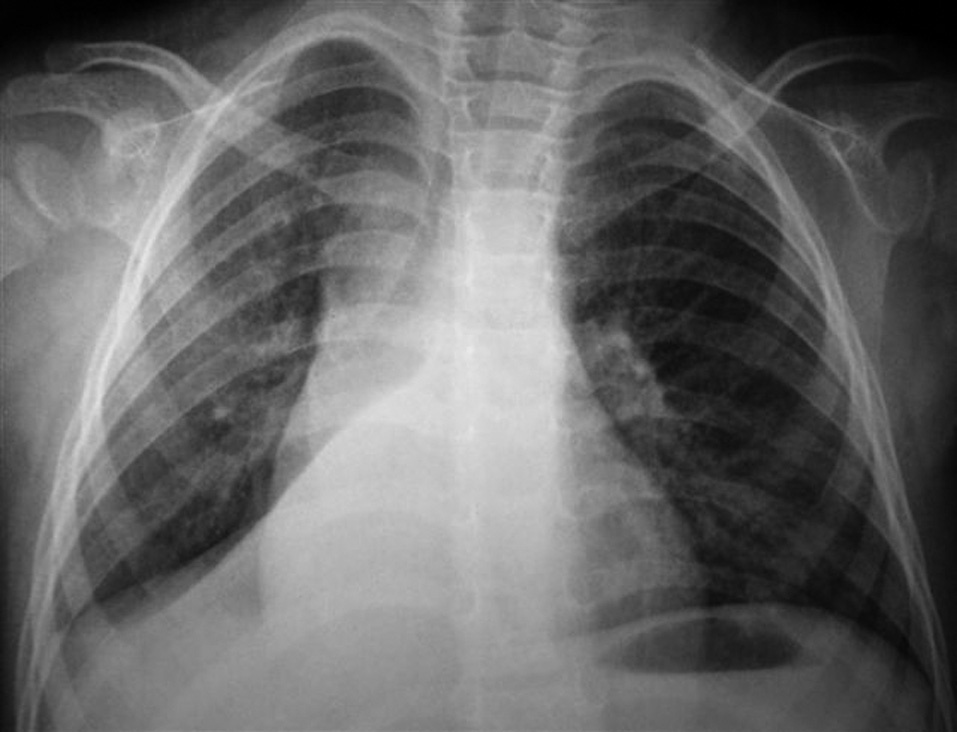
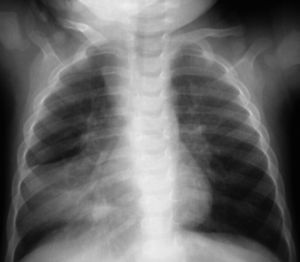
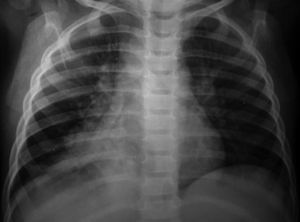
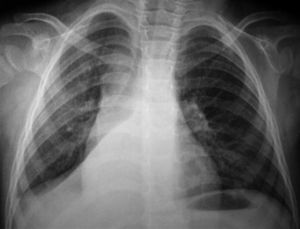
A los niños con Mantoux positivo se les realizó una radiografía de tórax que fue patológica en 10 de los 11 (90,9 %) que fueron derivados a nuestro hospital. El niño sin alteraciones radiológicas recibió profilaxis con isoniazida durante 9 meses. La edad media fue de 23,1 meses (11-42 meses). De estos 10 niños, siete estaban sintomáticos en el momento del estudio, cinco presentaban tos, cinco fiebre y uno eritema nudoso (tabla 1). Las imágenes radiológicas mostraron condensación parenquimatosa en el 90 % de los pacientes y adenopatía parahiliar en el 50 % (figs. 1-3).
Figura 1. Paciente n.º 8. Atelectasia del lóbulo medio e inferior derecho.
Figura 2. Paciente n.º 1 (evolución). Atelectasia del lóbulo inferior derecho.
Figura 3. Paciente n.º 1 (inicial). Condensación del lóbulo medio derecho.
Es de destacar que 4 niños (40 %) presentaron serología IgM positiva al virus de Epstein-Barr. Otro niño presentó también hipertransaminasemia pero con serología positiva a citomegalovirus.
De los 10 pacientes estudiados, la baciloscopia resultó positiva sólo en uno (10 %) de ellos, siendo en este paciente también positivos el cultivo y la detección de muestra directa para el complejo tuberculosis (DMD). En 5 pacientes resultaron positivos el cultivo y el DMD. En los 4 niños restantes obtuvimos los siguientes resultados: en uno se aisló el bacilo tuberculoso en cultivo, en otros dos resultó positiva la DMD y en el otro restante no obtuvimos ningún resultado positivo ni por baciloscopia, cultivo o DMD, realizándose el diagnóstico a partir de la clínica y radiología compatible (tabla 1). Todas las cepas aisladas de estos pacientes fueron identificadas como M. tuberculosis de idéntico genotipo y sensibles a los tuberculostáticos testados. El caso índice estudiado en otro hospital presentaba el mismo genotipo, por lo que nos encontramos ante un brote por la transmisión de la misma cepa de M. tuberculosis.
Los 10 pacientes con radiografía patológica iniciaron el tratamiento con isoniazida, rifampicina y pirazinamida. Siete pacientes presentaron una buena evolución no precisando otros tratamientos ni exámenes complementarios. Sin embargo, en 3 niños se observaron alteraciones de la ventilación en la radiografía de tórax en forma de atelectasia al inicio del tratamiento. En estos niños se practicó una broncoscopia y se añadieron corticoides al tratamiento tuberculostático. Los 3 niños tuvieron buena evolución. Al finalizar el tratamiento de 6 meses, todos los niños estaban asintomáticos y con normalización de las imágenes radiológicas. La estancia media en el hospital fue de 5 días. No se detectaron casos de tuberculosis en los miembros de la familia de los niños enfermos.
Discusión
Se considera que aparece una microepidemia cuando aparecen tres o más casos relacionados en el tiempo y el espacio o cuando aparecen dos o más enfermos a partir de un caso índice. Estas epidemias son favorecidas por: a) la presencia de un enfermo con afectación pulmonar o laríngea con lesiones extensas y cavitadas y gran densidad bacilar, con retraso del diagnóstico y persistencia de la tos o pocos hábitos higiénicos; b) condiciones de hacinamiento en un período corto, o situaciones de menor intimidad de contacto durante períodos más largos; c) contactos especialmente susceptibles como niños inmunodeprimidos, y d) problemas de marginación o socioeconómicos 9,21,26,27.
En este brote se daban tres de los factores favorecedores, pues la cuidadora padecía una tuberculosis laríngea y pulmonar muy bacilífera cuyo diagnóstico se demoró varios meses. Al tratarse de una guardería, el contacto con los niños era bastante próximo, y salvo un niño que tenía 42 meses, los demás eran menores de 3 años, considerados como especialmente susceptibles de infectarse y de enfermar.
Resulta llamativo el alto porcentaje de los infectados que desarrollaron la enfermedad lo que sucedió prácticamente en todos los que tuvieron la tuberculina positiva. Esto pone de nuevo de manifiesto la susceptibilidad tan aumentada que presentan los niños pequeños y la agresividad de la cepa responsable del brote. Esto probablemente justifica propuestas que recomiendan la realización de Mantoux al personal que va a trabajar en contacto con niños 9,11.
La mayoría de los casos pediátricos con tuberculosis pulmonar pueden encontrarse asintomáticos, sin embargo los lactantes y niños pequeños tienen más probabilidades de presentar síntomas. Los más frecuentes son fiebre, pérdida de peso, decaimiento o síntomas respiratorios. En nuestra observación el 30 % de los niños se hallaban libres de síntomas en el momento del diagnóstico, este punto refuerza la importancia y la rentabilidad tan alta que tiene el estudio de contactos tanto para identificar el caso índice, como para diagnosticar precozmente otros afectados 9,28,29.
Una complicación evolutiva de la infección tuberculosa primaria es la meningitis tuberculosa, más frecuente en menores de 2 años 30. En nuestra serie, es de destacar que no hubo ningún caso de meningitis tuberculosa a pesar de la corta edad de nuestros pacientes y el contacto próximo con la cuidadora.
Existen asimismo síndromes de hipersensibilidad a las proteínas del M. tuberculosis sugestivos de etiología tuberculosa como son la queratoconjuntivitis flictenular y el eritema nudoso 31; forma clínica, esta última, que presentó uno de nuestros pacientes.
En pacientes pediátricos, la presencia de linfadenopatía hiliar, mediastínica o cervical, afección pulmonar con infiltrados segmentarios o lobulares, neumonía consolidada, atelectasias, derrame pleural o tuberculosis miliar representan el espectro de enfermedad en este grupo de población 32. En nuestros casos la forma de presentación más frecuente fue la consolidación pulmonar seguida de adenopatías hiliares y atelectasia pulmonar.
Las lesiones pulmonares tuberculosas se encuentran con mayor frecuencia en el pulmón derecho (55 %). En nuestro estudio, de los niños que presentaban imágenes de condensación parenquimatosa, cuatro se localizaron en el pulmón derecho y cinco en el izquierdo. De preferencia las lesiones se localizan en las porciones mejor ventiladas, parte baja del lóbulo pulmonar superior y alta del inferior. Muy raras veces en el vértice. En la mayoría de los casos, el foco es único, raras veces doble 33.
De todos los casos, 3 (30 %) tuvieron complicaciones debido a una obstrucción de la vía aérea, demostrándose la presencia de un granuloma endobronquial en uno de ellos, manifestación típica de la tuberculosis primaria infantil, que puede complicar la evolución 34. La indicación para realizar una fibrobroncoscopia en los niños con tuberculosis es la sospecha de complicaciones obstructivas bronquiales susceptibles de tratamiento corticoideo como son: a) consolidación parenquimatosa persistente; b) adenopatía y consolidación; c) hiperinsuflación (enfisema); d) atelectasia, o e) estrechamiento de las vías respiratorias por adenopatías 34. La broncoscopia en ocasiones, puede ser terapéutica como en los casos de obstrucción por caseum o moco.
En edad pediátrica, el diagnóstico microbiológico es difícil ya que los niños menores de 10 años no suelen expectorar. Para obtener muestras de secreciones broncopulmonares se debe recurrir a la búsqueda de bacilos ácido alcohol resistentes en el jugo gástrico 35. La obtención de la muestra de jugo gástrico debe realizarse por la mañana 36.
La baciloscopia tiene poca sensibilidad ya que para obtener un resultado positivo requiere que la muestra presente como mínimo 5.000-10.000 bacilos/ml 36, y eso es difícil en una muestra obtenida de jugo gástrico, unido a que la enfermedad en niños es habitualmente paucibacilar 12,33,35. Únicamente uno de nuestros casos tuvo una baciloscopia positiva.
La DMD es una técnica que nos proporciona un resultado en pocas horas y es positiva aún con escaso número de bacilo por mililitro. Por esas razones, esta técnica, es de gran ayuda en el diagnóstico de tuberculosis en niños especialmente en espera de cultivo. La sensibilidad de la baciloscopia es muy baja y el cultivo demora demasiado el resultado. No obstante, las pruebas de DMD no reemplazan hoy en día la baciloscopia y el cultivo, particularmente cuando se necesita realizar pruebas de sensibilidad 4,36-39. Una prueba de DMD negativa nunca excluye una tuberculosis y un resultado positivo no representa la confirmación absoluta. Puede dar un porcentaje de hasta el 20 % de falsos positivos. Algunas de estas técnicas pueden detectar ácidos nucleicos de microorganismos no viables, y pueden resultar positivas en pacientes con una buena evolución clínica, por lo que no son útiles para el seguimiento 40. El cultivo continúa siendo el método de elección y el que tiene una mayor sensibilidad para el diagnóstico de tuberculosis, pues requiere únicamente 10 bacilos/ml, para ser positivo. Sin embargo se requieren de 3 a 8 semanas para obtener crecimiento micobacteriano y de 2 a 3 para la realización de antibiograma, lo que demora bastante el diagnóstico. Es por eso que ante la sospecha clínica y radiológica sobre todo en un contexto epidémico, el tratamiento debe instaurarse sin esperar el resultado del cultivo 41.
En nuestro caso, la sensibilidad de DMD y la del cultivo fueron iguales (70 %), aunque hubo 2 niños con cultivo positivo y DMD negativa y 2 niños con DMD positiva y cultivo negativo. Únicamente un niño no presentó ninguno de los exámenes microbiológicos positivos, aunque la sospecha clínica y radiológica era firme junto con un Mantoux 13 mm, reforzando el diagnóstico la buena evolución que presentó tras iniciar la terapia.
La negatividad de los cultivos nunca excluye tuberculosis en un niño, pues su positividad depende de la calidad de las muestras obtenidas y del número de bacilos en la muestra. En la mayoría de ellos, la coincidencia de una reacción positiva a la tuberculina y de una radiografía compatible, y aún más si se suma el antecedente de contacto con un adulto afectado de la enfermedad, es suficiente para diagnosticar la enfermedad 27,34,35,42,43.
En los casos en que el primer Mantoux fue negativo también lo fue el segundo, debido probablemente a que todos los niños infectados ya habían superado el período anérgico en el momento del primer Mantoux, puesto que el contacto con la cuidadora había acabado 3 meses antes del diagnóstico del primer caso.
En resumen, el diagnóstico de la enfermedad tuberculosa en la infancia resulta a menudo difícil. En ocasiones, en niños con una reacción tuberculínica positiva, el diagnóstico se hace en base a unos criterios clínicos, radiológicos y epidemiológicos. Aunque el cultivo continúa siendo el método de elección para el diagnóstico de la tuberculosis, los test de DMD son de gran ayuda pues presentan una buena sensibilidad y nos proporcionan unos resultados bastante rápidos. La realización del estudio de contactos presenta un elevado rendimiento en el control de la enfermedad. Esto es particularmente importante en la población pediátrica dada la susceptibilidad aumentada que tiene esta población a la enfermedad. Por tanto, la tuberculosis continúa siendo una enfermedad frecuente en nuestro medio, esto nos obliga a seguir teniéndola muy presente en nuestra práctica diaria. La aparición de brotes epidémicos en diferentes regiones de España, demuestran la necesidad urgente de un control riguroso de la tuberculosis en nuestro país.
Correspondencia: Dra. R. Sarrat Torres.
Avda. Cesáreo Alierta, 38, esc 2, 5 izq. 50008 Zaragoza.
Correo electrónico: rebecasarrat@yahoo.es
Recibido en mayo de 2005.
Aceptado para su publicación en junio de 2006.