La diabetes tipo 1 (DM1) es un síndrome hiperglucémico que resulta de la destrucción autoinmune de las células beta pancreáticas. Tras el diagnóstico e inicio del tratamiento, en alrededor del 50% de los pacientes, se puede obtener lo que conocemos como periodo de remisión parcial1, de duración variable y caracterizado por una cierta recuperación de la función de las células beta con el consiguiente incremento de la capacidad de producir insulina. Cuanto más largo sea este periodo, mejor es el pronóstico, a corto y largo plazo, de la diabetes, disminuyendo el riesgo de hipoglucemias graves, de complicaciones crónicas, mejorando el control lipídico y el crecimiento y haciendo más fácil el control posterior. Para poder conseguir la prolongación de este periodo es necesario un buen control metabólico, para lo cual contamos con una excelente herramienta tecnológica, la monitorización continua de glucosa intersticial (MCG), que debería utilizarse en todos los pacientes pediátricos desde el diagnóstico. Se han obtenido resultados positivos de retraso en el diagnóstico de la DM1 y alargamiento de la fase de remisión con la utilización de anticuerpos monoclonales como el teplizumab.
Con toda seguridad, los mayores avances actuales en el tratamiento de la DM1 vienen de la utilización de la tecnología, junto con la educación diabetológica reglada/estructurada y continuada, siendo ésta una pieza fundamental para mejorar el control, la adherencia al tratamiento y la calidad de vida de los pacientes2. A pesar de todos los avances, en general no se consiguen los objetivos propugnados por las sociedades internacionales para esta edad (American Diabetes Association [ADA], International Society for Pediatric and Adolescent Diabetes [ISPAD]), lo que lleva a buscar otros sistemas que lleven a mayor adherencia al tratamiento.
Sin duda, el poder contar con nuevas insulinas de acción ultrarrápidas (Fiasp® aprobada por UE para niños mayores de un año en septiembre de 2019 y la insulina Lyumyev™ aprobada en EE. UU. en junio de 2020), tanto para el tratamiento con múltiples dosis (MDI) como con bombas de insulina, permiten mejorar el control glucémico posprandial. No obstante, los principales avances en las últimas décadas han venido de la utilización de las bombas de insulina3, la utilización de los sistemas de MCG y la asociación de ambos, junto con algoritmos de parada automática y otros de liberación automática de insulina, ya disponibles en la clínica. Ello, junto con la descarga inalámbrica de los datos en plataformas específicas, la mayoría a través de la nube, han permitido compartirlos con sus cuidadores (padres, profesores, diabetólogos) en tiempo real y conseguir un mejor ajuste diario del tratamiento.
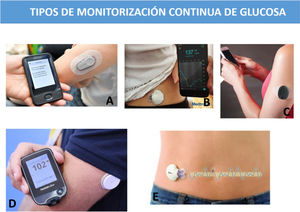
La monitorización flash, en la que solo se ven los datos al escanear el sensor, y la MCG, dan información cada cinco minutos de la glucosa, así como de las tendencias. Estos sistemas han avanzado mucho en los últimos años, tanto en exactitud como en precisión, viniendo algunos de ellos calibrados de fábrica. En la actualidad, sus datos pueden sustituir a las glucemias capilares para la toma de decisiones terapéuticas, dada su precisión, salvo en situaciones/circunstancias especiales. Otro aspecto importante que aporta la tecnología es la existencia de alarmas en los dispositivos, tanto ante el riesgo de hiperglucemia como de hipoglucemia, así como de recordatorios de bolos olvidados u oclusiones del catéter (fig. 1).
La aparición de la MCG ha hecho que pasemos de la época en la que el control se basaba en la HbA1c a la valoración de los parámetros de la MCG, la llamada época del tiempo en rango4. En la fig. 2 quedan expuestos los objetivos internacionales a los que hay que añadir la valoración de la variabilidad glucémica mediante el coeficiente de variación que debe ser ≤ 36% para hablar de diabetes estable.
La asociación de la llegada de los datos de la MCG a la bomba y su interpretación mediante algoritmos específicos (sistemas integrados [SAP]) ha permitido disminuir el riesgo de hipoglucemia (sistemas de parada de la infusión de la insulina basal ante la predicción de hipoglucemia [Medtronic MiniMed 640G y Tandem Basal-IQ]).
Los sistemas automáticos de liberación de insulina, además de ajustar la basal a las modificaciones de la glucosa, permiten también en la actualidad la liberación automática de bolos correctores5; esto se conoce como asa cerrada híbrida, ya que el paciente todavía tiene que poner la insulina para cubrir la ingesta y adaptar su administración ante el ejercicio (sistema Medtronic MiniMed 780G con marcado CE en junio de 2020 y Tandem t:slim X2-Control IQ con aprobación EE. UU. en 2020 para mayores de seis años).
En un futuro cercano contaremos con sistemas de asa cerrada bihormonal, que liberarán insulina y glucagón, según las necesidades (iLet de Beta Bionics). Este tipo de asa bihormonal ha visto retrasada su implementación por la necesidad de conseguir un glucagón estable en solución (Dasiglucagón), que ya está disponible. En este aspecto, la búsqueda de nuevas formulaciones de glucagón ha llevado a lo obtención de un glucagón nasal (Baqsimi™ de Lilly), aprobado por la UE en enero de 2020 para mayores de cuatro años de edad, y un glucagón en solución, disponible en EE. UU. en jeringa precargada y con un autoinyector (Gvoke™ HypoPen), para mayores de dos años. Estas nuevas formulaciones van a suponer un avance para el tratamiento de la hipoglucemia grave, que sigue siendo un importante problema.
Dado que la mayoría de los pacientes están tratados con MDI, hay que reseñar el avance tecnológico que suponen las plumas inteligentes que nos dan datos de la dosis administrada, el momento de su inyección y temperatura de la insulina. Algunas plumas inteligentes tienen apps con calculador de bolos, que ayuda a calcular la dosis para la ingesta o correcciones, teniendo en cuenta el remanente de insulina activa.
Por último, hay que destacar los avances tecnológicos que han permitido implantar consultas telemáticas con la posibilidad de compartir los datos. La diabetes es quizá la enfermedad crónica que más se puede beneficiar del este tipo de consultas, como hemos constatado en la época de la COVID-19. Las teleconsultas sirven no solo para el control de la diabetes, sino también para la educación, apoyo psicológico y contacto más estrecho entre el paciente y el equipo diabetológico, ahorrando tiempo, desplazamientos, pérdidas de horas escolares y de trabajo y evitando riesgos de contagio en épocas de epidemias y pandemias.
Para concluir, podemos decir que mientras las líneas de investigación actuales, fundamentalmente dirigidas a la prevención de la DM1, la protección de las células productoras de insulina para enlentecer la progresión de la enfermedad y la terapia celular sustitutiva den su fruto, los avances tecnológicos y el desarrollo de nuevas formulaciones de insulina van a contribuir, sin ninguna duda, a la mejora y optimización del control metabólico de las personas con DM1.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.






![Objetivos internacionales de control glucémico con la monitorización continua de glucosa [MCG] (modificada de la referencia 4).](https://static.elsevier.es/multimedia/16954033/0000009400000002/v2_202102090634/S1695403320303805/v2_202102090634/es/main.assets/thumbnail/gr2.jpeg?xkr=ue/ImdikoIMrsJoerZ+w95erwEulN6Tmh1xJpRhO+VE=)


