El dolor abdominal agudo inespecífico es el principal proceso que requiere diagnóstico diferencial con la apendicitis en la práctica clínica. El objetivo de este estudio es evaluar la utilidad del Pediatric Appendicitis Score (Regla de predicción clínica de apendicitis pediátrica) para diferenciar estas 2 entidades.
Material y métodosSe evaluó prospectivamente a los pacientes atendidos por sospecha de apendicitis en nuestro centro durante 2 años, incorporando al estudio casos de dolor abdominal agudo inespecífico y apendicitis. Se recogieron diferentes variables, incluyendo las que conforman el Score y la proteína C reactiva, que se analizaron estadísticamente de manera descriptiva, univariante y multivariante, y mediante pruebas de rendimiento diagnóstico (curvas ROC).
ResultadosSe estudiaron 275 casos; 143 casos de dolor abdominal agudo inespecífico y 132 casos de apendicitis. La temperatura y el dolor a palpación en fosa iliaca derecha fueron las únicas variables que no mostraron diferencias significativas entre los grupos, careciendo de poder de discriminación. El dolor con la tos, el salto y/o la percusión fue la variable con mayor asociación a apendicitis. El Score estratificó correctamente a los pacientes en grupos de riesgo. La sustitución de la temperatura por la proteína C reactiva en el Score aumentaba su rendimiento diagnóstico, aunque sin diferencias significativas.
ConclusionesEl Pediatric Appendicitis Score ayuda en el diagnóstico diferencial entre apendicitis y dolor abdominal agudo inespecífico. Sería recomendable la sustitución de la temperatura en el Score, pues carece de poder de discriminación entre estos grupos. La proteína C reactiva, categorizada en el valor 25,5mg/L, podría ser utilizada en su lugar.
Non-specific acute abdominal pain is the most common process requiring differential diagnosis with appendicitis in clinical practice. The aim of this study was to assess the Paediatric Appendicitis Score in differentiating between these two entities.
Material and methodsAll patients admitted due to suspicion of appendicitis were prospectively evaluated in our hospital over a two-year period. Cases of non-specific acute abdominal pain and appendicitis were enrolled in the study. Several variables were collected, including Score variables and C-reactive protein levels. Descriptive, univariate and multivariate analyses and diagnostic accuracy studies (ROC curves) were performed.
ResultsA total of 275 patients were studied, in which there were 143 cases of non-specific acute abdominal pain and 132 cases of appendicitis. Temperature and right iliac fossa tenderness on palpation were the variables without statistically significant differences, and with no discrimination power between groups. Pain on coughing, hopping, and/or percussion tenderness in the right lower quadrant was the variable with greater association with appendicitis. The Score correctly stratified the patients into risk groups. Substitution of temperature for C-reactive protein in the Score increased diagnostic accuracy, although with no statistically significant differences.
ConclusionsThe Paediatric Appendicitis Score helps in differential diagnosis between appendicitis and non-specific acute abdominal pain. It would be advisable to replace the temperature in the Score, since it has no discrimination power between these groups. C-reactive protein at a cut-off value of 25.5mg/L value could be used instead.
La apendicitis representa el 10% de los casos de dolor abdominal evaluados en los Servicios de Urgencias y es la causa más común de abdomen agudo quirúrgico1. Su diagnóstico se basa fundamentalmente en la anamnesis y la exploración física, aunque otras herramientas, como los marcadores inflamatorios, las pruebas de imagen y las reglas de predicción clínica, ayudan en el proceso2. A pesar de todo, la tasa de fallo diagnóstico puede alcanzar el 30%, debido a la poca especificidad de la presentación clínica y al amplio diagnóstico diferencial del dolor abdominal3.
El Pediatric Appendicitis Score (PAS) (Regla de predicción clínica de apendicitis pediátrica) (tabla 1) es la regla de predicción clínica pediátrica mejor validada y destaca por su capacidad para estratificar a los pacientes en grupos de riesgo4,5. Los marcadores inflamatorios incluidos en esta regla de predicción (cifra absoluta de leucocitos y neutrófilos) junto con la proteína C reactiva (PCR) son los de mayor utilidad en el diagnóstico de apendicitis6,7. Dado que el dolor abdominal agudo inespecífico (DAI) es el diagnóstico más frecuente al alta en los Servicios de Urgencias en casos de dolor abdominal agudo y es el proceso más común que requiere diagnóstico diferencial con la apendicitis8,9, planteamos como objetivo de este estudio evaluar la utilidad del PAS en el diagnóstico diferencial entre apendicitis y DAI.
Pediatric Appendicitis Score (Regla de predicción clínica de apendicitis pediátrica)
| Variables | Puntos |
|---|---|
| Dolor a palpación en FID | 2 |
| Dolor en FID con la tos, el salto y/o la percusión | 2 |
| Migración del dolor hacia FID | 1 |
| Anorexia | 1 |
| Náuseas/vómitos | 1 |
| Temperatura > 37,3°C | 1 |
| Leucocitos > 10,0×109/L | 1 |
| Neutrófilos > 7,5×109/L | 1 |
FID: fosa iliaca derecha.
Se ha estudiado prospectivamente a todos los pacientes menores de 15 años evaluados en nuestro Servicio de Urgencias (Complexo Hospitalario Universitario de Vigo) por sospecha de apendicitis durante los años 2013 y 2014, seleccionando casos de apendicitis y DAI. Los criterios de inclusión fueron: sospecha clínica de apendicitis; recogida de las variables componentes del PAS (dolor a la palpación en fosa iliaca derecha [FID], dolor en la FID con la tos, salto y/o percusión abdominal; historia de migración del dolor hacia la FID; anorexia; náuseas y/o vómitos; temperatura; cifra absoluta de leucocitos y cifra absoluta de neutrófilos); nivel sérico de PCR; consentimiento dado por el padre, madre o tutor del paciente para poder acceder a sus datos con fines de investigación. Los criterios de exclusión fueron: edad menor de 5 años (el PAS es difícil de obtener y no ha sido validado en este grupo de edad); duración del cuadro de dolor abdominal superior a 72 h (el diagnóstico diferencial entre apendicitis y DAI raramente se requiere en estos casos) e inferior a 6 h (no suelen realizarse pruebas complementarias); historia clínica de enfermedad hematológica, oncológica, hepática, infecciosa o inflamatoria, presente o diagnosticada en el mes previo al inicio del cuadro, o toma de medicación antibiótica o antiinflamatoria en el mes previo al inicio del cuadro (podrían alterar los marcadores inflamatorios); periodo superior a 12 h entre la analítica sanguínea y la apendicectomía (para una adecuada correlación entre los marcadores inflamatorios y el tipo de apendicitis). El diagnóstico de DAI se estableció en casos de ausencia de detección de enfermedad, incluyendo ecografía abdominal sin hallazgos específicos en todos los casos, y ausencia de toma de medicación antibiótica en el mes posterior al diagnóstico (para evitar incluir casos de apendicitis o enfermedades infecciosas no detectadas y resueltas con el tratamiento). Este estudio fue aprobado por el Comité Ético de Investigación Clínica de Galicia (2013/361).
Variables de estudioSe han recogido las siguientes variables: edad, sexo, periodo de evolución desde el inicio del dolor abdominal al momento de realización de la analítica sanguínea, variables del PAS; concentración sérica de PCR, y tipo de apendicitis (flemonosa, gangrenosa o perforada). La apendicitis flemonosa se diagnosticó por la presencia de infiltrado de neutrófilos en la muscularis propia y la gangrenosa por la presencia de necrosis en la pared apendicular10. La apendicitis perforada se diagnosticó por la existencia de un orificio en la pared apendicular o la presencia de un apendicolito libre en la cavidad peritoneal11. La apendicitis flemonosa se consideró apendicitis no complicada, mientras que la gangrenosa y la perforada se consideraron apendicitis complicada. Se realizó seguimiento de los casos de DAI mediante control clínico ambulatorio o telefónico durante el primer mes posterior al diagnóstico, para evaluar los criterios de exclusión.
La determinación de las variables analíticas fueron siempre realizadas en los laboratorios de Urgencias de Hematología (cifra absoluta de leucocitos y neutrófilos) y Análisis Clínicos (PCR) de nuestro hospital, según la práctica habitual y utilizando siempre el mismo método para cada variable.
Análisis estadísticoEl análisis estadístico fue realizado utilizando SPSS 19.0 (SPSS Inc., Chicago, IL, EE. UU., 2010) para Windows. Se realizó un análisis descriptivo de todas las variables estudiadas, un análisis univariante de las variables cuantitativas mediante la prueba de la t de Student y de las variables cualitativas mediante la prueba de la chi al cuadrado, y un análisis de regresión logística multivariante para detectar aquellas variables que presentaban una mayor asociación con apendicitis. También se evaluó el rendimiento diagnóstico de las diferentes variables cuantitativas y del PAS, mediante la valoración del área bajo la curva (ABC) ROC y se determinaron los puntos de corte de mayor capacidad discriminatoria (PC) para el diagnóstico de apendicitis. Finalmente, se incluyó la PCR categorizada según su PC en el PAS, creando un PAS modificado. En todos análisis realizados se consideró un nivel de significación estadístico de p<0,05.
ResultadosDurante el periodo de estudio se ha evaluado a 764 pacientes con sospecha de apendicitis, siendo los diagnósticos predominantes el DAI con 327 casos (42%) y la apendicitis con 273 casos (36%) (tabla 2). El total de pacientes que cumplieron los criterios de inclusión y exclusión fueron 275, de los cuales 143 pertenecían al grupo de DAI y 132 al grupo de apendicitis (100 casos de apendicitis no complicada y 32 casos de complicada [9 gangrenosas y 23 perforadas]).
Casos de sospecha de apendicitis (2013-2014)
| DAI | 327 (42,8%) |
| Apendicitis | 273 (35,7%) |
| Adenitis mesentérica | 35 (4,5%) |
| Gastroenteritis aguda | 24 (3,1%) |
| Infección urinaria | 17 (2,2%) |
| Quiste ovárico | 14 (1,8%) |
| Infección respiratoria | 11 (1,4%) |
| Otros | 63 (8,2%) |
| Total | 764 (100%) |
DAI: dolor abdominal agudo inespecífico.
El análisis descriptivo de las variables analizadas se muestra en la tabla 3. El análisis univariante mostró diferencias estadísticamente significativas en relación con el sexo, pero no en relación con la edad o la duración de los síntomas, entre los grupos DAI y apendicitis. La variable dolor a palpación en la FID se excluyó del estudio porque fue positiva en todos los casos. El resto de las variables cualitativas del PAS mostraron diferencias estadísticamente significativas entre los grupos DAI y apendicitis (tabla 3). El análisis por tipo de apendicitis de estas variables cualitativas también mostró diferencias estadísticamente significativas en todos los casos, excepto en náuseas y/o vómitos entre los grupos DAI y apendicitis no complicada (p=0,830) (tabla 4).
Análisis descriptivo y univariante en los grupos de DAI y apendicitis
| Variable | DAI | Apendicitis | p |
|---|---|---|---|
| Sexo, varón/mujer (relación) | 60/83 (1:1,4) | 93/39 (2,4:1) | < 0,001a |
| Edad, media (años)±DS | 10,4±2,5 | 9,9±2,5 | 0,152b |
| Periodo de duración (h)±DS | 25,8±16,9 | 24,2±15,9 | 0,406b |
| Dolor con tos, salto y/o percusión, n (%) | 20 (14,0) | 84 (63,6) | < 0,001a |
| Migración del dolor a FID, n (%) | 18 (12,6) | 70 (53,0) | < 0,001a |
| Anorexia, n (%) | 37 (25,9) | 88 (66,7) | < 0,001a |
| Náuseas y/o vómitos, n (%) | 80 (55,9) | 94 (71,2) | 0,009a |
| Temperatura (°C), media±DS | 37,2±0,9 | 37,1±0,8 | 0,871b |
| Leucocitos (×109/L), media±DS | 10,94±5,26 | 15,47±3,99 | < 0,001b |
| Neutrófilos (×109/L), media±DS | 7,97±5,25 | 12,51±3,93 | < 0,001b |
| PCR (mg/L), media±DS | 15,8±22,0 | 37,1±52,1 | < 0,001b |
DAI: dolor abdominal agudo inespecífico; DS: desviación estándar; FID: fosa iliaca derecha; PCR: proteína C reactiva.
Análisis univariante de las variables en los grupos de DAI, ANC y AC
| Variable | DAI vs. ANC, p | DAI vs. AC, p |
|---|---|---|
| Dolor con tos, salto y/o percusión | < 0,001a | < 0,001a |
| Migración del dolor a FID | < 0,001a | < 0,001a |
| Anorexia | < 0,001a | < 0,001a |
| Náuseas y/o vómitos | 0,83a | 0,003a |
| Temperatura | 0,05b | 0,002b |
| Leucocitos | < 0,001b | < 0,001b |
| Neutrófilos | < 0,001b | < 0,001b |
| Proteína C reactiva | 0,335b | < 0,001b |
AC: apendicitis complicada; ANC: apendicitis no complicada; DAI: dolor abdominal agudo inespecífico; FID: fosa iliaca derecha.
La temperatura fue la única variable cuantitativa que no mostró diferencias significativas entre los grupos DAI y apendicitis (p=0,871); el resto de las variables (cifra absoluta de leucocitos, cifra absoluta de neutrófilos y nivel sérico de PCR) sí las mostraron (p<0,001) (tabla 3). El análisis de estas variables por tipos de apendicitis mostró diferencias significativas en todos los casos (p<0,05), excepto en la temperatura entre los grupos DAI y apendicitis no complicada (p=0,05) y en la PCR entre los grupos DAI y apendicitis no complicada (p=0,335) (tabla 4).
En el análisis de regresión logística multivariante las únicas variables que se mantuvieron en el modelo fueron el dolor con la tos, el salto y/o la percusión, la migración del dolor, la anorexia, la cifra de neutrófilos y la cifra de leucocitos, aunque esta última sin diferencias estadísticamente significativas. Las variables que presentaban una mayor asociación con la apendicitis fueron el dolor con la tos, el salto y/o la percusión (odds ratio de 20,0) y la migración del dolor (odds ratio de 11,4) (tabla 5).
Análisis de regresión logística
| Variable | OR | IC del 95% | p |
|---|---|---|---|
| Dolor con tos/salto/percusión | 20,0 | 7,8-51,3 | < 0,001 |
| Migración dolor hacia FID | 11,4 | 4,5-28,9 | < 0,001 |
| Anorexia | 7,5 | 3,2-17,5 | < 0,001 |
| Neutrófilos > 7,5×109/L | 7,3 | 1,3-41,2 | 0,025 |
| Leucocitos > 10,0×109/L | 4,9 | 0,7-31,0 | 0,093 |
FID: fosa iliaca derecha; IC: intervalo de confianza; OR: odds ratio.
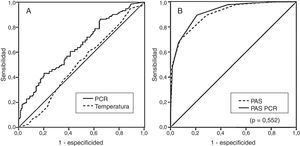
El análisis del rendimiento diagnóstico según el ABC ROC de la temperatura y de los marcadores inflamatorios en los grupos apendicitis versus DAI (tabla 6) mostró que la temperatura tenía un rendimiento prácticamente nulo (ABC ROC 0,51), la PCR tenía un rendimiento bajo (ABC ROC 0,64) (fig. 1) y las cifras de leucocitos y neutrófilos tenían un rendimiento moderado (ABC ROC 0,79). En este análisis el PAS mostró un rendimiento bueno (ABC ROC 0,90), siendo los puntos de corte 3 y 7 los más adecuados para diferenciar los grupos de riesgo de apendicitis bajo1-3, intermedio4-7 y alto8-10. El análisis del PAS modificado sustituyendo la temperatura por la PCR categorizada según su PC (PCR<25,5mg/L: 0 puntos, PCR>25,5mg/L: 1 punto) mostró que su rendimiento diagnóstico se incrementó con respecto al PAS (ABC ROC 0,92), aunque sin diferencias estadísticamente significativas (p=0,552) (tabla 6) (fig. 1). Este PAS modificado mejoró la estratificación de pacientes, situando mayor número de casos de DAI en el grupo de bajo riesgo y de apendicitis complicada en el grupo de alto riesgo (tabla 7).
ABC ROC y PC de las variables y PAS para discriminar apendicitis vs. DAI
| Variable | Apendicitis vs. DAI | ||||
|---|---|---|---|---|---|
| ABC | IC del 95% | PC | S, % | E, % | |
| Temperatura (°C) | 0,51 | 0,44-0,57 | 37,2 | 50,8 | 53,1 |
| Leucocitos (×109/L) | 0,79 | 0,74-0,85 | 10,5 | 89,4 | 57,3 |
| Neutrófilos (×109/L) | 0,79 | 0,73-0,84 | 7,5 | 90,2 | 60,1 |
| PCR (mg/L) | 0,64 | 0,58-0,71 | 25,5 | 43,2 | 79,7 |
| PAS (1-10) | 0,90 | 0,87-0,94 | 3 7 | 99,6 58,7 | 21,3 91,6 |
| PAS PCR (1-10) | 0,92 | 0,89-0,95 | 3 7 | 99,6 57,5 | 23,1 96,2 |
ABC: área bajo la curva; DAI: dolor abdominal agudo inespecífico; E: especificidad; IC: intervalo de confianza; PAS: Pediatric Appendicitis Score; PAS PCR: PAS modificado incluyendo la PCR; PC: valor del punto de corte con mayor capacidad de discriminación; PCR: proteína C reactiva; S: sensibilidad; vs.: versus.
PAS y PAS modificado en relación con DAI y tipos de apendicitis
| DAI | ANC | AC | |
|---|---|---|---|
| PAS | |||
| 1-3 | 41 (28,7%) | 1 (1,0%) | 0 (0,0%) |
| 4-7 | 101 (70,6%) | 61 (61,0%) | 7 (21,9%) |
| 8-10 | 1 (0,7%) | 38 (38,0%) | 25 (78,1%) |
| PAS PCR | |||
| 1-3 | 46 (32,2%) | 1 (1,0%) | 0 (0,0%) |
| 4-7 | 95 (66,4%) | 64 (64,0%) | 4 (12,5%) |
| 8-10 | 2 (1,4%) | 35 (35,0%) | 28 (87,5%) |
AC: apendicitis complicada; ANC: apendicitis no complicada; DAI: dolor abdominal agudo inespecífico; PAS: Pediatric Appendicitis Score; PAS PCR: Pediatric Appendicitis Score modificado incluyendo la proteína C reactiva.
El DAI se refiere a un cuadro de dolor abdominal agudo sin sospecha de causa orgánica, autolimitado y no recurrente. Es un diagnóstico de exclusión seguro en el niño, pues solo en un 1,6-5,8% se detectará finalmente una enfermedad específica, asociando un bajo riesgo de apendicitis no detectada. El DAI es el diagnóstico más frecuente al alta en los Servicios de Urgencias Pediátricos en casos de dolor abdominal agudo y es el proceso más común que requiere diagnóstico diferencial con la apendicitis en la práctica clínica8,9. En nuestro estudio, el DAI fue el principal diagnóstico (42%) en casos de sospecha de apendicitis.
El DAI presenta una distribución similar en ambos sexos12, pero la apendicitis es más frecuente en el varón, con una relación de 1,5-1,9:113, hecho que se refleja en la proporción predominante de este sexo en nuestro grupo (relación 2,4:1).
Hasta el 40-50% de los casos de apendicitis pueden no presentar algunos de los signos o síntomas considerados clásicos, como la migración del dolor abdominal hacia la FID, los signos de irritación peritoneal o la anorexia14. En nuestros casos de apendicitis, todos los signos y síntomas estudiados, excepto la temperatura y el dolor a palpación en la FID, mostraron diferencias significativas con el grupo de DAI, aunque en un porcentaje importante de pacientes no se observaron signos y síntomas clásicos.
Los signos de irritación peritoneal, como el dolor abdominal con la percusión, y la historia de migración del dolor abdominal hacia la FID son los que presentan mayor poder discriminatorio de apendicitis15. En el análisis multivariante realizado en este estudio, estos 2 hallazgos fueron las variables que presentaron mayor asociación con apendicitis, con un odds ratio de 20 y de 11, respectivamente. La importante asociación de la variable dolor con tos, salto y/o percusión, que mide la presencia de irritación peritoneal en el PAS, justifica su mayor puntuación.
Algunos estudios ya han apuntado que la temperatura tiene una utilidad diagnóstica limitada en la apendicitis16,17. En este estudio la temperatura no mostró utilidad para discriminar entre apendicitis y DAI.
Los marcadores inflamatorios más utilizados en el diagnóstico de apendicitis son la cifra absoluta de leucocitos, la cifra absoluta de neutrófilos y la determinación sérica de PCR, no encontrándose hasta ahora ningún otro que ofrezca mejores resultados6,7. La sensibilidad y la especificidad de la cifra de leucocitos y neutrófilos para el diagnóstico de apendicitis es muy variable en la literatura, con cifras del 55-89 y el 43-66%, respectivamente18,19. Su baja especificidad es debida a que también se elevan en muchos otros procesos que cursan con dolor en FID16,20. Tienen mayor utilidad en las primeras 24 h de evolución, pues los procesos inflamatorios e infecciosos se asocian a activación de los neutrófilos en las primeras 3-6 h del inicio del proceso21. Los leucocitos y los neutrófilos se consideran elevados en sangre, a efectos de diagnóstico de apendicitis, cuando sus cifras absolutas son superiores a 10,0×109/L y 7,5×109/L, respectivamente4,16,22. En este estudio, los niveles más discriminativos y su sensibilidad y especificidad coinciden con los valores reflejados en la literatura.
La sensibilidad y la especificidad de la PCR para el diagnóstico de apendicitis también son muy variables en la literatura, con cifras del 58-100 y el 28-93%, respectivamente19,23. La PCR es un marcador bioquímico de inflamación inespecífico, cuya síntesis se inicia a las 4-6 h del estímulo, duplicándose su concentración cada 8 h, de manera que su nivel sanguíneo se eleva de manera significativa a partir de las 12-24 h24. El poder de discriminación de apendicitis de la PCR no es alto, especialmente en estadios iniciales, donde su valor se superpone con los de otros procesos, pero sí es útil para diferenciar la apendicitis no complicada de la complicada19,22,25. Diferentes estudios muestran que una concentración de PCR entre 10-50mg/L se asocia a apendicitis no complicada, siendo más probable la existencia de complicación (gangrena o perforación) cuando supera esos valores6,18,26. En este estudio, la PCR resulta moderadamente útil para diferenciar entre apendicitis y DAI. El análisis de su rendimiento diagnóstico mediante la curva ROC establece una PC para discriminar apendicitis en un valor similar a los reflejados en la literatura (25,5mg/L).
Se ha observado que la combinación de diferentes marcadores inflamatorios incrementa el poder discriminatorio y predictivo de apendicitis15,17,27. La consideración conjunta de la cifra absoluta de leucocitos y PCR alcanza cifras de sensibilidad y especificidad del 90-95% para el diagnóstico de apendicitis, observándose una correlación entre el incremento de ambos valores y la severidad de la enfermedad23,25,26. Este incremento del poder discriminatorio y predictivo de la evaluación conjunta de la cifra de leucocitos y PCR hace especialmente interesante incluir como variable del PAS a la PCR.
En las últimas décadas, se han desarrollado diversas reglas de predicción para el diagnóstico de apendicitis en el niño y su uso clínico se ha asociado a un incremento de la precisión diagnóstica con disminución de la tasa de perforación28. La regla de predicción PAS, publicada en el año 2000, es la mejor evaluada en pacientes pediátricos29-31. Fue desarrollada mediante un análisis de regresión logística lineal múltiple de parámetros clínicos y analíticos, tras evaluar prospectivamente 1.170 niños de entre 4 y 15 años con sospecha de apendicitis. Está compuesta de 8 variables estadísticamente significativas a las que se les asignó un valor en función de su sensibilidad, especificidad, valores predictivos y precisión diagnóstica, de manera que la regla categoriza a los pacientes según el riesgo de apendicitis en una escala de 10 puntos4. Recientes revisiones sistemáticas de diferentes reglas de predicción de apendicitis utilizadas en niños concluyen que los estudios de validación del PAS tienen una mayor calidad metodológica y su rendimiento diagnóstico es mejor (sensibilidad del 93% y valor predictivo negativo del 10%), con un nivel 2 (regla ampliamente validada en múltiples escenarios) según la jerarquía de evidencia de las reglas de predicción publicada por el Grupo de trabajo de la Medicina Basada en la Evidencia5,32. Aunque actualmente se recomienda precaución el uso clínico del PAS, al no conseguir el rendimiento que se considera necesario5,29,33, sí se le reconoce utilidad para estratificar a los pacientes en grupos de bajo y alto riesgo, en los que puede ser innecesario realizar otras pruebas diagnósticas30,31,34, ayudar en la toma de decisiones clínicas y mejorar el uso de los recursos5,35. El PAS también es útil como una herramienta de predicción de la severidad de la apendicitis y de la aparición de complicaciones, y puede servir como guía para repetir en examen físico estructurado durante el periodo de observación4,33.
La sustitución de una variable en una regla de predicción clínica ha sido realizada pocas veces36 y nunca en el PAS, según la revisión de la literatura realizada. Dada la escasa utilidad de la temperatura para diferenciar entre apendicitis y DAI, se realizó su sustitución por la PCR en el Score. Este PAS modificado mejoró sensiblemente su rendimiento diagnóstico, aunque sin diferencias estadísticamente significativas, al distribuir de manera más adecuada a los pacientes en grupos de riesgo.
Algunas de las posibles limitaciones de este estudio serían: a) la imposibilidad de realizar el examen histopatológico del apéndice, considerada la prueba diagnóstica de referencia de apendicitis, en los pacientes del grupo de DAI (sesgo de verificación parcial o de prueba de referencia imperfecta)15,37. Estos pacientes no operados son asumidos como casos de DAI, pero estudios epidemiológicos y clínicos con pruebas de imagen han mostrado que la resolución espontánea de la apendicitis no complicada es posible38,39, por lo que no se podría excluir que algunos casos de DAI hayan sido casos de apendicitis resueltas. b) La heterogeneidad del grupo de DAI, con la posible inclusión de procesos patológicos específicos no detectados (sesgo de espectro)37. Hemos intentado minimizar este sesgo mediante los criterios de inclusión y exclusión. c) El intervalo entre la realización de la prueba de laboratorio y el momento de la apendicectomía (sesgo de progresión de la enfermedad)37. Para reducir este sesgo, se excluyeron los casos en donde este periodo superó las 12 h.
ConclusionesEl PAS ayuda en el diagnóstico diferencial entre apendicitis y DAI, estratificando adecuadamente a los pacientes en grupos de riesgo de apendicitis. El dolor en la FID con la tos, el salto y/o la percusión abdominal es la variable que presenta mayor asociación a apendicitis, lo que justifica su mayor puntuación en el PAS. Sería recomendable la sustitución de la temperatura en el Score, pues carece de poder de discriminación entre estos grupos. La PCR, categorizada en el valor de su mejor punto de corte para la discriminación de apendicitis (25,5mg/L), podría ser utilizada en su lugar, pues aunque su poder de discriminación de apendicitis versus DAI es moderado, su consideración conjunta con la cifra de leucocitos y neutrófilos es especialmente útil en el diagnóstico de apendicitis.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Presentación previa: este trabajo será enviado para su valoración como comunicación oral en el 65.° Congreso de la Asociación Española de Pediatría, Santiago, 2017.