Introducción
El estreptococo betahemolítico del grupo A es un microorganismo habitualmente relacionado con infecciones cutáneas y faringoamigdalares. La dermatitis perianal estreptocócica descrita inicialmente por Amren et al 1 en 1966 es una entidad bien definida que se caracteriza por afectar a niños de entre 6 meses y 10 años de edad y que predomina en el sexo masculino y en las estaciones de primavera e invierno 2,3. Clínicamente cursa con edema y eritema perianal de bordes frecuentemente bien definidos y en ocasiones asocia secreción mucopurulenta, estreñimiento secundario, fisuras perianales y/o rectorragia. Dichas lesiones pueden extenderse a tejidos vecinos y originar balanitis en niños y vulvovaginitis en niñas 4,5. El tratamiento antibiótico de elección es la administración oral de penicilina durante 10 días; este tratamiento suele ser eficaz clínica y bacteriológicamente, aunque se han descrito casos de recurrencias 6.
A pesar de ser una patología cuyas primeras descripciones datan de hace más de 35 años, es una entidad que suele estar infradiagnosticada en el ámbito pediátrico y se confunde con otras patologías de presentación clínica similar como candidiasis, dermatitis del pañal, psoriasis, abuso sexual e incluso con reagudizaciones de enfermedad inflamatoria intestinal. En el presente estudio se recoge información descriptiva de una serie de casos: analiza la frecuencia, clínica de presentación, sintomatología asociada, validez de la determinación rápida de antígeno estreptocócico (Strep A with OBCII Test Pack® Abbott Laboratories) y eficacia clínica y bacteriológica del tratamiento antibiótico oral con penicilina V en las dermatitis perianales causadas por el estreptococo betahemolítico del grupo A.
Pacientes y métodos
Estudio prospectivo y descriptivo de una serie de casos realizado entre los meses de mayo de 2004 y abril de 2005 en el servicio de urgencias de un hospital pediátrico terciario. Se seleccionaron aquellos niños entre 0 y 14 años que acudieron por eritema, edema y/o prurito perianal, y se recogieron dos muestras de secreciones perianales: una para determinación rápida de antígeno estreptocócico (Strep A with OBCII Test Pack® Abbott Laboratories) y otra diferente para cultivo (realizadas por el mismo observador).
Aquellos pacientes en los que la determinación rápida de antígeno estreptocócico fue positiva se incluyeron en el estudio y de ellos se recogió, mediante una historia clínica y en una base de datos, la edad, el sexo, el motivo de consulta, los antecedentes personales de interés (patología de base, infecciones y tratamientos previos, excluyendo del estudio a aquellos pacientes que habían recibido antibioterapia los 15 días previos al diagnóstico), colegio o guardería a la que acudía, y el número de personas convivientes con el niño con clínica similar. Fueron tratados durante 10 días con fenoximetilpenicilina oral en dosis de 40-50 mg/kg/día dividida en 2 dosis equivalentes administradas cada 12 h, asociándose tratamiento tópico con mupirocina al 2 % cada 8 h. Tras finalizar el tratamiento antibiótico se efectuó un control clínico y bacteriológico del paciente y se realizó una nueva determinación rápida de antígeno estreptocócico y un cultivo bacteriano perianal.
Los niños con determinación rápida negativa, pero en los que el cultivo de la secreción perianal fue positivo, también fueron incluidos en el estudio y se les llamó por teléfono para que acudieran al servicio de urgencias. En esta nueva visita se recogieron los datos epidemiológicos y se procedió igual que el grupo anterior.
Resultados
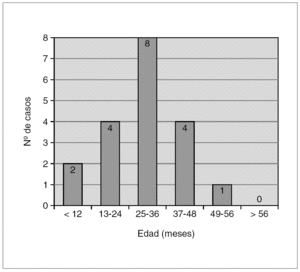
De las 66.202 urgencias pediátricas atendidas en nuestro servicio entre mayo de 2004 y abril de 2005 se analizaron 24 casos que habían consultado por intenso eritema, edema y/o prurito perianal (fig. 1). De éstos, un total de 19 pacientes (79 %) presentaron infección perianal por el estreptococo betahemolítico del grupo A, y se objetivó una frecuencia de casos por número de visitas global de 1/2.870 urgencias hospitalarias pediátricas. De estos 19 casos, 12 eran niños (63 %) y 7 niñas (36 %) con edades comprendidas entre los 6 meses y los 5 años (media: 30 meses) (fig. 2). Ninguno de estos 19 pacientes había recibido tratamiento antibiótico los 15 días previos, por lo que ningún paciente fue excluido del estudio.
Figura 1. Celulitis perianal estreptocócica.
Figura 2. Distribución de casos por edades.
En 18 de los 19 pacientes (94 %) se confirmó la presencia del estreptococo betahemolítico del grupo A tanto en la determinación rápida antigénica como en el cultivo de secreciones perianales, mientras que tan sólo en uno de los casos la determinación rápida fue negativa y el cultivo bacteriano perianal, positivo. Hubo otros 5 pacientes en los que tanto el test de determinación rápida como el cultivo fueron negativos. Analizando estos resultados, consideramos este test una técnica con sensibilidad (S) y especifidad (E) elevadas (S = 94 %; E = 100 %), pese a la baja muestra del estudio (tabla 1).
Respecto a la clínica de presentación de los niños con estreptococo perianal, todos los niños mostraban intenso eritema y/o edema perianal. Mientras que en 7 casos esta fue la única sintomatología observada, en el resto se presentaron otros síntomas asociados: 9 casos mostraban estreñimiento y/o dolor a la defecación (47 %); nueve, fisuras perianales (47 %); cuatro, episodios aislados de rectorragia (21 %), un paciente asociaba fiebre con exudado amigdalar y exantema escarlatiniforme (con determinación rápida de antígeno estreptocócico y cultivo faríngeo positivo); dos presentaban eritema vulvovaginal concomitante (10 %), y uno asociaba una placa de celulitis en antebrazo izquierdo de 5 x 5 cm de diámetro tras haber recibido la cuarta dosis de vacuna conjugada difteria-tétanos-pertussis acelular en las 48 h previas.
La clínica de presentación en los otros 5 niños (21 %) en los que tanto el test de determinación rápida como el cultivo fueron negativos fue intenso eritema perianal. Uno de los niños (9 %) asociaba eritema perianal recurrente y estreñimiento crónico, dos de los casos (18 %) presentaban fiebre (> 38 °C), otro de los casos deposiciones verdosas malolientes (9 %), y otro caso acudía por eritema perianal y vulvar (9 %). Fueron tratados con medidas higiénicas, pero se desconoce su evolución por no haber sido citados en el servicio de urgencias para una revisión posterior.
Realizamos un estudio comparativo por el test exacto de Fisher para evaluar si existe alguna relación entre los síntomas clínicos y el cultivo positivo, se ha hallado una tendencia a la asociación, aunque no significativa, entre las fisuras anales y la dermatitis perianal estreptocócica (p = 0,11 bilateral; p = 0,71 unilateral), aunque debemos tener en cuenta el escaso número de pacientes.
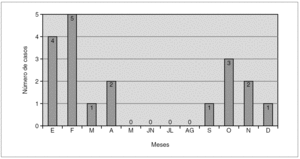
Dentro de la variabilidad estacional, el 52 % de los casos se presentaron en los meses de invierno, 26 % en otoño y 22 % en primavera. No se objetivó ningún caso entre los meses de mayo a agosto (fig. 3). Del total de niños, cinco habían presentado previamente brotes de dermatitis atópica (26 %), un caso tenía intolerancia a las proteínas de la leche de vaca, otro había sido diagnosticado recientemente de enfermedad celíaca y un paciente había presentado un episodio de impétigo facial en el mes previo. Respecto a otros antecedentes personales analizados, no se presentaron más casos en un mismo ámbito familiar, guardería o colegio.
Figura 3. Distribución de los casos por meses del año.
Al estudiar la sensibilidad antibiótica de los 19 cultivos positivos, se comprobó que todos ellos eran sensibles a penicilina (concentración inhibitoria mínima [CIM] < 0,03) y vancomicina, mostrando el 23 % resistencia a eritromicina y el 15 %, resistencia a clindamicina.
Todos los pacientes fueron tratados con fenoximetilpenicilina oral excepto un caso con sospecha previa de hipersensibilidad a penicilinas que fue tratado con claritromicina oral (15 mg/kg/día) durante 10 días. En 18 niños (95 %) se realizó un control clínico y bacteriológico pautado al finalizar el tratamiento. Tan sólo un paciente no acudió al servicio de urgencias para control.
Se observó buena evolución clínica en 16 pacientes (84 %); sólo en aquellos casos que asociaban vulvovaginitis persistieron las manifestaciones clínicas pese a la negativización del cultivo postratamiento. En dichos pacientes se prolongó el tratamiento tópico con mupirocina al 2 % durante una semana más y evolucionaron favorablemente. El control bacteriológico a los 10 días de tratamiento antibiótico continuó siendo positivo sólo en 2 pacientes (5 %), en quienes se inició tratamiento con amoxicilina oral (50 mg/kg/día) durante 7 días más, pero no se aisló el estreptococo betahemolítico del grupo A en el control ulterior.
Discusión
Aunque existen casos aislados previamente publicados de dermatitis perianal estreptocócica 4,7, este es el primer estudio prospectivo realizado en España en el que se evalúan las características epidemiológicas, clínicas y eficacia terapéutica en pacientes pediátricos con esta patología. En nuestra serie hemos obtenido una frecuencia de casos por número de visitas estimada en 1/2.500 urgencias pediátricas; esta frecuencia es algo inferior a la observada en las últimas series pediátricas publicadas 8,9 y podría estar infravalorada, ya que el estudio se ha realizado entre los niños atendidos en el servicio de urgencias pediátricas de nuestro hospital y no se han incluido los pacientes estudiados en atención primaria.
Es destacable el hecho de que en el 79 % de los casos que consultaron por intenso eritema y/o edema perianal se aisló el estreptococo betahemolítico del grupo A en el cultivo de secreciones perianales; por ello, consideramos adecuada realizar un cultivo de secreciones perianales en dichos pacientes con el fin de evitar diagnósticos equívocos y tratamientos ineficaces o contraproducentes 9,10 y el test de determinación rápida (Strep A with OBCII Test Pack® Abbott Laboratories) es rápido y fiable.
En concordancia con las series publicadas previamente, hemos encontrado una frecuencia significativamente mayor en el sexo masculino y una distribución por edades similar a la encontrada en casos de celulitis o impétigo estreptocócico 8 y claramente inferior a la descrita en los casos de faringoamigdalitis por el estreptococo betahemolítico del grupo A 11.
Hasta el momento actual no se ha podido establecer de forma definitiva el mecanismo exacto de transmisión. En las primeras series publicadas se han descrito casos de portadores asintomáticos 12 y se ha referido una posible relación con infecciones respiratorias de vías aéreas superiores en concordancia con la distribución estacional observada 11,13,14. En los últimos años se han objetivado brotes de transmisión intrafamiliar 15 y en instituciones cerradas 16, por lo que hoy en día muchos autores abogan por un mecanismo de transmisión gastrointestinal o por autoinoculación en posible relación con un aumento en el aislamiento del estreptococo betahemolítico del grupo A serotipo T28 en muestras de secreciones perianales 7,8. En nuestra serie no se pudo estudiar el serotipo causal ni se encontraron casos epidemiológicamente relacionados, por lo que no podemos aportar nuevos datos acerca del posible mecanismo de transmisión de esta enfermedad.
En otras series previamente publicadas se han documentado fallos terapéuticos significativos tras el tratamiento con penicilina oral 1,6,9,15 y se ha sugerido una mejor erradicación del estreptococo en secreciones perianales tras el tratamiento con macrólidos 16. También se ha documentado que la duración del tratamiento debe ser de 14 a 21 días 17, en función de la clínica y el control bacteriológico. En nuestros casos, hemos encontrado resistencias significativamente mayores a eritromicina con una sensibilidad in vitro del 100 % a penicilina y una respuesta clínica favorable en la mayoría de los pacientes tras un tratamiento de 10 días sin presentarse recurrencias durante el período de tiempo estudiado. Por lo tanto, consideramos que la administración de penicilina V oral durante 10 días es el tratamiento empírico de elección en nuestro medio.
Correspondencia: Dra. C. Míguez Navarro.
Servicio de Urgencias de Pediatría. Hospital Materno-Infantil Gregorio Marañón.
Dr. Castelló, 49. 28009 Madrid. España.
Correo electrónico: c.miguez09@gmail.com
Recibido en mayo de 2005.
Aceptado para su publicación en octubre de 2005.