Introducción
El intestino humano presenta escasa variedad de manifestaciones clínicas ante las agresiones, y destacan la diarrea y el sangrado 1. El diagnóstico diferencial del sangrado rectal en los primeros meses de vida incluye fisura anal, sangre materna digerida, enterocolitis necrosante, invaginación intestinal, vólvulo, enterocolitis infecciosa y la denominada colitis alérgica 2. Ésta incluye un amplio espectro de reacciones adversas a los alimentos. La alergia a proteínas de leche de vaca afecta al 2 % de los niños menores de 2 años, y son éstas el principal alérgeno alimentario en este grupo etario 3.
La colitis eosinofílica agrupa a un conjunto de entidades caracterizadas por un infiltrado inflamatorio en colon y recto, con predominio de eosinófilos que se manifiestan con síntomas gastrointestinales. La causa más frecuente es la alérgica. En el lactante, la colitis alérgica suele estar inducida por antígenos presentes en las proteínas de leche de vaca contenidas en las fórmulas o en la leche humana. Es una patología que generalmente se resuelve en la infancia, en la mayoría de los casos antes de los 2 años de edad. Clásicamente, se ha descrito en lactantes alimentados con fórmulas convencionales pero, de forma más reciente, se ha documentado un aumento de la incidencia en lactantes pequeños alimentados exclusivamente con leche materna.
Material y métodos
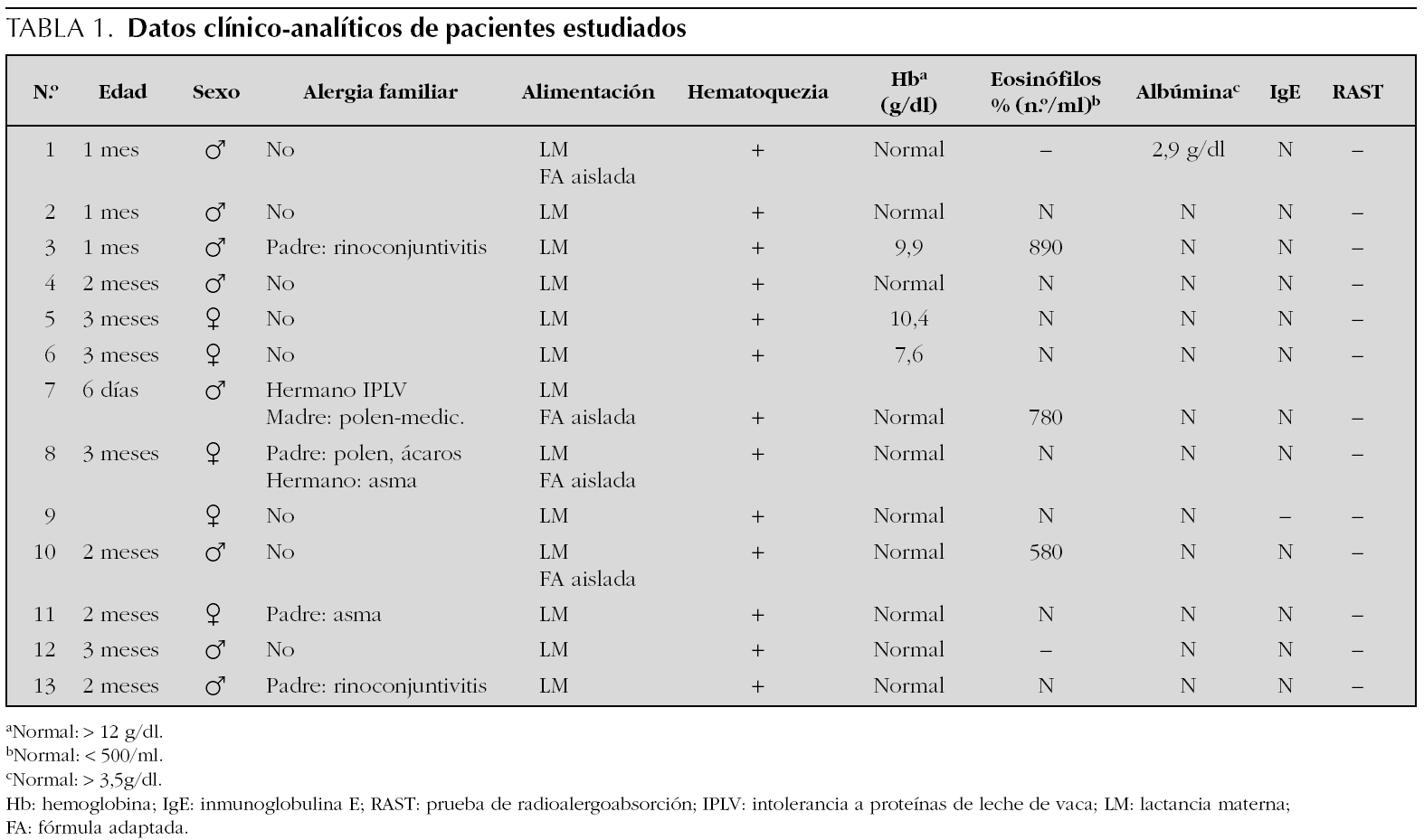
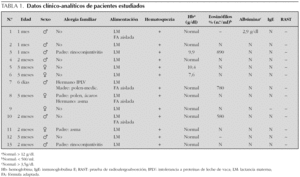
Estudio retrospectivo de los lactantes diagnosticados de colitis alérgica en nuestra unidad entre enero de 1997 y enero de 2004. Se trata de 13 lactantes que recibían lactancia materna exclusiva y que presentaron hematoquecia recurrente sin otros síntomas. Se han estudiado edad, sexo, historia neonatal, registro conocido de administración ocasional de biberón de fórmula en los primeros días de vida y antecedentes alérgicos familiares. Se investigaron causas infecciosas como citomegalovirus y Clostridium difficile. Se efectúa analítica (hemograma, albúmina, inmunoglobulinas, prueba de radioalergoabsorción [RAST] a proteínas vacunas), estudio radiológico (enema opaco y ecografía abdominal), colonoscopia y examen histológico de las muestras obtenidas. Finalmente, se analizó la duración de la exclusión de leche en la dieta y la necesidad de otro tratamiento según la evolución de cada caso.
Resultados
La edad media de presentación fue de 2 meses, aunque en el 77 % de los casos se dio entre los 0 y los 3 meses. El caso más precoz ocurrió en un niño de 6 días de vida, con un hermano que padeció intolerancia a las proteínas de leche de vaca. No hemos encontrado diferencias significativas en lo que respecta al sexo (8 niños y 5 niñas). Todos los pacientes fueron recién nacidos a término, sin antecedentes patológicos. Únicamente en 5 casos se constataron casos familiares de alergia (cuatro de ellos procesos respiratorios leves y otro niño tenía un hermano con intolerancia a proteínas de leche de vaca y madre alérgica a ácaros y pólenes).
Los 13 pacientes estaban recibiendo exclusivamente lactancia materna en el momento del diagnóstico, pero en 4/13 se constató la ingesta ocasional de algún biberón de fórmula de inicio en los primeros días de vida, sin relación significativa entre precocidad de la introducción de la fórmula aceptada y momento del inicio clínico.
La sintomatología predominante fue la digestiva: todos presentaban heces con moco y sangre. Ningún paciente tuvo síntomas respiratorios.
Entre los datos analíticos generales destacan anemia en 3/13, hipoalbuminemia (< 3,5 g/dl) en 1/13, déficit asociado de IgA en 5/13 y α1-antitripsina en heces normal en 6/6. El shell vial a citomegalovirus y la determinación de Clostridium difficile fueron negativos en todos los casos en que se analizaron. Los datos analíticos del componente alérgico fueron: eosinofilia periférica (> 500/μl) en 3/11, concentraciones de IgE normales en 12/12 y RAST negativo a proteínas de leche de vaca en 11/11 casos.
La ecografía de abdomen evidenció hallazgos patológicos en 10/12. El hallazgo principal fue engrosamiento de la pared colónica o de rectosigma. El enema opaco resultó alterado en 8/10 con presencia de mucosa en empedrado, con espiculaciones y ulceraciones mucosas.
En todos los casos en que se practicó colonoscopia (9/13) con toma de biopsias se confirmaron datos patológicos (friabilidad, hiperemia, granularidad, sangrado, etc.). Las lesiones se localizaron en el 77 % de casos en el colon descendente y/o sigma (62 % del total en rectosigma) y en el 23 % en colon transverso. La anatomía patológica demostró datos inflamatorios agudos, con granulación difusa y úlceras de fondo plano, intercaladas con áreas de mucosa sana, siempre con infiltración por polimorfonucleares, con aumento de eosinófilos en abscesos (tabla 1).
En todos los pacientes se inició tratamiento con exclusión en la dieta de la madre de la leche de vaca y sus derivados. En 10/13 no se evidenció mejoría, por lo que se requirió administración exclusiva de hidrolizado extenso de proteínas, manteniendo lactancia mixta (sin proteínas vacunas + hidrolizado) en 3 niños. Sólo 2/13 pacientes requirieron asociación de prednisona oral durante 2 semanas, por aumento del sangrado pese a introducir fórmula elemental, con buena evolución, para continuar luego sólo con tratamiento dietético.
La evolución fue favorable en todos los casos, con desaparición de la sintomatología y crecimiento adecuado. En 5/13 casos se hizo una prueba de provocación a los 12 meses, con buena tolerancia. En el resto de casos se introdujeron gradualmente las proteínas de leche de vaca entre los 12 y 18 meses, sin ninguna incidencia.
Discusión
La colitis alérgica fue descrita por primera vez por Rubin y Gryboski en 1966 4. Se caracteriza por cambios inflamatorios en el colon y en el recto, como resultado de una reacción inmunitaria a la ingestión de proteínas extrañas. Muchos alimentos han sido asociados al desarrollo de colitis alérgica (trigo, huevo, pescado, soja, etc.), pero el más comúnmente involucrado es la leche de vaca. Afecta fundamentalmente a lactantes en su primer año de vida y aumenta cada vez más su frecuencia en recién nacidos y lactantes que sólo toman leche materna. En nuestra unidad se han diagnosticado 13 casos en los últimos 5 años y ninguno anteriormente, lo que corrobora el aumento de incidencia. Hace 10 años, Machida 5 describió 34 casos, de los que sólo 10 eran lactantes exclusivamente amamantados. En nuestra serie lo son todos.
Existen dos teorías etiológicas: a) afectación primaria, por alteración del control inmunológico local frente al antígeno (no hay factores desencadenantes y suele haber antecedentes familiares de atopia o de intolerancia a proteínas vacunas); b) afectación secundaria, con lesión intestinal previa, en que se produce una entrada excesiva de antígenos que sensibilizan al paciente. Normalmente, a pesar de que el tracto gastrointestinal es permeable a los antígenos de la leche, la colitis alérgica no se expresa clínicamente, gracias a los mecanismos de defensa intestinales (función de barrera que favorece la exclusión inmune y función inmunológica asociada a la mucosa IgA, placas de Peyer que se encarga de la tolerancia inmunológica), pero, cuando hay alteración de los sistemas defensivos, aumenta la entrada de antígenos que ocasionan la sensibilización: al entrar en contacto el antígeno con la mucosa intestinal se desencadena una respuesta inmunitaria que conduce a la formación de un infiltrado inflamatorio que destruye las células epiteliales y es responsable último de la sintomatología 1,3.
Los factores de riesgo para el desarrollo de colitis alérgica son inmadurez de la función inmunitaria, alteración de la permeabilidad intestinal y otros que activan el sistema inmunitario local, susceptibilidad genética en conjunción con alimentos especialmente sensibilizantes (leche, huevo, pescado, frutos secos).
La mayoría de los pacientes con colitis alérgica muestran síntomas en los primeros 2 meses de vida, y se han publicado algunos casos de lactantes alimentados con fórmula adaptada normal que los presentaron en el primer día de vida, por lo que se postula una sensibilización in utero6,7. En nuestra serie, la edad media de inicio fue de 2 meses y ningún paciente era prematuro; un niño presentó síntomas a los 6 días de vida y no hemos encontrado publicado ningún caso tan precoz en lactantes exclusivamente amamantados. Se ha descrito la posibilidad de que otros alérgenos alimentarios presentes en la leche de madre puedan ser los responsables de la colitis.
La clínica de inicio fue siempre digestiva, con exploración física, peso y talla normales y sin repercusión en el estado general, lo que coincide con otros autores 7. La rectorragia fue el dato más constante. Los principales datos analíticos destacables en nuestra serie fueron: escasa disminución de la cifra de hemoglobina sérica, escasa frecuencia de eosinofilia periférica y leve e inconstante hipoalbuminemia, en ningún caso grave o persistente (en algunos estudios la hipoalbuminemia se considera un parámetro muy sensible y marcador de gravedad en la colitis alérgica). Coincidimos con otros autores en que el estudio inmunoalérgico (test cutáneos, RAST, IgE total) es de escasa utilidad diagnóstica, debido a que el mecanismo inmunoalérgico mediado por IgE es excepcional 1.
La ecografía es una técnica de gran especificidad (se evidencia engrosamiento de la mucosa 8) y de sensibilidad similar a la del enema opaco. La colonoscopia es imprescindible para el diagnóstico, con gran sensibilidad y especificidad, al permitir la localización y visión directa de la lesión y, además, tomar muestras para biopsia. El estudio histológico demuestra infiltración por eosinófilos (> 20 por campo de alta definición) y polimorfonucleares de la lámina propia, con aparición, en ocasiones, de abscesos crípticos 2. Este hallazgo justificaría la teoría de que son los eosinófilos los que producen el daño en la pared del colon 9,10.
El diagnóstico obliga a la exclusión de otras causas de colitis específica, por lo que resulta imprescindible la demostración de lesiones endoscópicas e histológicas 11. Además, se debe demostrar una adecuada respuesta al tratamiento dietético, que en general se consigue en 3-4 días. La eliminación de la proteína alergénica de la dieta del lactante, mediante el uso de hidrolizados extensos a base de caseína y/o la eliminación de la proteína de la dieta materna llevan a una resolución del sangrado rectal en todos los casos en 3-5 días 3,12,13. En nuestra serie detectamos que el 77 % de casos no respondió a la simple eliminación de las proteínas vacunas en la dieta materna, coincidiendo con lo descrito en otras publicaciones 5. Actualmente, la provocación con leche de vaca se considera innecesaria para el diagnóstico 8. Éste debe basarse en la sintomatología clínica, los hallazgos anatomopatológicos y la resolución de los síntomas al excluir las proteínas de leche de vaca 8, lo cual suele ocurrir al año de edad, tolerando una alimentación no restrictiva, con un pronóstico de crecimiento y evolución a largo plazo excelente 14,15. También coincide esto con nuestras apreciaciones. Machida et al 5 describen la posibilidad de persistencia del sangrado pese a la exclusión de proteínas vacunas, lo que señalaría la posibilidad de que estén implicados otros alérgenos.
Pumberger 2 describe mejoría espontánea del sangrado en 72 h, lo que permitiría plantear la posibilidad de que, en ciertos casos, esta patología sea autolimitada, sin necesidad de medidas. En todos nuestros casos se esperó 4-5 días antes de retirar definitivamente la lactancia materna. La aparición en uno de los pacientes de un hermano que padeció colitis alérgica con anterioridad, plantea dudas sobre la necesidad de utilizar terapéutica dietética preventiva en casos similares. Los esteroides sistémicos sólo son necesarios en casos en que la clínica persista o empeore pese a excluir el posible alérgeno de la dieta o en que exista gran extensión y profundidad de las lesiones mucosas (prednisona o metilprednisolona en dosis de 1-2 mg/kg/día).
Los resultados de nuestra serie indican que no en todo lactante con rectorragia hay que plantear diagnóstico de colitis alérgica y efectuar pruebas complementarias, a veces innecesarias. Ante la falta, en nuestros datos, de demostración clara de actividad a través de marcadores bioquímicos a diferencia de lo descrito por Machida 5, se puede concluir que lo primero que hay que plantearse, ante un lactante pequeño con sangrado rectal y alimentado exclusivamente con leche materna, es evaluar su estado general y, una vez descartadas causas infecciosas, estreñimiento y fisura anal, realizar ecografía abdominal y/o enema opaco para apreciar el estado de la pared del colon, eliminando en ese momento las proteínas vacunas de la dieta materna. Según los resultados obtenidos y si persiste el sangrado, se debe realizar colonoscopia con toma de biopsias.
Machida describe 10 niños exclusivamente amamantados y Pumberger 7, frente a 13 de nuestra serie. La principal conclusión es que se debe pensar en esta patología al afrontar el diagnóstico de lactantes amamantados que presenten sangrado rectal sin afectación del crecimiento o del estado general.
Correspondencia: Dr. J. Blasco Alonso.
Avda. Carlos Haya, 108 Bloque 3, 1.º - 3.º
29010 Málaga. España.
Correo electrónico: javicanario@eresmas.com
Recibido en noviembre de 2004.
Aceptado para su publicación en marzo de 2005.