En la práctica clínica no es infrecuente observar situaciones en las cuales se invita a los progenitores y la familia a dejar a los menores en soledad junto al equipo asistencial en estancias repletas de tecnología durante la realización de procedimientos, dando lugar en ocasiones a conflictos, pero sobre todo con consecuencias emocionales en los niños o adolescentes.
Se ha realizado una revisión narrativa de la literatura mediante búsqueda bibliográfica en la biblioteca virtual del sistema sanitario público de Andalucía, siendo los criterios de inclusión utilizados, estudios que conciernen a las experiencias de profesionales sanitarios y familiares sobre el acompañamiento de la población pediátrica en los procedimientos asistenciales. El resultado de la búsqueda se limitó a trabajos en humanos en español e inglés.
Esta revisión pone de manifiesto la necesidad de humanizar la asistencia sanitaria para mejorar la calidad de la atención. Se justifica la necesidad de acompañamiento de los menores, a través de trabajos que han analizado los factores que intervienen en la permanencia de estas conductas y actitudes tanto por profesionales como padres. Se recomienda la necesidad de políticas institucionales y figuras mediadoras que recojan las declaraciones de algunas sociedades nacionales e internacionales teniendo en cuenta aspectos legales, pero sobre todo los valores en juego desde una ética del cuidado y búsqueda del interés superior del menor.
In clinical practice, it is not rare to encounter situations in which parents and families are asked to leave the child alone with the health care team in rooms full of devices throughout the performance of procedures, which at times may give rise not only to conflicts but, more importantly, emotional sequelae in children or adolescents.
We conducted a narrative review of the literature by searching the digital library of the public health care system of Andalusia for articles concerning the experiences of health care professionals and families with the accompaniment of paediatric patients during health care procedures. We restricted the search to studies published in Spanish or English and conducted in humans.
The review evinced the need to humanise care in order to improve care quality. The need to accompany minors is supported by the evidence from works that have analysed the factors involved in the persistence of these behaviours and attitudes in both professionals and parents. We consider it necessary to develop institutional policies and appoint mediators to compile the statements of different national and international societies, taking into account legal aspects but, above all, the pertinent values from a health care ethics perspective, and in pursuit of the best interests of the child.
Esta petición, aparentemente simple y amable, encierra significados y sensibilidades distintas y genera emociones que en ocasiones pueden provocar conflictos. Es una pregunta que con mucha probabilidad resulta conocida, por haberla escuchado, incluso por haberla dirigido a los padres/familia (referido al grupo de personas estrechamente relacionado con el menor) en el contexto de la asistencia a un niño con alguna necesidad de salud.
Hasta ahora, esta conducta ha parecido correcta en una relación amable y educada, en un proceso de comunicación y toma de decisiones compartida.
Nadie cuestionaba hasta hace unos años, la paternal propuesta. Los padres evitaban presenciar el «mal rato» de su hijo y el pediatra y el equipo asistencial se sentían cómodos a la hora de realizar las distintas técnicas1.
En el contexto actual en el que se propugna la humanización de la asistencia sanitaria para mejorar la calidad de la atención, ¿es aceptable esta situación? ¿Y si los padres nos pidieran estar junto al niño? ¿Y si el menor no desea esa soledad impuesta entre personas, profesionales y estancias repletas de tecnología, poco amables y frías?
En respuesta a estas preguntas, el Comité de Bioética de la Asociación Española de Pediatría, tras la revisión de la bibliografía científica sobre este problema y su evolución a lo largo de los años, ha valorado la oportunidad de aportar unas recomendaciones en relación con la necesidad del acompañamiento de los niños, niñas y adolescentes en la realización de pruebas o técnicas en su asistencia sanitaria, así como el requerimiento de políticas institucionales y figuras mediadoras que desarrollen competencias y habilidades en la comunicación afectiva y efectiva, habilitando espacios y canales de comunicación, como recogen las declaraciones de algunas sociedades nacionales e internacionales, para facilitar la información y la toma decisiones compartida de forma creativa e innovadora en una oportunidad de humanizar la atención en las diversas situaciones clínicas y procedimientos asistenciales2.
Para ello, siguiendo el procedimiento de la deliberación, se intentará dar respuesta a las preguntas planteadas, a través del análisis de los hechos que se vienen observando y que están recogidos en distintos trabajos, los conflictos de valor que se producen y finalizar con una recomendación, que respete de mejor manera los valores desde una ética del cuidado y búsqueda del interés superior del menor.
MétodoDiseñoSe ha realizado una revisión narrativa de la literatura mediante la búsqueda bibliográfica en la biblioteca virtual del sistema sanitario público de Andalucía.
MuestraCriterios de inclusión y exclusión, por ejemplo: los criterios de inclusión utilizados fueron estudios que conciernen a las experiencias de profesionales sanitarios y familiares sobre el acompañamiento de la población pediátrica en los procedimientos asistenciales. Esta población la formaron pacientes de 18 años o menores.
Recopilación de datosSe usaron las siguientes palabras claves: «acompañamiento», «ética del cuidado», «familiares», «menor», «niños», «reanimación cardiopulmonar» y «técnicas». El resultado de la búsqueda se limitó a estudios en humanos en español e inglés.
ÉticaEn este estudio no ha habido participación directa de pacientes ni información de los mismos.
Antecedentes del acompañamiento e interés superior del menorAcompañamientoAntes del desarrollo de los hospitales, naturalmente las familias cuidaban a los enfermos en los hogares. Fueron la creación de los hospitales y el avance de la técnica asistencial los que impusieron la restricción de familiares. Los argumentos para esta prohibición de visitas se basaron principalmente en preocupaciones higiénicas3.
En el siglo pasado, algunos estudiosos de la psique humana empezaron a escribir sobre los efectos nocivos de la separación entre madre e hijo y se formuló la teoría del apego en un informe de la Organización Mundial de la Salud (OMS) en 1952. Sin embargo, no fue hasta la publicación del informe Platt en Reino Unido cuando se produjo una revolución en el cuidado de los niños pasando sucesivamente de la «participación de los padres», «colaboración en el cuidado» a una «atención centrada en el paciente y la familia» con recomendaciones en la participación de los padres en la asistencia, incluso en la reanimación y los procesos invasivos a pesar de lo cual la aceptación generalizada es inconsistente y la práctica varía enormemente4–10.
Son hechos contrastados la reticencia de los profesionales a la presencia de los familiares durante las técnicas, las dificultades arquitectónicas de espacio, así como el posible trauma y la ansiedad generada al visualizar las maniobras necesarias. Es también cierto que puede existir temor a sentirse evaluado y cuestionado, elevando la tensión.
Distintas publicaciones han visibilizado esta situación. El artículo publicado en Anales de Pediatría en 2008 «¿Están los padres durante los procedimientos invasivos?» recoge la práctica en 32 hospitales de España. En 2012 se muestra la evolución cultural en un nuevo trabajo titulado «¿Ha aumentado la presencia de los padres durante los procedimientos invasivos en urgencias en los últimos años?»11,12.
Los padres y la familia podrían alegar que el derecho del niño de ser acompañado está recogido en el tercer apartado de la Carta Europea de los Niños Hospitalizados, reconociendo la existencia de un vacío normativo, salvo el artículo 18.1 de la Constitución Española donde se describe el derecho a la intimidad personal y familiar, así como aspectos sobre la confidencialidad e información que se objetivan en la Ley 41/2002 del 14 de noviembre de autonomía del paciente donde se enumeran los derechos y obligaciones a la información clínica por parte del mismo o personas vinculadas a él, por razones familiares o de hecho en la medida que este lo permita13.
La vulnerabilidad del menor, expresada en unas necesidades emocionales independientemente de las diferencias culturales, psicológicas, espirituales, religiosas, económicas y sociales, subraya la importancia de la presencia de la familia. Sin olvidar la disminución de su ansiedad al tener acceso a la información y a las decisiones en primer plano14.
Interés superior del menorEn 2001, el grupo de trabajo de la confederación de especialistas pediátricos europeos definió el interés superior del menor teniendo en cuenta al niño como individuo humano, sujeto de derechos, con atención fundamentada en medicina basada en la evidencia, subsidiario de cuidados paliativos, rechazando la muerte intencionada y declarando que la discapacidad no era razón para limitar el esfuerzo terapéutico12.
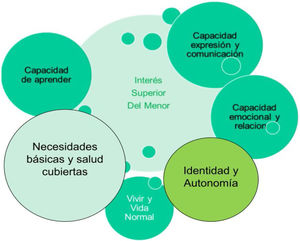
En la actualidad, el interés superior del menor se define como la posibilidad del niño en un futuro de ser autónomo, poseer una identidad propia, tener cubiertas las necesidades básicas y de salud, poder vivir una vida normal, capaz de relacionarse y emocionarse, y tener la capacidad de aprender, de expresar y comunicar su opinión en la comunidad15–17 (fig. 1).
La niñez es una construcción social de una etapa de la vida del ser humano en la cual se depositan valores que se han transformado con la evolución hacia el estado del bienestar. De forma característica, la toma de decisiones buscando el interés superior del menor se realiza escuchando su opinión o apoyándose en los vínculos y valores que ha podido expresar en decisiones anteriores o en otros contextos.
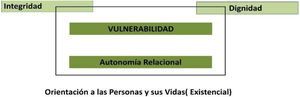
La relación clínica o asistencial cuando un niño, niña o adolescente y su familia identifican una necesidad de salud implica valores que aportan los distintos agentes que participan, enmarcada en los cuatro principios de la bioética. En el entorno europeo, se ha puesto el acento en el componente relacional de la autonomía y se ha propuesto un modelo centrado en la vulnerabilidad del ser humano (fig. 2)18.
Proyecto BIOMED II.
Basic ethical Principles in european bioethics and biolaw. Rendtorff15.
Los padres tienen de forma natural la patria potestad para proteger y cuidar de sus hijos. Tal y como recoge nuestro Código Civil en el artículo 154, la patria potestad «se ejercerá siempre en beneficio de los hijos». En el caso de que los padres no interpreten adecuadamente el mayor beneficio o que actúen en perjuicio del menor (art 158.3), el juez puede suspender la patria potestad y promover la tutela de este (art 215 y ss.).
El problema está en definir cuál es el «interés superior del menor» y quién debe establecerlo. Clásicamente, se ha asumido que el beneficio era objetivo y debía ser cumplido por todos en las decisiones de sustitución sobre menores o incapaces. Esa responsabilidad se ha dejado en manos de los padres quienes deberían poder decidir o pedir acompañar al niño o niña a la hora de la realización de técnicas más o menos invasivas.
El interés superior del menor es un criterio ético y legal que se debe tener en cuenta en cualquier decisión por sustitución o de forma compartida en la asistencia a la infancia, tal y como recoge la normativa reguladora de los niños y delimitado por la jurisprudencia. Según esta última, el interés superior del menor es todo aquello que le beneficia, en el sentido más amplio posible y no solo de orden material, también social, psicológico, moral, etc.; incluyendo todo lo que redunde en su dignidad como persona, en la protección de sus derechos fundamentales. Y todo ello, más allá de las preferencias personales de sus padres, tutores, guardadores, médicos o administraciones públicas. A este respecto la Ley Orgánica 1/1996, de Protección Jurídica del Menor, establece que: «Todo menor tiene derecho a que su interés superior sea valorado y considerado como primordial, en todas las acciones y decisiones que le conciernen tanto en el ámbito público como privado».
En caso de niños/as que no tienen aún un sistema de valores propio, las decisiones se realizan por sustitución. Pero, el derecho a decidir de los padres no es absoluto, ellos tienen la primera palabra, pero no la única. En el caso de que no actúen en beneficio del menor, la sociedad puede quitarles esa potestad para proteger «el interés superior» del mismo, entendido tal y como se explicita a continuación.
LegislaciónLa Ley Orgánica 8/2015 de modificación del sistema de protección a la infancia y adolescencia y la Ley 26/2015 de protección a la infancia y a la adolescencia han introducido los siguientes criterios a efectos de la interpretación y aplicación del interés superior del menor (artículo 2):
- a)
La protección del derecho a la vida, supervivencia y desarrollo del menor y la satisfacción de sus necesidades básicas, tanto materiales, físicas y educativas como emocionales y afectivas. Se recogen así los principios de no maleficencia y beneficencia.
- b)
La consideración de los deseos, sentimientos y opiniones del menor, así como su derecho a participar progresivamente, en función de su edad, madurez, desarrollo y evolución personal, en el proceso de determinación de su interés superior. Manifiesta el principio de autonomía.
- c)
La conveniencia de que la vida y el desarrollo del menor tenga lugar en un entorno familiar adecuado y libre de violencia. Aplica el principio de justicia.
- d)
La preservación de la identidad, cultura, religión, convicciones, orientación sexual e identidad de género o idioma del menor, así como la no discriminación de este por estas o cualesquiera otras condiciones, incluida la discapacidad, garantizando el desarrollo armónico de su personalidad. Una vez más considera el principio de autonomía.
El interés superior del menor necesita de la familia y los progenitores para tomar decisiones de forma compartida junto a los niños y adolescentes de maneras más correctas y sensibles, así como acompañar en el proceso de enfermedad y las técnicas necesarias para su diagnóstico y tratamiento. Sin embargo, en ocasiones pueden encontrarse padres que no desean estar presentes, por miedo y ansiedad o bien profesionales reticentes sobre todo en los procedimientos más invasivos como la reanimación cardiopulmonar.
En estos escenarios podría haber un conflicto de valores como la seguridad, la confidencialidad, la intimidad, la calidad asistencial, el profesionalismo, la autonomía relacional y el interés superior del menor19.
El profesional de la salud puede interpretar que supone más tiempo y entorpece la fluidez del trabajo, observando dificultad para informar. A ello se suma la falta de las estrategias necesarias para enfrentarse al estrés de los familiares, junto con mayor carga física y psíquica por la relación continuada con la familia, que inoportuna y causa interrupciones, así como el riesgo de aumentar la probabilidad de una infección nosocomial. Además, subyace la creencia de que la presencia de los padres complica la docencia, así como preocupaciones medicolegales20.
En el ámbito pediátrico, la familia debería ser parte inseparable del menor como reconocimiento del derecho de ser acompañado de forma permanente, como necesidad básica, complemento al tratamiento, a la que deben adaptarse los centros y la organización sanitaria, tal como recoge en su prólogo el decreto 246/2005 del 8 de noviembre de la Junta de Andalucía. La enfermedad coloca a las personas menores de edad en una posición de máxima debilidad, tanto física como psicológica. Dedica un artículo específico (Art.8), destacando el derecho del menor a estar acompañado permanentemente. Siendo muy exigente en cuanto a la posibilidad de restringirlo por causas que perjudiquen la tarea asistencial (suele ser el motivo por el que se justifica): se tomarán las medidas necesarias para evitar el perjuicio, sin olvidar un aspecto poco valorado en la infancia y la adolescencia como es la adecuada protección de la intimidad durante la exploración física o la realización de técnicas o procedimientos. Desde el consentimiento y la confianza es posible obtener la información que requerimos siempre que la persona menor perciba una garantía suficiente de confidencialidad y compartir las decisiones. Teniendo esto en cuenta, impedir la presencia de los padres no respeta los principios de autonomía y beneficencia aun cuando no se lesione el de no maleficencia para evitar daños al niño y su familia. La ausencia de los progenitores y/o familiares debe ser excepcional como por ejemplo en los casos de maltrato o en la atención a adolescentes que pueden expresar la voluntad de no querer ser acompañados por intimidad u otras razones respetando la confidencialidad y protección de datos si no existe un riesgo grave para su integridad o su vida.
Los problemas de salud y en concreto la presencia o acompañamiento en los procedimientos técnicos a los niños y niñas se abordan en la actualidad intentando superar el tradicional paternalismo tanto por parte de profesionales asistenciales como por las familias que demandan mayor participación en los cuidados, para una atención integral que tiene en cuenta aspectos no solo técnicos, sino también psicológicos y emocionales.
Fundamentos bioéticos del acompañamiento y cuidado en la atención en la niñezSolo se puede cuidar acompañando y por tanto el acompañamiento de los niños, niñas y adolescentes con problemas de salud está implícito en el cuidado que se puede construir o definir en torno a tres paradigmas fenomenológicos: fenómeno, intencionalidad y objeto del conocimiento.
- 1.
Los cuidados centrados en los niños y niñas y su familia, asociados a la efectividad, funcionalidad y seguridad, que deben ir dirigidos al reconocimiento de su dignidad con transparencia.
- 2.
La ética del cuidado relacionada con la educación y lo relacional, la perspectiva de género, la empatía (sentir con el otro) intentando evitar la sobreprotección, el sacrificio y el desgaste profesional.
- 3.
El «Whole Person Care» o modelo biopsicosocial con una visión holística, espiritual, con el reconocimiento de la humanidad del médico, la individualidad del niño y adolescente y la importancia de la relación terapéutica. Es decir, un cuidado integral del niño o niña como persona.
Otra forma de entender el cuidado puede ser de manera profesional o como un acto de caridad21.
Las personas, desde las fases iniciales de la vida y en la niñez, son poseedoras de dignidad, principio que nos identifica a todos y todas por igual. En el contexto de una ética de los cuidados, la dignidad y su vulnerabilidad deben respetarse con compasión, solidaridad y autonomía relacional (responsabilidad hacia los otros), junto a la familia en sentido integral físico, psicológico y emocional, en una humanización de la asistencia sanitaria, orientada a las personas y sus vidas.
El cuidado es una ayuda al otro a crecer y actualizarse en aras de mantener la vida de los individuos.
No hay etapa más importante de la vida de las personas que la niñez, siendo necesario en su práctica y experiencia incluir el respeto y aprecio al niño, niña o adolescente como ser independiente, desarrollando su máximo potencial de autocuidado. No es el resultado de una necesidad de cuidados o de ayuda, sino que contribuye a autodirigirse.
La presencia familiar se define por condicionantes culturales, religiosos, económicos etc., siendo el acompañamiento un constructo social, que se ha visibilizado y sensibilizado durante la pandemia de SARS-CoV-2, donde este se comprobó como algo importantísimo en el contexto de las Unidades de Cuidados Intensivos (UCI) o el periodo neonatal22.
También en Cuidados Paliativos pediátricos se ha destacado el acompañamiento y el cuidado consistente en la participación en los diferentes aspectos (físicos y emocionales), y también la toma de decisiones23.
El niño enfermo siente vulnerabilidad, soledad, despersonalización, miedo, incertidumbre, dolor e impotencia, situaciones que se superan mediante la solidaridad entre pacientes, la red social familiar y amigos, así como las actitudes de los profesionales de la salud.
Según Tronto, en Domínguez et al.24, el cuidado puede desarrollarse en cinco fases, que aparecen reflejadas en la tabla 1.
Fases del cuidado
| El cuidado | Deber | Acción | Valor |
|---|---|---|---|
| Primera fase | Ocuparse de los demás(caring about) | Reconocer las necesidades del otro. Preocuparse de… | Sensibilidad |
| Segunda fase | Hacerse cargo de algo(caring for) | Aceptar responsabilidades | Responsabilidad |
| Tercera fase | Dar cuidado y ayudar(care giving) | Realizar actividad | Competencia técnica y respeto |
| Cuarta fase | Recibir el cuidado(care receiving) | Servicio o actividad | Corresponsabilización |
| Quinta fase | Crear condiciones necesarias(caring with) | Autocuidado | Solidaridad |
Adaptada de Domínguez24.
La salud es el objetivo de la asistencia sanitaria. Su recuperación o su promoción es una experiencia de vida ligada al bienestar y el cuidado. El problema no radica en la enfermedad concreta o las técnicas para llegar a un diagnóstico y tratamiento del niño o niña, en su gravedad, en su dependencia, ni en la posible muerte, la cuestión clave es la ayuda para que esas experiencias sean vividas de la mejor manera posible y de forma activa por parte del paciente, favoreciendo el autocuidado de acuerdo con la cotidianeidad en el contexto familiar.
El cuidado del niño o niña es una actividad, una actitud, un compromiso, una experiencia, un proceso social que va más allá de la empatía y el afecto, y hace referencia a dimensiones como son la carga, el sentir o la preocupación en esa posible conexión cognitiva. Es una forma de organización social que se aprende de forma reflexiva y vocacional, personal, pero también social25. El cuidado y el acompañamiento en ese proceso debe ser un bien público y promocionado por las instituciones para corresponsabilizar, dar competencia técnica y respeto como describe Tronto24 en un acto de solidaridad.
Recomendación del Comité de Bioética de la Asociación Española de PediatríaEs imprescindible promover un modelo de atención centrado en la infancia y en la familia informando, empoderando y haciéndoles partícipes de las decisiones y los cuidados.
Aprehender el valor ético del cuidado más allá de los principios y la ética de la justicia y el procedimentalismo en las situaciones reales, hace necesario instaurar políticas, con guías que deben ser individualizadas en cada institución, evitando el poder de las relaciones de cuidado y el desgaste profesional, cuidando y acompañando como una actividad, una tarea profesional, una actitud y como compromiso moral26,27.
En este sentido hay numerosos ejemplos a nivel internacional en la instauración de políticas y guías como la Emergency Nurses Association, la American Association of critical care nurses, la European resuscitation council, la European Federation of critical care nursing associations, la European Society of Paediatric and Neonatal Intensive Care o el International Liason Committee on Resuscitation (ILCOR) que hablan del efecto beneficioso de ofertar a las familias, por sus aptitudes personales y relacionales, la oportunidad de estar presentes y la necesidad por parte de los profesionales de mostrar la sensibilidad en estas situaciones.
Desde la ética del cuidado se puede conseguir pasar de un acto individual, racional, responsable, privado y paternalista, donde el niño está en soledad, a un acto emocional, relacional, compasivo, empoderado y solidario que tiene en cuenta la perspectiva de género, basada en la confianza y la reciprocidad e interdependencia sustentada en la capacidad para la receptividad28 y para responder con una compasión respetuosa que se aprende con la experiencia del cuidado.
Se ha pasado de una perspectiva teórico-jurídica a una expresiva-deliberativa que fomenta el compromiso y comprende la igualdad como la posibilidad de entender las diferentes actitudes de los niños, niñas y adolescentes junto a sus familias de acuerdo con sus proyectos vitales. Compagina la razón con los sentimientos de forma cordial, superando el obstáculo de la objetividad y colocando la deliberación como el instrumento clave29.
Por todo ello, el Comité de Bioética de la Asociación Española de Pediatría recomienda la elaboración de guías, protocolos y políticas de acompañamiento en nuestros centros para el cumplimiento de un derecho del menor que redunda en su bien con la ayuda de un profesional que sirva de enlace entre el niño, su familia y los profesionales sanitarios con un decálogo que resume este posicionamiento (tabla 2).
Decálogo de acompañamiento del menor
| Decálogo de acompañamiento del menor en procedimientos diagnósticos y terapéuticos |
|---|
| El menor tiene derecho a estar acompañado de sus padres o de la persona que los sustituya el máximo tiempo posible durante la atención sanitaria (Ap.3 Carta Europea de los Niños Hospitalizados).La protección de los derechos fundamentales del menor implica el respeto a su dignidad y su derecho a ser informado en términos ajustados a su edad y nivel de comprensión.La presencia de los progenitores, familia y/o cuidadores puede disminuir la ansiedad en el menor, siendo reconocida como medida de analgesia no farmacológica.El acompañamiento del menor por los progenitores y/o familia ayuda a la toma de decisiones compartidas.El interés superior del menor guiará siempre cualquier actuación de los profesionales (Ley 8/2015).Las decisiones por sustitución, aquellas que toman los padres y/o tutores legales del niño, niña o adolescente, buscarán siempre el interés superior del menor.El acompañamiento del menor facilita el desarrollo de prácticas seguras.Los centros sanitarios serán entornos seguros para el menor (Ley 8/2021) respetando sus derechos y promoviendo un ambiente protector físico, psicológico y social.La profesionalidad incluye crear entornos y estrategias de cuidado que pongan al menor y su familia en el centro de la asistencia.Los procedimientos que realizamos de forma habitual no deben hacernos perder de vista la esencia del acto médico, el cuidado centrado en el menor y familia, en sus necesidades y sus valores. |
Es necesaria la formación de los profesionales sanitarios, para que con ayuda de estos protocolos se acompañe al niño y su familia de una manera integral incluyendo una medicina basada en valores que acoja diferencias culturales, religiosas, etc.
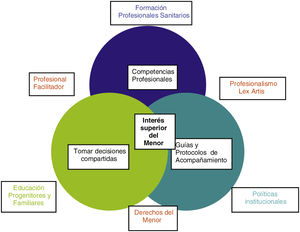
Las guías y protocolos deberían incluir las competencias y responsabilidades de cada miembro del equipo, donde al menos uno debería alcanzar la competencia necesaria para ser la figura del profesional facilitador o facilitador familiar que sirva de enlace entre los niños, niñas y familias con los especialistas participantes, tal y como refleja la figura 3.
Estas políticas institucionales sensibilizan sobre los beneficios para las infancias del acompañamiento de sus familias para un proceso de toma de decisiones compartidas disminuyendo la ansiedad de todos, así como la preocupación sobre las posibles consecuencias legales. De esta forma, abogamos por una lex artis que, reflejada en las historias clínicas, sirva de ejemplo teniendo en cuenta el vacío legal o normativo, así como diseñar estrategias para los posibles desenlaces de la situación, tanto para la familia como para los intervinientes en el equipo de salud, que deberá ser evaluado periódicamente y recibir apoyo educacional al respecto30.
FinanciaciónLa elaboración de este artículo no presentó ningún tipo de financiación institucional.
Conflicto de interesesLos autores en representación del Comité de Bioética de la Asociación Española de Pediatría declaran no tener ningún conflicto de intereses.
Este artículo ha tenido el aval de la Sociedad Española de Neonatología, Sociedad Española de Cuidados Paliativos de Pediatría, Sociedad Española de Urgencias de Pediatría, Sociedad Española de Hematología y Oncología de Pediatría, Sociedad Española de Cuidados Intensivos de Pediatría, Sociedad Española de Pediatría Social y Sociedad Española de Pediatría Hospitalaria.