El transporte de pacientes pediátricos críticos se relaciona con la aparición de eventos adversos e incidentes que empeoran su pronóstico. El objetivo principal fue conocer los incidentes producidos durante el transporte interhospitalario y analizar los cambios tras la implementación de medidas de seguridad. El objetivo secundario fue relacionar el acompañamiento familiar en la ambulancia con el número de incidentes.
Material y métodosEstudio prospectivo y observacional, incluyendo los pacientes trasladados por un equipo de transporte pediátrico especializado durante dos periodos: periodo1 (2017-2018) y periodo2 (2022-2023). Se compararon los incidentes entre los dos periodos tras haber implementado medidas de seguridad. Además, se comparó la presencia de padres en el transporte y su relación con los incidentes.
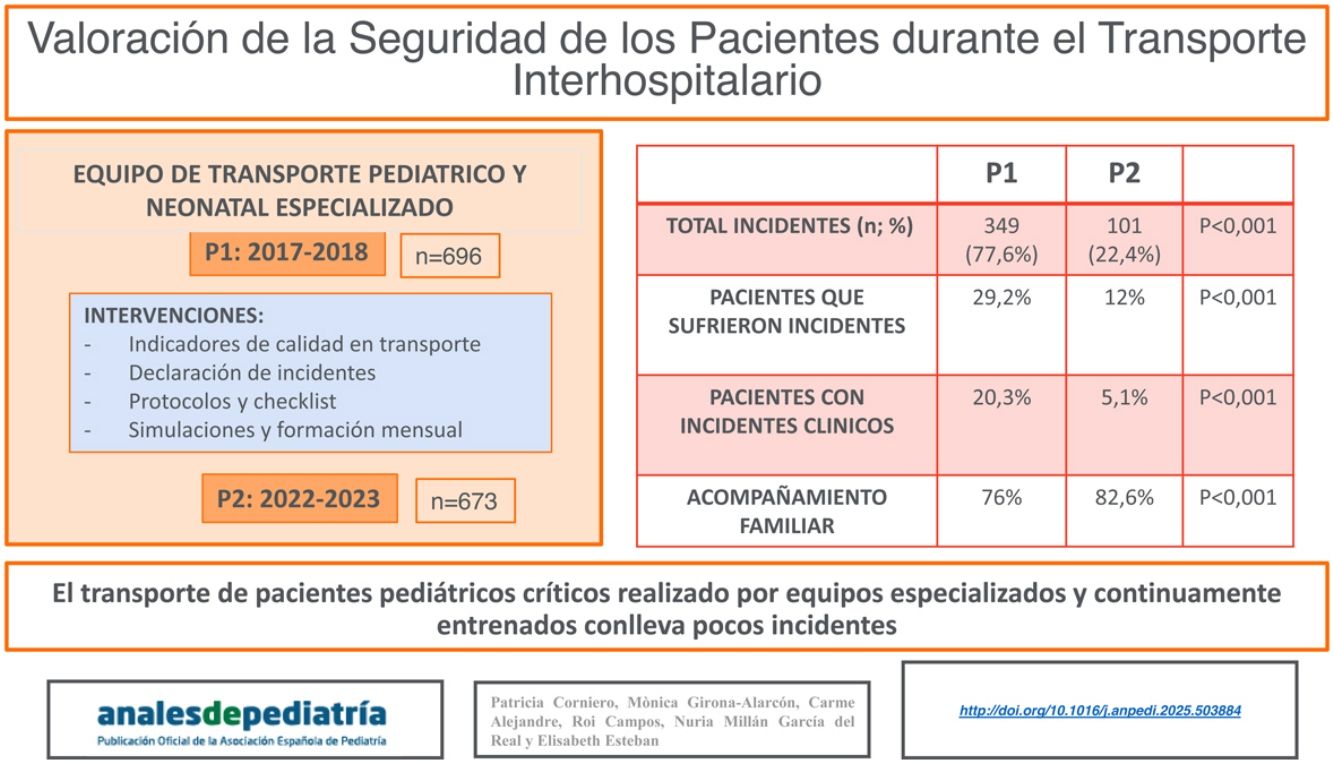
ResultadosSe analizaron 1.369 transportes. En total, 273 (20,7%) pacientes presentaron algún incidente durante el transporte, aunque el porcentaje fue menor en el periodo2 (29,2 vs. 12,0%, p<0,001), especialmente de pacientes con incidentes clínicos (20,3 vs. 5,1%, p<0,001). Los incidentes respecto a la pérdida de dispositivos y material fueron los menos frecuentes, sin diferencias entre los dos periodos.
Hubo un mayor acompañamiento por parte de los familiares en la ambulancia en el segundo periodo (76,0% vs. 82,6%, p=0,001), sin relacionarse con un aumento en los incidentes, con mayor porcentaje de padres en la cabina asistencial.
ConclusionesEl transporte interhospitalario pediátrico realizado por equipos formados en seguridad clínica conlleva pocos incidentes. Implementar medidas para mejorar la seguridad del paciente permite reducir estos incidentes y optimizar la calidad asistencial.
The transport of critically ill pediatric patients is associated with the occurrence of adverse events (AE) and incidents that worsen patient outcomes. The primary objective was to determine the AEs and incidents that occurred during interhospital transport and to analyze changes after the implementation of safety measures. The secondary objective was to analyze the association between the presence of family accompanying the patient in the ambulance and the number of incidents.
Material and methodsProspective and observational study, including patients transferred by a specialized pediatric transport team during two periods: period1 (2017-2018) and period2 (2022-2023). We compared incidents in the two periods after the implementation of safety measures. We also compared the presence of parents during the transport and its association with the occurrence of incidents.
ResultsWe analyzed 1369 transports. A total of 273 (20.7%) patients experienced some incident during transport, with a lower percentage in period 2 (29.2% vs 12.0%; P<.001), especially in patients with clinical incidents (20.3% vs 5.1%; P<.001). Incidents involving a lack of devices or supplies were least frequent, with no differences between the two periods.
Family accompanied the patient in the ambulance more frequently in the second period (76.0% vs 82.6%; P=.001), a finding that was not associated with an increase in incidents, with a higher percentage of transports with parents in the care cabin.
ConclusionsInterhospital pediatric transport performed by teams trained in clinical safety leads to few incidents. Implementing measures to improve patient safety can reduce the frequency of these incidents and optimize care quality.
Las unidades de cuidados intensivos pediátricos (UCIP) y neonatales (UCIN) en Cataluña se encuentran en las principales ciudades. El manejo de los pacientes en centros de alta especialización ha demostrado mejores resultados y ser costoefectivo1-3. Esta centralización genera la necesidad de traslados interhospitalarios (TIH) de pacientes críticos desde centros de menor complejidad4,5.
Hace 30 años, dentro del Sistema de Emergencias Médicas (SEM) se crearon las unidades específicas de transporte pediátrico y neonatal, responsable de la mayoría de los TIH de estos pacientes críticos. Actualmente está formado por dos unidades medicalizadas terrestres: una unidad aérea y una unidad terrestre de soporte vital avanzado con enfermería de refuerzo durante los meses de invierno.
El personal asistencial está compuesto por un pediatra, una enfermera y un técnico de emergencias sanitarias, todos ellos con formación y experiencia en cuidados intensivos pediátricos y neonatales y en el transporte especializado pediátrico6.
La complejidad de los pacientes que se trasladan puede generar un riesgo de ocasionar efectos adversos (EA) no deseados, especialmente en los pacientes pediátricos, ya que son más vulnerables a sufrir errores derivados de los cuidados médicos, ya sea por cálculo incorrecto de dosis o en relación con la toma de decisiones. Estos errores se acentúan más con pacientes críticos7,8. Dado el alto riesgo de morbimortalidad, la calidad del TIH está condicionada tanto por el nivel de preparación y especialización del equipo como por la adecuada estabilización del paciente en el hospital emisor9-11.
Son numerosas las publicaciones que abordan la necesidad de fomentar la cultura de seguridad del paciente para mejorar la calidad asistencial, disminuir los EA y facilitar oportunidades de aprendizaje8,11-13.
El TIH mediante equipos especializados de transporte pediátricos ha demostrado disminuir el número de EA y la mortalidad9,10,14. Este tipo de transporte implica tiempos de estabilización más largos, dejando atrás el concepto de la «hora de oro» para los TIH, ya que permite llevar el soporte de las UCI a los pacientes10,15. Existen numerosas publicaciones en relación con este tema, pero su comparación es difícil por la diversidad de los equipos de transporte, los sistemas sanitarios, o las definiciones de EA y de gravedad16-18. A nivel nacional tan solo encontramos dos artículos pediátricos centrados en la seguridad19,20.
La medicina, y especialmente la pediatría, están cada vez más enfocadas en los cuidados centrados en la familia, lo que también influye en el transporte interhospitalario y puede tener implicaciones en la seguridad de los traslados.
El objetivo principal de este estudio consistió en conocer las características de los incidentes que se produjeron durante el transporte interhospitalario terrestre y evaluar los cambios tras la implementación de medidas de seguridad. El objetivo secundario fue conocer la frecuencia del acompañamiento familiar en la ambulancia y su relación con los incidentes en el transporte.
Material y métodosSe realizó un estudio prospectivo y observacional. Se incluyeron todos los pacientes trasladados por un equipo de transporte pediátrico y neonatal especializado con edades comprendidas entre los 0 y los 18años. No hubo ningún criterio de exclusión.
El tiempo de recogida de datos se realizó en dos periodos: el primero desde el 1 de julio de 2017 hasta el 30 de junio de 2018, y el segundo periodo, desde el 1 de octubre de 2022 hasta el 30 de septiembre de 2023.
Entre ambos periodos, el grupo de seguridad del servicio realizó un análisis preliminar de los resultados y decidió establecer diversas medidas (tabla 1): implementación de indicadores de calidad en transporte creados en el año 2018 a nivel nacional (tabla 2)13, creación de un grupo de trabajo en la unidad con monitorización de los indicadores, y difusión de resultados, declaración y análisis de incidentes, elaboración de protocolos y checklist y simulaciones centradas en algunos incidentes concretos. Se decidió esperar unos años con el objetivo de que las medidas y dinámicas de trabajo fueran asimiladas por el equipo antes de volver a valorar los mismos ítems.
Medidas implementadas
| IC en transporte | Nivel nacional: base de datos y reuniones semestrales |
| IC en transporte | Revisión mensual de los indicadores en la reunión de equipo |
| Protocolos relacionados con IC | • Transferencia• Uso de transwarmer• Temperatura de la incubadora• SRI en la unidad• Humidificación de gases |
| Formaciones mensuales relacionadas con incidentes | • Uso de capnografía• Hipotermia terapéutica• Preparación de medicaciones• Monitorización en la unidad• Cálculo del consumo de gases |
| Simulaciones | • Intubación dentro de la incubadora de transporte• Paro cardiorrespiratorio durante el transporte• Transferencias en situaciones complejas• Estabilización del diversos pacientes críticos |
| Notificación de incidentes | • Registro en el pase de guardia• Registro en el sistema de notificación del hospital |
IC: indicadores de calidad.
Indicadores de calidad (SECIP 2018)
| • Tiempo de movilización del equipo |
| • Fallo del equipamiento electromédico |
| • Agotamiento de los gases medicinales |
| • Adecuada inmovilización y retención del paciente |
| • Transferencia estandarizada |
| • Evaluación del dolor |
| • Pérdida de dispositivo |
| • Errores de medicación |
| • Lesiones del paciente debido al traslado |
| • Eventos adversos graves |
| • Verificación correcta del tubo endotraqueal |
| • Monitorización con capnografía en pacientes ventilados |
| • Extubaciones accidentales |
| • Hipotermia neonatal no terapéutica |
| • Hipotermia neonatal pasiva en encefalopatía hipóxico-isquémica |
Según las definiciones de la OMS del 200921, se entiende por incidente cualquier evento que podría haber causado daño, y por EA, el incidente que ocasiona daño al paciente. En este estudio se consideraron EA todos los incidentes que podían ocasionar un daño grave al paciente y se contabilizaron como incidentes para maximizar las oportunidades de mejora.
VariablesSe recogieron datos demográficos y clínicos como edad, sexo y motivo que requirió el traslado, así como las intervenciones realizadas por el equipo de transporte. Estas intervenciones incluyeron la administración de soporte respiratorio (oxígeno, cánulas nasales de alto flujo, ventilación no invasiva [VNI], ventilación mecánica convencional [VMC]) y soporte hemodinámico (administración de volumen e inotrópicos). También se registraron los tiempos de estabilización y traslado del paciente.
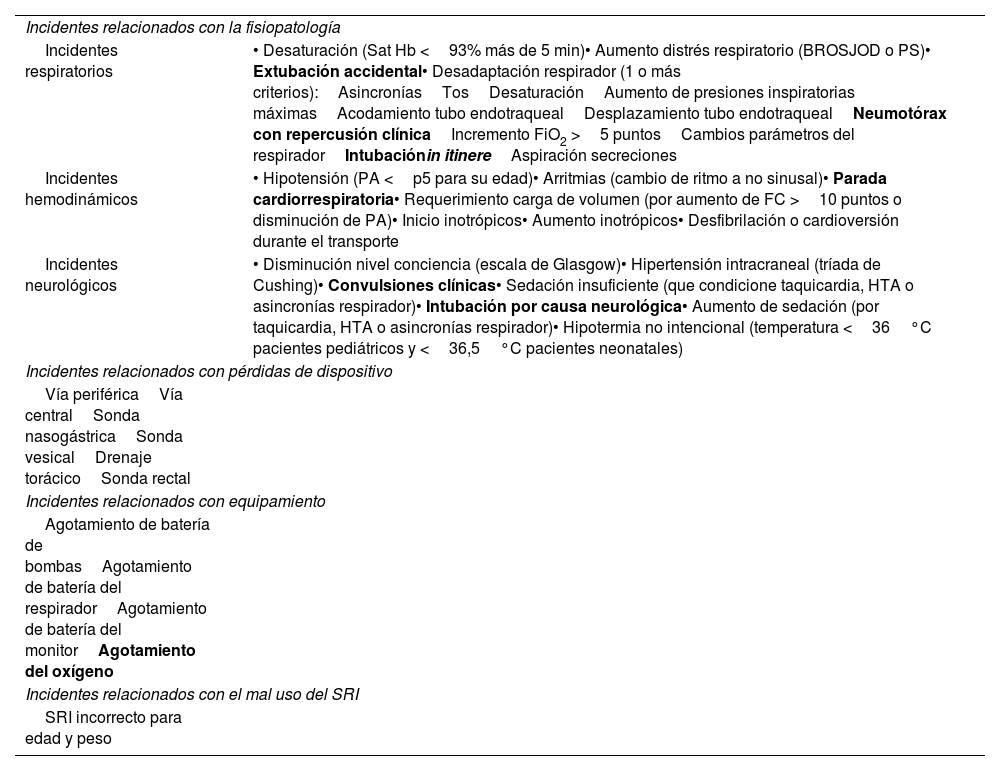
Se recogieron variables específicas para registrar los incidentes durante el traslado, que se dividieron en incidentes relacionados con la fisiopatología del paciente, los dispositivos, el equipamiento y el uso inadecuado del sistema de retención infantil (SRI). Dichas variables se resumen en la tabla 3. Las variables que aparecen en negrita corresponden a EA.
Clasificación de los incidentes
| Incidentes relacionados con la fisiopatología | |
| Incidentes respiratorios | • Desaturación (Sat Hb <93% más de 5 min)• Aumento distrés respiratorio (BROSJOD o PS)• Extubación accidental• Desadaptación respirador (1 o más criterios):AsincroníasTosDesaturaciónAumento de presiones inspiratorias máximasAcodamiento tubo endotraquealDesplazamiento tubo endotraquealNeumotórax con repercusión clínicaIncremento FiO2 >5 puntosCambios parámetros del respiradorIntubaciónin itinereAspiración secreciones |
| Incidentes hemodinámicos | • Hipotensión (PA <p5 para su edad)• Arritmias (cambio de ritmo a no sinusal)• Parada cardiorrespiratoria• Requerimiento carga de volumen (por aumento de FC >10 puntos o disminución de PA)• Inicio inotrópicos• Aumento inotrópicos• Desfibrilación o cardioversión durante el transporte |
| Incidentes neurológicos | • Disminución nivel conciencia (escala de Glasgow)• Hipertensión intracraneal (tríada de Cushing)• Convulsiones clínicas• Sedación insuficiente (que condicione taquicardia, HTA o asincronías respirador)• Intubación por causa neurológica• Aumento de sedación (por taquicardia, HTA o asincronías respirador)• Hipotermia no intencional (temperatura <36°C pacientes pediátricos y <36,5°C pacientes neonatales) |
| Incidentes relacionados con pérdidas de dispositivo | |
| Vía periféricaVía centralSonda nasogástricaSonda vesicalDrenaje torácicoSonda rectal | |
| Incidentes relacionados con equipamiento | |
| Agotamiento de batería de bombasAgotamiento de batería del respiradorAgotamiento de batería del monitorAgotamiento del oxígeno | |
| Incidentes relacionados con el mal uso del SRI | |
| SRI incorrecto para edad y peso | |
BROSJOD score: escala de gravedad de bronquiolitis del Hospital Sant Joan de Déu; FC: frecuencia cardíaca; FiO2: fracción inspirada de oxígeno; HTA: hipertensión arterial; p: percentil; PA: presión arterial; PS: Pulmonary Score; Sat Hb: saturación de hemoglobina; SRI: sistema de retención infantil.
Las variables que aparecen en negrita corresponden a efectos adversos (EA).
Además, se registró si alguno de los padres acompañaba al paciente y si se situaba en la cabina asistencial o en la cabina delantera.
Análisis estadísticoEl análisis estadístico se realizó utilizando IBM SPSS 29.0 Statistics®. Las variables categóricas se indicaron como frecuencias (n) y porcentajes (%), mientras que las variables continuas se expresaron como mediana y rango intercuartílico (RIC) debido a su distribución no normal. La comparación de variables categóricas se realizó mediante la prueba de χ2 o la prueba exacta de Fisher. Las variables continuas se compararon con la prueba U de Mann-Whitney. Se consideraron estadísticamente significativos valores de probabilidad inferiores a 0,05.
ÉticaEl estudio fue aprobado por el Comité de Ética Asistencial del Hospital (Códigos CEIm: PIC-87-17 y PIC-101-22) y los padres firmaron los consentimientos informados en todos los casos.
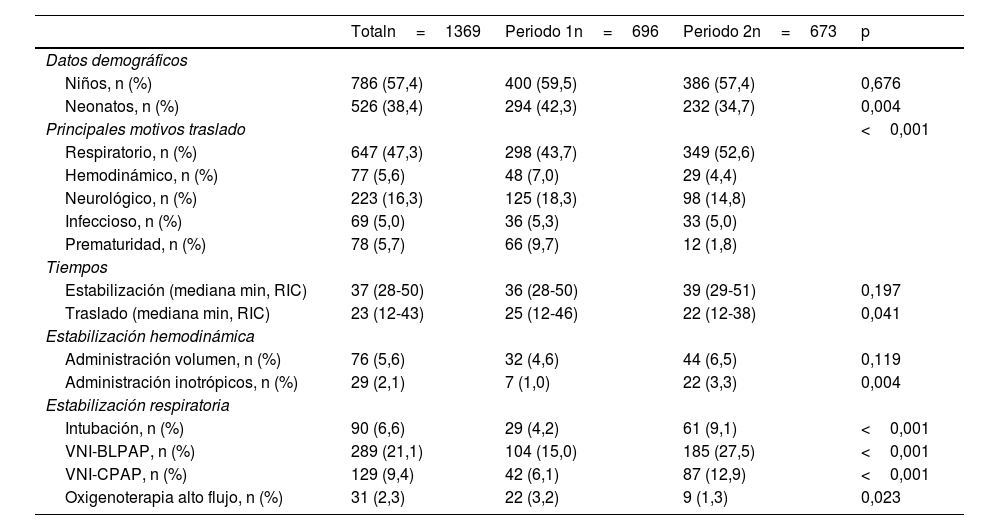
ResultadosSe analizaron 1.369 transportes: 696 (50,8%) en el primer periodo y 673 (49,2%) en el segundo. Del total de los pacientes, el 61,4% fueron pediátricos y el 38,4%, neonatales (menores de 30días de vida). Según el sexo, 786 (57,4%) fueron niños. La mediana del tiempo de estabilización fue de 37minutos (RIC: 28-50), y la mediana del tiempo de traslado fue de 23minutos (RIC: 12-43).
En cuanto a la complejidad de los pacientes, 960 pacientes (73,4%) requirieron ser trasladados a una UCI (pediátrica o neonatal). Precisaron VNI 418 pacientes (30,5%): 289 (21,1%) con dos niveles de presión (BLPAP) y 129 (9,4%) con CPAP. Un 6,6% (90 pacientes) fueron trasladados con VMC. Para la estabilización hemodinámica, 76 pacientes (5,6%) precisaron administración de cargas de volumen y 29 (2,1%), inotrópicos. Las diferencias entre los dos periodos se reflejan en la tabla 4.
Distribución de la muestra por periodos
| Totaln=1369 | Periodo 1n=696 | Periodo 2n=673 | p | |
|---|---|---|---|---|
| Datos demográficos | ||||
| Niños, n (%) | 786 (57,4) | 400 (59,5) | 386 (57,4) | 0,676 |
| Neonatos, n (%) | 526 (38,4) | 294 (42,3) | 232 (34,7) | 0,004 |
| Principales motivos traslado | <0,001 | |||
| Respiratorio, n (%) | 647 (47,3) | 298 (43,7) | 349 (52,6) | |
| Hemodinámico, n (%) | 77 (5,6) | 48 (7,0) | 29 (4,4) | |
| Neurológico, n (%) | 223 (16,3) | 125 (18,3) | 98 (14,8) | |
| Infeccioso, n (%) | 69 (5,0) | 36 (5,3) | 33 (5,0) | |
| Prematuridad, n (%) | 78 (5,7) | 66 (9,7) | 12 (1,8) | |
| Tiempos | ||||
| Estabilización (mediana min, RIC) | 37 (28-50) | 36 (28-50) | 39 (29-51) | 0,197 |
| Traslado (mediana min, RIC) | 23 (12-43) | 25 (12-46) | 22 (12-38) | 0,041 |
| Estabilización hemodinámica | ||||
| Administración volumen, n (%) | 76 (5,6) | 32 (4,6) | 44 (6,5) | 0,119 |
| Administración inotrópicos, n (%) | 29 (2,1) | 7 (1,0) | 22 (3,3) | 0,004 |
| Estabilización respiratoria | ||||
| Intubación, n (%) | 90 (6,6) | 29 (4,2) | 61 (9,1) | <0,001 |
| VNI-BLPAP, n (%) | 289 (21,1) | 104 (15,0) | 185 (27,5) | <0,001 |
| VNI-CPAP, n (%) | 129 (9,4) | 42 (6,1) | 87 (12,9) | <0,001 |
| Oxigenoterapia alto flujo, n (%) | 31 (2,3) | 22 (3,2) | 9 (1,3) | 0,023 |
BLPAP: bilevel positive airway pressure=VNI con dos niveles de presión; CPAP: continous positive airway presure=VNI con un nivel de presión (presión continua en la vía aérea); min: minutos; RIC: rango intercuartílico; VNI: ventilación no invasiva.
En el periodo2 hubo menos porcentaje de pacientes neonatales (42,3 vs. 34,7%, p=0,004). Además, en el periodo2 los pacientes presentaron mayor complejidad al requerir con más frecuencia inotrópicos (p=0,004) y soporte respiratorio con VMC o VNI (p<0,001).
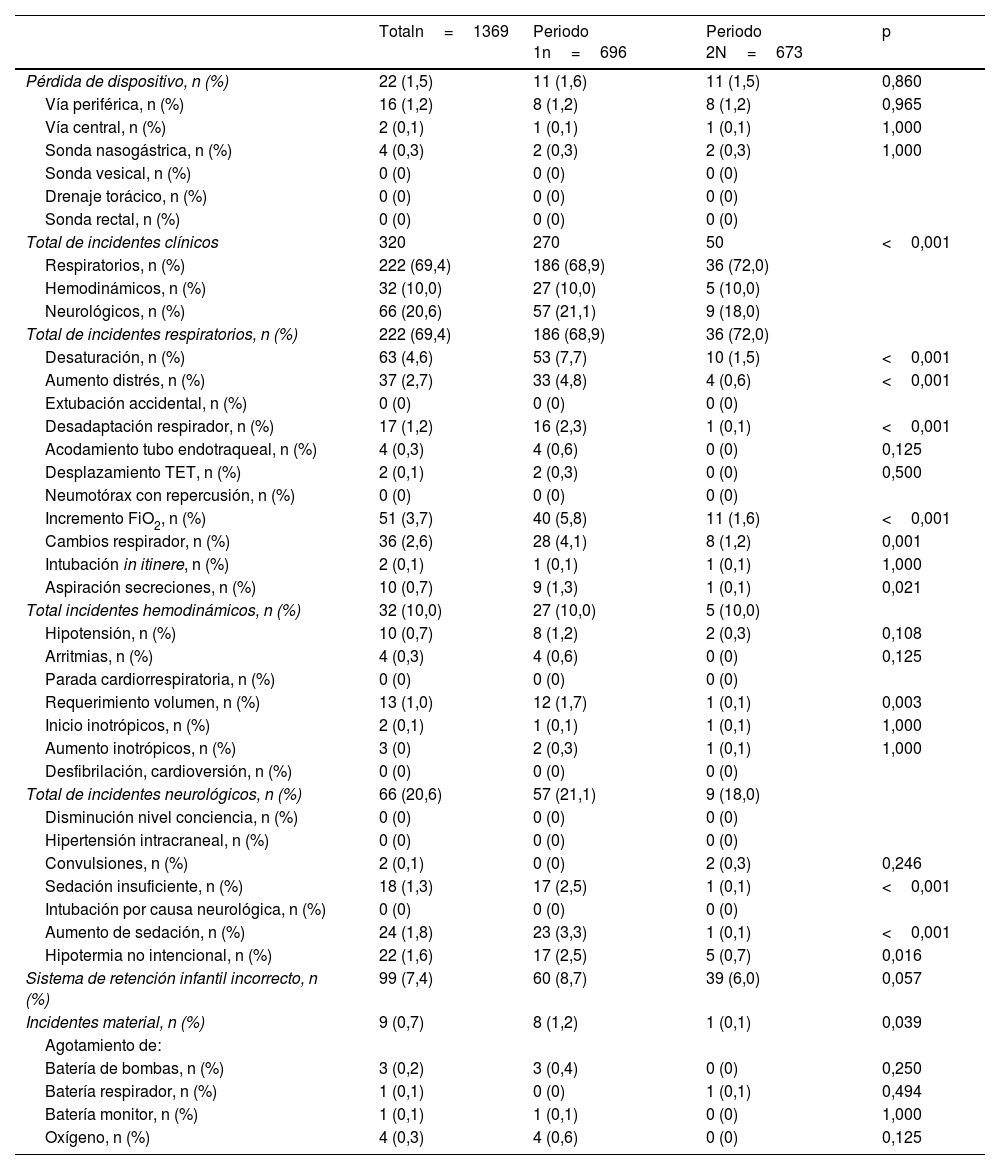
Hubo un total de 450 incidentes, que afectaron a 273 pacientes (20,7% de los transportes). Del total de incidentes, 349 (77,6%) fueron en el primer periodo y 101 (22,4%) en el segundo. Los incidentes y su comparación entre los dos periodos se recogen en la tabla 5. Los incidentes por pérdidas de dispositivo representaron un 1,5%, sin diferencias entre los dos periodos.
Incidentes durante el transporte
| Totaln=1369 | Periodo 1n=696 | Periodo 2N=673 | p | |
|---|---|---|---|---|
| Pérdida de dispositivo, n (%) | 22 (1,5) | 11 (1,6) | 11 (1,5) | 0,860 |
| Vía periférica, n (%) | 16 (1,2) | 8 (1,2) | 8 (1,2) | 0,965 |
| Vía central, n (%) | 2 (0,1) | 1 (0,1) | 1 (0,1) | 1,000 |
| Sonda nasogástrica, n (%) | 4 (0,3) | 2 (0,3) | 2 (0,3) | 1,000 |
| Sonda vesical, n (%) | 0 (0) | 0 (0) | 0 (0) | |
| Drenaje torácico, n (%) | 0 (0) | 0 (0) | 0 (0) | |
| Sonda rectal, n (%) | 0 (0) | 0 (0) | 0 (0) | |
| Total de incidentes clínicos | 320 | 270 | 50 | <0,001 |
| Respiratorios, n (%) | 222 (69,4) | 186 (68,9) | 36 (72,0) | |
| Hemodinámicos, n (%) | 32 (10,0) | 27 (10,0) | 5 (10,0) | |
| Neurológicos, n (%) | 66 (20,6) | 57 (21,1) | 9 (18,0) | |
| Total de incidentes respiratorios, n (%) | 222 (69,4) | 186 (68,9) | 36 (72,0) | |
| Desaturación, n (%) | 63 (4,6) | 53 (7,7) | 10 (1,5) | <0,001 |
| Aumento distrés, n (%) | 37 (2,7) | 33 (4,8) | 4 (0,6) | <0,001 |
| Extubación accidental, n (%) | 0 (0) | 0 (0) | 0 (0) | |
| Desadaptación respirador, n (%) | 17 (1,2) | 16 (2,3) | 1 (0,1) | <0,001 |
| Acodamiento tubo endotraqueal, n (%) | 4 (0,3) | 4 (0,6) | 0 (0) | 0,125 |
| Desplazamiento TET, n (%) | 2 (0,1) | 2 (0,3) | 0 (0) | 0,500 |
| Neumotórax con repercusión, n (%) | 0 (0) | 0 (0) | 0 (0) | |
| Incremento FiO2, n (%) | 51 (3,7) | 40 (5,8) | 11 (1,6) | <0,001 |
| Cambios respirador, n (%) | 36 (2,6) | 28 (4,1) | 8 (1,2) | 0,001 |
| Intubación in itinere, n (%) | 2 (0,1) | 1 (0,1) | 1 (0,1) | 1,000 |
| Aspiración secreciones, n (%) | 10 (0,7) | 9 (1,3) | 1 (0,1) | 0,021 |
| Total incidentes hemodinámicos, n (%) | 32 (10,0) | 27 (10,0) | 5 (10,0) | |
| Hipotensión, n (%) | 10 (0,7) | 8 (1,2) | 2 (0,3) | 0,108 |
| Arritmias, n (%) | 4 (0,3) | 4 (0,6) | 0 (0) | 0,125 |
| Parada cardiorrespiratoria, n (%) | 0 (0) | 0 (0) | 0 (0) | |
| Requerimiento volumen, n (%) | 13 (1,0) | 12 (1,7) | 1 (0,1) | 0,003 |
| Inicio inotrópicos, n (%) | 2 (0,1) | 1 (0,1) | 1 (0,1) | 1,000 |
| Aumento inotrópicos, n (%) | 3 (0) | 2 (0,3) | 1 (0,1) | 1,000 |
| Desfibrilación, cardioversión, n (%) | 0 (0) | 0 (0) | 0 (0) | |
| Total de incidentes neurológicos, n (%) | 66 (20,6) | 57 (21,1) | 9 (18,0) | |
| Disminución nivel conciencia, n (%) | 0 (0) | 0 (0) | 0 (0) | |
| Hipertensión intracraneal, n (%) | 0 (0) | 0 (0) | 0 (0) | |
| Convulsiones, n (%) | 2 (0,1) | 0 (0) | 2 (0,3) | 0,246 |
| Sedación insuficiente, n (%) | 18 (1,3) | 17 (2,5) | 1 (0,1) | <0,001 |
| Intubación por causa neurológica, n (%) | 0 (0) | 0 (0) | 0 (0) | |
| Aumento de sedación, n (%) | 24 (1,8) | 23 (3,3) | 1 (0,1) | <0,001 |
| Hipotermia no intencional, n (%) | 22 (1,6) | 17 (2,5) | 5 (0,7) | 0,016 |
| Sistema de retención infantil incorrecto, n (%) | 99 (7,4) | 60 (8,7) | 39 (6,0) | 0,057 |
| Incidentes material, n (%) | 9 (0,7) | 8 (1,2) | 1 (0,1) | 0,039 |
| Agotamiento de: | ||||
| Batería de bombas, n (%) | 3 (0,2) | 3 (0,4) | 0 (0) | 0,250 |
| Batería respirador, n (%) | 1 (0,1) | 0 (0) | 1 (0,1) | 0,494 |
| Batería monitor, n (%) | 1 (0,1) | 1 (0,1) | 0 (0) | 1,000 |
| Oxígeno, n (%) | 4 (0,3) | 4 (0,6) | 0 (0) | 0,125 |
FiO2: fracción inspirada de oxígeno; TET: tubo endotraqueal.
Los incidentes respiratorios más frecuentes fueron: la desaturación (n=63 [4,6%]) y la necesidad de aumentar la FiO2 durante el traslado (n=51 [3,7%]). Ningún paciente presentó una extubación accidental. Hubo un paciente en cada periodo que precisó intubación in itinere. A nivel hemodinámico, aunque los incidentes fueron poco frecuentes (1,7%), se observó una disminución entre los dos periodos (periodo2 con 0,6% vs 2,8% del periodo1, p=0,002). A nivel neurológico hubo menos pacientes que precisaron aumento de sedación durante el transporte en el segundo periodo (3,3 vs 0,1%, p<0,001) y hubo una mejoría de la hipotermia no intencional (2,5% vs 0,7%, p=0,016).
Los incidentes respecto al uso inadecuado del SRI fueron del 7,4%, aunque hubo una tendencia a la mejoría en el segundo periodo (8,7% vs 6,0%, p=0,057). Finalmente, se pudo observar que los incidentes relacionados con el material fueron los menos frecuentes (0,7%). El único incidente registrado que aumentó en el segundo periodo fue la presencia de dos casos de convulsiones durante el traslado.
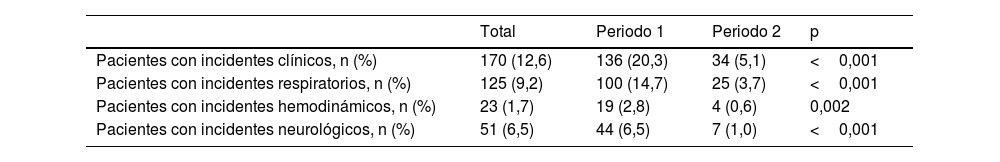
El porcentaje de pacientes que presentaron algún incidente fue significativamente menor en el periodo2 (29,2 vs 12,0%, p<0,001), al igual que el número de pacientes que presentaron incidentes clínicos, que en el periodo2 fue del 5,1%, frente al 20,3% del período1 (p<0,001) (tabla 6).
Pacientes con incidentes
| Total | Periodo 1 | Periodo 2 | p | |
|---|---|---|---|---|
| Pacientes con incidentes clínicos, n (%) | 170 (12,6) | 136 (20,3) | 34 (5,1) | <0,001 |
| Pacientes con incidentes respiratorios, n (%) | 125 (9,2) | 100 (14,7) | 25 (3,7) | <0,001 |
| Pacientes con incidentes hemodinámicos, n (%) | 23 (1,7) | 19 (2,8) | 4 (0,6) | 0,002 |
| Pacientes con incidentes neurológicos, n (%) | 51 (6,5) | 44 (6,5) | 7 (1,0) | <0,001 |
Finalmente, se registró cuántos pacientes fueron acompañados de un familiar dentro de la ambulancia. En total, 1.052 pacientes (79,3%) de 1.326 (en 43 pacientes no se recogió esta variable) fueron acompañados, con un aumento significativo en el segundo periodo: 516 niños (76,0%) en el periodo1 frente a 536 (82,8%) en el periodo2 (p=0,002). En el periodo2 hubo más padres en la cabina asistencial (59,4% vs 43,9%, p<0,001).
Al analizar la relación entre el acompañamiento familiar y los incidentes durante el traslado, hubo menos incidentes en los traslados con acompañamiento (80,7% vs 74,0%, p=0,015) (tabla 7). En el 65,8% de los pacientes con incidentes que fueron acompañados, los padres estaban en la cabina delantera. Sin embargo, no hubo diferencias significativas entre los pacientes acompañados que presentaron incidentes respecto a los no acompañados.
Acompañamiento por los familiares y aparición de eventos adversos
| Totaln=1326 | Incidentes globalesn=269 | No incidentes globalesn=1057 | p | |
|---|---|---|---|---|
| Acompañados por familiar, n (%)Cabina asistencial, n (%)Cabina delantera, n (%) | 1.052 (79,3)519 (49,3)533 (50,7) | 199 (74,0)68 (34,2)131 (65,8) | 853 (80,7)451 (52,9)402 (47,1) | 0,015<0,001<0,001 |
| No acompañados, n (%) | 274 (20,7) | 70 (26,0) | 204 (19,3) | 0,015 |
| Incidentes clínicosn=168 | No incidentes clínicosn=1158 | p | ||
|---|---|---|---|---|
| Acompañados por familiar, n (%)Cabina asistencial, n (%)Cabina delantera, n (%) | 1.052 (79,3)519 (49,3)533 (50,7) | 128 (76,2)32 (25,0)96 (75,0) | 924 (79,8)482 (52,7)432 (47,3) | 0,281<0,001<0,001 |
| No acompañados, n (%) | 274 (20,7) | 40 (23,8) | 234 (20,2) | 0,281 |
En este estudio se analizaron los incidentes ocurridos en los transportes realizados por un equipo especializado de transporte pediátrico y neonatal, con una experiencia de 30años.
La tasa global de incidentes fue del 20%, similar a la de otros estudios publicados19,22, pero mejorable respecto a estudios recientes, en los que los EA son alrededor del 5%18,23. Creemos que estas diferencias podrían ser debidas a que a todos los incidentes de nuestro estudio se les dio el mismo valor, ya sea un sistema de retención mal colocado o una convulsión durante el transporte. También están incluidos, y contados de forma independiente, los efectos fisiológicos (como las desaturaciones) y las acciones médicas (como aumento de FiO2 o cambios en el respirador), ya que, si el transporte ideal es aquel en el que no hay que hacer nada, tanto el deterioro del paciente como las acciones necesarias tienen que registrarse. Todo esto puede hacer que nuestra tasa de incidentes pueda estar sobreestimada, pues si nos fijamos en los EA graves vemos que son muy escasos (4EA durante 4años y 1.369 transportes: 2intubaciones in itinere y 2convulsiones). Aun así, en nuestra tasa de incidentes observamos una importante mejoría entre los dos periodos (29,2% vs 12,0%, p<0,001), especialmente de los incidentes clínicos (20,3% vs 5,1%, p<0,001). Estos datos tienen mayor importancia si consideramos que en el período2 los pacientes tuvieron una mayor complejidad, requiriendo más frecuentemente soporte respiratorio y tratamiento inotrópico.
No hay consenso sobre los diferentes tipos de EA e incidentes, y en cada estudio se incluyen los que se consideran adecuados, clasificándolos o estratificándolos de diversas maneras. Estudios como el de Singh et al.24 utilizan las definiciones de EA consensuadas previamente a nivel nacional. Sin embargo, en nuestro caso los indicadores de calidad en transporte no se consensuaron hasta el año 201813, aunque sí pudieron ser utilizados como medida para poder mitigar nuestros incidentes.
Las medidas implementadas tras los resultados de la primera fase contribuyeron a la mejora de los resultados. Monitorizar y analizar los incidentes permitió crear una cultura de seguridad en el equipo de transporte. Las formaciones mensuales y las simulaciones permitieron entrenar a los equipos en la estabilización de los pacientes previo al traslado. Para mantener un alto nivel de calidad no solo es necesario tener equipos especializados, sino que es imprescindible una formación continuada donde la simulación juega un papel importante, así como poder registrar y analizar los incidentes para encontrar los puntos de mejora8,11,12.
La gravedad en este estudio se reflejó por la necesidad de soporte respiratorio y hemodinámico, sin usar escalas de gravedad como Pediatric Risk of Mortality score (PRISM), Transport Pediatric Early Warning Score (TPEWS) o la mortalidad en el hospital receptor, porque reflejan inadecuadamente la gravedad del paciente y sus posibles complicaciones durante el transporte24,25. Sin embargo, la validación de una escala de gravedad que permitiera identificar los factores de riesgo y que fuera rápida y fácil de usar sería necesaria y permitiría la estratificación de los pacientes y la comparación de diferentes estudios.
A pesar de la gran variedad de estudios existentes, es difícil poder sacar conclusiones o compararse, ya que la composición de los equipos, el entrenamiento del personal, el material, la gravedad del paciente y la estabilización previa, la distancia a recorrer o la propia definición de EA e incidente son variables heterogéneas. El metaanálisis de Jeyaraju et al.26, en población adulta, excluyó de entrada todos los estudios en los que no se definieron los EA. Y concluyeron que los EA son bajos (alrededor del 11%) y relacionados con la gravedad del paciente. Probablemente un metaanálisis o una forma de trabajar más homogénea en el transporte interhospitalario pediátrico serían necesarios para poder sacar conclusiones y mejorar la seguridad de nuestros pacientes.
La presencia de padres durante la realización de un TIH pediátrico es cada vez más frecuente coincidiendo con la apertura de las UCI a los padres en los últimos años, y se está normalizado el acompañamiento de los padres en la cabina asistencial27-29.
De hecho, un reciente estudio parece no encontrar más complicaciones con la presencia de los padres, lo cual favorece el acompañamiento de los pacientes en la cabina asistencial y el modelo de atención integral y centrada en el paciente y su familia22.
En este estudio se observó una evolución al respecto, aumentando el número de pacientes acompañados entre el primer y el segundo período, al igual que aumentaron el número de familiares en la cabina asistencial. Aun así, la proporción de pacientes acompañados por familiares cuando hay incidentes es menor, y están situados en la cabina delantera con mayor frecuencia. Probablemente esto fuera una decisión premeditada de los miembros del equipo, que, ante la previsión de requerimiento de estabilización durante el traslado, prefirieron que los padres estuvieran en la cabina delantera. Otro motivo frecuente por el que el familiar se sitúa en la cabina delantera es por la falta de asientos en la cabina asistencial si el equipo cuenta con personal en prácticas. Estos datos realzan la importancia de seguir trabajando en la línea de incluir a los padres en todo el proceso asistencial de sus hijos, y aprender a sentirse cómodo al trabajar con ellos delante.
Este estudio tiene como principales limitaciones la naturaleza unicéntrica, así como el tamaño de la muestra, que impiden poder generalizar los datos en todo el territorio. No obstante, al poder hacer una comparación antes y después de la intervención, nos permitió evaluar la utilidad de las medidas llevadas a cabo, si bien es cierto que no tener grupos control implica que, además de la intervención, pueda haber otros factores no controlados que influyan.
ConclusionesEl TIH pediátrico, cuando se realiza por equipos con formación continuada, es seguro y presenta muy pocas complicaciones. El entrenamiento del equipo, la simulación, el uso de protocolos, los indicadores de calidad, la declaración y el análisis de incidentes son estrategias clave para mejorar la calidad asistencial y la seguridad del paciente. La presencia de los padres en la ambulancia no aumentó el número de incidentes durante el transporte.
FinanciaciónNo se ha recibido ninguna financiación para la realización de este trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.