En los últimos 20 años los avances de la Perinatología y de la Neonatología han permitido reducir la mortalidad de los recién nacidos de muy bajo peso (RNMBP) (<1.500 g) al nacimiento. Así, según estadísticas americanas1, la supervivencia de estos pacientes en 1988 era del 74%, mientras que en 1995 alcanzaba el 84%. Se encuentra la misma tendencia en España (grupo SEN 1500) 2, donde la mortalidad de estos pacientes en el 2002 era del 19,4%, mientras que en el 2005 descendía de forma estadísticamente significativa al 15,2%. Este avance conlleva, sin embargo, el aumento de un grupo heterogéneo de pacientes que, aunque aparentemente están sanos, presentan un elevado riesgo de desarrollo de problemas neurosensoriales o del desarrollo 3–8. El momento en el tiempo en que estos pacientes se evalúan, así como la calidad de los programas específicos de seguimiento son de especial relevancia para poder cumplir su principal objetivo 9: la prevención o la mejoría de los posibles déficits detectados idealmente de forma precoz. A pesar de todo lo expuesto anteriormente, no hay estudios publicados sobre la calidad de estos programas de seguimiento, incluso con la certeza de que el medir esta calidad puede llevar a una mejoría en el cuidado y en la evolución final de estos pacientes.
En el 2006, un panel de 10 expertos seleccionados por la Academia Americana de Pediatría, el Instituto Nacional de Salud Infantil y Desarrollo Humano Norteamericano, la Red Vermont Oxford y el Servicio Californiano de Salud Infantil propuso unos indicadores de calidad para valorar los programas de seguimiento del neurodesarrollo de los prematuros de muy bajo peso10. Tras una exhaustiva revisión de la bibliografía, se siguió una metodología de consenso y se propusieron 70 indicadores de calidad.
El objetivo de este estudio ha sido analizar el programa de seguimiento del neurodesarrollo de los RNMBP de este centro mediante la aplicación de estos indicadores de calidad.
Pacientes y métodosEstudio descriptivo retrospectivo de todos los RN vivos con peso al nacimiento inferior a 1.500 g, nacidos en el 2000 y seguidos en este centro hasta los 6 años de edad (51 pacientes de los 58 dados de alta).
Se analizaron los 70 indicadores de calidad propuestos y se aplicaron 59 que representan todos, a excepción de (anexo 1):
- La administración de palivizumab a los pacientes con displasia broncopulmonar, por el diferente criterio en la administración entre centros. En nuestro centro se administra palivizumab durante los meses de octubre a febrero a los pacientes con displasia que requieren oxigenoterapia domiciliaria y son menores de 2 años de edad11.
- Los ítems relacionados con la evaluación del lenguaje y la comunicación y del desarrollo general en ausencia de una evaluación formal por un neuropediatra, ya que en este centro todos los RNMBP se evalúan de forma sistemática hasta los 6 años por un neuropediatra especializado en el desarrollo de estos niños.
El análisis estadístico descriptivo de las variables se realizó mediante el programa SPSS® versión 13.0.
ResultadosEl grado de cumplimiento de los indicadores estratificados en diferentes categorías fue el siguiente:
Datos generales del seguimiento: se elaboró una epicrítica de todos los pacientes y se les entregó una copia a los familiares; ésta constó en la historia clínica en 47 de los 51 pacientes. De los ítems que se debían incluir en ella, el listado de diagnósticos y tratamientos, y la edad gestacional se contempló en el 100%; el resto de los ítems presentó un cumplimiento heterogéneo (cumplimiento superior al 75% en datos como los diagnósticos y los somatométricos y, en cambio, inferior al 50% en las fechas de exploraciones complementarias, como fondo de ojo, ecografía transfontanelar o analítica sanguínea) (fig. 1). La medición del perímetro craneal (PC) en todas las visitas hasta los 2 años (se realizan 4 visitas por parte del neonatólogo en los 2 primeros años: a los 15 días postalta, y a los 6, 12 y 24 meses de edad corregida [EC]) se realizó en un 54,9%, y la de la talla y el peso en cada una de las visitas se realizó en un 56% de los casos. La medición del PC también se realizó en la visita de neuropediatría. En todos los casos hay una gráfica con los datos somatométricos del paciente, cumplimentada a partir de las mediciones realizadas en el ambulatorio y recogidas en el carnet de salud.
Figura 1. Inclusión de datos en la epicrítica.
Aspectos médicos generales: en relación con los consejos sobre el síndrome de muerte súbita, las recomendaciones tanto del efecto nocivo del tabaco como de la posición para dormir no quedaron reflejados en la historia, salvo en un caso en que constaban las explicaciones que se les dio a los padres sobre la muerte súbita. Esta labor preventiva se llevó a cabo en la mayoría de los casos en la primera visita postalta (aunque no haya quedado explícita), tanto por el pediatra de atención primaria como en la consulta de seguimiento.
Ninguno de los RNMBP dados de alta en el año 2000 requirió oxigenoterapia domiciliaria, por lo que no se ha valorado el cumplimiento de los ítems relativos a este campo (indicadores 23 al 26 del artículo original).
Un 88,2% de los pacientes presentaba una buena ganancia ponderal durante el primer mes postalta (>20 g/día). De los 6 pacientes con escasa ganancia, en 3 quedó reflejada en la historia la intervención específica para paliar el fallo de medro.
En el año 2000, a casi un 50% (n = 25) de los 51 pacientes, se les dio de alta con lactancia artificial (suplementada con hierro). De los 26 restantes, a 8 pacientes se los trató con hierro oral (sulfato ferroso) tras el alta y a todos se les prescribió un complemento vitamínico que contenía vitamina D.
Evaluación visual, auditiva y del lenguajea) Visual: en todos los casos, los hallazgos compatibles con retinopatía del prematuro (ROP) se clasificaron según la clasificación internacional de RDP12.
La primera revisión oftalmológica para el cribado de la retinopatía en estos pacientes se realizó entre las 3 y las 4 semanas de edad cronológica. En un 72% de los RNMBP esta primera evaluación se realizó durante su ingreso en neonatología; de los 14 pacientes restantes (28%), en los que la primera valoración se realizó ambulatoriamente porque ya se les había dado de alta, sólo en 3 pacientes constó en la epicrítica la fecha de esta primera valoración. En todos los casos, el neonatólogo durante el seguimiento había controlado que la primera visita se hiciera dentro del tiempo aconsejado. De los pacientes que presentaban algún problema visual (16), a un porcentaje elevado (81,3%) lo valoró un oftalmólogo en el plazo máximo de un mes. Posteriormente, el oftalmólogo decidió la periodicidad de las visitas en función de los hallazgos y su gravedad. El resto de los pacientes sin enfermedad oftalmológica también se evaluaron a los 4 meses de EC y a los 5 años según el calendario establecido en este programa. De los 15 niños con problemas visuales confirmados, en la mayoría (86,7%) constó en la historia el tratamiento recibido.
El cumplimiento del seguimiento oftalmológico fue mayor en los primeros años (fig. 2): un 80,4% entre el primer y el segundo año frente a un 64,7% entre el tercer y el cuarto año.
Figura 2. Visitas al oftalmólogo.
b) Lenguaje: en 8 de los 51 pacientes menores de 3 años se detectó un retraso en la adquisición del lenguaje; de éstos, a un 75% lo valoró un otorrinolaringólogo en el plazo máximo de 2 meses para descartar hipoacusia. Además, se envió a estos pacientes a centros de atención precoz para una intervención específica.
c) Audición: hubo 16 (31%) pacientes con valoración auditiva (otoemisiones acústicas [OEA]) realizada durante el ingreso, que fue normal en 13 de estos. A 2 de los 3 pacientes con OEA patológicas se los revaloró y se les repitió la prueba en un plazo máximo de 3 meses.
De los 35 pacientes que no tenían valoración prealta, a un 31% lo valoró un otorrinolaringólogo y se le realizó unas OEA antes del primer mes postalta. No se diagnosticó a ninguno de los 51 pacientes de hipoacusia o sordera.
Evaluación del desarrollo y del comportamientoa) Evaluación neuromotora y del desarrollo: en este centro la evaluación del desarrollo la realiza un equipo de fisioterapeutas y un neuropediatra especializado. El calendario de visitas propuesto por este especialista en el año 2000 era a los 4, 12 y 24 meses de EC. La valoración del neurodesarrollo hasta los 2 años se realiza en cada una de las visitas mediante la escala Llevant. Se realiza una última valoración entre los 4 y los 6 años.
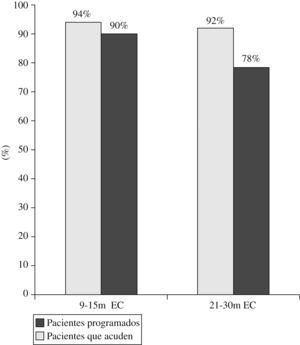
Entre los 9 y los 15 meses de EC se envió a 48 (94,1%) pacientes a la consulta del neuropediatra y 46 (90,2%) pacientes acudieron. Entre los 21 y los 30 meses de EC, se envió a un porcentaje similar de pacientes para valoración (92,2%); sin embargo, el número de pacientes que acudió fue menor (78,4%) (fig. 3). En 11 pacientes se diagnosticó algún tipo de alteración en el desarrollo (todas ellas detectadas por el neuropediatra en la primera visita).
Figura 3. Evaluación formal del desarrollo por un neuropediatra.
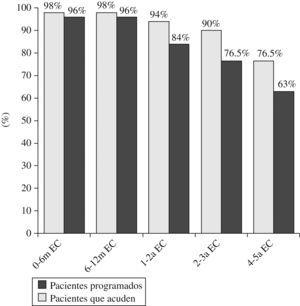
El neuropediatra también realiza la evaluación neuromotora, junto con el neonatólogo y el grupo de fisioterapeutas de este centro. Se remitió para dicha valoración a la mayoría de los pacientes también en el plazo de tiempo recomendado por el panel de expertos, aunque el porcentaje de pacientes seguidos decreció con el tiempo (fig. 4): en los 6 primeros meses de EC, el especialista valoró al 96% y entre los 4 y los 5 años el porcentaje decreció al 62,7%.
Figura 4. Evaluación neuromotora por un neuropediatra.
En 26 de los 51 pacientes seguidos se encontraron alteraciones en el desarrollo o en la evaluación neuromotora. Todos estos pacientes recibieron una valoración por parte del neuropediatra y se determinó la necesidad de fisioterapia o estimulación precoz en 12 de ellos, que se inició en un plazo menor a los 2 meses desde la detección del déficit en el 83,3%.
b) Evaluación del comportamiento: un psicólogo especializado en el seguimiento de RNMBP realiza una valoración sistemática de los pacientes a los 24 meses y entre los 5 y los 6 años de edad. A los 2 años de EC se valora el desarrollo cognitivo y psicomotor mediante el test de Bayley, y se evalúa la calidad de interacción entre el cuidador y el paciente mediante la PIR-GAS (Parent Infant Relationship Global Assessment Scale). A los 6 años de edad se evalúa mediante el test de escalas diferenciales de eficiencias intelectuales (EDEI) o la serie de pruebas de Kaufman para niños (K-ABC).
Hubo 10 padres que consultaron preocupados por la conducta de sus hijos y a todos ellos se los envió en menos de 2 meses al psicólogo para su valoración.
Otra de las recomendaciones establecida por el panel de expertos es enviar a todos los RN de menos de 1.000 g al nacimiento o de menos de 28 semanas de edad gestacional para una valoración psicólogica entre los 3 y los 5 años. Del total de 32 pacientes que cumplieron estas características, a todos se los envió al psicólogo especializado: 8 no acudieron (25%); se visitó a 2 pacientes pasados los 5 años de EC; y a 22 pacientes, un 68,8%, se los evaluó en el tiempo recomendado. Los resultados de esta entrevista quedaron reflejados en la historia en un 91,7% de los casos.
c) Evaluación psicosocial: estrictamente, los datos psicosociales que debían recogerse (edad materna, situación de los padres, número de niños en la casa, tipo de educación que reciben, etc.) no quedaron reflejados en la historia, a excepción de la edad materna. Pero, cuando en las visitas se detectaba algún problema familiar, como el caso de un paciente con una madre consumidora habitual de drogas o con riesgo de abandono, sí quedaba reflejado e inmediatamente se contactaba con los servicios sociales del hospital. El trabajador social tiene una ficha independiente para los pacientes con sospecha de sociopatía. La comunicación entre los diferentes especialistas responsables del programa de seguimiento con el Servicio de Trabajo Social es muy fluida y se colabora ya desde el ingreso de los pacientes en la Unidad Neonatal.
DiscusiónEste es el primer trabajo en España que analiza la aplicación de los indicadores propuestos por un panel de expertos para valorar la calidad de un programa de seguimiento de RNMBP10. La publicación de estos indicadores de calidad específicos para el grupo de RNMBP es muy interesante, ya que se trata de un grupo complejo y heterogéneo de pacientes que precisan un seguimiento multidisciplinario y a largo plazo13.
El objetivo de este estudio ha sido evaluar el programa de seguimiento para RNMBP de este centro en los pacientes que lo iniciaron (n = 51); a 7 RNMBP enviados desde otros centros tras haberles dado de alta no se los incluyó en el programa, y se les realizó el seguimiento en sus centros de referencia. Las conclusiones que se pueden extraer de los resultados del presente estudio son las siguientes.
La epicrítica del paciente debe ser lo más completa posible y recoger los datos necesarios para que tanto el pediatra de primaria como los diferentes especialistas encargados del programa de seguimiento determinen el riesgo que tiene el paciente de presentar secuelas. El grado de cumplimiento de los datos somatométricos en este caso ha sido bueno; aunque el de otros datos, como las fechas de determinadas pruebas diagnósticas o los antecedentes psicosociales del ambiente familiar, ha sido heterogéneo. Los especialistas, pueden, sin embargo, acceder a estos datos ya que disponen de la historia clínica del paciente en el momento de la visita. Es importante conocer tanto el resultado como las fechas de los últimos estudios realizados durante el ingreso (última analítica y ecografía cerebral, último fondo de ojo, etc.). Los indicadores de calidad propuestos contemplan la posibilidad de realizar un seguimiento por personal menos especializado (pediatra general); y, por esto, se insiste en cumplir plazos determinados para que los especialistas evalúen a los pacientes en el momento en el que se detecte algún problema.
El programa de seguimiento multidisciplinario para los RNMBP en este centro (hospital terciario de referencia) funciona desde la década de 1980 y es pionero en España. Esto hace que sea un programa con especialistas con amplia experiencia y que se hayan llevado a cabo modificaciones en él durante este tiempo con el objetivo de mejorarlo (así, por ejemplo, en el año 2000 la valoración auditiva se realizaba con OEA o potenciales evocados auditivos de tronco actualmente, se realiza un cribado universal con potenciales auditivos automatizados14). Por esto, los autores de este artículo creen que el cumplimiento de los indicadores propuestos en la evaluación neurosensorial en estos pacientes es globalmente muy bueno: hay un gran número de pacientes con controles oftalmológicos completos; la mayoría de los pacientes han recibido valoración auditiva durante el ingreso en la Unidad Neonatal o en el período postalta inmediato; las evaluaciones neuropsicológicas sistemáticas se han cumplido en el calendario establecido, lo que facilita el diagnóstico precoz de enfermedades y el posterior tratamiento.
Un dato a destacar es el buen cumplimiento de los plazos de tiempo establecidos para revalorar y enviar a los pacientes de mayor riesgo (RN con pesos o edades gestacionales inferiores a los 1.000 g o a las 28 semanas, respectivamente; RNMBP con displasia broncopulmonar15; etc.) o con cribados alterados para tratamiento. El diagnóstico y el tratamiento precoz de posibles déficits ha de ser uno de los principales objetivos de todo programa de seguimiento para prematuros extremos9,13.
Como es esperable, el cumplimiento de las visitas a los diferentes especialistas decrece con el tiempo16. Las características de la población que se atiende pueden explicar en parte las pérdidas (población inmigrante con dificultades en la comunicación, familias con pocos recursos económicos y con dificultades para desplazarse, población con domicilio lejano al centro de referencia, etc.)17,18. La pérdida de pacientes seguidos puede llevar, como algunos estudios apuntan, a subestimar las secuelas19,20. Para paliar estas dificultades se dispone de algunas herramientas: mediadora lingüística cuando hay dificultades en la comunicación, asesoramiento por el equipo de trabajadores sociales, ajuste y agrupamiento del número de visitas al hospital, etc. Además, la existencia de una amplia red de centros de desarrollo infantil y atención precoz, que ofrece sus servicios a los niños con trastornos del desarrollo o con riesgo de presentarlos, hace que algunas familias no acudan al centro hospitalario. En otros casos, es la saturación de las listas de visitas de los diferentes especialistas la que ocasiona retraso en la valoración de los pacientes. El objetivo final, sin embargo, ha de ser el de asegurar un buen seguimiento de estos pacientes y su intervención precoz en el momento en que se detecte algún problema, ya sea en el hospital o en los centros más próximos al domicilio del paciente; asimismo, hay que intentar evitar la duplicidad de las visitas. Para esto es fundamental que haya una fácil y fluida comunicación entre los hospitales y los centros que atienden de forma más cercana a estos pacientes.
También se debe reflexionar sobre el mensaje que recibe la familia y cómo lo percibe; se debe evitar generar ansiedad innecesaria, pero, a la vez, informar de los posibles problemas que pueden presentar sus hijos en el tiempo —de ahí la necesidad de un seguimiento a largo plazo a pesar de que el niño «parezca normal»—. Informar de forma adecuada a las familias, además, reduce su posible angustia e incrementa el grado de cumplimiento de las visitas.
En lo referente a la evaluación psicosocial, se ha detectado un vacío en la recogida sistemática de este tipo de información en este programa de seguimiento. Aunque es obvio que en las diferentes visitas se puede extraer información sobre la vida sociofamiliar del paciente, ésta no queda reflejada de forma sistemática en la historia clínica, excepto en casos de extrema gravedad. Hay un protocolo elaborado por los servicios sociales del hospital para detectar familias de riesgo psicosocial (padres con problemas de drogadicción, psiquiátricos, adolescentes, monoparentales, inmigrantes, familias con poco soporte familiar o social, etc.) y también problemas en relación con el RN (grandes prematuros que requieren un largo ingreso o con problemas médicos importantes). Si durante el ingreso en la unidad neonatal se detecta algún indicador de riesgo, una asistente social valora a los padres de estos pacientes. La fluidez en la colaboración y en la comunicación entre ella y el neonatólogo que realiza el seguimiento facilita la intervención en aquellos pacientes que lo precisan. Los autores de este artículo creen que es fundamental detectar estos indicadores de riesgo psicosocial y emocional durante y después del ingreso, ya que no sólo condicionan la adherencia a los programas de seguimiento, sino que también condicionan en gran medida la evolución a largo plazo de estos pacientes.
Para concluir, es importante disponer de marcadores de calidad de los servicios médicos que se prestan10,21. La disponibilidad de estos marcadores, hasta ahora ausentes, para los programas de seguimiento de RNMBP permite medir la calidad de estos programas. Conocer el trabajo que cada centro realiza es fundamental: entender los factores importantes que contribuyen a la adherencia de estos ítems, mantener y reforzar los elementos positivos, y dirigir los esfuerzos para mejorar determinados aspectos, así como para enfocar trabajos de investigación. Todo con el fin último de ofrecer el mejor seguimiento a unos pacientes de alto riesgo neurológico, riesgo que puede desaparecer o atenuarse con un buen trabajo de prevención.
Anexo 1. Indicadores de calidad propuestos adaptados a este programa de seguimiento para recién nacidos de muy bajo pesoDatos generales:
Autor para correspondencia.
T. Agut Quijano
Dirección: tagut@hsjdbcn.org