El uso de la terapia con cánulas de alto flujo (CNAF) en las unidades neonatales ha experimentado un incremento en los últimos años, pero no existen guías de consenso sobre sus indicaciones y estrategias de aplicación. Nuestro objetivo fue conocer la tasa de empleo de CNAF, sus indicaciones y la variabilidad de uso entre las unidades neonatales españolas.
Material y métodosEncuesta de 25 preguntas dirigida a personal médico y de enfermería. Se contactó telefónicamente con unidades de nivel II y III y se envió en formato Google Forms entre septiembre 2016 y diciembre 2018.
ResultadosSe recibieron 97 respuestas (63,9% medicina, 36,1% enfermería), de 69 unidades neonatales que representan a 15 comunidades autónomas (87% nivel asistencial III; 13% nivel II). Todas las unidades, salvo una, disponen de CNAF con sistema humidificado y caliente. Sus indicaciones más frecuentes son: destete de ventilación no invasiva (VNI) (79,4%), bronquiolitis (69,1%), distrés respiratorio del recién nacido a término (RNT) (58,8%), tras extubación (50,5%). El flujo mínimo varía entre 1-5 lpm y el flujo máximo entre 5-15 lpm. El 22,7% ha experimentado algún efecto indeseado por su uso (9 fuga aérea, 12 traumatismo nasal).
Menos de la mitad tiene protocolo de empleo, pero todas las respuestas coinciden en la utilidad de unas recomendaciones nacionales.
ConclusionesLa terapia con CNAF está ampliamente extendida en las unidades españolas, pero existe gran variabilidad en sus indicaciones y estrategias de utilización. Unas recomendaciones a nivel nacional serían aplicables en la mayoría de las unidades y permitirían unificar su empleo.
The use of high-flow cannula therapy (HFNC) in neonatal units has increased in recent years, but there are no consensus guidelines on its indications and application strategies. Our aim was to know the rate of use of HFNC, their indications and the management variability among Spanish neonatal units.
Material and methodsTwenty-five-question survey for medical and nursing staff. Level II and III units were contacted by phone and sent in Google forms between September 2016 and December 2018.
ResultsNinety-seven responses (63.9% medical, 36.1% nursing), from 69 neonatal units representing 15 autonomous communities (87% level of care III; 13% level II). All units except one have HFNC with a humidified and heated system. Their most frequent indications are: non-invasive ventilation weaning (79.4%), bronchiolitis (69.1%), respiratory distress of the term newborn (58.8%), after extubation (50.5%). Minimum flow (1–5 L/min) and maximum flow (5–15 L/min) are variable between units. 22.7% have experienced some adverse effect from its use (9 air leak, 12 nasal trauma).
Less than half have an employment protocol, but all the answers agree on the usefulness of national recommendations.
ConclusionsHFNC therapy is widely used in Spanish units, but there is great variability in its indications and strategies of use. National recommendations would be applicable in most units and would allow unifying its use.
La patología respiratoria es una de las principales causas de morbimortalidad en las unidades de cuidados intensivos neonatales. Uno de los factores más claramente relacionados con el desarrollo de patología pulmonar crónica es la duración de la ventilación mecánica invasiva (VMI)1. Esto ha hecho que en los últimos años hayan cobrado relevancia nuevas estrategias de ventilación no invasiva (VNI) como las cánulas nasales de alto flujo (CNAF).
Las CNAF parecen mejorar la eficiencia respiratoria al inundar el espacio anatómico nasofaríngeo con un flujo elevado y constante, y contribuir a la disminución del trabajo respiratorio y al lavado de CO22,3. Estudios en animales y humanos han demostrado que el alto flujo es capaz de generar cierto grado de presión positiva al final de la espiración (PEEP) tanto en vía aérea como en la faringe2,3. Si bien es verdad que dicha presión no es estable ni controlable, tampoco parece peligrosa si se maneja según las recomendaciones de ocupación de las narinas inferior al 50%. El alto flujo presenta ventajas como la facilidad de manejo, la mejor comodidad y tolerancia para el paciente y la buena aceptación por profesionales y familias. Todo ello, ha favorecido su uso generalizado en las unidades neonatales4–9, a pesar de la falta de una evidencia científica sólida que la respalde en algunas indicaciones10–12.
Las principales recomendaciones en el uso del alto flujo en el paciente neonatal en la actualidad son: como alternativa al soporte respiratorio con presión positiva continua en la vía aérea (CPAP) post extubación en neonatos ≥ 28 semanas gestacionales, y como alternativa al CPAP en el destete respiratorio de pacientes prematuros clínicamente estables con riesgo de desarrollo de trauma nasal13. Los beneficios que plantean diferentes estudios respecto al CPAP incluyen la simplicidad de la interfase, la facilidad de montaje respecto al CPAP, la disminución de trauma nasal o fuga aérea, el confort del paciente, la satisfacción de las familias y la mejoría del vínculo maternofilial14.
Sin embargo, no existen protocolos ni guías de consenso a nivel nacional ni internacional sobre indicaciones y estrategias de aplicación que permitan unificar su manejo. Este hecho dificulta tanto garantizar una asistencia respiratoria óptima de estos pacientes como la realización de estudios multicéntricos con un tamaño muestral adecuado que permitan dilucidar mejor el papel del alto flujo en la población neonatal.
El objetivo principal de nuestro trabajo es conocer la tasa de utilización de las CNAF en las unidades neonatales de nuestro país, así como la población, indicaciones y estrategias empleadas. Se evalúa también la variabilidad de uso en función de los distintos niveles asistenciales15, los sistemas de terapia empleados, la percepción por parte del equipo asistencial respecto a las ventajas y desventajas de su utilización y la necesidad de protocolizar su manejo a nivel local y nacional.
Material y métodosTras revisión de la bibliografía disponible sobre el empleo de CNAF en la población neonatal, se elaboró una encuesta por un equipo multidisciplinar formado por miembros del equipo médico y de enfermería, referentes en soporte respiratorio, de nuestra Unidad Neonatal.
El formulario consta de 25 ítems, con preguntas de opción múltiple, de respuesta «Sí» o «No» o de respuesta libre (tabla 1).
Relación de preguntas de la encuesta nacional sobre la utilización de cánulas nasales de alto flujo en el paciente neonatal
| Preguntas formuladas en la encuesta realizada |
|---|
| 1. Centro de trabajo |
| 2. Categoría profesional* |
| 3. Número de partos anuales en el centro |
| 4. Población neonatal asumida por el centro (según edad gestacional y peso) |
| 5. Dispositivos de asistencia de los que dispone la unidad (ventilación mecánica convencional, nutrición parenteral, ventilación de alta frecuencia oscilatoria, óxido nítrico, oxigenación por membrana extracorpórea neonatal) |
| 6. Disponibilidad de cánulas nasales de alto flujo en la unidad* |
| 7. Población neonatal en que se emplean las CNAF* |
| 8. ¿Cómo cree que actúa el alto flujo?* |
| 9. Indicaciones de las CNAF en la unidad* |
| 10. Disponibilidad de protocolo/guía para el empleo de las CNAF en la unidad* |
| 11. ¿De qué equipo de CNAF disponen en la unidad?* |
| 12. ¿Qué características cumple el equipo de CNAF de la unidad? (sistema caliente, humidificado, ambos, ninguno)* |
| 13. Flujo con el que se inicia la terapia en la unidad* |
| 14. Flujo mínimo empleado* |
| 15. Flujo máximo empleado* |
| 16. ¿Disponen de diferentes tamaños de interfase?* |
| 17. ¿Cree que es necesaria la elaboración de un protocolo y la formación específica para su manejo?* |
| 18. En caso de respuesta afirmativa, ¿qué aspectos de la terapia le parecen más relevantes y tributarios de formación específica?* |
| 19. ¿Cuál es la percepción en su unidad respecto al uso de cánulas de alto flujo?* |
| 20. ¿Cuál es su percepción personal?* |
| 21. ¿Qué ventajas cree que podría suponer para el recién nacido?* |
| 22. ¿Qué desventajas cree que podría suponer para el recién nacido? |
| 23. ¿Han experimentado en su Unidad algún efecto indeseado relacionado con las cánulas nasales de alto flujo? En caso afirmativo, ¿qué efectos indeseados ha detectado en su Unidad?* |
| 24. ¿Cree que sería beneficiosa la existencia de recomendaciones sobre el uso de las cánulas nasales de alto flujo a nivel nacional?* |
| 25. En caso de existir recomendaciones sobre el uso de cánulas nasales de alto flujo a nivel nacional ¿Cree que serían aplicables en su Unidad?* |
* Posibilidad de respuesta libre para aportaciones para mejorar la encuesta e introducir cuestiones que preocupen sobre el uso de cánulas nasales de alto flujo en el paciente neonatal.
Partiendo de un listado inicial de unidades de gestión pública y privada, se seleccionaron aquellos centros con nivel asistencial II y III, definidos según los criterios establecidos en el documento de Niveles asistenciales y recomendaciones de mínimos para la atención neonatal de la Sociedad Española de Neonatología15. Es una clasificación en función de la complejidad de la patología atendida y del volumen de partos anuales.
Se llamó a las unidades para solicitar el contacto de un referente en soporte respiratorio de enfermería y medicina. A estos referentes se les explicó por teléfono los objetivos de la encuesta y posteriormente se les envió en formato «Google forms».
Entre septiembre de 2016 y diciembre de 2018, se envió la encuesta a 230 profesionales de 120 unidades. No conseguimos una dirección de correo electrónico válida de 10 profesionales. Se envío un segundo correo de recordatorio entre los tres y los seis meses si no se obtuvo respuesta.
Los datos obtenidos se recogieron en una base de datos y se analizan con el programa estadístico SPSS Statistics versión 25.0 (IBM®, Chicago, Illinois).
ResultadosSe obtuvieron 97 respuestas de 69 unidades neonatales diferentes y que representan 15 de las 17 Comunidades Autónomas (a excepción de Extremadura, La Rioja y las ciudades autónomas de Ceuta y Melilla). De las 97 respuestas 35 (36,1%) corresponden a personal de enfermería y 62 (63,9%) a personal médico. De 27 de los centros encuestados se dispone de respuesta por parte de los dos colectivos sanitarios.
De las unidades que respondieron la encuesta, el 87% son de nivel asistencial III (15 nivel IIIA, 37 nivel IIIB y 8 nivel IIIC), mientras que el 13% restante son de nivel II (5 nivel IIA y 4 nivel IIB).
El 98,5% (68/69) disponen de terapia con CNAF, y en todas se emplea un sistema humidificado y caliente.
El 90% de las unidades emplean el sistema Optiflow® de Fisher&Paykel® para realizar terapia de alto flujo, en la mayoría como único dispositivo (78%). El 5% de las unidades que utilizan el sistema de Fisher&Paykel® utilizan el dispositivo AIRVO® como generador de flujo/humidificador. El segundo dispositivo más utilizado entre nuestros encuestados es el sistema Vapotherm® (18,6%).
El 88,7% de las unidades disponen de interfases para recién nacido prematuro (RNPT), recién nacido a término (RNT) y lactante. Un 54% utilizan las CNAF en pacientes de cualquier edad gestacional (EG) y peso, mientras que el 10% las usan únicamente en el RNT. Teniendo en cuenta únicamente a las unidades que asumen recién nacidos de todas las edades gestacionales (nivel IIIB y IIIC), el 64,4% las emplean en cualquier EG y peso y el 4,4% solamente en el RNT.
La principal indicación en las unidades de II nivel y la segunda más frecuente a nivel global es la bronquiolitis. Excluyendo la bronquiolitis, en las unidades de nivel III el uso más frecuente es como alternativa al CPAP en el destete de VNI, seguido del distrés respiratorio del RNT y como soporte post-extubación (tabla 2).
Indicaciones de empleo de las cánulas nasales de alto flujo (porcentaje de unidades que las emplea para cada indicación: global y en función del nivel asistencial)
| Indicaciones | Global | Unidades nivel II | Unidades nivel III | p |
|---|---|---|---|---|
| Destete de VNI | 79,4% | 27,3% | 86% | < 0,001 |
| Tras extubación | 50,5% | 18,2% | 54,7% | 0,023 |
| Distrés respiratorio del RNT | 58,8% | 36,4% | 61,6% | 0,191 |
| Distrés respiratorio del RNPT | 35,1% | 18,2% | 37,2% | 0,319 |
| Apneas de la prematuridad | 42,3% | 9,1% | 46,5% | 0,022 |
| Bronquiolitis | 69,1% | 63,6% | 69,8% | 0,734 |
VNI: ventilación no invasiva; RNT: recién nacido a término; RNPT: recién nacido pretérmino.
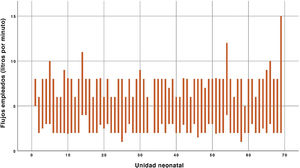
El flujo mínimo empleado por la mayoría de encuestados es 2 L/min (44/69) y el máximo 8 L/min (41/69). Tres unidades emplean flujos superiores a 10 L/min (fig. 1).
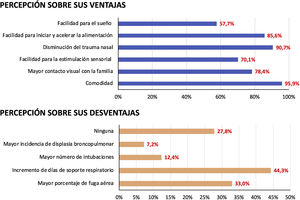
El 22,7% de los encuestados refiere efectos indeseables derivados de su uso: un 12,4% dice haber observado casos de lesión nasal y un 9,3% indica haber observado casos de fuga aérea. Otros efectos indeseables descritos son la obstrucción de la vía aérea, la ulceración cutánea por el sistema de fijación y la hipertermia (fig. 2).
Entre las encuestas recibidas, la percepción de efectos beneficiosos es superior a la de las desventajas.
De todas las respuestas, el 51,5% refiere que no existe en su centro un protocolo de empleo de las CNAF en el paciente neonatal. Todas las unidades que las utilizan (68/69) coinciden en que unas recomendaciones a nivel nacional tendrían utilidad y aplicabilidad en su unidad de neonatología.
DiscusiónEsta encuesta sobre la utilización de las CNAF en las unidades neonatales españolas es, hasta nuestro conocimiento, una de las más amplias que se han realizado.
Se enviaron un total de 230 encuestas a 120 unidades neonatales diferentes y se obtuvieron 97 respuestas (42% de respuesta), representando a 69 unidades neonatales diferentes (60% de las unidades contactadas).
La metodología de contacto y cumplimentación fue similar a la registrada en otras encuestas, como la realizada en Reino Unido en 20124, donde se contactó con 170 unidades neonatales y se obtuvo respuesta de 81 (48% de participación global, que asciende al 77% si seleccionamos las unidades de II y III nivel).
Aunque los valores de participación global difieren de los obtenidos en otras encuestas y son inferiores al 50%, encontramos representación de 15 de las 17 comunidades autónomas y participación de 69 unidades neonatales diferentes (87% de nivel asistencial III).
En nuestro país, todas las unidades que respondieron a la encuesta hacen uso de las CNAF, salvo una que en el momento del estudio se encontraba pendiente de su incorporación. Este dato contrasta con los datos de otras encuestas similares realizadas previamente.
Así, en Reino Unido en 2012 se describe su uso en el 77% de unidades4, en Canadá en 2015 en un 89% 9 y en otra encuesta realizada en Japón también en 2015, sólo el 58% de las Unidades de Cuidados Intensivos Neonatales (UCIN) las utilizaban6. Nuestros resultados reflejan el incremento progresivo del empleo de las CNAF experimentado en los últimos años.
Prácticamente todas las unidades emplean Fisher&Paykel® y, en menor frecuencia, Vapotherm®, para la terapia con CNAF. Más de la mitad las usan en cualquier EG y peso, aumentando a casi dos tercios si estratificamos por nivel asistencial IIIB y IIIC.
Nuestros resultados, respecto a la población beneficiaria de soporte con CNAF, concuerdan con los obtenidos por Mukerji et al.9 y Ojha et al.4. En la encuesta realizada por Mukerji et al.9, en Canadá un 64% de las unidades de nivel III no refirieron tener una limitación de EG para su empleo (sin especificación de sistema utilizado). En el Reino Unido (unidades de nivel II y III)4, el 71% de las unidades utilizaba las CNAF en pacientes de cualquier EG y el 65% en pacientes de cualquier peso al nacimiento, empleando mayoritariamente Vapotherm® (47%) y Fisher&Paykel® (38%). Por el contrario, en la encuesta japonesa6, entre 80 unidades neonatales de nivel III, solo el 12% las utilizaba en prematuros de menos de 28 semanas de EG, siendo el sistema utilizado en el 100% de las unidades Fisher&Paykel®.
Sin embargo, las recomendaciones actuales y consensos de expertos sí que ponen énfasis en la EG como limitante a la hora de indicar el alto flujo, siendo sólo en los ≥ 28 SG donde la evidencia respalda su uso post-extubación. Como primer soporte respiratorio las recomendaciones son que se limite su uso a los ≥ 30 SG y con requerimientos de O2 < 30%16. Incluso en el destete de la CPAP, tanto la EG como el peso son factores que influirán en el éxito del mismo. Llama la atención que sólo en una encuesta6 se haga mención a la EG como limitante a la hora de indicar el uso del alto flujo17.
Conviene recordar que uno de los mecanismos de seguridad aceptados en la práctica total de publicaciones, es que la cánula debe ocupar menos del 50% de la narina, previniendo así su oclusión y en consecuencia la aparición de una presión nasofaríngea excesiva18. Teniendo en cuenta esta premisa no siempre podremos disponer de material adecuado, en especial en el caso de los prematuros de muy bajo peso.
La principal indicación en las unidades de II nivel y la segunda más frecuente a nivel global es la bronquiolitis, pese a que la terapia con alto flujo no ha demostrado beneficios respecto a soporte con oxigenoterapia con cánulas convencionales y CPAP en pacientes con bronquiolitis grave19.
Excluyendo la bronquiolitis, al no ser patología exclusiva del periodo neonatal, en las unidades de nivel III el uso más frecuente del alto flujo es como alternativa al CPAP en el destete de VNI, seguido del distrés respiratorio del RNT y como soporte post-extubación, y menos frecuentemente como soporte primario en el distrés respiratorio del RNPT y en las apneas de la prematuridad. En las unidades de nivel II, por contra, el uso como destete de VNI es mucho menos frecuente y el empleo en el distrés del RNPT y en las apneas de la prematuridad es esporádico20.
Estos resultados son concordantes con los encontrados en Reino Unido, donde un 77% de las unidades neonatales utilizan las CNAF como alternativa al CPAP y un 71% como destete de éste (sin estratificación según nivel asistencial)4. Por el contrario, en Japón menos del 10% de las unidades emplean las CNAF como destete del CPAP de forma frecuente (hasta un 57% si tenemos en cuenta el uso de forma frecuente y ocasional) y menos del 10% las usa de forma ocasional como alternativa a CPAP6.
Estos resultados reflejan el incremento del uso del alto flujo en la práctica clínica a pesar de la falta de evidencia suficiente que respalde su uso. De hecho, respecto a la indicación principal (destete de CPAP 79,4%) sólo hay cuatro estudios prospectivos publicados que comparan ambos dispositivos, y cuyas diferencias tanto en la población estudiada como en los flujos utilizados dificultan la generalización de los resultados. La recomendación actual es la valoración de su uso como alternativa al CPAP en prematuros clínicamente estables y/o con riesgo de desarrollar trauma nasal13.
En la revisión de expertos publicada en 2017 en Journal of Perinatology18 se menciona que la única indicación en la que hay unanimidad y respaldo científico es en el uso del alto flujo como soporte post-extubación en los prematuros ≥ 28 SG. Actualmente, sin embargo, no se puede recomendar su uso en el distrés respiratorio del prematuro extremo o como tratamiento de la enfermedad de membrana hialina20,21.
Respecto a los flujos empleados en la terapia, a excepción de algunas unidades aisladas que utilizan flujos más elevados, destaca la uniformidad tanto en los flujos mínimos (2-4 L/min) como en los máximos (6-8 L/min), refiriendo casi siete de cada 10 encuestados que el flujo de inicio depende del peso del neonato.
Existe bastante consenso en la bibliografía respecto a que el flujo máximo utilizado no debería superar los 8 L/min, sin embargo, hay más variabilidad en las recomendaciones de flujo mínimo desde el cual proceder a la retirada del soporte con CNAF, oscilando entre 1 y 4 L/min3,18.
En cuanto a las ventajas y desventajas del alto flujo, al encuestar sobre la percepción de los profesionales, la mayoría considera que las CNAF mejoran la comodidad del paciente, disminuyen el trauma nasal y facilitan el inicio y la progresión de la alimentación enteral. La satisfacción de los sanitarios en nuestro país es superior a la referida en las encuestas de Japón (63% opinan que disminuye el trauma nasal y 59% que facilita la alimentación)6 y de Reino Unido (46% refiere que mejora la alimentación)4.
Respecto a las desventajas, lo que más preocupa a los profesionales es el riesgo de displasia broncopulmonar (DBP) y de mayor duración del soporte respiratorio, aunque la bibliografía disponible que avala la seguridad del alto flujo, lo hace sin aportar diferencias en cuanto a la tasa de DBP o de duración del soporte respiratorio respecto a otras formas de destete con CPAP o VNI18.
Otra preocupación frecuente es el riesgo de fuga aérea (hasta un 33% de los encuestados) por el desconocimiento de la PEEP que se está administrando. Sin embargo, menos del 10% de los encuestados refiere esta complicación con relación al uso de CNAF. No hemos encontrado en la literatura reportada mayor tasa de eventos adversos que CPAP22.
Respecto al traumatismo nasal, en nuestra encuesta pocas unidades detectan esta complicación. Dependiendo de las series el trauma nasal asociado al uso de CPAP se presenta en un 20-100% de los pacientes de menos de 30 semanas de EG. En un metaanálisis de 2018 se encontró asociación entre las CNAF y una reducción significativa de la tasa de traumatismo nasal comparado con el CPAP23.
Por último, centrándonos en la percepción de ventajas de las CNAF y en la tendencia actual inclusiva de las familias en los cuidados de sus hijos, los profesionales encuestados destacan que las CNAF pueden facilitar el bienestar del neonato, el vínculo y el contacto entre el niño y su familia. Más de la mitad de los profesionales manifiestan que perciben una mayor facilidad para el sueño del paciente y para la alimentación por succión, una facilitación de la estimulación sensorial, mayor comodidad para el paciente y un mejor contacto visual con la familia.
Nuestra encuesta refleja la ausencia de guías en más del 50% de las unidades (en contraposición a otras terapias de soporte ventilatorio no invasivo), valor similar al encontrado en la encuesta de Reino Unido (50%)4 y superior al de Japón6, donde sólo un 4% de las unidades disponen de protocolo.
De los datos obtenidos, aunque nuestra tasa de respuesta, el amplio periodo de realización de las encuestas y la dependencia de la subjetividad del encuestado puede limitar la interpretación de los resultados, parece razonable deducir que un uso cada vez más extendido del alto flujo no siempre es concordante con la evidencia científica al respecto. La falta de protocolos tanto a nivel local como nacional, e incluso la falta de consenso internacional, hacen que las estrategias de empleo puedan llegar a ser muy diferentes entre unos centros y otros.
ConclusionesEl soporte con alto flujo se ha convertido en un soporte respiratorio no invasivo habitual en las unidades neonatales de nuestro país, a pesar de que existe discrepancia respecto a revisiones de expertos y la evidencia científica disponible.
Existe variabilidad en el manejo, pero la población diana y las indicaciones son similares entre las unidades existiendo diferencias dependiendo del nivel asistencial. Estos resultados se asemejan a los descritos en otras encuestas realizadas a nivel internacional.
Es común la falta de protocolos en las unidades que unifiquen su empleo.
La existencia de guías de práctica clínica podría no solo mejorar la práctica diaria, sino también permitir la realización de estudios multicéntricos de gran tamaño muestral para avanzar en el conocimiento y aportar evidencia sobre las potenciales indicaciones y beneficios del alto flujo en el neonato.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Presentaciones a Congresos: Presentado como comunicación oral en el XXVII Congreso de Neonatología y Medicina Perinatal (Madrid, octubre 2019).