Sr. Editor:
La tuberculosis cerebral se manifiesta fundamentalmente como meningitis linfomonocitaria, aracnoiditis basal, vasculitis o tuberculomas intracraneales1. Estos últimos parecen afectar en mayor medida a pacientes de países en desarrollo; sin embargo, se describe el caso de una paciente autóctona sin factores de riesgo ni fuente de contagio conocida, que presentó tuberculomas intracraneales diseminados como consecuencia de una siembra hematógena precoz, coincidente con un cuadro de neumonía tuberculosa.
Niña de 3 años de edad que ingresa por presentar fiebre intermitente de mes y medio de evolución, prueba de tuberculina positiva de 20mm e imagen radiológica compatible con adenopatía hiliar y condensación del lóbulo superior derecho. Cuatro meses antes había sido ingresada por neumonía. Entre ambos procesos, la paciente había presentado un episodio de hemiparesia izquierda transitoria.
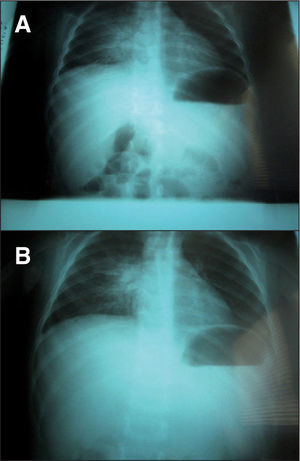
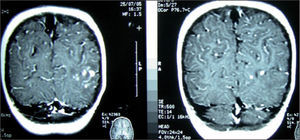
En el estudio realizado en el segundo ingreso se constata la similitud de las imágenes radiológicas torácicas entre la primera y la segunda estancia hospitalaria (fig. 1), lo cual, unido al episodio neurológico transitorio recogido en la anamnesis, hizo sospechar la posibilidad de que se tratara del mismo proceso infectivo tuberculoso y que el antecedente de hemiparesia se debiera a una participación cerebral del mismo. Por ello, se solicitó la realización de una resonancia magnética cerebral, en la que se puso de manifiesto la presencia de múltiples lesiones diseminadas de hiperseñal en secuencias T2 y FLAIR. Se observan captaciones nodulares intensas de gadolinio en la región hemibulbar derecha, hemipeduncular izquierda, temporal profunda medial izquierda, región occipital izquierda y región cortical parietal izquierda. Impresión diagnóstica: múltiples lesiones diseminadas de hiperseñal en la región infratentorial y supratentorial, lo cual parece sugerir la presencia de tuberculomas activos (fig. 2). Tras solicitar el consentimiento informado, se realizó punción lumbar, con los siguientes resultados: glucosa 47mg/dl, proteínas 27mg/dl, leucocitos 30/μl (polinucleares 10 % y mononucleares 90 %). Cultivo de bacilo de Koch en el líquido cefalorraquídeo negativo. En el estudio oftalmológico se encontró un pequeño foco en la retina bien delimitado compatible con tuberculoma coroideo. La serología VIH fue negativa.
Tras obtener tres muestras de jugo gástrico, las baciloscopias mediante tinción de Ziehl-Neelsen fueron negativas pero se observó crecimiento de bacilos ácido-alcohol resistentes en medio líquido MB de BacT Alert y en medio sólido de Lowenstein-Jensen y Colettsos. Mediante sonda de ácidos nucleicos (M.T. complex Accuprobe, Gene probe BioMérieux) se identificó el bacilo como Mycobacterium tuberculosis complex, y en un estudio posterior de sensibilidad, la cepa fue sensible a estreptomicina, etambutol, isoniacida y rifampicina.
Se pautó tratamiento con rifampicina, isoniacida, pirazinamida y etambutol durante los primeros 2 meses, siguiendo con rifampicina e isoniacida durante 10 meses hasta completar el año de tratamiento. Durante este período, la mejoría clínica fue manifiesta, de lo cual se percataron los padres, quienes le notaron un gran cambio en su estado de ánimo. La tolerancia al tratamiento fue óptima, con desaparición de las lesiones cerebrales, oculares y pulmonares durante el tratamiento.
Tras realizar el estudio epidemiológico en el entorno familiar y en la guardería, no se halló el foco infectante. Sin embargo, gracias a la realización concomitante de un estudio de genotipado molecular de todas las cepas aisladas en la población aragonesa mediante la técnica RFLP-IS6110 (Dr. Carlos Marín), se pudo conocer la diferenciación intraespecífica de la cepa aislada, incluyéndose en un racimo (cepa idéntica a la aislada en otro paciente de Zaragoza), lo que confirmaba la transmisión reciente de su tuberculosis.
Se piensa que la afectación tuberculosa cerebral se inicia como en otras localizaciones tuberculosas, con la inhalación de las pequeñas gotas en forma de aerosol, que contienen los bacilos tuberculosos en escaso número. Éstos alcanzan los alvéolos, donde se multiplican en los espacios alveolares o en los macrófagos tanto locales como circulantes. Durante las primeras 3 semanas no se produce ninguna respuesta inmunitaria, los bacilos tuberculosos se diseminan por vía hematógena a diferentes sitios extrapulmonares, incluyendo el sistema nervioso. A continuación de la infección se produce una respuesta inmunitaria de tipo celular y los bacilos que se encuentran en el interior de los macrófagos activados pueden ser eliminados. Los tuberculomas, células mononucleares que rodean un centro de necrosis caseosa, se forman tanto en los pulmones como en otras localizaciones. La suerte de estos tuberculomas y el posterior curso de la infección van a depender tanto de la capacidad inmunológica del huésped como de factores genéticos no bien conocidos. Si no se produce una respuesta inmunitaria celular eficaz, los tuberculomas siguen creciendo, multiplicándose en su interior los bacilos, el centro de necrosis caseosa aumenta hasta romperse y abrirse al exterior, con lo que los bacilos irrumpen en los tejidos vecinos. La infección tuberculosa del sistema nervioso se produce en dos etapas. En la etapa de micobacteriemia precoz se forman unas pequeñas lesiones denominadas “Rich Foci”. Estas lesiones se localizan en la superficie subpial o subependimaria del cerebro o la médula, y pueden desarrollar la infección años después de su formación. Según la localización donde se rompan, se producirán los diferentes cuadros clínicos. Si se abre al espacio subaracnoideo o en el tercer ventrículo, se produce meningitis, pero si afecta al tejido cerebral, la infección se puede manifestar como absceso o tuberculoma2.
La participación cerebral en la enfermedad tuberculosa se sitúa en torno al 1 % en España, incidiendo fundamentalmente en los niños de 6 meses a 6 años de edad. La aparición de tuberculomas intracraneales ocasiona menos del 3 % de la neurotuberculosis y representan una complicación de la tuberculosis diseminada excepcional en la infancia3,4.
Cabe reseñar la buena tolerancia al tratamiento, con resolución gradual de las imágenes cerebrales, pues en ocasiones se observa un aumento del tamaño de los tuberculomas o aparición de otros nuevos al inicio del tratamiento. No se conoce el mecanismo inmunitario por el que se produce, pero no supone un fracaso terapéutico y se debe continuar con la pauta establecida1,4–6. Se han descrito recurrencias de los tuberculomas a pesar de haberse completado el tratamiento7.
No siempre es posible encontrar el foco de contagio; se puede determinar en torno al 64 % de los casos8. El estudio y el seguimiento genético del bacilo permitirán conocer el camino recorrido para propagar la enfermedad, siendo de especial relevancia en casos como el descrito, donde la fuente infectante ha quedado oculta.
La tuberculosis es un problema de salud pública mundial, emergente en nuestra sociedad9. La posibilidad del estudio de la genética molecular del bacilo, el uso de nuevos medios diagnósticos tanto microbiológicos como de imagen, así como la revisión y consenso en el tratamiento por parte de los expertos10,11 permiten en nuestro medio encarar con mayor éxito el tratamiento de estos pacientes, pero es la sospecha clínica lo que nos permite poner en marcha estos recursos y con ello mejorar el pronóstico en gran parte debido a la precocidad con la que se instaura el tratamiento12,13.