El tromboembolismo pulmonar (TEP) es la obstrucción del lecho vascular arterial pulmonar con repercusiones derivadas del grado de obstrucción y de la liberación de sustancias vasoactivas. El lupus eritematoso sistémico pediátrico (LESp) es un desorden autoinmunitario crónico con múltiples manifestaciones, las cuales, junto con la afectación de diferentes órganos, varían según la edad de presentación, sexo y raza1,2.
En el LESp la afectación renal representa la primera manifestación de la enfermedad en el 60-80% de las ocasiones3. La afectación pulmonar es variable, siendo las formas más frecuentes: pleuritis, neumonitis, neumonía, neumotórax, enfermedad intersticial difusa, hipertensión pulmonar y hemorragia pulmonar1. El TEP es una manifestación infrecuente del LESp, encontrándose raramente como primera manifestación del LESp4,5.
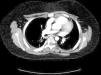
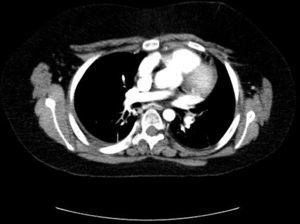
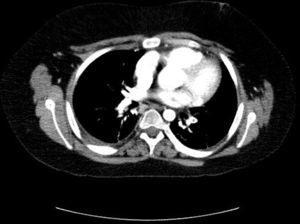
Se presenta un varón de 13 años con LESp y nefropatía lúpica de un año de evolución que presenta un TEP. Consulta por tos y disnea súbitas, acompañadas de dolor pleurítico y fiebre. Presenta taquicardia, taquipnea, tiraje universal, hipoventilación bibasal y saturación de oxígeno del 95%. Con la sospecha de TEP, ingresa en la UCIP y se determina el dímero-D, encontrándose elevado (1872 μg/l), confirmándose mediante TC helicoidal trombosis pulmonar en ambas arterias lobares inferiores (figs. 1 y 2). La radiografía muestra una elevación diafragmática derecha. Cardiológicamente, se evidencia pequeño derrame pericárdico y el característico patrón S1Q3T3 en el electrocardiograma. Se descarta trombosis venosa profunda. Se inicia precozmente tratamiento anticoagulante con heparina de bajo peso molecular, sustituyéndose a las 48 h por anticoagulante oral (dicumarínicos). Precisa ventilación mecánica no invasiva, mejorando a las 6 h la sintomatología.
El TEP tiene una incidencia desconocida en Pediatría, ya que raramente se piensa en él y muchos casos son diagnosticados mediante necropsia6. En Pediatría, los principales factores de riesgo son: catéter venoso central, inmovilización, cardiopatía, cirugía mayor y coagulopatías, secundarias a diversas afecciones, como las infecciones osteoarticulares, que causan alteraciones de la coagulación, y, secundariamente, trombosis venosas profundas y TEP7, o primarias8. Estas últimas son especialmente frecuentes en el LESp, donde el 75% de los pacientes presentan anticuerpos antifosfolípido (AAF). Los pacientes pediátricos con LES y AAF, específicamente anticoagulante lúpico (AL), corren riesgo de desarrollar tromboembolismos. La incidencia de estos en pacientes con AL positivo es del 54%9. Debe considerarse la anticoagulación crónica.
Aunque un prerrequisito para el diagnóstico de TEP es la sospecha clínica, la ausencia de factores de riesgo no lo descarta. Sin embargo, la probabilidad de este aumenta con el número de factores predisponentes10. El caso descrito presenta un AL positivo moderado y la mutación C677T del gen MTHFR para la metilen-tetrahidrofolato-reductasa, aumentándose el riesgo de presentar un tromboembolismo.
La estimación de la probabilidad clínica de TEP establece una probabilidad alta (80-100%) de presentarlo en los casos que presentan todos los siguientes: factores de riesgo; disnea, taquipnea o dolor pleurítico no explicables; anomalías radiológicas o gasométricas no explicables y dímero-D elevado (> 500μg/l)10, presentes todos en el caso descrito.
Infrecuente en Pediatría, el TEP debe plantearse ante pacientes con factores de riesgo que presenten la conjunción de disnea, dolor pleurítico y tos súbitos. Un alto índice de sospecha ayuda al adecuado diagnóstico y tratamiento precoz, mejorando el pronóstico.