El traumatismo craneal no accidental es una forma de maltrato infantil. Frecuentemente, se encuentran lesiones intracraneales, como el hematoma subdural y también las hemorragias retinianas, en general, sin otras lesiones externas. Por su complejidad, esta entidad requiere de un equipo médico multidisciplinario, donde el papel del especialista en imágenes es muy importante, ya que existen múltiples métodos diagnósticos que se complementan para arribar al correcto diagnóstico.
The abusive head trauma is a form of child abuse. The most frequent injuries are intracranial lesions, such as subdural hematoma, as well as retinal hemorrhages, usually without other external injuries. Due to its complexity, this problem requires a multidisciplinary medical team, where the role of the radiologist is important, since there are multiple diagnostic methods that are complementary in order to arrive at the correct diagnosis.
El traumatismo craneal no accidental es una forma de abuso infantil que afecta predominantemente a la función neurológica. Se produce cuando un niño es sostenido por el torso o las extremidades y es sacudido violentamente, con movimiento de aceleración, desaceleración y rotación. El resultado es una serie de lesiones intracraneales, intraoculares y esqueléticas. El hematoma subdural es la lesión intracraneana más frecuente. Un hallazgo característico son las hemorragias retinianas. En ocasiones, también se observan fracturas costales y de huesos largos. Las lesiones de la columna cervical son infrecuentes1,2.
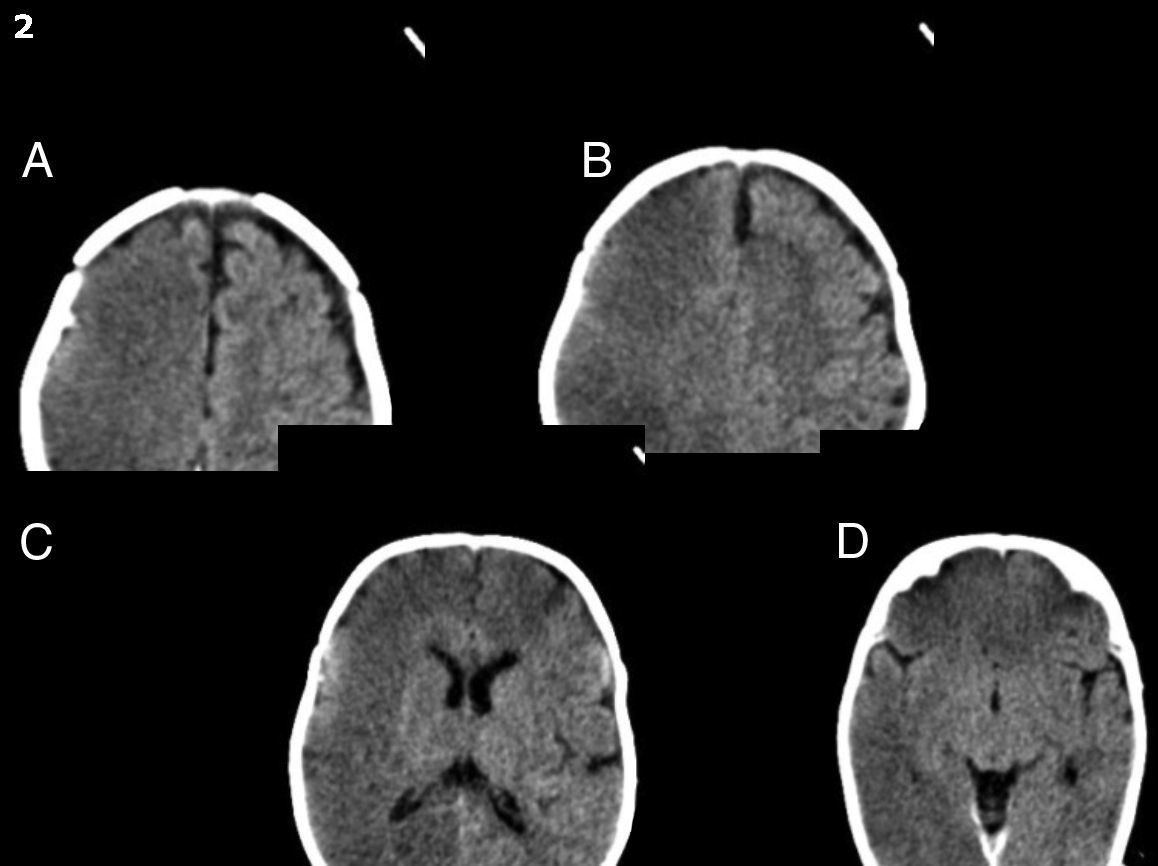
Presentación del casoPaciente de 3 meses de edad, que es llevado al servicio de urgencias del hospital por sus padres con un cuadro de irritabilidad y deterioro del sensorio de comienzo súbito. En el examen físico, se constataron paresia braquial izquierda y hemorragias retinianas, por lo cual se solicitó una tomografía computarizada (TC) de encéfalo. La misma demostró colecciones hemáticas subdurales en la hoz cerebral y tienda del cerebelo, y a nivel frontooccipital derecho. Se observó además una incompleta diferenciación corticosubcortical y de los surcos de la convexidad frontoparietal derecha.
Al ingreso, se realizaron también exámenes de laboratorio a fin de descartar trastornos infecciosos y metabólicos subyacentes, sin evidencia de alteraciones.
Dados los hallazgos radiológicos y las manifestaciones clínicas y neurológicas del paciente, se decidió su internación en terapia intensiva pediátrica (UCIP) con el diagnóstico presuntivo de traumatismo craneal no accidental y su control evolutivo estricto.
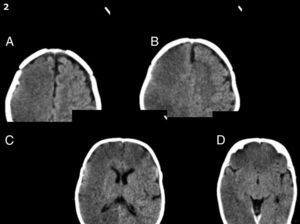
A las 24 h, el paciente persistió con los mismos síntomas neurológicos, por lo que se decidió realizar otra TC encefálica, la cual evidenció una lesión hipodensa difusa, con pérdida de la diferenciación corticosubcortical supratentorial derecha. Producía leve efecto de masa, con pérdida de los surcos de la convexidad y pequeños focos de hemorragia subaracnoidea. Estos hallazgos fueron interpretados como compatibles con isquemia aguda en evolución (fig. 1). La ecografía Doppler de vasos del cuello no mostró alteraciones.
Durante su internación en la UCIP, se efectuaron múltiples estudios complementarios para completar la correcta evaluación en función del diagnóstico presuntivo de maltrato, como radiografías simples de los 4 miembros, la parrilla costal y la columna completa en busca de fracturas, las cuales fueron normales.
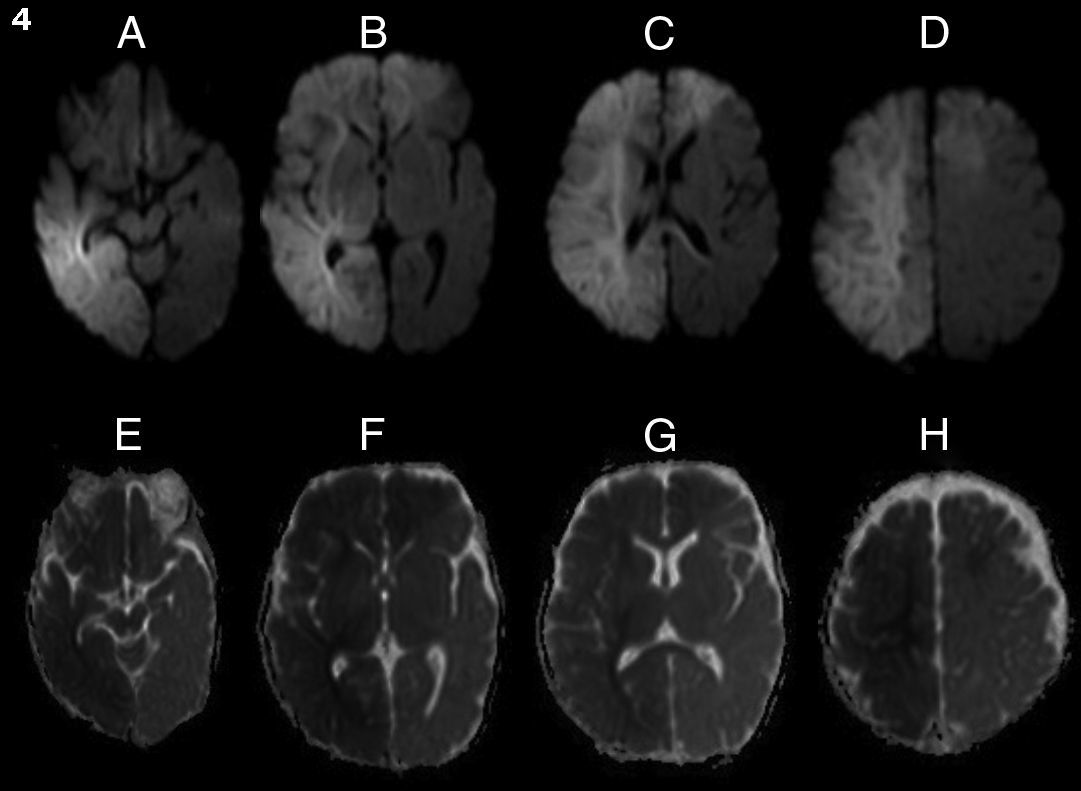
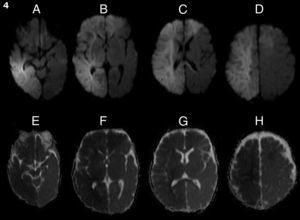
A las 48h de comenzados los síntomas, el paciente agregó paresia crural izquierda y acentuó el deterioro del sensorio. Dada esta sintomatología, y con el fin de reevaluar los hallazgos tomográficos, se efectuó una resonancia magnética (RM), que demostró una franca restricción en secuencia de difusión (DWI) y mapa coeficiente aparente de difusión (ADC) en la lesión corticosubcortical frontoparietal derecha y frontal izquierda, acorde con el diagnóstico de isquemia aguda (fig. 2). Ante estos hallazgos, se decidió repetir el examen Doppler, que nuevamente se mantuvo dentro de parámetros normales.
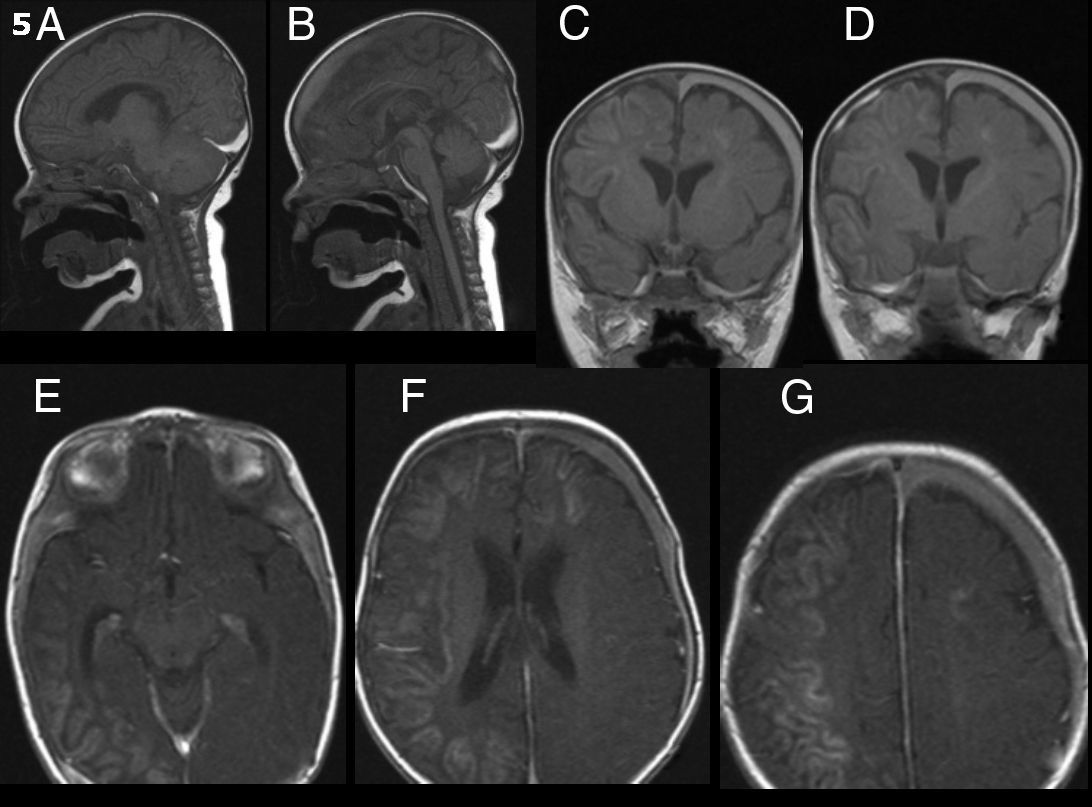
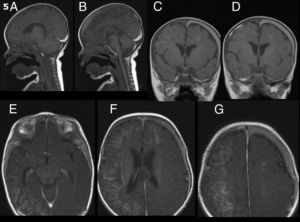
A los 9 días de comenzado el cuadro y ante la persistencia de la sintomatología, se realizó una RM encefálica de control que demostró hematoma subdural subagudo bilateral a predominio izquierdo, hematoma extradural adyacente al clivus en relación con la rotura de la membrana tectoria e hiperintensidad cortical en secuencia T1 compatible con necrosis laminar (fig. 3). La angiorresonancia de vasos de cuello e intracraneales no mostró imágenes patológicas.
RM secuencia T1 sin gadolinio: hematoma subdural bilateral a predominio izquierdo, con compromiso de la región basal del temporal y del tentorio a predominio de la región frontoparietal izquierda. Hematoma extradural a nivel del clivus por rotura de la membrana tectoria. Necrosis laminar cortical hiperintensa. RM en secuencia T1 con gadolinio: realce de la lesión isquémica en el hemisferio derecho y frontal izquierda.
Clínicamente, la paciente se mantuvo estable durante 10 días, por lo cual se decidió su pase a planta de hospitalización.
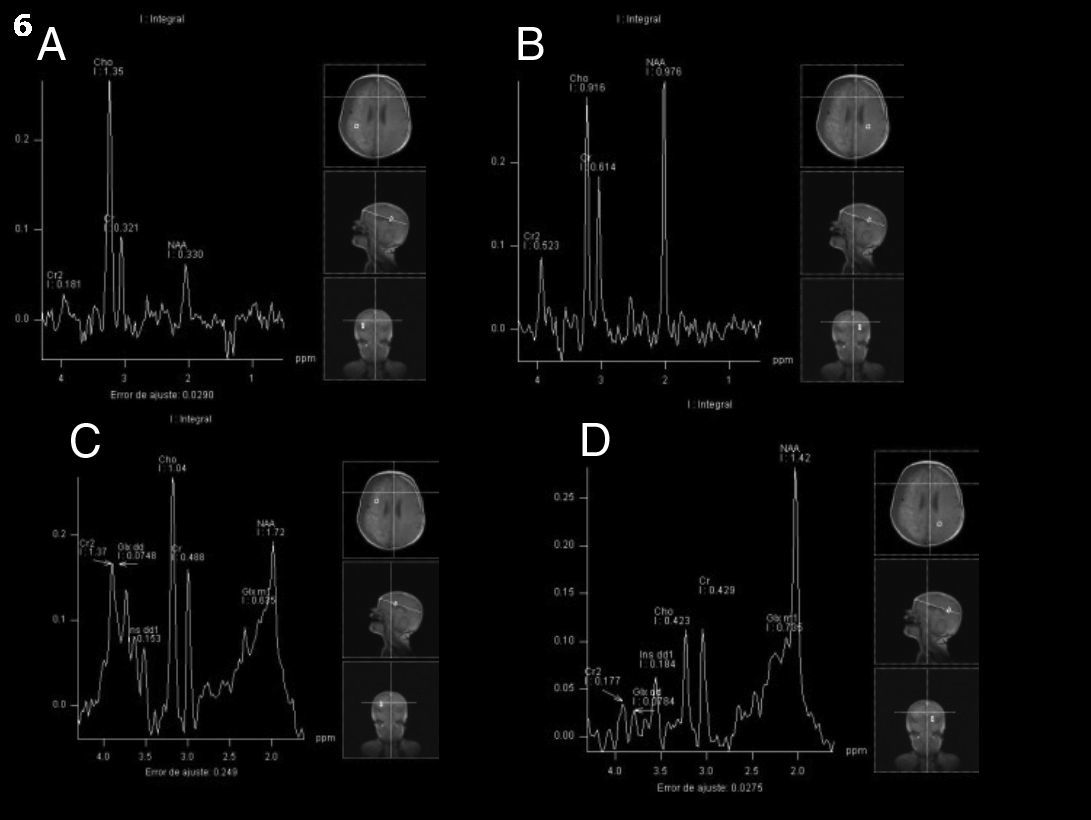
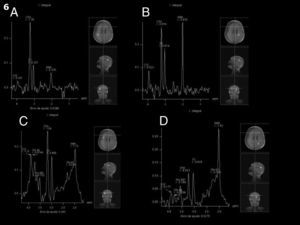
Al decimocuarto día del ingreso hospitalario, se realizó una espectroscopia por RM con técnica multivoxel a fin de dilucidar el mecanismo fisiopatológico de la lesión. Esta demostró una franca disminución del N-acetil-aspartato (NAA) por pérdida neuronal en las áreas isquémicas corticales y elevación del glutamato (fig. 4).
Simultáneamente, se efectuó además una nueva RM encefálica de control, que mostró un higroma derecho con mínimo desplazamiento del eje ventricular y menor espesor de las colecciones conocidas.
La evolución clínica del paciente fue favorable y fue dado de alta 20 días después de esta última RM, con presencia de lesiones secuelares: compromiso central y periférico de ambas vías auditivas, fundamentalmente a izquierda, y hemorragias difusas y edema oculares derechos.
DiscusiónLas tasas de incidencia de abuso infantil detectadas en los servicios de emergencias oscilan entre un 2 y un 10%3.
En aproximadamente un tercio de los casos, el traumatismo craneal no accidental severo termina con la muerte del niño.
Entre aquellos que sobreviven, aproximadamente el 60% desarrolla algún grado de incapacidad3.
Los niños son particularmente vulnerables a las sacudidas violentas debido al tamaño relativamente grande de su cabeza y una musculatura cervical débil. La fusión incompleta de las suturas craneanas y los grandes volúmenes de líquido cefalorraquídeo permiten un mayor movimiento del encéfalo que, debido a la inmadurez y a la mielinización parcial, puede resultar en un daño potencialmente severo4.
El diagnóstico de traumatismo craneal no accidental debe ser considerado ante cualquier niño con deterioro súbito del sensorio, especialmente si es menor de un año. La presencia de lesiones con diferente tiempo de evolución y que la historia relatada por los mayores no concuerde con los hallazgos médicos son también fundamentales para considerar esta entidad3.
Las manifestaciones oftalmológicas son sumamente frecuentes. Las hemorragias retinianas se presentan en el 85% de los casos, siendo difusas y bilaterales3.
Las neuroimágenes son parte crucial del diagnóstico y, de hecho, están indicadas siempre que esta entidad sea sospechada. En el manejo inicial debe solicitarse es una TC encefálica a fin de descartar la presencia de hemorragia y otras lesiones postraumáticas. Asimismo está indicada una RM encefálica con secuencias de DWI y ADC con el fin descartar la presencia de edema citotóxico, ya sea por exitocitosis o por isquemia cerebral. Además, es un método muy sensible para detectar sangrado, especialmente en áreas como la fosa posterior y en el caso de sangrados antiguos, que son de valoración más dificultosa mediante TC5.
Es necesario tener en cuenta que, más allá del traumatismo craneal no accidental, siempre que se sospecha maltrato físico en niños menores de 3 años se debe completar la evaluación clínica con exámenes por imágenes5. Cabe mencionar que las recomendaciones vigentes sobre las pruebas de diagnóstico por imagen a realizar en los diferentes tipos de maltrato se basan en la publicación de la Academia Americana de Pediatría en el año 20096.
En nuestro caso, la RM encefálica mostró una extensa isquemia aguda.
Otro hallazgo fue la presencia de necrosis cortical e imágenes que reflejaban el daño subagudo o crónico7. Dentro de las causas de necrosis laminar descritas en la bibliografía se describen: lesión isquémica, enfermedad de moyamoya, meningoencefalitis, estados epilépticos y traumatismo craneal no accidental, entre otros7.
Con respecto a la espectroscopia, los hallazgos fueron coincidentes con los de la bibliografía. Se demostró disminución del NAA, compatible con una pérdida neuronal y aumento del glutamato, que se explica por su liberación exagerada en las terminales presinápticas frente a estímulos traumáticos como parte del mecanismo de exitocitosis8.
El traumatismo de cuello, cabeza o ambos puede estar asociado a disección vascular o embolia grasa y accidente cerebrovascular isquémico consecuente9. Este hecho es más frecuente en niños que en adultos y puede afectar a cualquier territorio vascular. Algunos autores lo consideraron una consecuencia del edema cerebral y la hipertensión intracraneal con presión de perfusión cerebral reducida. Otros, en cambio, lo consideran secundario a disección arterial por el estiramiento del cuello con formación de trombo oclusivo10.
En nuestro caso, el examen de los vasos del cuello no mostró afección, por lo que asumimos que se trataría de daño axonal de origen hipóxico. La hipoxia la consideramos secundaria a la apnea producida por la rotación sobre el eje del tronco cerebral, facilitada por la pobre musculatura del cuello y el tamaño proporcionalmente mayor de la cabeza en esta etapa de la vida. La hipoxia, a su vez, desencadenaría edema cerebral con elevación de la presión intracraneal, menor presión de perfusión sanguínea y consecuente isquemia cerebral.
ConclusiónEs de vital importancia el conocimiento de los signos clínicos y de los hallazgos por imágenes del traumatismo craneal no accidental para lograr su diagnóstico temprano. Tanto una anamnesis orientada, como un completo examen físico y la obtención de imágenes adecuadas del sistema nervioso central, desempeñan un papel preponderante en la confirmación del diagnóstico presuntivo. El abordaje interdisciplinario (urgencias pediátricas/diagnóstico por imágenes) es la clave en el manejo de estos pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.