Introducción
El desarrollo de la aterosclerosis es un proceso que se inicia en la infancia y que progresa con una velocidad que depende de la presencia o ausencia de determinados factores de riesgo cardiovascular. En un estudio reciente, que analizó el desarrollo de lesiones ateroscleróticas en la aorta en un grupo de niños entre 1 y 13 años de edad, con niveles de colesterol total normales, que murieron por accidente u otras causas no relacionadas, se observó que en todos ellos existían estrías grasas antes de los tres años de edad; además, en los niños cuyas madres habían presentado hipercolesterolemia durante el embarazo, se observó que estas lesiones progresaban más rápidamente que en el caso de niños con madres normocolesterolémicas1. Los autores sugieren que la hipercolesterolemia durante el embarazo podría inducir cambios en la aorta fetal que predisponen en los niños a la formación de estrías grasas y, por consiguiente, a un mayor riesgo de aterosclerosis.
El desarrollo de enfermedades cardiovasculares (ECV), principal causa de muerte en los países industrializados, es un proceso multifactorial asociado a factores de riesgo no modificables, tales como la edad, el sexo y los antecedentes genéticos, y con otros modificables, de entre los que destacan las concentraciones elevadas de lipoproteínas de alta densidad (C-LDL)2.
Las concentraciones plasmáticas de colesterol total (CT) reflejan una situación compleja con múltiples dependencias, las de origen genético, las derivados de la situación ambiental (tipo de dieta y grado de ejercicio físico) y las consideradas poligénicas, que dependen de la interacción de algunos determinantes genéticos con la influencia derivada de los dietéticos3. Los factores genéticos son poco modificables y los dietéticos muchas veces tienen su origen en la infancia; por lo tanto, una educación adecuada podría desempeñar un papel preventivo sobre el desarrollo futuro de ECV.
Se han realizado diferentes recomendaciones para el despistaje, diagnóstico y tratamiento de las diferentes dislipemias en la infancia por los diferentes consensos, como el National Cholesterol Education Program (NCEP) en 19924, la Sociedad Europea de Aterosclerosis5 y la Organización Mundial de la Salud6. Las líneas de actuación son similares respecto al diagnóstico y a cuándo y cómo se debería tratar. Recomiendan el tratamiento farmacológico con resinas de intercambio iónico a partir de los 10 años para aquellos niños con niveles muy elevados de colesterol, después de haber realizado previamente un tratamiento dietético adecuado. Sin embargo, otros grupos7 han recomendado una restricción más moderada de la grasa de la dieta de las que recomienda el NCEP.
Actualmente, se acepta casi unánimemente la búsqueda selectiva de los niños y adolescentes con riesgo de presentar ECV, con arreglo a los criterios siguientes8:
1. Si los padres o abuelos han padecido antes de los 55 años algunas de las formas de cardiopatía isquémica: un infarto agudo de miocardio, insuficiencia cardíaca, angina de pecho, enfermedad vascular periférica, accidente cerebrovascular o muerte cardíaca repentina.
2. Si se ha comprobado que los familiares adultos directos tienen niveles de CT elevados (valores superiores a 240 mg/dl).
3. Aquellos niños y adolescentes en los que se desconocen antecedentes familiares patológicos, pero presentan otros factores de riesgo.
El NCEP4 considera que la actitud a seguir ante una hipercolesterolemia en la infancia y la adolescencia dependerá de los niveles de C-LDL. De todos los parámetros lipídicos, el C-LDL es el que ha mostrado una mayor relación con la aterosclerosis. Se considerarán niveles altos de C-LDL los superiores a 130 mg/dl, valores límite entre 110-129 mg/dl y valores normales los inferiores a 110 mg/dl. Los niveles de lipoproteínas deben ser repetidos al menos en dos ocasiones antes de realizar cualquier tipo de intervención médica. La actitud ante una hipercolesterolemia en la edad pediátrica está expuesta en la fig. 1. Otros autores9, en niños con hipercolesterolemia familiar heterocigota consideran además de los niveles elevados de CT, la existencia de cardiopatía isquémica precoz familiar y el sexo, para definir las categorías de riesgo (fig. 2).
Figura 1. Actitud a seguir ante una hipercolesterolemia en la edad pediátrica.
Figura 2. Categorías de riesgoen niños con hipercolesterolemia familiar según los niveles de colesterol total y antecedente de cardiopatía isquémica precoz familiar (modificado de L. Ose y S. Tonstad, Acta Paediatr 995)
Tratamiento dietético
Es menester dejar constancia de que el tipo y cantidad de grasa ingerida es el factor que determina principalmente las concentraciones de CT y su distribución lipoproteica. La dieta es un factor exógeno importante que influye sobre los niveles plasmáticos del CT y especialmente del C-LDL; otros factores, entre ellos la presencia de productos de oxidación de los lípidos transportados por las LDL, desempeñan un importante papel en las primeras etapas del proceso aterosclerótico10.
En el estudio Dietary Intervention Study in Children (DISC)11, realizado en niños con edades comprendidas entre 8 y 10 años y tras un seguimiento de tres años, se observó que el consumo total de grasas en el grupo de intervención y en el grupo control representaba, respectivamente, un 29% y un 33% del aporte calórico diario. De forma similar, en el Special Turku Coronary Risk Factor Intervention Project for Babies (STRIP)12, realizado en niños con edades comprendidas entre 7 y 36 meses de edad y tras un seguimiento de entre 8 y 13 meses, el porcentaje de grasa consumido en el grupo estudiado y el control fue del 26 y 28%, respectivamente. Ambos estudios referían un patrón de crecimiento normal.
Tonstad y Sivertsen13 han demostrado que algunos micronutrientes como la tiamina, niacina, ácido fólico, vitamina C, magnesio e hierro, se incrementan con la disminución del aporte de grasa, esto es debido al mayor aporte de frutas, verduras y cereales. Estos resultados concuerdan con otros estudios que demuestran que el consumo de dietas bajas en grasas mejora los aportes de otros nutrientes en comparación con la población normal que recibe una dieta normal.
Dieta baja en grasa y cambios en los niveles lipídicos
Los primeros estudios que analizaron el efecto cuantitativo de cada clase de ácido graso sobre las concentraciones plasmáticas de colesterol fueron los de Keys y Hegsted14. Demostraron que la modificación interindividual en la respuesta de las concentraciones de CT es extraordinariamente variable entre diferentes sujetos. En algunos individuos, las concentraciones de CT descienden de forma sorprendente tras seguir una dieta pobre en colesterol y grasa saturada.
Estudios realizados en niños con hipercolesterolemias poligénicas o familiares han demostrado disminuciones de los niveles de CT o C-LDL del 6 al 20% tras tratamiento dietético. En los estudios DISC11 y STRIP12, los efectos de la dieta sobre los niveles de C-LDL fueron pequeños. En el estudio DISC, la disminución en los niveles de C-LDL en los grupos de intervención y control era muy reducida, y la diferencia ajustada entre ambos grupos con respecto al C-LDL era sólo de 3 mg/dl. En el estudio STRIP, los niveles de CT se reducían sólo en los varones entre las edades de 7 y 36 meses.
Un estudio realizado en nuestro país15, en un grupo de 180 pacientes entre 2 y 18 años de edad, con diferentes tipos de dislipemias primarias, mostró que con tratamiento dietético (Dieta 1 y 2 del NCEP) sólo el 8-12% de los niños alcanzaban en algún momento de su evolución el objetivo recomendado por el NCEP. En el caso de la hipercolesterolemia heterocigota, se produjo un descenso del 10% del CT, C-LDL y apo B, y sólo en el 8% descendieron los niveles de LDL por debajo de 130 mg/dl.
Las dietas bajas en grasa pueden modificar, también, los niveles de lipoproteínas de alta densidad (C-HDL). En el estudio DISC11, los niveles de C-HDL eran mas bajos en el grupo de intervención que en los controles después del primer año, pero este hecho no se observó después de los tres años de seguimiento. Por el contrario, en el estudio STRIP12, los niveles de C-HDL se incrementaban ligeramente en el grupo de intervención con respecto al grupo control.
Intervención dietética: cuándo y cómo
Los diferentes Comités de Nutrición han realizado las siguientes puntualizaciones:
Por debajo de los 2 años no es necesario, ni prudente, la restricción de grasas o calorías en la dieta de un niño sano. La lactancia materna representa la alimentación óptima desde el punto de vista nutricional.
Por encima de los 2 años, es conveniente modificar la dieta del niño reduciendo la grasa a un 30% del total de las calorías; los ácidos grasos saturados (AGS) no serán más del 10% de aquélla, los ácidos grasos poliinsaturados (AGP) serán de un 10%, los ácidos grasos monoinsaturados (AGM) entre un 15 y un 20% y el aporte de colesterol será menor de 300 mg/día16.
Durante toda la infancia y adolescencia, es esencial un aporte adecuado de energía y nutrientes para que el crecimiento sea normal. Las modificaciones en la dieta deben introducirse de manera progresiva, lo cual será beneficioso para el niño y su familia.
El objetivo primordial del tratamiento dietético de las hiperlipidemias será lograr que los niveles de C-LDL disminuyan, consiguiendo un descenso de un 10 a un 15%, aunque existen grandes variaciones individuales17.
El seguimiento terapéutico de la dieta en las hipercolesterolemias (C-LDL límite y alto) está expuesto en la fig. 3. En la "dieta 1" el aporte de grasa total será menor del 30% del total de calorías, correspondiendo a los AGS menos del 10% de éstas y siendo la ingesta de colesterol menor de 300 mg/día (tabla 1). Si después de varios meses con esta dieta no se han conseguido los resultados esperados, hay que proponer la "dieta 2" (tabla 1). Esta última aporta menos del 7% de las calorías en forma de AGS y una cantidad de colesterol menor de 200 mg/día. A esto se añadirá en cuantía adecuada de nutrientes, vitaminas y minerales4.
Figura 3. Tratamiento dietético de las dislipemias.
Los controles se realizarán a las 6 semanas de comenzado el tratamiento dietético. Si el paciente no ha cumplido la dieta prescrita, se realizarán nuevas recomendaciones de la "dieta 1", volviendo a evaluar a los 3 meses. Si no se obtienen los resultados adecuados, hay que pasar a la "dieta 2". Tres meses más tarde, en algunos niños, pueden persistir niveles elevados de C-LDL, por lo que necesitará tratamiento con fármacos.
Estudios recientes han demostrado que el polimorfismo genético de las apolipoproteínas puede tener un importante papel en la respuesta individual a las modificaciones de la dieta, identificando a los sujetos hiper o hiporrespondedores. Un estudio realizado en sujetos sanos normolipémicos, ha podido demostrar la existencia de una relación entre las variaciones genéticas de los locus de las apolipoproteínas A-I, C-III y A-IV y el grado de variación en los niveles de C-LDL tras el consumo de una dieta rica en grasa monoinsaturada en comparación a una rica en carbohidratos (NCEP). Así, el grupo de población definido por el genotipo Apo A-I (GG), Apo C-III (XS2) y Apo A-IV (TT) (GG,XS2,TT) se beneficia significativamente más del consumo de una dieta rica en grasa monoinsaturada al disminuir los niveles de C-LDL. Por el contrario, en sujetos sanos normolipémicos portadores del genotipo Apo A-I (GA), Apo C-III (S1S1) y Apo A-IV (ST) (GA;S1S1,ST) el beneficio mayor se obtiene al administrarles una dieta rica en carbohidratos (NCEP)18. Por consiguiente, los locus genéticos de la Apo A-I, Apo A-IV, Apo B, Apo C-III, Apo E y LPL pueden ser respondedores, al menos en parte, de la variabilidad en la respuesta de los niveles de C-LDL a las modificaciones dietéticas.
Dieta baja en grasa y crecimiento
La disminución del aporte de grasas y colesterol que sufren con frecuencia los niños que presentan una hipercolesterolemia puede tener repercusiones sobre su crecimiento. Se ha recomendado prudencia acerca de la utilización de dietas demasiado restrictivas; ya que, al disminuir la ingesta de grasa se corre el riesgo de no proporcionar suficiente energía para asegurar un óptimo crecimiento19.
En niños con hipercolesterolemia familiar heterocigota, se han descrito alteraciones del eje de la hormona de crecimiento (GH), con incremento en la amplitud de los picos de secreción de la misma, niveles normales o disminuidos del factor de crecimiento semejante a la insulina número 1 (IGF-I), y respuesta normal de la GH a los estímulos farmacológicos, un patrón similar al observado en situaciones de resistencia parcial a la GH, como en el que se produce en algunas enfermedades crónicas y que pueden determinar alteraciones en el crecimiento20.
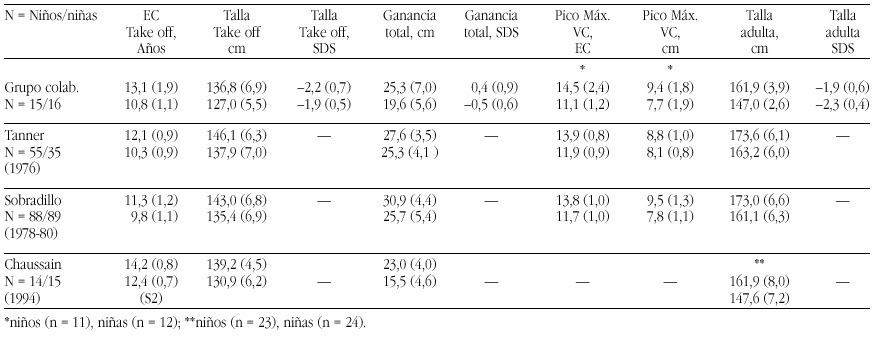
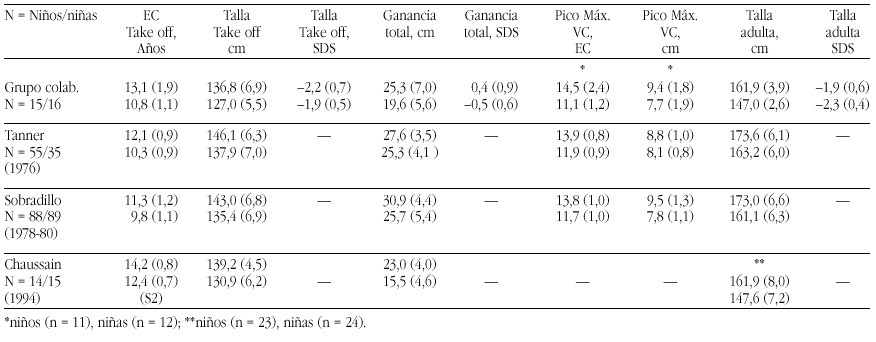
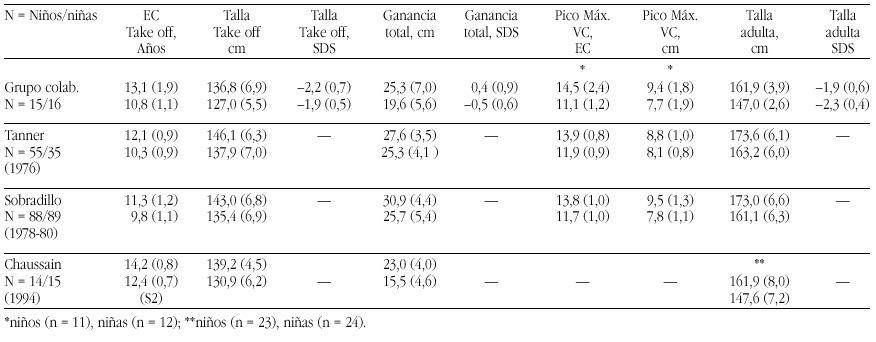
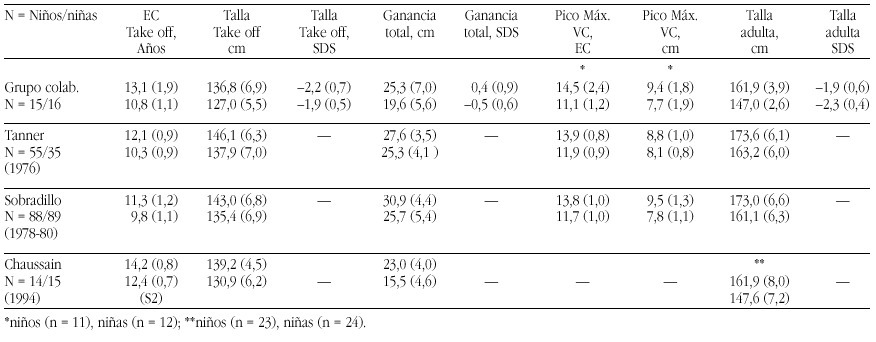
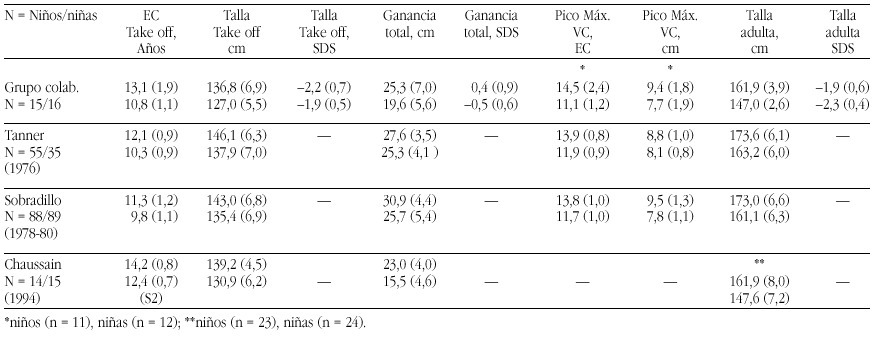
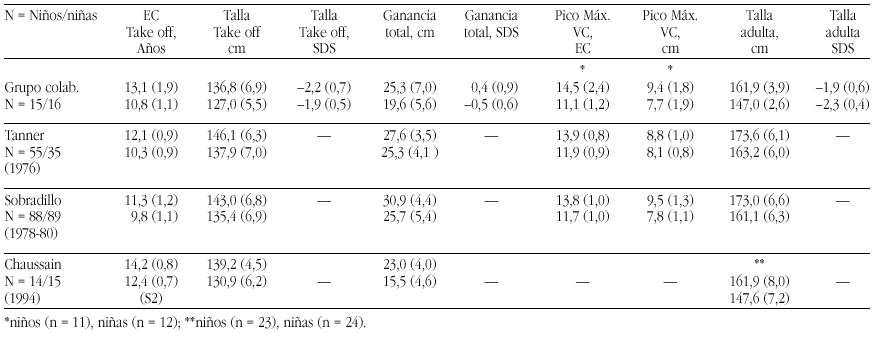
Nosotros hemos estudiado 23 niños prepúberes diagnosticados de diferentes dislipemias primarias durante un periodo de un año. Tras el diagnóstico de la dislipemia, se pautó la "dieta 1" de la Academia Americana del Corazón, adaptándola a las tablas españolas de composición de alimentos. Durante el año de tratamiento dietético, los pacientes no presentaron alteraciones de la curva de crecimiento ni del desarrollo madurativo óseo. No se observaron alteraciones importantes en el eje de GH, salvo concentraciones disminuidas de IGF-I sólo en los pacientes con hipercolesterolemia familiar heterocigota (fig. 4). Su normalización tras un año de tratamiento dietético, sugiere que estos pacientes podrían recibir dietas inadecuadas, que condicionarían un cierto grado de malnutrición leve21.
Figura 4. Niveles de IGF-I en niños con hipercolesterolemia familiar heterocigota en el momento del diagnóstico o primera visita, a los 6 y 12 meses del tratamiento dietético, respecto a la población control.
Tratamiento farmacológico
El tratamiento farmacológico se reserva para aquellos pacientes con dislipemias genéticas o graves. Desde el año 1970, se han utilizado las resinas de intercambio iónico para disminuir los niveles de CT. Actualmente, se están analizando los efectos de los inhibidores de la hidroximetilglutaril-coenzima A Reductasa (HMG-Co A Reductasa) en el tratamiento de la hipercolesterolemia grave en la infancia22. Estudios epidemiológicos han demostrado que la reducción del 1% en los niveles de CT se asocia con una disminución del 2-3% de los accidentes cardiovasculares y que una reducción del 10% del CT disminuye un 15% el riesgo de ECV.
Resinas de intercambio iónico
Las resinas de intercambio iónico son los fármacos más recomendados y utilizados en Pediatría para el tratamiento de las hipercolesterolemias. La colestiramina y el colestipol son los más usados de este grupo.Estas sustancias fijan de modo irreversible los ácidos biliares en la luz intestinal impidiendo su reabsorción en el íleon y estimulando su eliminación fecal. De esta manera, se produce una interrupción parcial de la circulación enterohepática de los ácidos biliares y un incremento de la utilización hepática del colesterol para la síntesis de nuevas moléculas de ácidos biliares; estos hechos provocan una disminución parcial del colesterol hepático con aumentos compensadores tanto de la síntesis de colesterol como de los receptores LDL23.
Varios estudios realizados en población adulta, han demostrado el efecto beneficioso del tratamiento con resinas. Así por ejemplo, el Lipid Research Clinics Coronary Primary Intervention Trial (LRCPT) demostró claramente que el tratamiento con colestiramina reducía la mortalidad coronaria24.
Los estudios en población infantil, también han demostrado efectos beneficiosos de las resinas sobre los niveles plasmáticos de colesterol. En el realizado por Tonstad et al25, en niños (8 g/día de colestiramina) y adolescentes (10 g/día de colestipol) los niveles de C-LDL se redujeron un 16% y un 19%, respectivamente, respecto al grupo placebo. El grado de cumplimiento fue del 75%, no observándose cambios en el patrón de crecimiento, aunque si se objetivó una disminución de los niveles séricos de folatos, carotinoides y vitamina E.
El tratamiento con resinas debe iniciarse con dosis bajas, incrementándolas en función de los valores de CT y C-LDL (fig. 5). El NCEP4 recomienda dosis de hasta 16 g/día. Otros autores sugieren una dosis máxima de 8 g/día para la colestiramina y 10 g/día para el colestipol26. Estas sustancias no tienen toxicidad sistémica; ya que, no se absorben, por lo cual son potencialmente seguras en niños27.
Figura 5. Tratamiento farmacológico en niños y adolescentes con hipercolesterolemia familiar en relación con riesgo de padecer cardiopatía isquémica (Modificado de L. Ose y S. Tonstad, Acta Paediatr 1995).
Los efectos secundarios son sobre todo gastrointestinales, principalmente estreñimiento, aunque también pueden producir meteorismo, náuseas y esteatorrea. Así mismo, puede interferir la absorción de ciertos fármacos, tales como tiroxina, digitálicos y bloqueantes beta adrenérgicos. Es aconsejable que el paciente los tome una hora después o cuatro horas antes de la administración de las resinas28. Las dosis elevadas de resinas pueden interferir la absorción de vitaminas liposolubles y ácido fólico. En estudios controlados, se ha observado que las resinas disminuyen los niveles de ácido fólico y colecalciferol y aumentan los niveles de homocisteína29. En estudios prospectivos, se ha encontrado una asociación entre los niveles elevados de homocisteína en niños (8-12 años) y muerte precoz por ECV de sus padres. Por todo ello, los niños en tratamiento con resinas durante periodos prolongados deberían recibir suplementos de ácido fólico y vitamina D.
Inhibidores de la HMG CoA Reductasa (Estatinas)
Las estatinas son los agentes reductores del colesterol disponibles más potentes. Desde el descubrimiento en 1976 de la mevastatina, se han desarrollado una serie de análogos de primera generación: lovastatina, pravastatina y simvastatina. Más recientemente, se han desarrollado estatinas de segunda (fluvastatina) y de tercera generación (atorvastatina y cerivastatina)30.
Estas drogas inhiben competitivamente la enzima 3-hidroximetilglutaril-coenzima A reductasa, que regula la ve locidad de síntesis intracelular del colesterol. La disminución de la producción intracelular de colesterol da lugar a una mayor captación de LDL mediada por receptores localizados en los hepatocitos.
Duggan y Vickers definieron la estatina ideal como aquella que: se absorbe bien, alcanza el hígado sin cambios, sufre una completa transformación hepática, se administra en una única dosis diaria, tiene buena eficacia y tolerancia, y posee un bajo potencial de interacciones medicamentosas31. De acuerdo con estas definiciones, la cerivastatina es el inhibidor más potente de la HMG-CoA reductasa, pero es la atorvastatina la que posee mayor eficacia.
El empleo de las estatinas no ha sido todavía aprobado en niños. En estudios realizados en adultos se ha demostrado una reducción de un 25-60% en la incidencia de ECV23. La administración del fármaco debe realizarse de forma creciente, a partir de una dosis única hasta alcanzar la dosis máxima.
Los efectos secundarios más habituales son las molestias gastrointestinales leves y un aumento de las transaminasas ligero (SGPT, SGOT y CPK) que remite al suspender el tratamiento. No se debe administrar conjuntamente con ácido nicotínico, ciclosporina o eritromicina, debido a la mayor incidencia de miositis.
Un estudio experimental realizado en 16 niños que fueron tratados con simvastatina durante un periodo de dos años, no demostró alteraciones bioquímicas ni en el patrón de crecimiento32.
En 72 niños con hipercolesterolemia familiar heterocigota, con una edad media de 12 años, se administró pravastatina, a dosis de 5, 10, y 20 mg/día, durante 12 semanas, observándose una reducción en los niveles de CT y C-LDL del 24% y 33%, respectivamente. Como en el estudio anterior, tampoco se observaron efectos adversos durante el tratamiento. Los parámetros bioquímicos, así como las determinaciones hormonales de TSH, ACTH y cortisol no experimentaron modificaciones ni durante el tratamiento ni en el seguimiento posterior33.
También, se han realizado algunos estudios en niños empleando lovastatina34. Uno de los mas interesantes ha sido el publicado por el grupo de Stein35 en adolescentes varones (edades: 10-17 años) con hipercolesterolemia familiar heterocigota (10 mg/día al inicio y 40 mg/día, dosis máxima). Estos autores observaron una disminución del 25% en los niveles de C-LDL respecto a los valores basales tras las 48 semanas de estudio. No encontraron diferencias significativas en los parámetros de seguridad respecto al placebo, ni tampoco cambios significativos en lo que respecta a la curva de crecimiento, la maduración ósea y los parámetros nutricionales. Este estudio es el de mayor duración realizado en población pediátrica y demuestra la seguridad de la terapia con lovastatina en este grupo de pacientes.
Se esta realizando en nuestro país un estudio multicéntrico, de un año de duración, comparando la atorvastatina con el colestipol en el tratameinto de niños y adolescentes con hipercolesterolemia familiar heterocigota e hipercolesterolemia grave. En el momento actual, se han incluido más de 50 pacientes de ambos sexos con un estadio de Tanner igual o superior al II, si bien los resultados de este estudio no están todavía disponibles.
El empleo de estatinas en pediatría debería reservarse para el tratamiento de la hipercolesterolemia familiar en sus formas más graves y sólo en las fases finales de la pubertad, utilizando dosis bajas junto a una dieta adecuada (fig. 5)36,37. Son necesarios más estudios, con mayor número de pacientes y con mayor seguimiento, para poder establecer la seguridad del tratamiento con estos fármacos38. Por lo tanto, el empleo de estatinas en niños y adolescentes puede ser, en un futuro próximo, una buena alternativa en el tratamiento de la hipercolesterolemia familiar heterocigota, sobre todo en varones, en los que la enfermedad coronaria se desarrolla más precozmente39.
Indicaciones y controles
El tratamiento farmacológico debe reservarse para aquellos individuos en los que tras un periodo razonable de intervención dietética no se han conseguido los objetivos deseados. Teniendo en cuenta que dicho tratamiento es, en principio, de por vida y que todas las sustancias tienen efectos secundarios, la elección del fármaco constituye un problema de suma importancia39.
En el NCEP4 se recomienda el inicio del tratamiento farmacológico a partir de los 10 años de edad, después de un tratamiento dietético adecuado de seis meses a un año, siempre y cuando, transcurrido este tiempo, no se haya conseguido reducir las cifras de C-LDL a la normalidad. Sin embargo, en ciertos casos de niños con niveles excesivamente elevados de CT, el especialista podría decidir iniciar el tratamiento farmacológico en edades más tempranas, siempre que haya cumplido previamente las recomendaciones antes descritas.
La terapéutica farmacológica deberá intentarse cuando:
- El C-LDL sea superior a 190 mg/dl.
- El C-LDL sea mayor a 160 mg/dl y existan antecedentes familiares de ECV o el niño tenga dos o más factores de riesgo cardiovascular.
El objetivo del mismo será lograr que los niveles de C-LDL estén por debajo de 130 mg/dl. Otros marcadores de riesgo aterogénico a considerar son los niveles de apo B, que es un buen parámetro de valoración de respuesta al tratamiento dietético y farmacológico. Además, los niveles de Lp(a) son predictores de ECV y constituyen un factor de riesgo añadido a valorar cuando hay que tomar una decisión terapeútica.
El fármaco de elección lo constituyen las resinas de intercambio iónico. Otras sustancias como los inhibidores de la HMG-Coenzima A reductasa, no han sido suficientemente probadas en la edad pediátrica, y su uso comercial no se recomienda en el momento actual hasta que no existan datos más concluyentes y ensayos clínicos validados en la población infantil40.
La efectividad del tratamiento se realizará cada 3-6 meses durante el primer año y cada 6 meses con posterioridad, mediante:
1. Controles clínicos: peso, talla, índice de masa corporal (IMC), tensión arterial y cumplimiento de la dieta y del tratamiento farmacológico.
2. Controles analíticos:
- De eficacia del fármaco: CT, TG, lipoproteínas, Lp (a)
- Control de los efectos secundarios del fármaco:
*General: hemograma, bioquímica general (transaminasas).
* Específico según el fármaco:
- resinas de intercambio iónico: vitaminas liposolubles, Vitamina B12, metabolimo del hierro.
- Inhibidores HMG-CoA-Reductasa: transaminasas y CPK.
Conclusiones
La hipercolesterolemia es un factor muy importante en el desarrollo de la aterosclerosis y de las ECV, pero no es el único, por lo que es necesario tener en cuenta otros factores que también son relevantes entre otros: la hipertensión arterial, la obesidad, la vida sedentaria, la diabetes mellitus y el hábito tabáquico.
Durante la infancia y la adolescencia el tratamiento de la hipercolesterolemia debe ser principalmente dietético, siguiendo las recomendaciones de los diferentes Comités de Nutrición y controlando los posibles efectos secundarios de la restricción de la grasa.
El tratamiento farmacológico sólo se empleará en niños de alto riesgo. Su objetivo es disminuir los niveles de C-LDL al menos un 15%. Se deben utilizar resinas de intercambio iónico a dosis bajas (8 g/día para la colestiramina y 10 g/día para el colestipol) junto con suplementos de vitaminas, que reducirán los niveles de C-LDL entre un 10% y un 20%. Los inhibidores de la HMG-CoA Reductasa son los fármacos hipolipemiantes más potentes de los que disponemos, pero al igual que con otros (ácido nicotínico, probucol, fibratos, entre otros), la experiencia disponible es insuficiente para asegurar su empleo en niños y adolescentes.
Correspondencia: Dra. María Teresa Muñoz Calvo. Hospital Universitario Infantil Niño Jesús. Sección de Endocrinología. Avda. Menéndez Pelayo, 65. 28009 Madrid. Tel. y Fax: 915 035 915