El síndrome del babuino (SB) es una forma particular de dermatitis de contacto sistémica, con erupción cutánea característica: eritematosa, pruriginosa, de bordes definidos y simétrica, localizada en nalgas, área anogenital, pliegues intertriginosos, flexuras y zona superointerna de ambos muslos en forma de V1. La dermatitis de contacto sistémica, que incluye diversos tipos de erupción cutánea, se produce tras la exposición sistémica a una sustancia a la que previamente se tiene sensibilización tópica; la exposición sistémica puede ser por diferentes vías: ingestión, inhalación, intramuscular, intravenosa, transcutánea o transmucosa2. Nakayama describió en 1983 la erupción característica tras inhalación de vapor de mercurio procedente de la rotura de un termómetro médico o tras la realización de amalgama dental en pacientes sensibilizados al mercurocromo y la denominó «exantema mercurial»3. El término «síndrome del babuino» hace referencia a la piel roja que tienen los babuinos o mandriles en la zona glútea y fue introducido por Andersen en 1984, que describió 3 casos producidos por mercurio, níquel y ampicilina en pacientes con sensibilización tópica previa1. Las causas más frecuentes de SB son metales (mercurio y níquel) y fármacos (ampicilina, neomicina, corticoides, nistatina, eritromicina y otros)4. En Pediatría la mayor parte de los casos publicados se relacionan con rotura de termómetros5–8. El mercurio inorgánico se evapora a temperatura ambiente, es inhalado y en un gran porcentaje atraviesa la membrana alveolocapilar pasando a la vía sistémica. La distribución en el mundo, más frecuente en España, Portugal, Bélgica, Francia y Japón, depende del uso de derivados mercuriales como antisépticos tópicos (mercurocromo) por su poder sensibilizante, y del uso de termómetros de mercurio, cuya comercialización está prohibida en la Unión Europea desde 2009 por razones de salud medioambiental. La sensibilización también se puede producir por exposición al thimerosal, que se usa como conservante en cremas, vacunas y fármacos4. El SB producido por fármacos de administración sistémica, sin existencia de sensibilización cutánea previa, se denomina «exantema flexural intertriginoso simétrico relacionado con fármacos» (SDRIFE)2. La causa más frecuente es la amoxicilina, pero se han descrito muchas otras y la lista sigue aumentando. Es más frecuente en adultos que en niños. En Pediatría se han publicado casos relacionados con amoxicilina, risperidona, jarabe anticatarral (seudoefedrina, dextrometorfano y clorferinamina)9, amoxicilina-clavulánico10 y otros2,4. El mecanismo patogénico exacto, para explicar todos los casos y la distribución de las lesiones, todavía es desconocido4.
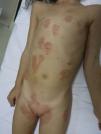
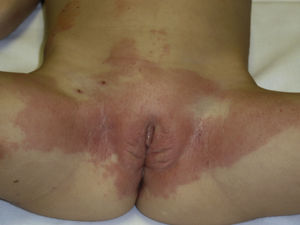
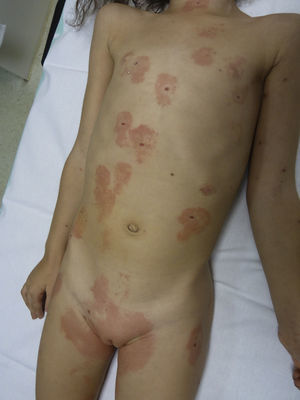
Se presenta el caso clínico de una niña de 3 años que 5 días antes de acudir a consulta inició un exantema vesiculoso compatible con varicela y desde hace 24h presenta eritema pruriginoso, de bordes definidos y simétricos, en área anogenital, pliegues inguinales y zona superointerna de ambos muslos con la característica forma en V; tiene también eritema en ambos pliegues retroauriculares y alrededor de las vesículas varicelosas (figs. 1 y 2). Le habían aplicado mercurocromo en las lesiones y, como travesura, la niña cogía el cuentagotas y se pintaba los labios. No refieren rotura de termómetro. Ya habían dejado de ponerle mercurocromo y se pautó tratamiento con hidroxicina y prednisona oral. Evolucionó a la mejoría en una semana, con resolución completa sin dejar pigmentación residual.
La expresión cutánea tan característica permite el diagnóstico «de visu». En nuestro caso la exposición sistémica al mercurio ha sido percutánea a través de las lesiones varicelosas, y al pintarse los labios por mucosa bucal y posible ingestión oral. El eritema alrededor de las lesiones varicelosas indica la sensibilización tópica. En algunos casos se necesitará realizar patch tests para confirmar el diagnóstico. Si no se encuentra la exposición a mercurio hay que investigar otros agentes.
Hay que hacer el diagnóstico diferencial con otras erupciones cutáneas parecidas al SB y comunes en Pediatría: intértrigo candidiásico, dermatitis del pañal, erisipela, síndrome de la piel escaldada, y se han descrito exantemas con esa distribución asociados a Streptococcus pyogenes, parvovirus B19 y virus del catarro común4. Debemos incluir el SB y el SDRIFE en las listas de causas de erupciones intertriginosas, erupciones por fármacos y exantemas virales.
La evolución generalmente es benigna, alcanza su máxima expresividad entre el segundo y quinto día tras la exposición, y desaparece de forma espontánea en 2 semanas, tras pasar por un proceso de descamación sin dejar pigmentación residual. El prurito es un síntoma importante. El tratamiento es sintomático con antihistamínicos orales y corticoides orales y tópicos, así como evitar todo contacto con la sustancia desencadenante.
El diagnóstico correcto permite un adecuado manejo, la tranquilidad de padres y cuidadores y la prevención posterior.