La posibilidad de llevar a cabo RM sin sedación en el período neonatal aumenta la seguridad del paciente, la disponibilidad y rentabilidad de la prueba. El objetivo fue describir la experiencia de 20 meses con el nuevo protocolo de RM sin sedación, en el que la preparación del paciente se realiza en la unidad neonatal.
Pacientes y métodoEstudio descriptivo prospectivo, de mayo del 2012 a diciembre del 2013. Los pacientes incluidos fueron neonatos con indicación de RM, estables y sin soporte ventilatorio. El procedimiento se fundamentó en la aplicación de cuidados centrados en el desarrollo y el uso de un colchón de vacío como sistema de inmovilización. La variable resultado principal fue el porcentaje de RM completadas con éxito. Desde octubre del 2012 se recogieron además la duración de la prueba y el número de interrupciones.
ResultadosSe llevaron a cabo 43 RM sin sedación, 41 cerebrales y 2 de columna vertebral. La tasa de éxito fue del 97,7% (42/43). La media de tiempo de RM fue 26,3min (IC del 95%, 23,3-29,3min; rango 16-50min). Se completó la prueba sin interrupciones en 20 de los 34 casos (58,8%) en los que se recogió este dato. La media de interrupciones fue 0,6 (IC del 95%, 0,3-0,8; rango 0-3) y la mediana 0.
ConclusionesEl protocolo tuvo una tasa de éxito superior al 90%. Por tanto, la RM sin sedación parece factible en nuestro medio, realizando gran parte de la preparación en la unidad neonatal para así disminuir la ocupación de la sala de RM.
The ability to perform magnetic resonance imaging (MRI) without sedation in the neonatal period increases patient safety, availability and profitability of the diagnostic tool. The aim in this study was to evaluate a new protocol of MRI without sedation during a 20-month period. In the protocol, the patients are prepared in the neonatal unit.
Patients and methodProspective descriptive study, from May 2012 to December 2013. Patients included were neonates requiring MRI, clinically stable and not requiring ventilatory support. The method was based on the application of developmental centered care and the use of a vacuum matress to immobilize the baby. The principal outcome parameter of interest was the percentage of succesfully completed MRIs. The duration of the MRI and the number of interruptions, was also studied from October 2012.
ResultsA total of 43 MRIs without sedation were carried out on 42 patients: 41 cerebral and 2 spinal. The success rate was 97.7% (42/43). The mean MRI time was 26.3minutes (95% CI 23.3-29.3 mins; range 16-50 mins). MRIs were completed without interruption in 20 of the 34 cases (58%) in which the duration was recorded. The number of interruptions per procedure varied from 0 to 3, with a mean of 0.6 (95% CI 0.3-0.8) and a median of 0.
ConclusionThe protocol had a success rate of over 90%. Thus MRI without sedation seems applicable in Spanish hospitals, with most of the preparation being performed in the neonatal unit, in order to reduce the occupation of the MRI unit, as well as minimizing stress to the baby.
El uso de la resonancia magnética (RM) en el período neonatal ha aumentado en los últimos años, en gran parte debido a la creciente preocupación por el pronóstico neurológico de los recién nacidos (RN) prematuros o gravemente enfermos. Hasta hace pocos años, se consideraba imprescindible sedar o anestesiar a los RN que se sometían a una RM con el objetivo de evitar los artefactos de movimiento y conseguir una buena calidad de las imágenes. Pero esta práctica supone la exposición del paciente a los riesgos asociados a la medicación sedante-anestésica, la disminución en la disponibilidad de la prueba, el aumento del coste sanitario y la necesidad de un tiempo de monitorización del paciente tras la prueba1–3. La posibilidad de llevar a cabo RM sin sedación-anestesia (RMSS) en el período neonatal aumenta tanto la seguridad del paciente como la disponibilidad y la rentabilidad de la prueba, lo que permite ampliar sus indicaciones4,5.
Existen pocos estudios publicados al respecto, pero todos ellos muestran unos resultados excelentes, ya que consiguen completar el estudio con buena calidad de las imágenes en un alto porcentaje de los casos4–8 y demuestran que el procedimiento es seguro, tanto en RN a término como en prematuros cuando se realiza a una edad corregida próxima a la edad de término4,9,10.
El procedimiento para llevar a cabo la RMSS en el período neonatal está bien descrito1,4,6. La mayoría de los autores utilizan un colchón de vacío para inmovilizar al RN y de ese modo disminuir los artefactos de movimiento1,4–7,9.
Considerando los buenos resultados descritos por otros centros, nos propusimos formar un equipo multidisciplinar y poner en marcha nuestro propio protocolo de RMSS. El objetivo de este estudio fue describir nuestra experiencia de 20 meses con el nuevo protocolo de RMSS, en el que la preparación del paciente se realiza en la unidad neonatal.
Pacientes y métodoSe llevó a cabo un estudio descriptivo prospectivo, de mayo del 2012 a diciembre del 2013. Previamente, se elaboró un protocolo de RMSS con el uso de un colchón de vacío (BPOD2-002 Colchón de vacío con alojamiento para colchón exotérmico compatible BabyPod II evo 4, Adaro Tecnología S.A., Gijón, España) para la inmovilización del recién nacido.
En los 4 meses previos a la puesta en marcha del protocolo de RMSS, se formó un equipo multidisciplinar formado por una neuróloga infantil, una neurorradióloga infantil y una neonatóloga de nuestro centro. Se revisó la bibliografía y la primera autora adquirió experiencia práctica en el Erasmus Medical Centre-Sophia de Rotterdam, the Netherlands. Se elaboró el protocolo de RMSS y se impartieron talleres docentes en el Departamento de Pediatría y el Servicio de Neonatología, donde participaron pediatras, neurólogos infantiles y radiólogos.
Los criterios de inclusión en el protocolo de RMSS fueron: RN con indicación de RM, estables y sin soporte ventilatorio.
La variable resultado principal fue el porcentaje de RM completadas con éxito. Se definió como éxito cuando la calidad de las imágenes era igual a la de las que hasta la fecha se habían obtenido en los estudios de RM con sedación y que, por lo tanto, permitía la interpretación de todas las secuencias solicitadas y realizadas. A partir de octubre del 2012, se recogieron además el tiempo de duración de la prueba y el número de interrupciones necesarias durante la misma. Se definió el tiempo de duración de la prueba como tiempo desde que el niño entra en la sala de RM hasta que se da por finalizada la prueba, expresado como media e intervalo de confianza. También se recogió cualquier evento adverso expresado en texto libre.
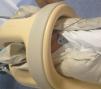
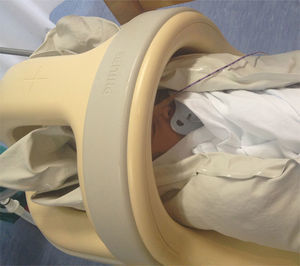
ProcedimientoAntes de llevar a cabo la prueba, se obtuvo el consentimiento de los padres y se les invitó a acompañar a su hijo durante el proceso. Se programaba con la enfermería los cuidados especiales a llevar a cabo el día de la resonancia, recordando que el RN no podía llevar objetos metálicos y que debían ajustarse las tomas para que se alimentase aproximadamente 30 min antes de la prueba. Los preparativos se llevaban a cabo en el Servicio de Neonatología, procurando el máximo bienestar del RN. Se le colocaba cuidadosamente la protección auditiva (Macks Hot Orange Child Size Pillow Soft Silicone Ear Plugs, McKeon Products Inc., Michigan, EE. UU., y Algo supplies, Natus Medical Inc., California, EE. UU.), se ponía el sensor de pulsioximetría en el pie para mayor accesibilidad, se envolvía al RN con sábanas, se le alimentaba antes del traslado y se le tumbaba sobre el colchón de vacío, en su cuna, intentando que se quedase dormido. Se trasladaba al Servicio de Neurorradiología monitorizado mediante pulsioximetría y allí se le colocaba dentro de la antena de resonancia neonatal. Una vez dentro de la antena, se evacuaba el aire del interior del colchón, conectando un sistema de succión al dispositivo dispuesto para tal fin en uno de los laterales del colchón. Mientras se hacía el vacío, el colchón se ajustaba con las manos alrededor de la cabeza y el cuello del RN, para que esa zona quedase bien inmovilizada (fig. 1). Después se colocaba una manta por encima, cubriendo el cuerpo del RN. Cuando estaba todo preparado, se metía dentro del imán de la RM y se iniciaba la prueba. Las imágenes se tomaron bajo un sistema de resonancia de 1,5 Tesla (Achieva 1,5 T A-series, Philips Healthcare, Eindhoven, The Netherlands). Durante la prueba se monitorizaba al RN mediante pulsioximetría. Si había cambios en las constantes vitales o artefactos de movimientos en las imágenes, se paraba la prueba, se revisaba al RN y se intentaba solucionar el problema para poder continuar. Al finalizar la prueba, se permitía que el aire entrara nuevamente en el colchón, con lo que perdía su rigidez, se sacaba al RN de la antena y se colocaba nuevamente en su cuna. Posteriormente, el RN se trasladaba de nuevo al Servicio de Neonatología y el médico responsable rellenaba la hoja de recogida de datos para su posterior análisis.
Durante todo el procedimiento (preparación, traslados y resonancia) estaban presentes un médico (neonatólogo o residente de pediatría), un enfermero de Neonatología y los padres, cuando así lo deseaban.
Análisis estadísticoSe hizo un estudio descriptivo de las características de los RN incluidos en el estudio. Se calculó la tasa de éxito de RM sin sedación: (n.° de RMSS con éxito/n.° total de RMSS)×100.
Se comprobó la normalidad de la distribución de las variables a estudio mediante el test de Kolmogorv-Smirnov. Las variables cualitativas se expresaron como números absolutos y porcentaje. Las variables cuantitativas como media, intervalo de confianza del 95% (IC del 95%) para la media y rango. En caso de distribución no normal, se calculó la mediana.
Se estudiaron 3 variables en 2 períodos, del 1 de octubre del 2012 al 31 de mayo del 2013 y del 1 de junio del 2013 al 31 de diciembre del 2013, buscando diferencias entre ambos períodos con el objetivo de estudiar si mejoraban los resultados a lo largo del tiempo. Las variables fueron: el médico encargado de la preparación del RN (adjunto vs. residente), la duración de la RMSS y el número de interrupciones necesarias durante la RMSS. También se comparó la duración de las RMSS en función de si había sido necesario o no hacer interrupciones. Para las comparaciones, se utilizó la prueba de la chi al cuadrado para las variables categóricas, la prueba de la U de Mann-Whitney para las variables cuantitativas que no seguían una distribución normal y la prueba de la t de Student para las variables cuantitativas que seguían distribución normal. Las diferencias fueron consideradas significativas para p < 0,05. Los análisis se llevaron a cabo con el programa Statgraphics Centurion XVI versión 16.1.15 (Statpoint Technologies Inc, Warrenton, EE. UU.).
ResultadosTodos los padres a los que se les propuso aceptaron que se hiciera una RMSS a su hijo. Desde mayo del 2012 hasta diciembre del 2013, se llevaron a cabo un total de 43 RMSS en 42 pacientes, de los cuales 21 fueron varones (50%), 28 recién nacidos a término y 14 prematuros. De las 43 RMSS, 41 fueron cerebrales y 2 de columna vertebral. Las características de peso y edad gestacional de los pacientes se muestran en la tabla 1. En la tabla 2 se exponen los diagnósticos de los pacientes que se sometieron a RMSS. La tasa de éxito de las RMSS fue del 97,7% (42/43).
Características de los RN sometidos a una RMSS (n=43)
| Variable | Media (IC del 95%) | Rango |
|---|---|---|
| EG | 36 semanas (34-37) | 24-41 semanas |
| Peso al nacimiento | 2.509g (2.185-2.832) | 600-4.250g |
| Días de vida en el momento de la RM | 27 días (17-36) | 2-102 días |
| EC en el momento de la RM | 40 semanas (39,5-40,7) | 36-45 semanas |
EC: edad gestacional corregida; EG: edad gestacional; IC: intervalo de confianza; g: gramos; RN: recién nacidos; RM: resonancia magnética; RMSS: resonancia magnética sin sedación-anestesia.
Diagnósticos de los RN que se sometieron a una RMSS (n=43)
| Diagnóstico | Número de RM | Tipo de RMSS | ||
|---|---|---|---|---|
| RNPT | Lesión cerebral detectada en seguimiento ecográfico | 11 | P1: 6 | cerebral |
| P2: 3 | ||||
| Infección congénita por CMV | 1 | P1: 1 | ||
| P2: 0 | ||||
| Sospecha de síndrome malformativo | 1 | P1: 1 | ||
| P2: 0 | ||||
| Crisis comiciales | 1 | P1: 0 | ||
| P2: 1 | ||||
| RNT | EHI moderada-grave | 10 | P1: 3 | cerebral |
| P2: 3 | ||||
| Crisis comiciales | 5 | P1: 3 | ||
| P2: 2 | ||||
| Lesión cerebral prenatal | 3 | P1: 1 | ||
| P2: 2 | ||||
| Trombosis de senos venosos | 2 | P1: 0 | ||
| P2: 2 | ||||
| Infección congénita por CMV | 2 | P1: 0 | ||
| P2: 1 | ||||
| Esclerosis tuberosa | 1 | P1: 0 | ||
| P2: 1 | ||||
| Malformaciones de línea media craneofacial | 1 | P1: 0 | ||
| P2: 1 | ||||
| Hipotonía | 1 | P1: 1 | ||
| P2: 0 | ||||
| Sospecha de síndrome malformativo | 1 | P1: 0 | ||
| P2: 1 | ||||
| EHI leve | 1 | P1: 0 | ||
| P2: 1 | ||||
| Teratoma precoccígeo | 1 | P1: 1 | columna vertebral | |
| P2: 0 | ||||
| Disrafismo espinal | 1 | P1: 1 | ||
| P2: 0 | ||||
Diagnósticos de todos los RN que se sometieron a RMSS desde mayo del 2012. El período 1 comprende del 1 octubre del 2012 al 31 de mayo de 2013 y el período 2 del 1 de junio del 2013 al 31 del 12 del 2013.
CMV: citomegalovirus; EHI: encefalopatía hipóxico-isquémica; P1: período 1 (del 1-10-12 al 31-05-13); P2: período 2 (del 1-06-13 al 31-12-13); RM: resonancia magnética; RMSS: resonancia magnética sin sedación-anestesia; RN: recién nacidos; RNPT: recién nacidos pretérmino; RNT: recién nacidos a término.
Desde octubre del 2012 hasta el final del período de estudio se hicieron 34 RMSS. El tiempo medio de ocupación de la sala de RM cuando se realizaron las RMSS fue de 26,3 min (IC del 95%, 23,3-29,3 min; rango 16-50 min). Se completó la prueba sin interrupciones en 20 de los 34 casos (58,8%) en los que se recogió este dato. La media de interrupciones fue de 0,6 (IC del 95%, 0,3-0,8; rango 0-3) y la mediana de 0. En los 14 casos en los que hubo interrupciones durante la RMSS, las causas registradas fueron artefactos de movimientos o cambios en la frecuencia cardiaca/saturación de oxígeno, debidos a agitación o llanto del RN (73%), o a mala captación del sensor de pulsioximetría (27%). Todos los casos salvo uno se solucionaron (95%) y se pudo reanudar y completar la prueba con éxito. El único caso en el que no se completó la RMSS con éxito fue debido a artefactos de movimiento secundarios a crisis comiciales en el momento de la prueba. En este caso, se repitió la prueba bajo anestesia.
Cuando las RMSS se completaron sin interrupciones, la mediana de tiempo fue de 25 min, y cuando fue necesario hacer interrupciones, la mediana fue de 30 min (p = 0,0766).
El médico de Neonatología encargado de la preparación del RN para la RMSS fue un médico adjunto en el 73,5% de las ocasiones (25/34) y un médico residente en el 26,5% (9/34).
No se detectó ningún evento adverso.
Se compararon el tiempo de RMSS, las interrupciones y el médico encargado de la preparación del RN en 2 períodos (tabla 3), con la finalidad de estudiar si mejoraban nuestros resultados a lo largo del tiempo.
Comparación del tiempo de RMSS, las interrupciones y el médico encargado de la preparación del RN en 2 períodos
| Período 1 (1/10/12-31/5/13) | Período 2 (1/6/13-31/12/13) | Valor p | |||||
|---|---|---|---|---|---|---|---|
| Tiempo (min) | Media (IC del 95%) | Rango | Media (IC del 95%) | Rango | 0,218 | ||
| 24,3 (19,9-28,8) | 20-50 | 28 (23,7-32,3) | 16-45 | ||||
| Interrupciones (n) | Mediana | Media (IC del 95%) | Rango | Mediana | Media (IC del 95%) | Rango | 0,0505 |
| 0 | 0,2 (0,01-0,5) | 0-1 | 1 | 0,8 (0,3-1,3) | 0-3 | ||
| % RMSS con interrupción | 25% | 56% | 0,0708 | ||||
| Médico encargado | Adjunto 94% | Adjunto 56% | 0,033 | ||||
| Residente 6% | Residente 44% | ||||||
IC: intervalo de confianza; min: minutos.
Nuestro estudio muestra que es factible llevar a cabo RMSS en RN estables con una altísima tasa de éxito (97,7%) gracias a la aplicación de un protocolo consensuado entre los diferentes profesionales que intervienen en la realización de la RM. El protocolo para el procedimiento se basa fundamentalmente en la aplicación de conceptos básicos de los cuidados centrados en el desarrollo y en el uso de un colchón de vacío para asegurar la inmovilización del RN durante la prueba. Las tasas de éxito de RMSS conseguidas en otros países, con procedimientos similares, han sido parecidas (92,8-100%)4,6–8. Tal y como se ha descrito en otros trabajos8, con la aplicación de nuestro nuevo protocolo de RMSS no se encontró ningún evento adverso.
La puesta en marcha de la RMSS no debe colapsar la sala de RM ni disminuir su disponibilidad. En principio, la disponibilidad de la sala de RM puede ser mayor si se hacen RMSS en lugar de RM bajo sedación-anestesia, ya que en la RMSS toda la preparación se puede hacer fuera de la sala de resonancia, mientras que la inducción anestésica se hace habitualmente dentro de la sala de RM. Sin embargo, hay que tener en cuenta que cuando se llevan a cabo RMSS, en un porcentaje no desdeñable de los casos puede ser necesario interrumpir la prueba para calmar al niño y reanudar la prueba posteriormente, lo cual alarga la duración de la RM. A pesar de ello, en un estudio en el que se llevaron a cabo RM cardiovasculares, se compararon el tiempo de estudio y el tiempo total de uso de la sala de RM, sin utilizar sedación-anestesia y utilizando sedación o anestesia general, y encontraron que ambos tiempos eran menores en las RMSS5. Esta comparación no se ha hecho para las RM cerebrales.
En nuestro estudio, el tiempo medio de duración de la sesión de RMSS fue de 26,3 min (IC del 95%, 23,3-29,3 min), menor que el publicado por Neubauer et al. Este autor refiere un tiempo medio de duración de la sesión de RMSS de 36 ± 14 min. Esta diferencia puede ser debida a que en su estudio envuelven al RN dentro de la sala de RM, mientras que nosotros lo hacemos en la unidad neonatal, por lo que proponemos hacer todos los preparativos fuera de la sala de RM y hacer en la sala de RM lo mínimo imprescindible, para así mejorar la disponibilidad de la prueba. Otros autores ya habían propuesto hacer todos los preparativos posibles en la unidad neonatal, pero no habían medido el tiempo de uso de la sala de RM1,4.
En nuestra experiencia, tuvimos que hacer interrupciones en un 41,2%. La media del tiempo de sesión fue mayor en los casos en los que hubo que hacer interrupciones comparado con las RMSS que se completaron sin necesidad de interrupciones, pero esta diferencia no fue estadísticamente significativa. Sin embargo, la necesidad de hacer interrupciones no afectó de forma relevante al éxito de la prueba, ya que en el 95%, de los casos se solucionó el problema y se pudo reanudar y completar con éxito la resonancia. En el estudio de Neubauer et al., el 69,6% de los RN se examinaron sin necesidad de hacer interrupciones y la necesidad de hacer interrupciones aumentó significativamente el tiempo de uso de la sala de RM6. En otro trabajo, consiguieron una tasa de éxito del 100% en distintas pruebas de imagen sin sedación, sin necesidad de hacer interrupciones en ninguna de ellas7, utilizando un sistema de inmovilización similar al nuestro.
En nuestro trabajo, al comparar los 2 períodos, se constató una tendencia a una mayor duración de la RMSS y a un mayor número de interrupciones en el segundo período, a pesar de llevar unos meses de experiencia previa. En el segundo período hubo un mayor porcentaje de pruebas en las que el médico responsable de la preparación y transporte del RN fue un médico residente. Dados los buenos resultados que tuvimos desde el principio con el protocolo de RMSS y a la sobrecarga de trabajo que supone para los médicos adjuntos, progresivamente se fue delegando dicha tarea a los médicos residentes. Aunque no se ha establecido una relación causal, mejorar la formación de los médicos residentes podría rentabilizar más la prueba al disminuir el tiempo de uso de la sala de RM. No obstante, no se puede descartar que haya podido haber otros factores no estudiados que hayan contribuido a las diferencias encontradas, como por ejemplo una distribución asimétrica entre ambos períodos en la patología de los RN sometidos a RMSS.
La fortaleza del trabajo es haber conseguido obtener RM sin la utilización de fármacos. Esto es de especial relevancia teniendo en cuenta que no se conoce bien la farmacocinética ni la aplicabilidad en el período neonatal de la mayoría de los fármacos que se utilizan en el RN. Aunque en la práctica clínica no suele haber negativas a realizar RM, en ocasiones la sedación incomoda a los padres y les inquieta. Por otro lado, la RMSS facilita la realización de exploraciones en los estudios de investigación, en los que la necesidad de sedación para realizar las RM puede hacer cuestionable el estudio desde el punto de vista ético y suponer una dificultad importante a la hora de solicitar los consentimientos a los padres.
La principal limitación del trabajo es que no se ha hecho un estudio controlado ciego para valorar y comparar la calidad de las imágenes de las RM con y sin sedación-anestesia. En su ausencia, la presencia de varios examinadores o de un evaluador externo habría dotado de más fortaleza al estudio. El procedimiento descrito ha sido exitoso en nuestro centro, donde se llevan a cabo RM convencionales, pero sería conveniente estudiar si los resultados también son satisfactorios en RM más complejas, como aquellas que incluyen estudios volumétricos y tractográficos. Se puede considerar también que un inconveniente de este programa es la necesidad de volver a citar un paciente en el que no haya sido posible obtener una RMSS de buena calidad, hecho que podría ser algo a tener en cuenta en hospitales con elevada presión asistencial. Aunque en nuestra serie esto solo ocurrió en un caso y, en nuestra experiencia, tras la implantación del protocolo de RMSS, aumentó la disponibilidad de la RM.
Desde que Mathur et al describiesen por primera vez las instrucciones para evitar la sedación durante la RM cerebral en recién nacidos1, se ha demostrado que son aplicables en centros sin experiencia previa con muy buenos resultados6. Actualmente, se ha extendido su uso para llevar a cabo RMSS en otras localizaciones (médula espinal, abdomen, tórax, pelvis y corporal total)4,5,8 y para realizar otras pruebas de imagen, como la TAC y la gammagrafía nuclear ósea7.
En la literatura médica se han comunicado buenos resultados en RMSS de lactantes hasta el año de edad gestacional corregida. Todos los procedimientos aprovechan el estado posprandial del lactante (técnica de «comer y dormir») y el efecto beneficioso de la contención; la mayoría utilizan además un sistema de inmovilización y algunos usan otras estrategias, como acostumbrar previamente al lactante al ruido de la RM11. En el RN, la exposición al ruido con esta finalidad podría no estar justificada por los efectos indeseables que tiene el ruido en esta época de la vida. Es posible que, gracias al desarrollo de sistemas de inmovilización adecuados a la edad y a otras técnicas12, mejore la capacidad de llevar a cabo pruebas de imagen sin sedación a edades cada vez mayores.
Por tanto, aunque el número de publicaciones todavía es escaso, todas las existentes comunican experiencias muy satisfactorias en la realización de pruebas de imagen (RM, TAC y otras) sin uso de sedación ni anestesia, disminuyendo los riesgos para el niño. Los resultados obtenidos en nuestro estudio son consistentes con lo referido en la literatura. Se ha mostrado que es factible llevar a cabo RMSS en nuestro medio realizando gran parte de la preparación en la unidad neonatal para así disminuir el tiempo de ocupación de la sala de RM. La RMSS abre las puertas a nuevas indicaciones de RM en RN y lactantes pequeños, y facilita la realización de RM en estudios de investigación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los profesionales sanitarios de la Unidad de Neonatología del Erasmus Medical Centre-Sophia de Rotterdam, en especial a Annemarie Plaisier, Marlou M.A. Raets, Paul Govaert y Jeroen Dudink, por su acogida y generosidad al compartir sus conocimientos de forma desinteresada.
Presentación previa como póster con defensa en el XXIV Congreso de Neonatología y Medicina Perinatal y IV Congreso de Enfermería Neonatal, que tuvo lugar en Barcelona del 2 al 4 de octubre del 2013.