Los fármacos aprobados para el trastorno por déficit de atención con hiperactividad (TDAH) en España son: metilfenidato, lisdexanfetamina, atomoxetina y guanfacina. Debido a los efectos adversos cardiovasculares que pueden producir, principalmente aumento de la presión arterial y la frecuencia cardíaca, su uso en pacientes con cardiopatías conocidas o no diagnosticadas puede ser controvertido.
ObjetivoRealización de un documento de consenso de la Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas (SECPCC) y expertos de otras agencias y sociedades como instrumento para el cardiólogo infantil y los médicos que tratan niños y adolescentes con TDAH.
MetodologíaAnálisis de la bibliografía y las guías de práctica clínica, fichas técnicas aprobadas por la Agencia Española del Medicamento y Productos Sanitarios y Guía del Ministerio de Sanidad español. Formación de un grupo de trabajo con un coordinador, miembros de los grupos de trabajo de Cardiología Clínica y Arritmias de la SECPCC. Este grupo realizó un documento que fue revisado por un grupo de expertos externos y un grupo de expertos internos de la SECPCC, llegando a un consenso para la obtención del documento final.
ResultadosSe presentan las recomendaciones de la SECPCC y el grupo de expertos sobre la evaluación cardiovascular previa al tratamiento en niños y adolescentes sin enfermedad cardiovascular conocida y con enfermedad cardiovascular conocida. Se presentan las recomendaciones de la SECPCC y el grupo de expertos sobre el uso de medicamentos para el TDAH en niños y adolescentes con síntomas cardiológicos sin evidencia de cardiopatía, cardiopatías congénitas, miocardiopatías, síndrome de Marfan y otras aortopatías, hipertensión arterial y arritmias.
Approved drugs for attention deficit hyperactivity disorder (ADHD) in Spain are methylphenidate, lisdexamphetamine, atomoxetine and guanfacine. Due to adverse cardiovascular effects, mainly increased blood pressure and heart rate, its use in patients with known or undiagnosed heart disease may be controversial.
ObjectiveTo obtain a consensus document from the Spanish Society of Paediatric Cardiology and Congenital Heart Diseases (SECPCC) and experts from other Agencies and Societies as a guide for the paediatric cardiologist and physicians who treat children and adolescents with ADHD.
MethodologyAn analysis was performed on the bibliography and Clinical Practice Guidelines, technical data sheets approved by the Spanish Agency of Medicines and Health Devices, and the Spanish Ministry of Health Guidelines. A Working Group was formed, with a Coordinator, as well as members of the Clinical Cardiology Working Group and Arrhythmia Group of the SECPCC. This Group produced a preliminary document that was reviewed by a group of external experts and a group of internal experts of the SECPCC with a consensus being reached on the final document.
ResultsThe recommendations of the SECPCC and the group of experts are presented on cardiovascular evaluation prior to treatment in children and adolescents with no known cardiovascular disease and with known cardiovascular disease.
The recommendations of the SECPCC and the group of experts are also presented on the use of medications for ADHD in children and adolescents with cardiological symptoms with no evidence of heart disease, congenital heart disease, cardiomyopathy, Marfan syndrome and other aortic diseases, hypertension, and arrhythmias.
El trastorno por déficit de atención con hiperactividad (TDAH) es una alteración del neurodesarrollo que se inicia habitualmente en la infancia con un patrón persistente de síntomas de inatención, hiperactividad e impulsividad (DSM-5)1. En general, en niños y niñas en edad escolar y adolescentes se recomienda el tratamiento farmacológico cuando el tratamiento psicológico cognitivo-conductual no ha dado resultados o en aquellos con afectación moderada-grave.
Los fármacos aprobados para el TDAH en España son: metilfenidato, lisdexanfetamina, atomoxetina y guanfacina. Debido a los efectos adversos cardiovasculares que pueden producir, principalmente aumento de la presión arterial (PA) y la frecuencia cardíaca, su uso en pacientes con cardiopatías congénitas (CC) conocidas o no diagnosticadas puede ser controvertido.
ObjetivoRealizar un documento de consenso de la Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas (SECPCC) junto con expertos de otras sociedades y agencias como instrumento para el cardiólogo infantil y los médicos que tratan a niños y adolescentes con TDAH.
MetodologíaAnálisis de la bibliografía y las guías de práctica clínica internacionales, fichas técnicas aprobadas por la Agencia Española del Medicamento y Productos Sanitarios y Guía del Ministerio de Sanidad español.
Formación de un grupo de trabajo con un coordinador, miembros del grupo de trabajo de Cardiología Clínica y del grupo de Arritmias de la SECPCC con experiencia clínica relevante sobre el tema. Este grupo realizó una primera versión del documento que fue revisado por un grupo de expertos externos (anexo 1) y un grupo de expertos internos de la SECPCC (anexo 2), llegando a un consenso para la obtención del documento final.
Recomendaciones de la Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas sobre la evaluación cardiovascular previa al tratamientoEn niños y adolescentes sin enfermedad cardiovascular conocidaCon base en la bibliografía2 disponible en la actualidad, y en consonancia con las principales guías internacionales3-8, la SECPCC recomienda realizar una evaluación cardiovascular previa al tratamiento de TDAH en niños y adolescentes sin enfermedad cardiovascular conocida, mediante anamnesis y exploración física. El electrocardiograma (ECG) no se recomienda de rutina, solo en casos seleccionados, tal y como se describe a continuación.
Anamnesis: se incidirá en la identificación de cardiopatía conocida y en la presencia de síntomas de alarma como síncope indicativo de origen cardiovascular (tabla 1) o de perfil no vasovagal, precordalgia indicativa de origen cardiovascular, palpitaciones o disnea con ejercicio. También se debe indagar acerca de casos familiares de muerte súbita en menores de 40 años, o familiares afectados de cardiopatías, como miocardiopatía hipertrófica, síndrome de QT largo u otra canalopatía, preexcitación tipo Wolff-Parkinson-White, válvula aórtica bicúspide, coartación de aorta, hipertensión arterial (HTA) en edad temprana o nefropatía. Ante la detección de signos de alarma o indicio razonable de cardiopatía, se remitirá al paciente al especialista en Cardiología antes de iniciar el tratamiento farmacológico.
Síncope indicativo de origen cardiovascular
| Presencia de cardiopatía estructural |
| Historia familiar de MSC |
| Durante el esfuerzo, con emociones o en posición supina |
| Inicio súbito de palpitaciones o dolor torácico seguido de síncope |
| Presencia de soplo orgánico |
| ECG anormal |
MSC: muerte súbita cardíaca.
Exploración física: se debe medir y pesar al paciente. Se prestará especial atención en la auscultación cardíaca a la detección de soplos, así como en la identificación de estigmas de síndrome de Marfan, como talla alta para la talla familiar, fenotipo leptosomático, pectus carinatum/excavatum, facies alargada, dedos largos y finos, extensión reducida del codo o escoliosis, entre otros. Si se detectan soplo cardíaco o estigmas de la citada enfermedad, debe remitirse el paciente al especialista en Cardiología antes de iniciar el tratamiento farmacológico. Puesto que diversos estudios9 han demostrado leves aumentos en la frecuencia cardíaca y en la PA, tanto sistólica como diastólica, en relación con la toma de fármacos estimulantes y no estimulantes en el tratamiento del TDAH, se recomienda incluir en la evaluación previa al inicio de la terapia la medición de la frecuencia cardíaca y de la PA, con controles posteriores cada 3-6 meses.
PA: se recomienda utilizar las normas de la Sociedad Europea de Hipertensión10 para la medición de la PA utilizando un tamaño de manguito adecuado a la edad del paciente y establecer los percentiles de PA ajustados con la altura. Si la primera determinación de la PA es elevada, se debe repetir al menos en 2 ocasiones. Si aún permanece elevada (por encima del percentil 95), debe completarse un estudio de HTA mediante monitorización ambulatoria de la PA (MAPA) y si se confirma la misma, realizar el estudio etiológico y de daños en órganos diana. En pacientes que ya estuviesen recibiendo tratamiento farmacológico para TDAH y se constate PA elevada, se podría reducir la dosis o retirar la medicación antes de iniciar el estudio de hipertensión. Una vez que se haya establecido el diagnóstico, el manejo puede realizarse combinando fármacos antihipertensivos con fármacos para el TDAH, optando por guanfacina, que se asocia a hipotensión, reduciendo la dosis o, por último, suspendiendo el tratamiento.
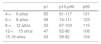
Frecuencia cardíaca: si se constata una frecuencia cardíaca por encima del p99 (tabla 2), de forma mantenida, deben estudiarse las causas psicológicas y médicas, y se realizará un ECG para confirmar que se trata de una taquicardia sinusal y no de otra arritmia. Hay que tener en cuenta que los pacientes con TDAH con frecuencia presentan síntomas de ansiedad asociados, que pueden conllevar un aumento de la frecuencia cardíaca. Es posible pero muy infrecuente que la taquicardia sinusal pueda ser lo suficientemente sintomática como para requerir un ajuste o la interrupción del tratamiento farmacológico.
Frecuencia cardíaca (lpm) por grupos de edad y percentil
| p1 | p10-p90 | p99 | |
|---|---|---|---|
| 4-<6 años | 65 | 81-117 | 131 |
| 6-<8 años | 59 | 74-111 | 123 |
| 8-<12 años | 52 | 67-103 | 115 |
| 12-<15 años | 47 | 62-96 | 108 |
| 15-18 años | 43 | 58-92 | 104 |
lpm: latidos por minuto.
Modificado de Fleming et al. Normal ranges of heart rate and respiratory rate in children from birth to 18 years of age: A systematic review of observational studies. Lancet 2011;377:1011.
ECG: no se recomienda la realización rutinaria de un ECG como parte de la valoración cardiovascular previa al inicio del tratamiento. En los casos de tratamiento con guanfacina y atomoxetina, en combinación con otros medicamentos que puedan prolongar el intervalo QT (p. ej., escitalopram, fluoxetina), o en tratamientos que combinen metilfenidato con risperidona11, conviene monitorizar el intervalo QTc. Se realizará un ECG en caso de remitir al cardiólogo por hallazgos anómalos en la exploración cardiológica, presencia de síntomas indicativos de origen cardiovascular o historia familiar muerte súbita.
En niños y adolescentes con enfermedad cardiovascular conocidaSi el paciente tiene una enfermedad cardíaca conocida, se recomienda una consulta con el cardiólogo pediátrico antes de iniciar el tratamiento.
La medicación más adecuada se debe discutir con el cardiólogo y el especialista en TDAH, y tomar una decisión conjunta con la familia después de una información adecuada, sopesando los riesgos y los beneficios del tratamiento.
Se recomienda la medición de la PA y la frecuencia cardíaca antes de iniciar el tratamiento, y controles cada 3-6 meses (tabla 2). En los pacientes con CC y una fisiología circulatoria que pueda verse comprometida por taquicardia o aumento de PA, la monitorización de la PA y la frecuencia cardíaca deben ser cada 1 o 2 meses. Si se detecta taquicardia persistente o historia indicativa de arritmia, debe realizarse un Holter ECG de 24h (tabla 3).
Valores de frecuencia cardíaca media (lpm) y desviación estándar de Holter ECG 24 h
| Edad (años) | Varones | Mujeres |
|---|---|---|
| 5-<8 | 87±11 | 92±8 |
| 8-<12 | 83±9 | 85±8 |
| 12-<16 | 82±7 | 84±8 |
| 16-<18 | 77±7 | 80±2 |
lpm: latidos por minuto.
Modificado de Krasemann et al. Changes of the corrected QT interval in healthyboys and girls over day and night. Eur Heart J. 2009;30:202-208.
- –
En niños y adolescentes con diagnóstico de síncope neurocardiogénico o sintomatología indicativa de ortostatismo, se puede iniciar tratamiento para el TDAH, evitando el uso de guanfacina por su efecto hipotensor.
- –
En niños y adolescentes con diagnóstico de dolor torácico inespecífico o palpitaciones con estudio cardiológico normal (ECG, ecocardiograma, Holter ECG o ergometría, en su caso), se puede iniciar tratamiento para el TDAH, tanto estimulante como no estimulante.
- –
En niños con antecedentes familiares de muerte súbita, sin evidencia de cardiopatía familiar, estudio cardiológico normal (ECG, ecocardiograma, Holter ECG o ergometría, en su caso) y estudio genético negativo o no indicado, se puede iniciar tratamiento para el TDAH.
- –
En niños con antecedentes familiares de muerte súbita, estudio cardiológico normal (ECG, ecocardiograma, Holter ECG o ergometría, en su caso) y estudio genético positivo con fenotipo negativo en el momento de la evaluación, hay que individualizar cada caso.
Pueden recibir tratamiento con fármacos para el TDAH:
- –
Pacientes con CC leves, sin repercusión hemodinámica, no intervenidas y que no reciben tratamiento para su cardiopatía.
- –
Pacientes con CC simples y complejas, intervenidas con buen resultado, sin lesiones residuales y que no reciben tratamiento para su cardiopatía.
Se debe individualizar la situación para valorar la recomendación de tratamiento farmacológico para el TDAH en los siguientes casos:
- –
Pacientes especialmente sensibles a un aumento de la poscarga por aumento de la PA secundaria a tratamiento estimulante, como aquellos con insuficiencia de válvula ventrículo-arterial o auriculoventricular sistémica.
- –
Pacientes especialmente sensibles a un descenso de la poscarga por potencial descenso de la PA secundaria a tratamiento con guanfacina, como aquellos con obstrucción a la salida del ventrículo sistémico.
- –
Pacientes especialmente sensibles a una potencial taquicardización por fármacos estimulantes, como aquellos con disfunción diastólica o en la estenosis mitral en los que la diástole no debe acortarse, o aquellos con disfunción sistólica donde no es recomendable un aumento del consumo miocárdico de oxígeno por taquicardia.
- –
Pacientes con riesgo de disfunción coronaria: Kawasaki, reimplantación quirúrgica de arterias coronarias (switch arterial, cirugía de Ross, origen anómalo de la coronaria izquierda en la arteria pulmonar), trayectos y origen anómalo de coronarias, vasculitis, enfermedad ateromatosa coronaria precoz. En estos casos, se debe tener en cuenta que la reserva de perfusión coronaria sea adecuada en caso de un potencial aumento de la demanda miocárdica de oxígeno, motivado por los fármacos simpaticomiméticos.
- –
Se recomienda en todos los casos la monitorización clínica del paciente una vez iniciado el tratamiento, valorando la respuesta tensional, la frecuencia cardíaca y electrocardiográfica, y el impacto de la modificación de estas variables en la hemodinámica del paciente, debiéndose realizar al inicio del tratamiento y con los sucesivos incrementos de dosis, si los hubiese. Se debe individualizar la frecuencia de la monitorización.
- –
Se debe considerar el ajuste de dosis o la retirada de fármacos para TDAH en casos de respuesta hemodinámica adversa para la cardiopatía del paciente.
No se recomienda iniciar tratamiento en:
- –
Pacientes con CC hemodinámicamente inestables, debiéndose resolver o tratar antes las lesiones hemodinámica o clínicamente significativas.
- –
Pacientes con CC e HTA residual. Un adecuado manejo y control de la PA debe preceder a la instauración del tratamiento para TDAH.
Se debe valorar individualmente el riesgo/beneficio del tratamiento del TDAH junto con el especialista en TDAH (neurólogo, psiquiatra o pediatra).
No es recomendable iniciar tratamiento en pacientes con miocardiopatías hemodinámicamente inestables.
Es recomendable la monitorización clínica del paciente una vez iniciado el tratamiento, valorando la respuesta tensional, la frecuencia cardíaca y electrocardiográfica, y el impacto de la modificación de estas variables en la hemodinámica del paciente, debiéndose realizar al inicio del tratamiento y con los sucesivos incrementos de dosis, si los hubiese.
Se debe considerar el ajuste de dosis o la retirada de fármacos para TDAH en casos de respuesta hemodinámica adversa para la cardiopatía del paciente.
Síndrome de Marfan y otras aortopatíasEn los pacientes con dimensiones normales de la raíz aórtica, con o sin tratamiento de base, se puede iniciar tratamiento para el TDAH con controles de PA y frecuencia cardíaca cada 1 o 2meses, y siempre que se aumente la dosis.
En los pacientes con dilatación aórtica y tratamiento con betabloqueante o antagonista de los receptores de la angiotensina ii, se deber ser especialmente prudente antes de iniciar tratamiento para el TDAH, ya que un aumento de la frecuencia cardíaca o la PA puede ser muy perjudicial. En todo caso, habría que utilizar el fármaco con menor efecto simpaticomimético, como guanfacina. Hay que considerar también que al estar recibiendo un tratamiento hipotensor, una mayor disminución de la PA puede no tolerarse bien.
En caso de detectar HTA, hay que suspender el tratamiento para el TDAH y controlar con fármacos la PA antes de reanudar el tratamiento para el TDAH de forma progresiva.
En caso de insuficiencia de la válvula mitral concomitante, habrá que seguir, además, las recomendaciones recogidas en el apartado de CC de esta guía.
Hipertensión arterialSe debe tomar la PA siguiendo las normas de la Sociedad Europea de Hipertensión en lo referente a la técnica y a los valores de referencia12.
Se debe tomar la PA antes y durante el tratamiento con los fármacos para el TDAH, con una periodicidad individualizada según lo previamente reflejado. Se debe utilizar un tamaño de manguito adecuado a la edad del paciente y establecer los percentiles de PA ajustados con la talla12,13.
- –
Si la PA es <p95, se puede comenzar/continuar la medicación para el TDAH.
- –
Si la PA es>p95, se debe tomar la PA de nuevo en 2ocasiones tras 10 min de reposo; si continúa elevada, se debe disminuir la dosis o retirar temporalmente la medicación para el TDAH, con control posterior de la PA.
- a.
Si en el control posterior la PA es<p95, se puede mantener/reiniciar el tratamiento.
- b.
Si en el control posterior de PA es>p95, se debe remitir al nefrólogo infantil para realizar un estudio incluyendo la MAPA de 24 h. Si la MAPA resulta patológica, se debe realizar, además, ECG y ecocardiograma. Se realizará una segunda MAPA, si esta resulta patológica, se diagnostica de HTA y se inicia tratamiento. Si la segunda MAPA no confirma el diagnóstico de HTA, se puede iniciar el tratamiento para el TDAH.
- –
Una vez diagnosticada la HTA e iniciado el tratamiento de la misma, si se controla con valores de PA<p95, se podía iniciar/continuar el tratamiento para el TDAH.
- –
En todos los pacientes con cifras elevadas de PA se debe recomendar intervenciones no farmacológicas sobre el estilo de vida10: ejercicio físico, recomendaciones dietéticas (aumento de la ingesta de fruta, verdura y legumbre, utilización de productos lácteos desnatados, disminución de la ingesta de sal y azúcares), pérdida de peso si lo precisa y reducción del estrés.
- –
En niños con TDAH, la prevalencia de ansiedad es mucho mayor que en la población general, por lo que se deben considerar todas aquellas medidas dirigidas a la reducción del estrés, o un tratamiento específico para ansiedad, si el paciente lo precisa. La ansiedad se asocia a un aumento tanto de la PA como de la frecuencia cardíaca.
- –
Se recomienda evitar el tratamiento farmacológico del TDAH (estimulantes o atomoxetina) en pacientes con HTA moderada o severa5,14.
- –
En el caso de aparecer elevación de la PA con los psicoestimulantes (metilfenidato y lisdexanfetamina), en casos individualizados podría asociarse un betabloqueante al tratamiento.
- –
Se debe tener en cuenta que los psicoestimulantes pueden disminuir la eficacia de los fármacos antihipertensivos y hay que tener precaución si se administran junto con fármacos que también aumenten las cifras de PA.
- –
En casos de HTA moderada, se puede considerar el tratamiento con guanfacina. Es preciso recordar que la retirada de la guanfacina debe hacerse de manera paulatina, para evitar el efecto rebote de HTA.
- –
Si durante el tratamiento con guanfacina aparece hipotensión ortostática mantenida o episodios sincopales, se debe reducir la dosis o cambiar a otro medicamento para el TDAH.
Se puede iniciar el tratamiento con estimulantes o no estimulantes para el TDAH en:
- –
Pacientes en los que se detecta casualmente hallazgos de ECG habituales en los niños y adolescentes y que no representan patología: bloqueo incompleto de rama derecha, arritmia sinusal respiratoria o marcapasos migratorio.
- –
Pacientes en los que se detecta casualmente hallazgos de ECG de bloqueo completo de rama derecha, hemibloqueo anterior o posterior de rama izquierda, una vez que se haya excluido una cardiopatía estructural.
- –
Pacientes asintomáticos en los que se detecta casualmente extrasistolia supraventricular monomorfa de baja densidad (< 60/h) una vez descartada enfermedad asociada. Se recomienda la realización de Holter ECG una vez iniciado el tratamiento para comprobar si existe variación de la arritmia basal.
- –
Pacientes con síndrome de Brugada, dado que los momentos de máximo riesgo son los relacionados con las situaciones vagales.
- –
Pacientes con antecedente de taquicardias supraventriculares que no están recibiendo tratamiento antiarrítmico. En caso de persistir/reaparecer las taquicardias, puede ser una indicación de terapia mediante ablación cardíaca para su curación.
- –
Pacientes asintomáticos con extrasistolia ventricular monomorfa de baja densidad (< 60/h), sin formas complejas, sin cardiopatía estructural de base y con ergometría en que se demuestra la desaparición/disminución de las extrasístoles con el esfuerzo. Se recomienda la realización de Holter ECG una vez iniciado el tratamiento para comprobar si existe variación de la arritmia basal.
- –
Pacientes asintomáticos en los que se detecta casualmente preexcitación en un ECG y en los que se demuestra la desaparición de conducción por vía accesoria a frecuencias altas en ergometría o Holter ECG, no siendo necesario realizar ablación de la vía accesoria previa al inicio del tratamiento.
- –
Pacientes asintomáticos en los que se detecta casualmente BAV de primer grado o BAV de 2° grado Mobitz I, debiéndose evitar la utilización de la guanfacina.
Se debe individualizar y consultar con un arritmólogo en los siguientes casos:
- –
Pacientes con taquicardia ventricular polimórfica catecolaminérgica (TVPC). La TVPC es una entidad poco frecuente, sensible a la catecolamina, por lo que una terapia estimulante no sería recomendable.
- –
Pacientes asintomáticos con extrasistolia ventricular monomorfa de alta densidad (> 60/h), polimorfa o con formas complejas, o con cardiopatía estructural de base.
- –
Pacientes asintomáticos en los que se detecta casualmente preexcitación en un ECG y en los que no se demuestre desaparición de la conducción por vía accesoria a frecuencias altas en ergometría o Holter ECG.
- –
Episodio previo de muerte súbita abortada.
- –
Historia previa de arritmia que requirió reanimación cardiopulmonar, cardioversión, desfibrilación o marcapasos.
- –
Historia de arritmia asociada con muerte súbita.
Los autores declaran no tener ningún conflicto de intereses.
Agencia Española del Medicamento. Almudena López Fando, División Farmacoepidemiología y Farmacovigilancia, Departamento de Medicamentos de Uso Humano.
Sociedad Española de Cardiología. Inmaculada Sánchez, Cardiología Infantil, Hospital Ramón y Cajal Madrid.
Sociedad Española de Psiquiatría. José Antonio Ramos Quiroga, coordinador del Programa de Trastorno por Déficit de Atención con Hiperactividad (TDAH) y coordinador de las Urgencias del Servicio de Psiquiatría, Hospital Universitari Vall d’Hebron, Barcelona.
Sociedad Española de Farmacología Clínica. Belén Ruiz Antorán, grupo de expertos de la Agencia Europea del Medicamento, Servicio de Farmacología Clínica, Hospital Puerta de Hierro, Madrid.
Sociedad de Psiquiatría Infantil de la Asociación Española de Pediatría. Azucena Díez Suárez, Unidad de Psiquiatría Infantil y Adolescente, Clínica Universidad de Navarra.
Asociación Española de Pediatría Grupo de Trabajo de Pediatría Basada en la Evidencia. Carlos Ochoa Sangrador, Hospital Virgen de la Concha, Zamora.
Sociedad Española de Neurología Pediátrica. Francisco Javier López Pisón, Neurología Infantil, Hospital Miguel Servet, Zaragoza.
Asociación Española de Pediatría de Atención Primaria (AEPap). José Miguel García Cruz, coordinador del Grupo de TDAH y Desarrollo Psicoeducativo de la AEPap.
Sociedad Española de Pediatría Extrahospitalaria y Atención Primaria. Adrián García Ron, Neurología Infantil, Hospital Clínico San Carlos, Madrid.
Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas. Elena Montañés Delmas, Cardiología Infantil, Hospital 12 Octubre, Madrid.
Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas. Miguel Ángel Granados Ruiz, Cardiología Infantil, Hospital 12 Octubre, Madrid.
Sociedad Española de Cardiología Pediátrica y Cardiopatías Congénitas. María del Mar Rodríguez Vázquez del Rey, Cardiología Infantil, Hospital Virgen de las Nieves, Granada.