La prematuridad es la primera causa de morbimortalidad neonatal e infantil, y constituye uno de los problemas de salud más importantes de la sociedad, especialmente en las más industrializadas.
La tasa de prematuridad ha ido incrementándose paulatinamente en los 2 últimos decenios, sobre todo debido al aumento de los denominados prematuros tardíos con edad gestacional entre 34+0 y 36+6 semanas.
Las complicaciones, tanto perinatales como a medio y largo plazo, de este grupo de población son considerablemente más frecuentes que las de los recién nacidos a término, y con una incidencia más similar a la de los prematuros de inferiores edades gestacionales.
La Sociedad Española de Neonatología, a través de su Grupo SEN34-36, ha elaborado unas recomendaciones genéricas para la atención de este grupo de pacientes.
Se proponen pautas tanto para la detección precoz como para el manejo de los problemas más habituales en el periodo perinatal más inmediato, incluyendo estrategias de cuidados centrados en el desarrollo y la familia. Asimismo, se insiste en la necesidad de seguimiento a medio y largo plazo, por el mayor riesgo de complicaciones tardías.
Prematurity is the main reason for neonatal morbidity and mortality, and has become one of the greatest problems in public health, especially in developed countries.
Prematurity rate has increased during the last 2 decades. This increase may be attributed to late preterm babies, that is, those with a gestational age between 34+0 and 36+6 weeks.
Perinatal morbidities, as well as long term complications, are more frequent in this population than in term babies. The incidence is more similar to the one observed in earlier premature babies.
The SEN34-36 group of the Spanish Society of Neonatology suggests these recommendations for the management of late preterm babies. Strategies are offered not only for the early detection of possible complications, but also for the correction of these morbidities, and from the point of view of a family and development centered care. Follow up is strongly recommended due to the high rate of late morbidities.
La prematuridad es la primera causa de morbimortalidad neonatal e infantil, y constituye uno de los problemas de salud más importantes de la sociedad, especialmente en las más industrializadas1. La tasa de prematuridad varía ampliamente según los países2,3, pero tanto en Estados Unidos como en Canadá y en Europa, se ha observado un incremento sustancial en las 2 últimas décadas. Concretamente, en EE. UU. aumentó un 36%, de 9,4 a 12,3 por 100 nacidos vivos entre 1981 y 20084, y en Dinamarca, se incrementó hasta un 22%, de 5,2 a 6,3 por 100 nacidos vivos entre 1995 y 20045.
Este incremento de la prematuridad se debe casi exclusivamente a los denominados prematuros tardíos, definidos como «aquellos nacidos entre las 34+0 y las 36+6 semanas de gestación» (Raju et al., 2006). La tasa de prematuridad por debajo de las 34 semanas casi no ha experimentado variación6.
Tal como expresan Ramachandrappa y Jain7 «estos son los recién nacidos con los que aprendimos el manejo de los prematuros hace 40 años, y ahora son los grandes olvidados». Sin embargo, ahora descubrimos que se ha incrementado considerablemente el porcentaje de prematuros tardíos, hasta alcanzar alrededor del 72-79% de los nacimientos prematuros6,8, que no están exentos de riesgo, puesto que presentan una mayor morbimortalidad neonatal que puede repercutir en su desarrollo neurológico en edades posteriores, cuando se comparan con los nacidos a término.
JustificaciónLa evidencia de estos datos impulsó a la SEN a la creación de un grupo de trabajo específico en 2011 denominado SEN34-36.
Distintas publicaciones han aparecido recientemente en la literatura internacional diseñadas como guías de atención clínica para el prematuro tardío.
Desde el grupo SEN34-36 consideramos de gran utilidad, para la homogeneización de la práctica clínica en estos pacientes, la elaboración de unas recomendaciones para su manejo y atención adaptadas a nuestro entorno. Las recomendaciones para la atención del prematuro tardío recogidas en este este documento se califican según la escala de gradación de la calidad de la evidencia científica de Agency for Healthcare Research and Quality (AHRQ)9 (tablas 1 y 2).
Grados de recomendación
| A | Existe buena evidencia basada en la investigación para apoyar la recomendación |
| B | Existe moderada evidencia basada en la investigación para apoyar la recomendación |
| C | La recomendación se basa en la opinión de expertos o en un panel de consenso |
| X | Existe evidencia de riesgo para esta intervención |
Clasificación de las recomendaciones en función del nivel de evidencia disponible
| Ia | La evidencia científica procede a partir de metaanálisis de ensayos clínicos controlados y aleatorizados |
| Ib | La evidencia científica procede de al menos un ensayo clínico controlado y aleatorizado |
| IIa | La evidencia científica procede de al menos un estudio prospectivo controlado, bien diseñado y sin aleatorizar |
| IIb | La evidencia científica procede de al menos un estudio casi experimental, bien diseñado |
| III | La evidencia científica procede de estudios descriptivos no experimentales, bien diseñados como estudios comparativos, de correlación o de casos y controles |
| IV | La evidencia científica procede de documentos u opiniones de expertos o experiencias clínicas de autoridades de prestigio |
| A | Recoge los niveles de evidencia científica Ia y Ib |
| B | Recoge los niveles de evidencia científica iia, iib y iii |
| C | Recoge el nivel de evidencia IV |
Durante el período de hospitalización después del parto la morbilidad o las enfermedades graves son poco frecuentes; sin embargo, la tasa de morbilidad leve y moderada es 7 veces mayor que en los recién nacidos a término. Esta morbilidad está relacionada con el riesgo de hipotermia, hipoglucemia, dificultad respiratoria, dificultades en la alimentación, ictericia e infección. La hipotermia debe ser especialmente vigilada, ya que el prematuro tardío tiene mayor riesgo debido a su barrera epidérmica inmadura, a una mayor relación entre la superficie y el peso al nacer que en los recién nacidos a término, y a la mayor frecuencia de intervenciones de la sala de partos sobre estos neonatos.
Propuestas- •
Estabilización inicial: recomendaciones habituales de RCP.
- •
Implantación del protocolo de contacto piel con piel vigilado en la primera hora de vida de todos los neonatos estables, retrasando profilaxis ocular, vitamina K y somatometría. Asegurar un ambiente óptimo para la realización de esta práctica (nivel de evidencia ia)10.
- •
Confirmación de la edad gestacional: clínica (test de Ballard), fecha de última regla y estimación ecográfica de la edad gestacional (nivel de evidencia iv)11.
- •
Valoraciones periódicas de temperatura y estado clínico en las primeras 24 h de vida.
- •
Se sugieren valoraciones más frecuentes: inicialmente, cada 30min en las primeras 2 h de vida y cada 2-4 h después.
- •
Atención a ritmo cardíaco, perfusión tisular, trabajo respiratorio, tono muscular…
- •
Detección y tratamiento precoz de cualquier anomalía clínica que precise traslado del recién nacido a la Unidad Neonatal para terapia específica.
- •
Valoración de antecedentes perinatales que predispongan a problemas respiratorios.
- •
Preferible valoración de estabilidad clínica en las primeras 12-24 h de vida en la Unidad Neonatal para los pretérminos de 34 semanas.
- •
Evitar restricción de horarios en la entrada de padres en la Unidad Neonatal y aplicar modelos de atención y cuidados centrados en el desarrollo y en la familia (nivel de evidencia ia).
- •
Evitar la separación de madre e hijo, siempre que las circunstancias clínicas lo permitan.
- •
Habilitar modelos asistenciales que faciliten la cohabitación madre/hijo en todo momento, sin que ello suponga que el recién nacido no reciba todas las atenciones clínicas y controles necesarios (nivel de evidencia iv)12.
- •
Diferir el baño al menos hasta haber conseguido una adecuada estabilidad térmica.
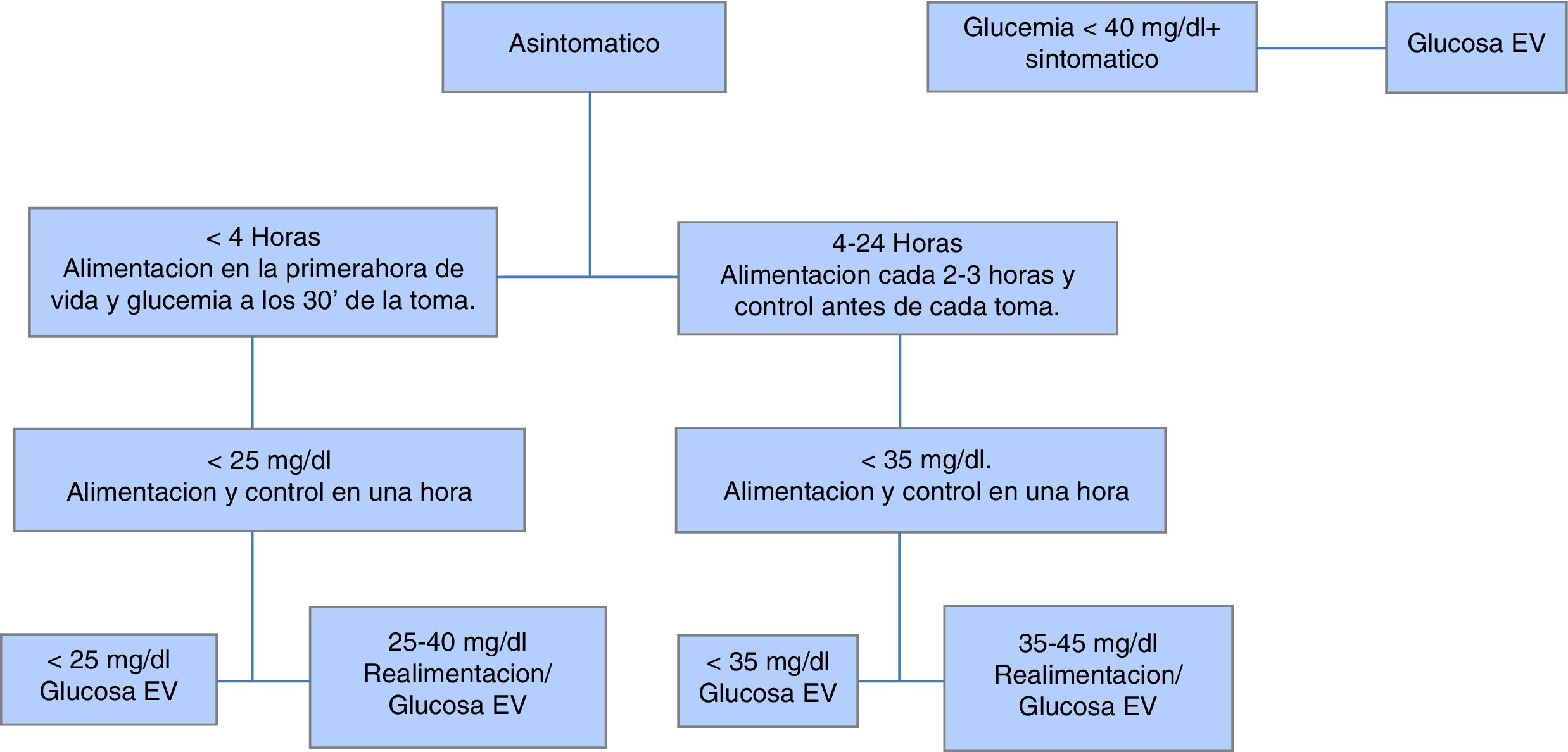
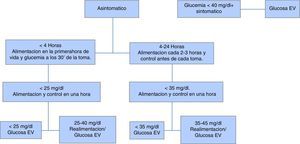
El recién nacido prematuro tiene un riesgo mayor de hipoglucemia que los recién nacidos a término. Este riesgo de hipoglucemia se debe a un retraso en la actividad de la glucosa-6-fosfatasa en relación con el rápido aumento en la actividad demostrada en recién nacidos a término después del nacimiento, enzima que cataliza la etapa terminal de la glucogenolisis y la gluconeogénesis. Además, una ingesta limitada por inmadurez gastrointestinal y dificultades en la succión contribuyen al riesgo de hipoglucemia.
Propuestas (grado de recomendación C)13–16- •
Identificar las circunstancias perinatales que incrementan el riesgo de hipoglucemia en el prematuro tardío:
- a.
Maternas: hipertensión, diabetes, obesidad, fármacos tocolíticos, administración de glucosa intravenosa antes y durante el expulsivo, parto prolongado o dificultoso.
- b.
Fetales y neonatales: signos de pérdida de bienestar fetal, crecimiento intrauterino restringido, gestación múltiple, Apgar a los 5 min <7, hipotermia o inestabilidad térmica, sepsis, distrés respiratorio, policitemia/hiperviscosidad.
- a.
- •
Objetivo: glucemia >45 mg/dl antes de alimentación normalizada.
Lactancia materna y dificultades para la alimentaciónLas dificultades en la alimentación y la hiperbilirrubinemia son probablemente los problemas más comunes en este grupo de pacientes. La coordinación succión-deglución no está completamente madura en la mayoría de los bebés prematuros tardíos, lo que lleva a algunas dificultades en el establecimiento de alimentación exitosa, especialmente en aquellos que reciben lactancia materna. Estos factores contribuyen al aumento del riesgo de la deshidratación en los prematuros tardíos, que pueden requerir una infusión intravenosa de fluidos.
Propuestas- •
Conocer las intenciones de la madre respecto a la lactancia materna, así como su experiencia y nivel de conocimientos.
- •
Asesoramiento e información, sobre las ventajas de la lactancia materna. Especial atención y apoyo a primíparas o a madres con experiencia previa desfavorable de lactancia materna (nivel de evidencia iia).
- •
Facilitar contacto piel con piel precoz e ininterrumpido tras el nacimiento, preferiblemente hasta la primera toma (nivel de evidencia ia)10.
- •
Ofrecer 10-12 tomas diarias.
- •
Monitorización diaria de signos vitales, diuresis y deposiciones (nivel de evidencia iv)17.
- •
Apoyo al inicio de la lactancia.
- •
Valoración diaria de al menos una toma de leche materna:
- ∘
Por un profesional adiestrado (consultor en lactancia preferiblemente).
- ∘
Coordinación de succión, deglución y respiración.
- ∘
Ingesta de leche y vaciado de mamas.
- ∘
Pezoneras de silicona si succión ineficaz o escasa transferencia de leche (nivel de evidencia IIb)18.
- ∘
Solucionar dudas y ansiedades maternas.
- ∘
- •
Control diario de peso.
- •
Evitar pérdida excesiva de peso, que no debe superar el 3% el primer día de vida o el 7% en los 3 primeros días (nivel de evidencia IV)19.
- •
Suplementos bajo prescripción médica. Preferiblemente de leche de la propia madre, leche materna donada o fórmula artificial, individualizando en cada caso. Utilizar sonda en el pecho, vasito, técnica de finger feeding o biberón, dependiendo de las habilidades maternas e intenciones en el tipo de alimentación del recién nacido (nivel del evidencia i, iia, iib, iii, iv)20.
- •
Iniciar extracción periódica de leche materna, preferiblemente en las primeras 12 h de vida, si madre e hijo son separados. Hasta conseguir lactancia adecuada, recomendar vaciado completo de los pechos tras cada toma.
- •
Asesoramiento en técnicas de extracción.
- •
Establecer una política en el Centro respecto a lactancia materna, conocida por todos los profesionales. Los neonatos nacidos en los los hospitales que se adhieren a los Diez pasos para una feliz lactancia materna tienen una mayor posibilidad de la lactancia materna exclusiva. Para este fin, el personal sanitario debe conocer dicho documento21 y promover la adhesión del centro a los 10 pasos de la IHAN (nivel de evidencia ia)22.
- •
Formación de los profesionales implicados en el asesoramiento a las madres en particular y de todo el personal sanitario.
- •
Soporte y apoyo para las madres que no consiguen una adecuada lactancia o no optan por la misma. Adiestramiento en la preparación de fórmulas.
- •
Seguimiento estrecho de dificultades con la lactancia en los primeros 10 días de vida por personal cualificado, o hasta haberse establecido satisfactoriamente una lactancia eficaz con ganancia de peso adecuada23.
El prematuro tardío tiene mayor riesgo de infección neonatal, ya que los anticuerpos maternos no se transfieren totalmente antes de la 37 semana de gestación. Las infecciones maternas pueden ser responsables del parto prematuro. En muchos partos prematuros, se desconoce si la gestante es portadora de Streptococcus agalactiae (S. agalactiae), ya que aún no se ha realizado el cribado universal en estas edades gestacionales. Los microorganismos grampositivos son los principales responsables de la sepsis precoz y tardía en esta población que, a su vez, muestra una tasa específica de infección, distribución de microorganismos patógenos responsables y mortalidad por gramnegativos, tanto en los ingresados en las unidades de cuidados intensivos como en los que permanecen en el nido con sus madres (nivel de evidencia iib)24.
Propuestas- •
Identificar los factores perinatales de riesgo infeccioso.
- •
Actuación con relación al estado de portadora de S. agalactiae materno, de acuerdo con las recomendaciones de la SEN25,26.
- •
Mantener el máximo rigor en las medidas generales de asepsia, especialmente con el lavado y secado de manos (nivel de evidencia ib)27.
Los prematuros tardíos tienen 2 veces más probabilidad de desarrollar ictericia prolongada que los recién nacidos a término, con niveles elevados de bilirrubina sérica a los 5 días de edad. Esto es debido a la inmadurez y retraso en el desarrollo de las vías de conjugación hepática de bilirrubina. Además, las dificultades de alimentación también pueden conducir a un retraso en la resolución de la recirculación enterohepática de la bilirrubina, provocando un aumento de la bilirrubina sérica.
Los prematuros tardíos son más susceptibles a la hiperbilirrubinemia severa y al kernicterus.
Propuestas (nivel de evidencia iv, grado de recomendación C)14,28- •
Comprobar grupo sanguíneo, Rh materno y test de Coombs de la madre y recién nacido.
- •
Especial atención a la aparición de ictericia en las primeras 24 h de vida, determinar la bilirrubina total en suero si el recién nacido está visiblemente ictérico.
- •
Utilización del nomograma de actuación de Buthani, específico para neonatos de 35 a 37 semanas de edad gestacional29.
- •
Seguir las pautas recomendadas por Maisels30 para iniciar fototerapia y exanguinotransfusión según edad posmenstrual, en prematuros menores de 35 semanas de edad gestacional.
- •
Determinación plasmática o transcutánea de bilirrubina total a todos los prematuros tardíos en las primeras 72 h de vida, coincidiendo con la extracción de sangre para cribado de metabolopatías.
- •
Atención al pico de bilirrubina plasmático, que puede aparecer más tardíamente entre el 5.° y el 7.° día de vida.
- •
Proporcionar a los padres información escrita y verbal acerca de la ictericia del recién nacido, incluyendo:
- ∘
Signos y síntomas de la ictericia.
- ∘
La importancia de solicitar visita con el pediatra si el bebé está ictérico.
- ∘
La importancia de mantener una adecuada hidratación.
- ∘
La importancia de consultar con el pediatra si el bebé no come bien.
- ∘
Los prematuros tardíos tienen unas tasas de reingreso de 2 a 3 veces mayores que los recién nacidos a término. En concreto, los prematuros tardíos tienen 3 veces más probabilidad de ser ingresados dentro de los primeros 15 días después del alta de la hospitalización y los motivos más habituales de rehospitalizacion son: ictericia, dificultades en la alimentación, escasa ganancia ponderal, deshidratación, apnea, y procesos infecciosos. Las infecciones respiratorias, especialmente por virus respiratorio sincitial, son motivo frecuente de reingreso y de alta morbilidad en este grupo de niños. Dar normas básicas al alta hospitalaria de prevención de infecciones respiratorias, especialmente en época epidémica, es esencial.
Propuestas- •
Estancia hospitalaria mínima de 48 h (nivel de evidencia iv, grado de recomendación C)14,31.
- •
Asegurar estabilidad clínica en las 24 h previas al alta.
- ∘
Sin apneas ni desaturaciones de O2.
- ∘
Nutrición adecuada. Coordinación de succión, deglución y respiración. Pérdida de peso no superior a 7% del peso de nacimiento durante la hospitalización.
- ∘
Control de signos vitales estables, con una frecuencia respiratoria de menos de 60 respiraciones por minuto y una frecuencia cardíaca entre 100 y 160 latidos por minuto, y la ausencia de una enfermedad médica.
- ∘
Diuresis y deposiciones normales (al menos una muestra de heces ha sido espontánea).
- ∘
Valoración de la ictericia.
- ∘
Termorregulación adecuada (temperatura axilar de 36,5 a 37,4°C en una cuna abierta).
- ∘
- •
Valoración de 2 tomas de pecho en las 24 h previas al alta por parte de personal adiestrado en lactancia32.
- •
Cribado auditivo previo al alta (nivel de evidencia iib, grado de recomendación B)33.
- •
Cribado para cardiopatías congénitas según protocolo del centro.
- •
Asesoramiento e información a los padres (nivel de evidencia iv, grado de recomendación C)14,34.
- ∘
Prevención de muerte súbita del lactante (nivel de evidencia ib, grado de recomendación A).
- ∘
Riesgo de apneas. Indicaciones sobre resucitación cardiopulmonar.
- ∘
Formación para evaluar la hiperbilirrubinemia, dificultades en la alimentación, deshidratación y tendencia excesiva al sueño.
- ∘
- •
Revisión en las 48 h posteriores al alta (puede diferirse si la estancia hospitalaria ha sido más prolongada). Esta revisión inicial podrá ser en el propio centro hospitalario o en el de atención primaria, pero concertada previamente al alta (nivel de evidencia ib, grado de recomendación A)35.
- ∘
Valorar dificultades en la alimentación.
- ∘
Control de peso.
- ∘
Diuresis y deposiciones.
- ∘
Ictericia.
- ∘
- •
Revisiones semanales hasta las 40 semanas de edad posmenstrual (nivel de evidencia IV).
- •
Inmunoprofilaxis frente a VRS de acuerdo con las Recomendaciones de la SEN36 (nivel de evidencia iv).
La inmadurez cerebral puede ser el principal responsable de las discapacidades neurológicas observadas en el desarrollo neurológico a largo plazo en esta población. Aunque los datos sobre la maduración del cerebro de los bebés prematuros tardíos son limitados, la autopsia y la resonancia magnética demuestran que, a las 35 semanas de gestación, el cerebro pesa un 65% del cerebro de un recién nacido a término, y la superficie externa tiene menos surcos37. Esta inmadurez puede aumentar la vulnerabilidad del cerebro a lesiones a largo plazo. Así, se describen retrasos o discapacidades del neurodesarrollo en la etapa preescolar, parálisis cerebral, retraso mental, discapacidad intelectual, esquizofrenia, trastornos del desarrollo psicológico, la conducta y la emoción38.
Propuestas- •
Seguimiento específico en aquellos pacientes con enfermedad perinatal.
- •
Seguimiento a medio plazo de todos los prematuros tardíos (nivel de evidencia iii)39.
- •
Utilización del Programa ACUNA, desarrollado por el Grupo SEN34-36 para el seguimiento de prematuros tardíos hasta los 2 años de vida. (http://proyectoacuna.es/) (nivel de evidencia iii, grado de recomendación B)40.
- •
Empleo de cuestionarios simplificados de neurodesarrollo al menos a los 2 años de vida. Recomendado el ASQ3 por el grupo SEN34-36 (http://proyectoacuna.es/).
Los autores declaran no tener ningún conflicto de intereses.