El metotrexato (MTX) es un agente quimioterápico bien conocido, que se utiliza ampliamente desde hace 60 años. Aunque sus efectos adversos están considerablemente descritos, la piel es una localización infrecuente, siendo este el objetivo de nuestro caso clínico.
Se trata de un lactante de 10 meses de vida, diagnosticado de leucemia linfoblástica aguda de muy alto riesgo (WBC >1x10e9/L, inmunofenotipo pre-B, MLL/ENL+) que comenzó tratamiento (según protocolo LLA-SHOP 2002) y alcanzó la remisión completa 2 meses después.
Como complicaciones, durante la terapia de inducción presentó toxicidad gastrointestinal (grado 3) y una infección por rotavirus, simultáneamente. Veinte días después de finalizar la terapia de inducción, y antes del primer ciclo de consolidación (con dosis alta de MTX intravenoso), el paciente presentó eritema malar por quemadura solar tras una exposición directa en su domicilio. Posteriormente, e iniciando el primer ciclo de consolidación, se le administró MTX a dosis alta (150mg/kg en 24h intravenoso más 15mg/kg intratecal) y rescate con ácido folínico.
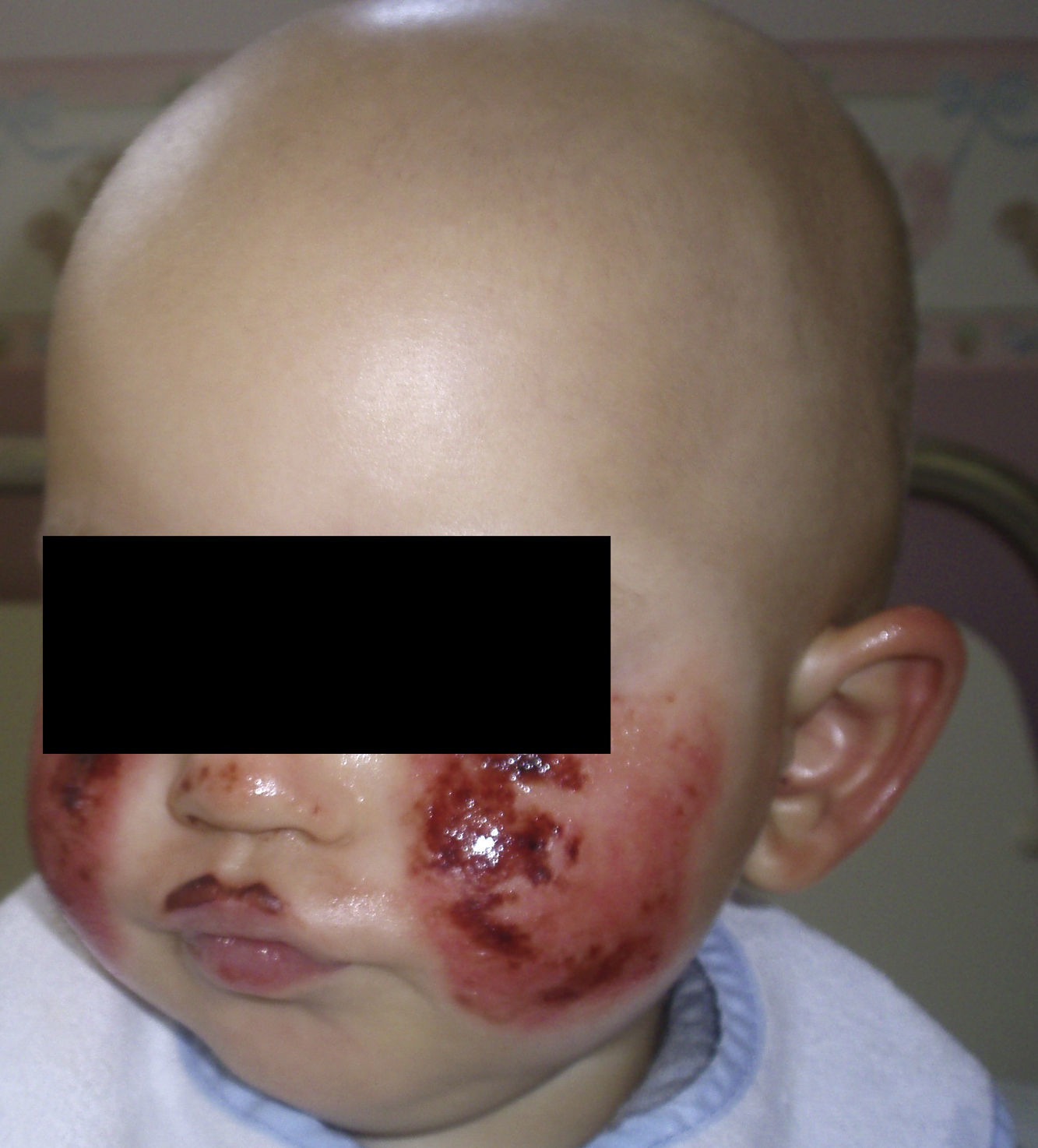
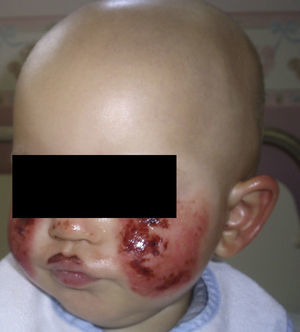
A las 48h de esta administración el paciente presentó el mismo cuadro cutáneo, en la misma localización, pero mucho más intenso, esto es, eritema y vesículas (fig. 1). Posteriormente, y de manera similar, el paciente evidenció las mismas lesiones cutáneas tras la administración de MTX, una segunda y una tercera dosis alta.
No hubo toxicidad gastrointestinal, hepática, neurológica o renal que coincidiera con el cuadro cutáneo. Entre los distintos episodios, la piel dañada recuperó su aspecto normal.
La fotosensibilidad por quimioterápicos puede aparecer de diferentes formas1–3:
- -
Reacción fototóxica: que se caracteriza por eritema intenso brevemente después de una exposición lumínica. No es una reacción inmune y aparece normalmente en áreas fotoexpuestas.
- -
Reacción fotoalérgica: es una reacción inmune tipo IV. Aparece al menos 24h después de la fotoexposición. Puede afectar a áreas no expuestas y generalmente causa dermatitis y no únicamente eritema.
- -
Fotorreactivación: la administración de quimioterapia (típicamente MTX) puede producir, incluso sin exposición lumínica, lesiones cutáneas similares a una quemadura, en áreas de piel que meses o años antes ya las presentaron.
- -
Reacción de fotoexacerbación: ocurre cuando un paciente recibe un fármaco (típicamente altas dosis de MTX), en los 2-5 días siguientes de presentar eritema cutáneo por exposición a luz ultravioleta.
- -
Fotoonicólisis: es el despegamiento de la uña de su lecho por la parte distal, secundariamente por exposición a la luz.
Se estudiaron los fármacos que podrían estar implicados (MTX, 6-mercaptopurina, arabinósido de citosina, asparraginasa, dexametasona, vincristina y cotrimoxazol). El único fármaco en común fue el MTX. Además, siempre hubo la misma latencia entre la administración de MTX y la reacción.
El cotrimoxazol, por protocolo, fue pautado como profilaxis tras la quimioterapia y suspendido durante el ingreso. Posteriormente, el paciente toleró el cotrimoxazol junto a la exposición lumínica.
Nuestro caso comparte características clínicas de fotorreactivación y fotoexacerbación. El diagnóstico de fototoxicidad por MTX se estableció ante los episodios repetidos de manifestaciones cutáneas, sin desencadenante lumínico, tras la administración de dosis alta de MTX y el antecedente de quemadura solar facial en la semana previa al inicio de la quimioterapia.
No se realizaron pruebas epicutáneas (patch test) al carecer de mecanismo inmunológico.
Actualmente no hay tratamiento preventivo efectivo. El ácido folínico no fue útil para la prevención de estas reacciones. El paciente recibió tratamiento tópico (sulfadiacina argéntica e hidrocortisona tópica), que no fue útil para prevenir la aparición de las lesiones ni para acortar la duración de las mismas. No obstante, no se observaron complicaciones cutáneas.
A pesar de la reacción se continuó con la administración de MTX, ya que es el fármaco de primera línea en el tratamiento.
Korossy y Hood4 proponen que el fármaco inductor (MTX) actuaría más intensamente sobre las áreas de piel previamente dañadas por la radiación lumínica (en los 3-5 días previos a su administración). Así, en las áreas de piel dañadas por la radiación ultravioleta se produciría un aumento de la proliferación celular y, secundariamente, un incremento en la síntesis de ADN, ARN y proteínas. Así, el agente inductor (por ejemplo, MTX) suprimiría una respuesta de las células mononucleares, y de esta forma se produciría una respuesta más intensa y duradera.
Existen también casos de fotoexacerbación en relación con el uso de taxanos, gemcitabina, doxorrubicina liposomal pegilada y otros.
Aunque la fotorreactivación por MTX es infrecuente, los clínicos deberían conocer esta potencial reacción adversa. Así, si un paciente va a iniciar la administración de MTX debería posponer dicha administración 5-7 días en caso de presentar lesiones cutáneas (quemaduras).