Introducción
El asma es la enfermedad crónica de los niños de mayor prevalencia en los países desarrollados 1. Esta prevalencia ha ido aumentando en las últimas décadas, aunque parece que podría haber comenzado a estabilizarse durante los últimos años, tanto en adultos como en niños 2-6.
Los resultados del estudio ISAAC (International Study of Asthma and Allergies in Childhood) en fase 1 en España muestran una prevalencia actual de asma en el grupo de 6-7 años del 7 % en niños y del 5,3 % en niñas. En el grupo de 13-14 años es del 9 % en niños y del 9,6 % en niñas. En cuanto a los datos obtenidos en la fase 3 del estudio ISAAC-España, la prevalencia actual de asma en el primer rango de edad es del 10,7 % en niños y del 8,2 % en niñas, mientras que en el segundo se sitúa en el 9,3 % en niños y en el 9,2 % en niñas 7.
En nuestro medio (San Sebastián y municipios próximos) la prevalencia actual mediante cuestionario de signos y síntomas relacionados con asma (ISAAC-IIIb) es del 8,5 % 8. El objetivo del presente estudio, cuyos datos forman parte de un trabajo de investigación más amplio, ha sido determinar mediante cuestionario y medida de la hiperreactividad bronquial (HRB) la prevalencia actual de asma en una muestra poblacional de escolares de 6-12 años de San Sebastián.
Material y métodos
Estudio observacional y transversal en niños y niñas escolares de 6 a 12 años de edad, en tres escuelas de Guipúzcoa elegidas de forma no aleatoria. El deseo de colaboración de los respectivos centros y la aprobación de las asociaciones de padres de alumnos determinaron la inclusión de los centros en el estudio. Participaron un colegio público y dos privados. El tamaño muestral se estableció en función de los estudios de prevalencia realizados en el mismo medio 9 y en la prevalencia de signos y síntomas de asma relacionados con el ejercicio físico 10,11.
El estudio fue realizado entre noviembre del año 2000 y noviembre de 2001. Se distribuyó el cuestionario ISAAC de síntomas relacionados con asma, junto con el documento de consentimiento informado. Se entregaron y recogieron los cuestionarios por medio de los profesores de enseñanza primaria. Se cumplimentaron con la ayuda de los padres en sus domicilios y se hacían preguntas dirigidas tanto a los padres como a los hijos. "¿Alguna vez ha tenido su hijo silbidos o pitos en el pecho? ¿Ha tenido su hijo silbidos o pitos en el pecho en los últimos 12 meses?" ¿Cuántos ataques de silbidos o pitos en el pecho has tenido en los últimos 12 meses? ¿Cuántas veces te has despertado por la noche a causa de los silbidos o pitos en los últimos 12 meses? Los silbidos o pitos en el pecho ¿han sido tan importantes como para que cada dos palabras seguidas haya tenido que parar para respirar, en los últimos 12 meses? ¿Ha tenido su hijo alguna vez asma? ¿Ha sido confirmado por su médico? ¿Has notado pitos al respirar, durante o después de hacer ejercicio en los últimos 12 meses? ¿Has tenido tos seca por la noche, que no haya sido la tos de un resfriado o infección de pecho en los últimos 12 meses? ¿Toma actualmente su hijo alguna medicación incluyendo inhaladores, aerosoles o pastillas para el asma?".
Como prueba de HRB se realizó el test de carrera al aire libre (TCL) con esfuerzo máximo. Se efectuó en patios abiertos de los colegios y aprovechando siempre que fue posible las clases de educación física de los alumnos. Dos únicos observadores coordinaron la prueba. Los alumnos se distribuyeron para su ejecución en grupos de ocho. La temperatura y la humedad relativa se registraron antes de cada prueba. Si el contenido de agua estaba por encima de 10 mg H2O/l la prueba se retrasaba hasta otra fecha con condiciones climáticas adecuadas 12. Los niños partían de una situación de reposo de al menos 2 h. Se anotaron los medicamentos que hubieran tomado 48 h antes de la prueba, así como los síntomas que se pudieran presentar con los mismos. La prueba se realizó a través de una carrera libre en esfuerzo máximo durante 6 min. Se controló la frecuencia cardíaca con un emisor de la misma (Sport tester P-300 Polar Electro Oy®, Finlandia), con una banda elástica en el tórax. El monitor de la prueba llevaba el reloj-receptor. Al minuto de la carrera, si la frecuencia cardíaca era inferior a 170 lat./min se estimulaba al ejecutante de manera que la lograra y la mantuviera como mínimo los últimos 4 min 13. Se tomó la mejor medida de tres intentos del flujo espiratorio máximo (FEM), en reposo y a los 5, 10 y 15 min postesfuerzo con un medidor de FEM (mini-wright, Clement Clark Internacional®). Se consideró prueba positiva si presentaba una caída del FEM postesfuerzo igual o superior al 15 % del previo 14. Si al final de la carrera no había alcanzado la frecuencia cardíaca esperada, el TCL se consideraba no válido.
Se diagnosticó asma cuando se cumplieron uno o más de los siguientes criterios: a) presencia de pitos o silbidos en el pecho en los últimos 12 meses presentando un descenso de al menos el 15 % en el FEM durante la realización del TCL o si este era negativo bajo tratamiento antiinflamatorio cuando se realizó el estudio; b) diagnóstico médico de asma y TCL positivo, o TCL negativo bajo tratamiento antiinflamatorio durante el estudio 15,16.
Los datos obtenidos se introdujeron en una base diseñada al efecto, bajo soporte Access (Microsoft Windows"). Se realizó un análisis preliminar para detectar incongruencias, valores fuera de rango lógico, violaciones de los criterios de reclutamiento, etc. Se describieron las variables mediante los estadísticos más adecuados a su naturaleza y escala de medición: media y desviación estándar (DE) para variables continuas, y frecuencia absoluta y relativa en porcentaje para variables categóricas. Para conocer el rendimiento o exactitud diagnóstica del TCL se calcularon sensibilidad, especificidad y valores predictivos a partir de la tabla 2 x 2.
Resultados
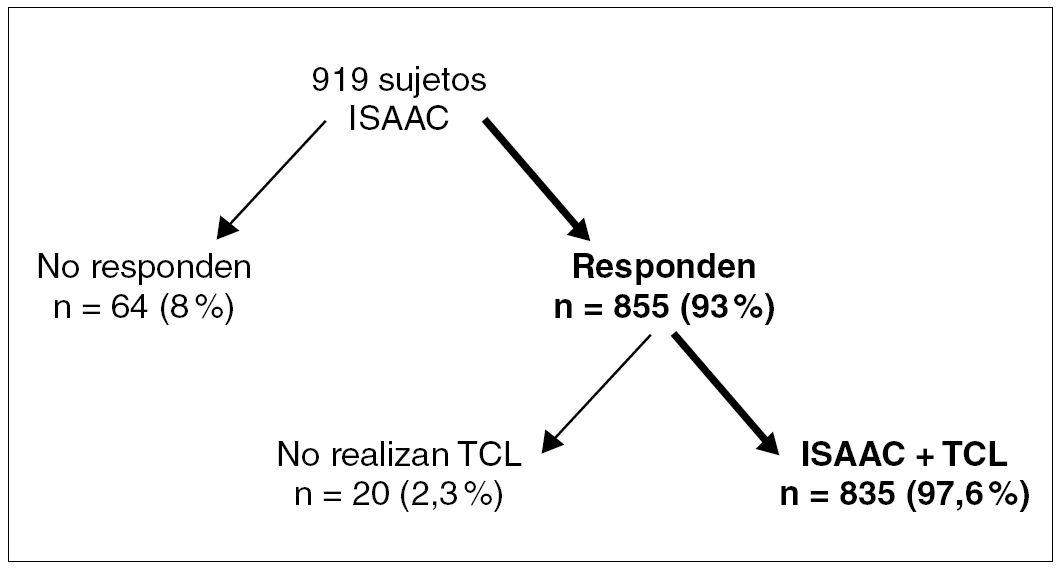
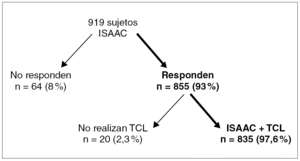
Se entregó el cuestionario ISAAC (el apartado del asma) a 919 niños, distribuidos en 465 niños (50,6 %) y 454 niñas (49,4 %). La edad media fue 8,17 ± 1,66 años (DE), rango 6-12 años. Respondieron al cuestionario ISAAC 855 niños (93 %). En el grupo de no respondedores (n = 64) (6,9 %) se encontraban los que no cumplimentaron correctamente el cuestionario y los que cuyos padres no autorizaron el estudio. No realizaron el TCL 20 de los niños que contestaron correctamente el cuestionario ISAAC. La distribución de la muestra aparece en la figura 1.
Figura 1. Población y muestra de los participantes en el estudio. TCL: test de carrera al aire libre; N: número de casos.
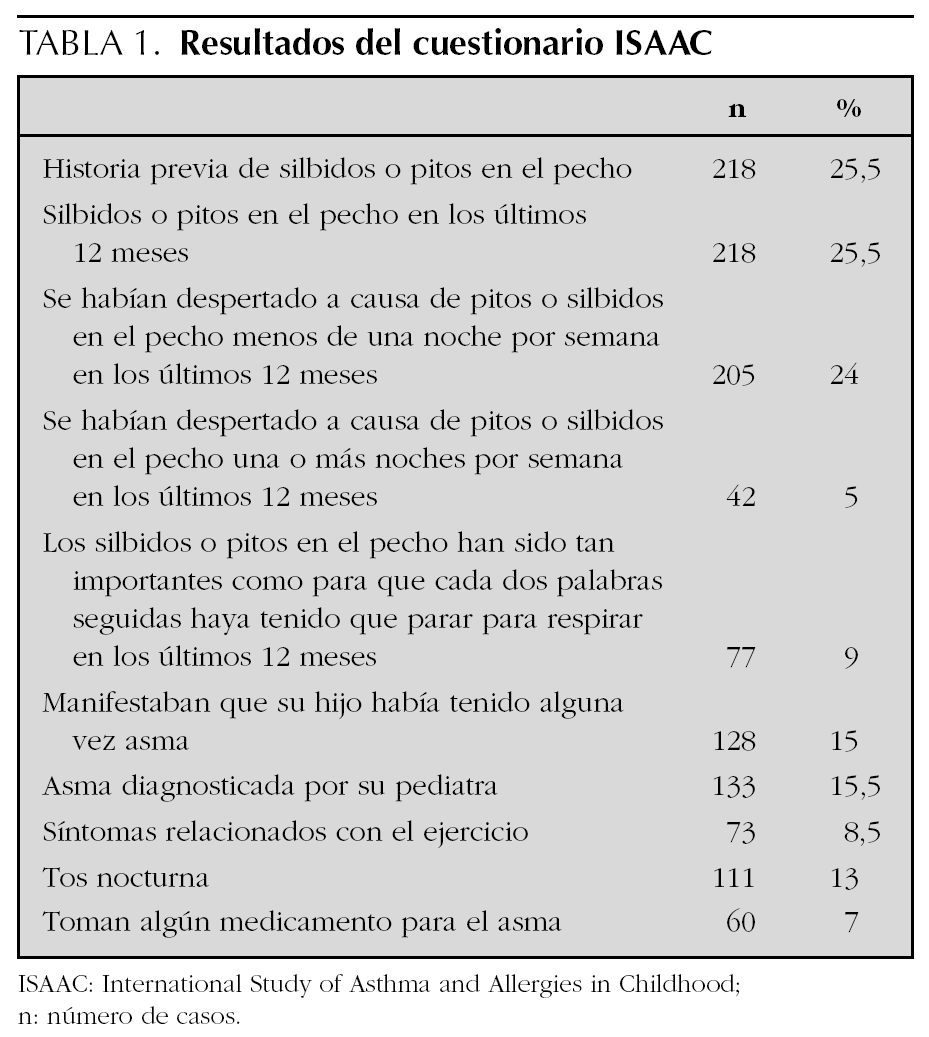
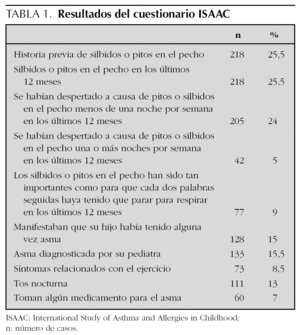
Respecto al cuestionario ISAAC (tabla 1), 218 niños encuestados (25,5 %) refirieron historia previa de silbidos o pitos en el pecho. El 25,5 % del total (n = 218) de la muestra afirmó haber tenido pitos o silbidos en los últimos 12 meses. El 24 % (n = 205) se habían despertado a causa de pitos o silbidos en el pecho menos de una noche por semana en los últimos 12 meses, mientras que el 5 % (n = 42) lo habían hecho una o más noches por semana. El 9 % (n = 77) referían que los silbidos o pitos en el pecho habían sido tan importantes como para tener que parar para respirar cada dos palabras seguidas en los últimos 12 meses. Manifestaban haber tenido asma en alguna ocasión el 15 % (n = 128) y estaban diagnosticados de asma por su pediatra el 15,5 % (n = 133). Tenían síntomas relacionados con el ejercicio el 8,5 % (n = 73) y tos nocturna el 13 % (n = 111). El 7 % (n = 60) referían tomar en ese momento alguna medicación adscrita al grupo de fármacos para asma (broncodilatadores de corta o larga acción, esteroides inhalados y/u orales).
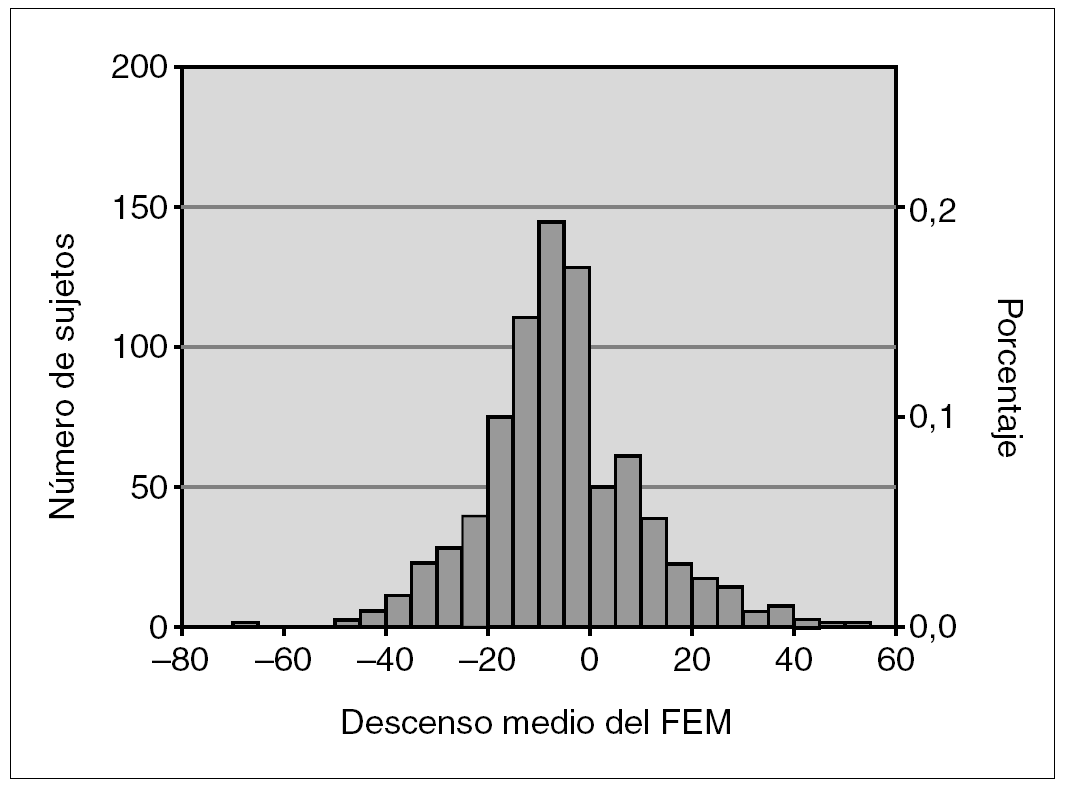
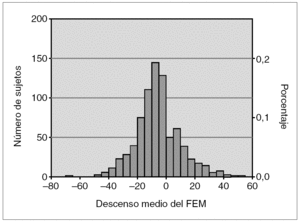
Con relación al TCL, de los 835 niños que realizaron la prueba dos de ellos presentaron durante la realización de la misma disnea marcada, tos y sibilantes respiratorios que impidieron la finalización de la misma. Se constató un descenso del FEM del 10 % en 285 (34 %) participantes, descenso del 15 % en 177 (23 %) y del 20 % en 69 (8,2 %). El descenso medio de la FEM durante la realización del TCL, se observa en el histograma de la figura 2. La mayoría de los valores se encuentran desviados a la izquierda entre 0 y 20. La categoría más frecuente es la de 5 a 10, que representa aproximadamente el 20 % de toda la muestra.
Figura 2. Histograma de descenso medio del flujo espiratorio máximo (FEM) en el test de carrera al aire libre (TCL) a lo largo de la realización de la prueba.
De los 133 niños que previamente habían sido diagnosticados de asma por su pediatra, cuatro no realizaron el TCL. De los 129 restantes:
Seguían algún tratamiento perteneciente al grupo de fármacos para asma 51 niños (39,5 %). En este subgrupo de niños tratados, el 31,3 % (n = 16) presentaron un descenso del FEM ≥ 15 %, y el 68,6 % (n = 35) tuvieron un TCL negativo.
No seguían en ese momento tratamiento alguno 78 casos. En éstos, el 21,8 % (n = 17) tuvieron TCL positivo y el 78,2 % (n = 61), negativo.
Se han analizado los casos considerados como incongruentes, es decir, aquellos que afirmaban haber tenido pitos o silbidos en los últimos 12 meses con TCL negativo y aquellos que tenían TCL positivo y que respondieron negativamente a la pregunta. Se citaron en la consulta de Neumología Infantil para ser reevaluados. Los pertenecientes al primer grupo fueron rehistoriados, y se les distribuyó de nuevo el cuestionario ISAAC. Todos menos uno modificaron sus respuestas respondiendo negativamente a la pregunta 2 del ISAAC. Los niños del segundo grupo discordante fueron evaluados con espirometría forzada y prueba broncodilatadora: 3 casos presentaron un descenso del volumen espiratorio forzado en el primer segundo (FEV1) igual o superior al 15 % con relación al valor basal.
La sensibilidad del test de carrera libre, frente a los criterios diagnósticos establecidos de asma, ha sido del 62,7 % con una especificidad del 79,9 %. El valor predictivo positivo del TCL ha sido del 20,9 % y el valor predictivo negativo, del 96,2 %.
Un total de 85 participantes presentaron signos y síntomas compatibles con asma en el último año, lo que supone una prevalencia actual de asma, por cuestionario, del 25 %. Considerando positivo el TCL con una caída del FEM del 15 %, la prevalencia de HRB ha sido del 23 %. La prevalencia actual de asma, evaluando conjuntamente cuestionario y TCL con esfuerzo máximo, ha sido del 6,54 %.
Discusión
Diferentes estudios clínicos en escolares muestran que la prevalencia de sibilancias en los últimos 12 meses aparece el 10-40 % más frecuentemente que la prevalencia de asma por diagnóstico médico 17. Según esto, el asma estaría infradiagnosticada y secundariamente infratratada en el escolar 18,19.
Uno de los mayores obstáculos en la evaluación de la prevalencia del asma en el niño es la falta de protocolos estandarizados aplicables a la población pediátrica 20, además de la dificultad para definir asma por métodos objetivos 21. Una manera útil de establecer la prevalencia de asma, consiste en la realización de cuestionarios escritos, ya que son sencillos de responder, fácilmente administrables a grandes poblaciones y no requieren un equipamiento especial. Además, son independientes de circunstancias como la estación del año, temperatura, infecciones respiratorias de la vía superior o tratamientos concomitantes que podrían alterar los resultados de los tests de provocación 22. Sin embargo, uno de los mayores problemas de los cuestionarios es su escasa sensibilidad y especificidad. Esto motiva que el diagnóstico epidemiológico de asma no sólo se base en ellos, sino también en la demostración de una HRB 16.
De hecho, existe una amplia disparidad en las cifras de prevalencia de asma a través de cuestionario ISAAC. El 25 % de nuestra muestra manifestó signos y síntomas compatibles con asma en el último año, porcentaje ligeramente superior al observado en el estudio ISAAC-I e ISAAC-III en España y comentada previamente. Sin embargo, trabajos de diferentes autores empleando metodología ISAAC arrojan unas cifras que varían entre las más bajas de 1,6 % en Indonesia 23, a las más elevadas como del 22 % en los escolares de Seattle, Washington y Chicago, Illinois 24, el 25,7 % en New Orleans 18, o el 36,8 % en el Reino Unido 24.
En cuanto a la medida de la hiperrespuesta bronquial, los tests de histamina y metacolina han sido muy utilizados en los estudios epidemiológicos de asma en niños y adolescentes; pero son incómodos de realizar, tienen riesgos para el paciente y poseen poco valor predictivo.
El TCL se emplea en numerosas ocasiones para poner de manifiesto la hiperrespuesta bronquial, aunque hay que tener presente su relativa especificidad. Seear et al 25 han vuelto a llamar la atención sobre los resultados falsos positivos del test de esfuerzo, ligados a la exageración de los síntomas por parte de los participantes por problemas psicológicos, a patologías locales como la disfunción de cuerdas vocales y a otros problemas funcionales, como hemos observado también en nuestra serie.
Los errores de diagnosticar HRB a través del TCL con esfuerzo máximo son inevitables y se minimizan en algunos estudios epidemiológicos y en atención no especializada. Las variaciones de la intensidad del ejercicio físico 26, la duración, la temperatura y la humedad del aire inspirado 12 pueden alterar el resultado de la prueba y, por ende, el porcentaje de niños diagnosticados de HRB inducida por ejercicio. Incluso la variación en la definición de la caída del FEM en el 10, 15 o el 20 % pueden variar los resultados. Tanto la sensibilidad como la especificidad del TCL en nuestra muestra se han mantenido por debajo del 80 %. La prevalencia de HRB a través de TCL ha sido del 23 %. Los diferentes estudios de HRB realizados en España en grupos de edades de 6-15 años con diferente metodología muestran resultados muy variables, que oscilan desde el 6,6 % en Mataró 10, el 11 % en Barcelona 11, el 13,3 % en Logroño 27, el 17 % en Vitoria 28 y el 42,2 % en Huesca 13.
La prevalencia de asma en nuestra muestra ha sido del 6,54 %, lo que corresponde a 59 casos, resultados similares a estudios realizados en Barcelona con una prevalencia del 4 % (13-14 años) 11, 5,1 % en Vitoria (12-14 años) 28, 5,3 % en Logroño (12-14 años) 27 y 7 % en Huesca (12-14 años) 29. Únicamente 4 casos no habían sido diagnosticados previamente por su pediatra. De los 55 restantes, 31 niños (56 %) seguían algún tratamiento de los adscritos al grupo de fármacos para el asma y no descendieron el FEM en el TCL, por lo que dicha prueba parece poco útil cuando el paciente asmático está bien controlado con tratamiento antiinflamatorio. Siete participantes (12,72 %) no seguían ningún tratamiento y tuvo el TCL positivo y el resto, 17 casos (30,9 %) también tuvieron el TCL positivo bajo tratamiento con esteroides inhalados.
De los 29 casos diagnosticados previamente por su pediatra y que no seguían ningún tratamiento, presentaban TCL negativo y respondieron positivamente a la pregunta 2 del ISAAC, 28 variaron su respuesta al realizar de nuevo el cuestionario. Los 45 casos restantes, asmáticos según su pediatra, respondieron negativamente a la pregunta 2 del ISAAC y no descendió su FEM durante la realización del TCL.
La diferencia entre el número de casos diagnosticados de asma por su médico (n = 133) y la prevalencia actual hallada en nuestra serie (6,54 %) reside en que no hemos considerado prevalencia actual a los casos de diagnóstico médico que han estado asintomáticos en los últimos 12 meses sin tratamiento farmacológico específico de asma. Esos casos pueden entenderse como casos de asma controlada, asintomáticos, o bien como diagnósticos no adecuados, ya que no hemos realizado ningún estudio que permita la correcta catalogación de estos niños.
En resumen, en nuestro medio existe un elevado nivel de diagnóstico de asma en atención primaria, y son muy pocos los casos de asmáticos sin diagnóstico establecido.
Correspondencia: Dra. E. Oñate Vergara.
Unidad de Neumología Infantil. Hospital Donostia.
Avda. Dr. Begiristain, s/n. 20014 San Sebastián. España.
Correo electrónico: eonate@chdo.osakidetza.net
Recibido en noviembre de 2005.
Aceptado para su publicación en noviembre de 2005.