No existe consenso sobre qué gráfica neonatal es mejor utilizar en niños con muy bajo peso al nacer (MBPN). El objetivo del estudio fue comparar las gráficas de Fenton 2013 e Intergrowth-21st (IW-21) con base en su capacidad predictora de la somatometría a los dos años, así como analizar factores relacionados con talla baja a los dos años.
Material y métodosCohorte de niños con MBPN nacidos entre 2002-2017. Se analizó la asociación entre la somatometría neonatal (z-score por Fenton e IW-21) y el riesgo de talla baja (< -2 desviación estándar [DS]), perímetro craneal < -2 DS y desnutrición a los 2 años (IMC < -2 DS) (gráficas OMS).
ResultadosSe incluyeron 513 niños con una edad gestacional media de 30,05 ± 2,5 semanas. El z-score del peso al nacimiento y al alta por Fenton y por IW-21 resultaron útiles para predecir riesgo de talla baja y desnutrición a los dos años (sin diferencias en el AUC de las curvas ROC), siendo el z-score al alta útil además para predecir perímetro craneal < -2D. A los dos años, la prevalencia de talla baja, perímetro craneal < -2 DS, y desnutrición fue del 17,2, 4,1 y 6,1%, respectivamente. El bajo peso para la edad gestacional y la duración del ingreso neonatal se identificaron como factores de riesgo independientes para talla baja a los dos años.
ConclusionesEl z-score peso al alta resulta útil para predecir riesgo de talla baja, desnutrición y perímetro craneal < -2 DS a los dos años en niños con muy bajo peso al nacer, sin diferencias estadísticas entre utilizar las gráficas de Fenton o IW-21.
There is no consensus on which neonatal chart is best to use in very low birth weight (VLBW) infants. The aim of the study was to compare the Fenton 2013 and Intergrowth-21st (IW-21) charts based on their predictive ability for somatometry at 2 years, as well as to analyze factors related to short stature at 2 years.
Material and methodsCohort of children with VLBW born in 2002–2017. Association between neonatal somatometry (z-score by Fenton and IW-21) and risk of short stature (< −2 DS), head circumference < −2 DS and malnutrition at 2 years (BMI < −2 DS) was analyzed (WHO charts).
Results513 children with a mean gestational age of 30.05 ± 2.5 weeks were included. Birth and discharge weight z-score by Fenton and IW-21 were useful for predicting risk of short stature and malnutrition at 2 years (without differences in the AUC of the ROC curves). Weight z-score at discharge was also useful for predicting head circumference < −2 DS. At 2 years, prevalence of short stature, head circumference < −2 DS, and malnutrition was 17.2, 4.1, and 6.1%, respectively. Low weight for gestational age and length of stay were identified as independent risk factors for short stature at 2 years.
ConclusionsDischarge weight z-score is useful for predicting risk of short stature, malnutrition and head circumference < −2 DS at 2 years in very low birth weight children, with no statistical difference between using Fenton or IW-21 charts.
Los niños con muy bajo peso al nacer (MBPN) constituyen un problema de salud reseñable actualmente. En nuestra sociedad, las gestaciones en edades tardías, las madres con enfermedades crónicas o las gestaciones múltiples tras procesos de reproducción asistida son cada vez más frecuentes1–4, contribuyendo estos factores al nacimiento de niños con MBPN. Aunque la mortalidad perinatal en prematuros es cada vez menor, la morbilidad sigue siendo elevada5,6. El crecimiento del prematuro de MBPN se caracteriza por un periodo de restricción del crecimiento en el periodo posnatal inmediato, seguido de un periodo de «catch up» que tiene mayor impacto en los dos a tres primeros años. Habitualmente el «catch up» es incompleto y los niños prematuros presentan menor talla y peso en la edad adulta que sus pares nacidos a término, además de una alteración en la composición corporal asociada con un mayor riesgo cardiovascular7–12. Al alta hospitalaria, los recién nacidos con MBPN tienen habitualmente percentiles menores que los esperados respecto a las referencias de crecimiento intrauterino, habitualmente por debajo del percentil 1013. En España, la prevalencia de bajo peso para su edad gestacional (BPEG) en niños con MBPN se sitúa en el 27% y son dados de alta con un peso inferior a p10 en el 77% de las ocasiones14.
Para clasificar el crecimiento posnatal en niños con MBPN se pueden utilizar gráficas de crecimiento intrauterino o extrauterino. Clásicamente, desde 1977, la Academia Americana de Pediatría ha recomendado utilizar como referencia del crecimiento extrauterino del prematuro las gráficas de crecimiento intrauterino, siendo las más utilizadas las de Fenton, aunque es excepcional que alcancen este mismo patrón de crecimiento15,16. Las gráficas de Fenton, actualizadas en 2013, se basan en la somatometría fetal al nacer para cada edad gestacional, diferenciada por sexos. Se hicieron con los datos de casi cuatro millones de prematuros procedentes de Alemania, EE. UU., Italia, Australia, Escocia y Canadá, y a partir de la semana 50 posmenstrual se continúan con las gráficas de la Organización Mundial de la Salud (OMS)17.
En los últimos años se ha propuesto el uso de gráficas hechas utilizando como referencia el crecimiento longitudinal de recién nacidos prematuros sanos18. Con base en esto, se publicaron los datos del proyecto Intergrowth-21 (IW-21), donde se dispone tanto de gráficas para la antropometría neonatal como para el crecimiento posnatal. Se recogieron datos de forma prospectiva entre 2009 y 2014 de 4.607 niños, de los cuales, solo 224 (5%) eran prematuros, cumpliendo los siguientes ítems: mujeres sanas que concibieron de forma espontánea, gestaciones controladas sin evidencia de retraso del crecimiento intrauterino, estimación fiable de edad gestacional desde el primer trimestre, medidas estandarizadas desde el nacimiento y uso de un protocolo nutricional con base en las últimas recomendaciones19. Son de uso universal, incluyendo pacientes de ocho países: Brasil, Italia, Omán, Gran Bretaña, EE. UU., China, India y Kenia y se solapan a partir de la semana 64 posmenstrual con las gráficas de crecimiento de la OMS18,19. La OMS recomienda que IW-21 y las curvas de la OMS guíen el crecimiento en niños prematuros20.
La mayor variación en la ganancia de peso tiene lugar en los dos primeros años de vida y es cuando los niños pueden hacer un catch up más significativo. A partir de esta edad el crecimiento habitualmente sigue una trayectoria dependiente de la genética. Un catch up precoz se asocia con mayor riesgo de obesidad en la niñez y a un riesgo potencial de enfermedad en el adulto21. La somatometría posnatal en el prematuro es un parámetro importante para valorar el riesgo de evolución adversa a largo plazo. Clasificar a estos niños adecuadamente tiene trascendencia no solo para valorar cómo es su crecimiento, sino también para establecer una adecuada nutrición post-alta.
Existe controversia sobre qué gráfica es mejor utilizar en el periodo neonatal y cuál resulta más útil a la hora de identificar los niños con más riesgo de presentar problemas en el crecimiento a los dos años. A nivel teórico, las referencias IW-21, con datos recogidos de forma prospectiva de prematuros con las mínimas morbilidades, deberían reflejar mejor el crecimiento que las de Fenton, basadas en el crecimiento intrauterino. El objetivo de este estudio fue comparar las gráficas de Fenton 2013 (Fenton) e IW-21 en el periodo neonatal en menores de 1.500 g en relación con el riesgo de talla baja, desnutrición, perímetro craneal < -2 DS y obesidad a los dos años de edad corregida, así como identificar los factores relacionados con talla baja a los dos años.
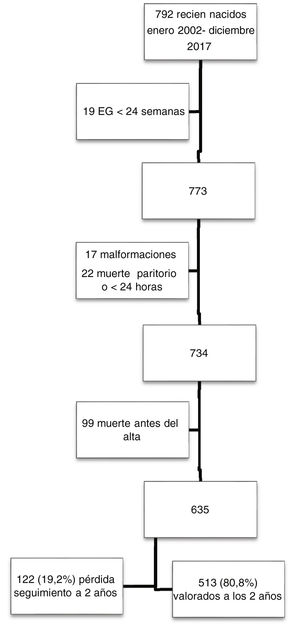
Material y métodosEstudio descriptivo retrospectivo de una cohorte que incluye a todos los neonatos nacidos con un peso menor a 1.500 g nacidos entre los años 2002 y 2017 en la Unidad de Neonatología del Hospital Universitario Central de Asturias (HUCA) de Oviedo, España. Todos fueron incluidos en la base de datos sobre morbilidad perinatal y seguimiento a dos años SEN1500 previa firma de consentimiento informado por sus progenitores22. El HUCA, hospital de tercer nivel, es el hospital de referencia de una población de un millón de habitantes con unos 5.000 partos al año. Los criterios de exclusión fueron: edad gestacional inferior a 24 semanas, exitus, malformaciones congénitas mayores, cromosomopatías, embriopatías congénitas o falta de seguimiento en consulta externa hasta los 24 ± 6 meses de edad corregida (indicado seguimiento al alta en todos los pacientes).
El peso, la longitud y el perímetro craneal se expresaron en z-score utilizando las referencias de Fenton e IW-21, al nacimiento y al alta hospitalaria. Los neonatos se clasificaron como BPEG si el peso al nacimiento era inferior al percentil 10 y como no BPEG en caso contrario. Con los datos de peso y longitud se calculó el índice de masa corporal (IMC) utilizando la fórmula: (g/cm2) * 10, posteriormente se calculó el z-score para el IMC utilizando las referencias de Olsen23.
A los dos años de edad corregida se calcularon los z-score de peso, talla, perímetro craneal e IMC utilizando las referencias de la OMS24. El IMC se calculó con la fórmula (kg/m2). A los dos años se definió talla baja si era inferior a -2 DS, bajo peso si era inferior a -2 DS, desnutrición si el IMC era inferior a -2 DS y obesidad si el IMC era superior a + 2 DS25,26.
Análisis estadísticoSe empleó el paquete informático SPSS V24.0 (IBM Corp., Armonk, NY). Las variables cualitativas se muestran como número absoluto y porcentaje; las cuantitativas como media y desviación estándar o como mediana y rango intercuartílico. Se utilizó para la comparación de variables cualitativas el test de χ2 y para cuantitativas la prueba de la t de Student o la prueba de U de Mann-Withney. La concordancia se estableció mediante el coeficiente kappa. Las curvas ROC se utilizaron para estimar el poder de predicción de talla baja, desnutrición, perímetro craneal < -2 DS y obesidad a los dos años en función del z-score de peso o longitud al nacer y al alta hospitalaria.
Se utilizó el programa Epidat 3.1 (licencia libre, Consellería de Sanidade [Xunta de Galicia] y Organización Panamericana de la Salud [OPS-OMS]) para la comparación de las áreas bajo la curva (AUC) de las curvas ROC mediante la prueba de Delong27 o método no paramétrico empírico. Con estos métodos, considerando una desviación típica de 0,01 y asumiendo un error de tipo I del 0,05, se podrían detectar diferencias superiores a 0,025 en el 80% de las ocasiones (potencia de 0,8).
Los estudios de correlación se realizaron mediante el coeficiente de correlación de Pearson o Spearman.
El análisis de regresión logística multivariante (método introducir) para el riesgo de talla baja a los dos años se llevó a cabo introduciendo en el modelo las variables significativas en el análisis univariante.
La significación estadística se estableció en p < 0,05.
El estudio fue aprobado por el Comité de Ética de la Investigación (n° 2020.314).
ResultadosDe un total de 792 niños con MBPN, 513 cumplieron los criterios de inclusión y completaron el seguimiento hasta los dos años de edad cronológica. En la figura 1 se muestra el diagrama de flujo con los pacientes incluidos.
La edad gestacional media fue de 30,0 ± 2,5 semanas, con un peso medio al nacer 1.155 ± 244 g. El porcentaje de BPEG fue del 36,8% en Fenton y del 35,3% en IW-21 (kappa = 0,882). La prevalencia de BPEG no varió significativamente a lo largo del estudio cuando este se divide en dos octenios (Fenton 35,5 vs. 38,2%, p = 0,53; IW-21 34,4 vs. 36,2%, p = 0,66). Las características de la población estudiada, así como la morbilidad neonatal se describen en la tabla 1.
Características de la población de estudio comparando los pacientes seguidos frente a los perdidos a los dos años de edad corregida
| Seguidos n = 513 | Perdidos n = 122 | p | |
|---|---|---|---|
| Edad gestacional | |||
| Menores 28 semanas | 108 (21,1) | 15 (12,3) | 0,028 |
| Al alta (semanas) | 38,7 ± 2,6 | 0,147 | |
| Datos perinatales | |||
| Sexo varón | 249 (48,5) | 57 (46,7) | 0,718 |
| Corticoides prenatales (completo) | 296 (58,3) | ||
| Gestación múltiple | 160 (31,2) | ||
| Cesárea | 379 (73,9) | ||
| Apgar a los 5 min < 5 | 16 (3,1) | ||
| BPEG (Fenton 2013) | 189 (36,8) | 43 (35,2) | 0,742 |
| BPEG (Intergrowth-21st) | 181 (35,3) | 42 (34,4) | 0,859 |
| Patología neonatal | |||
| Enfermedad membrana hialina | 254 (49,5) | ||
| Ventilación mecánica | 285 (55,6) | ||
| Sepsis < 72 h vida | 18 (3,5) | ||
| Sepsis > 72 h vida | 167 (32,6%) | ||
| Nutrición parenteral a los 28 días de vida | 46 (9) | ||
| Enterocolitis necrotizante | 16 (3,1) | ||
| Ductus arterioso persistente | 127 (24,8) | ||
| Anemia (transfusión) | 145 (34,9) | ||
| Daño renal agudo | 11 (2,7) | ||
| Hipotensión (inotrópicos) | 41 (8) | ||
| Retinopatía prematuro ≥ estadio 2 | 54 (11,7) | ||
| Displasia broncopulmonar | 104 (20,3) | ||
| Leucomalacia periventricular | 52 (10,1) | ||
| HIV grado 3-4 | 22 (4,3) | ||
| Duración ingreso | 54 (43-74) | 50 (38-66) | 0,047 |
| Somatometría al nacimiento | |||
| Peso (g) | 1.155 ± 244 | 1.248 ± 204 | < 0,0001 |
| Longitud (cm) | 37,9 ± 3,1 | 38,8 ± 2,7 | 0,04 |
| Perímetro craneal (cm) | 26,4 ± 2,2 | 27,0 ± 1,8 | 0,001 |
| IMC (g/cm2) | 7,90 ± 0,87 | 8,25 ± 1 | < 0,0001 |
| Somatometría al alta | |||
| Peso (g) | 2.400 ± 285 | 2.484 ± 380 | 0,023 |
| Longitud (cm) | 45,5 ± 2,1 | 46,2 ± 2,3 | 0,01 |
| Perímetro craneal (cm) | 33,2 ± 1,5 | 33,3 ± 1,6 | 0,632 |
| IMC (g/cm2) | 11,55 ± 1,09 | 11,62 ± 1,12 | 0,499 |
| RCEU (Fenton 2013) | 374 (73) | 94 (77) | 0,366 |
| RCEU (Intergrowth-21st) | 284 (55,4) | 59 (48,4) | 0,16 |
Los valores se expresan como número absoluto (%) o como media ± desviación estándar o como mediana (rango intercuartílico).
IMC: índice de masa corporal; BPEG: bajo peso para la edad gestacional; RCEU: restricción del crecimiento extrauterino (peso al alta < percentil 10); HIV: hemorragia intraventricular.
Análisis estadístico: χ2, t de Student y U de Mann-Whitney.
A los dos años de edad corregida se observó talla baja, perímetro craneal < -2 DS, desnutrición y obesidad en el 17,2, 4, 6 y 2,5%, respectivamente (tabla 2).
Clasificación de la somatometría a los dos años de edad corregida en función del z-score para talla, peso, perímetro craneal e IMC en menores de 1.500 g
| n | % | |
|---|---|---|
| z-score talla 2 años n = 512 | ||
| ≤ - 2 DS | 88 | 17,2% |
| z-score: media ± DS | -0,88 ± 1,19 | |
| z-score peso 2 años n = 513 | ||
| ≤ -2 DS | 71 | 13,8% |
| z-score: media ± DS | -0,68 ± 1,18 | |
| z-score PC 2 años n = 510 | ||
| ≤ -2 DS | 21 | 4,1% |
| z-score: media ± DS | 0,28 ± 1,26 | |
| Z-score IMC 2 años n = 512 | ||
| ≤ -2 DS | 31 | 6,1% |
| > -2 hasta + 1 DS | 412 | 80,5% |
| + 1 hasta + 2 DS | 57 | 11,1% |
| > + 2 DS | 13 | 2,5% |
| z-score: media ± DS | -0,17 ± 1,18 | |
DS: desviación estándar; PC: perímetro craneal; IMC: índice de masa corporal.
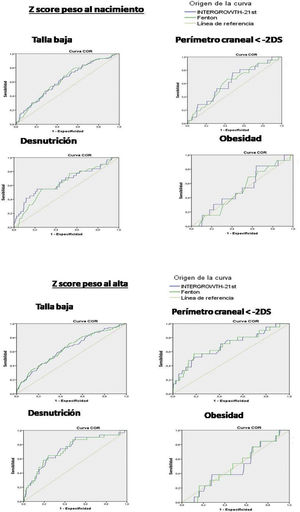
La curva ROC muestra que el z-score del peso al nacimiento se relacionó con un mayor riesgo de talla baja a los dos años (IW-21 AUC = 0,629 [intervalo de confianza (IC) 95% 0,566-0,692], p < 0,0001; Fenton AUC = 0,634 [IC 95% 0,573-0,695], p < 0,0001), y con un mayor riesgo de desnutrición a los dos años (IW-21 AUC = 0,657 [IC 95% 0,546-0,768], p = 0,003; Fenton AUC = 0,634 [IC 95% 0,531-0,737], p = 0,012). Sin embargo, no se relacionó con un mayor riesgo de perímetro craneal < -2 DS (IW-21 AUC = 0,625 [IC 95% 0,510-0,739] p = 0,053; Fenton AUC = 0,613 [IC 95% 0,496-0,713], p = 0,079).
El z-score del peso al alta hospitalaria se relacionó con un mayor riesgo de talla baja (IW-21 AUC = 0,650 [IC 95% 0,587-0,71], p < 0,0001; Fenton AUC = 0,643 [IC 95% 0,579-0,714], p < 0,0001), perímetro craneal < -2 DS (IW-21 AUC = 0,693 [IC 95% 0,567-0,820], p = 0,003; Fenton AUC = 0,690 [IC 95% 0,564-0,814], p = 0,003) y desnutrición a los dos años (IW-21 AUC: 0,732 [IC 95% 0,639-0,825], p < 0,0001; Fenton AUC = 0,732 [IC 95% 0,640-0,824], p < 0,0001).
Tras realizar la comparación entre las AUC de las curvas ROC no se observaron diferencias estadísticas en el AUC entre utilizar Fenton o IW-21, ni al nacimiento ni al alta.
No se encontró relación entre el z-score del peso y el riesgo de obesidad a los dos años ni en Fenton ni en IW-21(fig. 2).
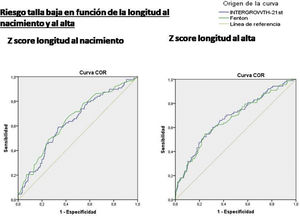
Influencia del z-score de la longitud.La curva ROC mostró que el z-score de la longitud al nacimiento (IW-21 AUC = 0,636 [IC 95% 0,573-0,699], p < 0,0001; Fenton AUC = 0,655 [IC 95% 0,592-0,717], p < 0,0001) y al alta (IW-21 AUC = 0,679 [IC 95% 0,616-0,742], p < 0,0001; Fenton AUC = 0,668 [IC 95% 0,604-0,32], p < 0,0001) se relacionan con un mayor riesgo de talla baja a los dos años, sin existir diferencias estadísticas al comprar el AUC de Fenton e IW-21 (fig. 3).
Factores que tienen impacto en la talla a los dos añosEn la tabla 3 se pueden ver los coeficientes de correlación y significación estadística entre la somatometría al nacimiento y al alta, para Fenton e IW-21 y la talla a los dos años.
Factores asociados con el z-score de la talla a los dos años de edad corregida en menores 1.500 g (coeficiente de correlación)
| Coeficiente correlación (r) | Valor p | |
|---|---|---|
| Edad gestacional (semanas) | -0,04 | 0,32 |
| Somatometría al nacimiento | ||
| z-score peso IW-21 | 0,23 | < 0,0001 |
| z-score peso Fenton | 0,24 | < 0,0001 |
| z-score longitud IW | 0,28 | < 0,0001 |
| z-score longitud Fenton | 0,294 | < 0,0001 |
| Somatometría al alta de neonatología | ||
| z-score peso IW-21 | 0,264 | < 0,0001 |
| z-score peso Fenton | 0,273 | < 0,0001 |
| z-score longitud IW-21 | 0,354 | < 0,0001 |
| z-score longitud Fenton | 0,354 | < 0,0001 |
IW-21: Intergrowth-21st; Fenton: Fenton 2013.
Entre las características perinatales de los niños con talla baja a los dos años se observó con más frecuencia peso al nacimiento < 1.000 g (44 vs. 25%, p < 0,0001), BPEG (IW-21: 48,9 vs. 32,5%, p = 0,004 y Fenton: 53,4 vs. 33,5%, p < 0,0001) e hipotensión arterial (14,8 vs. 6,6% p = 0,01). Los pacientes con talla baja a los dos años tuvieron con menos frecuencia enfermedad de membrana hialina y, sin embargo, no hubo diferencias en el uso de ventilación mecánica ni en la duración de la misma ni de la oxigenoterapia (tabla 4).
Características perinatales de los pacientes con talla baja a los dos años de edad corregida, en comparación con talla normal en niños con muy bajo peso al nacer
| Talla bajan = 88 | Talla normal n = 424 | P | OR (IC 95%) | ORa (IC 95%) | p | |
|---|---|---|---|---|---|---|
| Sexo varón | 40 (50) | 204 (48,1) | 0,747 | |||
| Edad gestacional | 30,1 ± 2,6 | 30,0 ± 2,5 | 0,759 | |||
| Edad gestacional < 28 semanas | 18 (20,5) | 90 (21,2) | 0,872 | |||
| Peso recién nacido < 1.000 g | 39 (44,3) | 106 (25) | < 0,0001 | 2,38 (1,48-3,83) | 1,87 (0,97-3,59) | ,059 |
| BPEG (Intergrowth-21st) | 43 (48,9) | 138 (32,5) | 0,004 | 1,98 (1,24-3,15) | 1,69(1,00-2,84) | ,047 |
| BPEG (Fenton 2013) | 47 (53,4) | 142 (33,5) | < 0,0001 | 2,27 (1,43-3,62) | ||
| Apgar 5 min < 5 | 3 (3,4) | 13 (3,1) | 0,745 | |||
| Enfermedad membrana hialina | 35 (39,8) | 218 (51,4) | 0,047 | 0,624 (0,391-0,996) | 0,40(0,22-0,72) | ,002 |
| Ventilación mecánica | 45 (51,1) | 241 (56,8) | 0,327 | |||
| Duración ventilación mecánica (h) | 10,5 (0-96) | 18 (0-120) | 0,747 | |||
| Duración oxigenoterapia (h) | 43 (2,2-230) | 50,5 (3-216) | 0,788 | |||
| Sepsis precoz | 3 (3,4) | 15 (3,5) | 1,0 | |||
| Sepsis tardía | 33 (37,5) | 134 (31,6) | 0,283 | |||
| Nutrición parenteral a los 28 días de vida | 7 (8) | 39 (9,2) | 0,701 | |||
| Enterocolitis necrotizante | 4 (4,5) | 12 (2,8) | 0,496 | |||
| Ductus arterioso persistente | 24 (27,3) | 103 (24,3) | 0,556 | |||
| Anemia (transfusión) | 26 (41,9) | 119 (33,8) | 0,216 | |||
| Daño renal agudo | 3 (4,8) | 8 (2,3) | 0,220 | |||
| Hipotensión (inotrópicos) | 13 (14,8) | 28 (6,6) | 0,01 | 2,45 (1,21-4,94) | 2,08 (0,90-4,78) | ,085 |
| Retinopatía del prematuro ≥ grado 2 | 11 (14,5) | 43 (11,1) | 0,408 | |||
| Displasia broncopulmonar | 19 (21,6) | 85 (20) | 0,743 | |||
| Leucomalacia periventricular | 10 (11,4) | 42 (9,9) | 0,680 | |||
| Hemorragia intraventricular grado 3-4 | 4 (4,5) | 18 (4,2) | 0,899 | |||
| Duración ingreso | 59 (46-88) | 53,5 (43-72) | 0,022 | 1,01 (1,00-1,02) | ,047 |
Los valores se expresan como número absoluto (%) o como media ± desviación estándar o como mediana (rango intercuartílico).
BPEG: bajo peso para la edad gestacional (peso al nacimiento < percentil 10); h: horas; OR: odds ratio; ORa: odds ratio ajustada.
Análisis estadístico: χ2, prueba exacta de Fisher, t de student, U de Mann-Whitney y regresión logística multivariante.
El análisis de regresión logística del riesgo de talla baja muestra que las variables relacionadas de forma independiente fueron la duración total del ingreso y el BPEG por IW-21. El diagnóstico de enfermedad de membrana hialina se identificó como factor protector independiente (tabla 4).
Los niños con BPEG tuvieron con más frecuencia talla baja y tenían un menor IMC, peso, talla y perímetro craneal a los dos años (Tabla suplementaria).
DiscusiónEn nuestro estudio, los z-score del peso al nacimiento y al alta resultaron útiles para predecir riesgo de talla baja y desnutrición a los dos años en niños con MBPN, sin observar diferencias estadísticas al comparar las gráficas de Fenton e IW-21. El z-score del peso al alta resultó útil además para predecir perímetro craneal (PC) < -2 DS, sin existir diferencias entre las dos gráficas. No se observó relación con riesgo de obesidad a los dos años. De la misma forma, los z-score de la longitud al nacimiento o al alta resultaron útiles para predecir riesgo de talla baja a los dos años (sin diferencias entre usar Fenton o IW-21). El BPEG y la mayor duración del ingreso fueron factores de riesgo independientes para talla baja a los dos años.
El 82,8% de los niños alcanzaron una talla en límites normales para la edad corregida a los dos años, aunque esta fue inferior a la media para la edad. Estos datos están en consonancia con otras series y son de forma potencial un factor de riesgo de talla baja en el adulto.
Lebrão et al.28 realizaron una comparación entre el percentil del peso al nacimiento según Fenton e IW-21 en prematuros con edad gestacional entre 26 y 33 semanas, y lo relacionaron con el crecimiento a los 12 meses. Observó que IW-21 era ligeramente superior a Fenton a la hora de pronosticar sobrepeso y talla baja a los 12 meses de edad corregida. En esta serie, observan a los 12 meses un 33,5% de talla baja, 11% desnutrición y 7,5% PC < -2 DS. Por el contrario, en nuestros datos, con similar edad gestacional y peso medio al nacimiento, la prevalencia a los dos años de talla baja, desnutrición y PC < -2 DS fue menor (17,2, 6 y 4%, respectivamente). Por otra parte, Takayanagi et al.29, en una cohorte de 322 < 1.500 g obtiene a los seis años una prevalencia del 11,8% de talla baja y desnutrición, que se asocia de forma significativa con retraso del crecimiento extrauterino. Todas estas diferencias probablemente se relacionen con la falta de homogeneidad de los estudios y la duración del proceso de catch up.
La prevalencia de talla baja en los pacientes BPEG fue significativamente mayor (23,8 vs. 13,6%, p = 0,004), presentando además menor peso, IMC y PC a los dos años. Aunque la prevalencia de talla baja es elevada, es similar a la esperable por otras cohortes estudiadas. Así, en la serie de Arai et al.30 la prevalencia de talla baja (< -2,5 DS) fue del 17% en una cohorte de 217 niños de MBPN con BPEG seguidos durante tres años y en la de Takayanagi et al.29 del 27%. Aunque los periodos de seguimiento son diferentes, nos indican que la probabilidad de catch up en el prematuro BPEG es menor que en el a término (10%), lo que ensombrece más el pronóstico de talla en el adulto30–33. Diversos estudios ponen de manifiesto que el crecimiento alterado en la infancia temprana, especialmente en los dos primeros años, tendrá repercusión en la talla final34,35. Debe mencionarse la limitación de la definición estática del BPEG, en la que se incluyen aquellos niños que son pequeños de forma constitucional y los que experimentaron restricción de crecimiento intrauterino.
Encontramos una asociación directa positiva entre el z-score del peso y la longitud al nacimiento y al alta y el z-score para la talla a los dos años, siendo esta mayor para la longitud que para el peso y para la somatometría al alta respecto a la del nacimiento. De la misma manera, Kim et al.36 obtuvieron una mayor correlación utilizando la longitud en lugar del peso al nacimiento para pronosticar la talla a los dos años en una población de 130 menores de 37 semanas.
En el análisis univariante, la talla baja a los dos años se relacionó de forma significativa con el peso al nacimiento inferior a 1.000 g, el BPEG, la mayor duración del ingreso y la hipotensión arterial. Por otra parte, en el análisis de regresión logística, la mayor duración del ingreso y el BPEG se relacionaron con la talla baja a los dos años. Estos datos son concordantes con los de Durá-Travé et al.37, que siguió una cohorte de 170 niños con MBPN hasta los 14 años, encontrando que el peso al nacimiento < 1.000 g se asociaba de forma independiente con talla baja a los 2, 4 y 10 años de edad. De igual manera, en el estudio de Kim et al.36, la mayor duración del ingreso neonatal también demostró ser factor de riesgo independiente en la talla a los dos años. Estos datos sugieren que el fallo en el catch up se asocia no solo con la somatometría al nacer, sino también con factores posnatales.
Las gráficas de Fenton se utilizan de forma habitual en la práctica diaria, sin embargo, se basan en crecimiento fetal intrauterino; en lugar de utilizar como referencia el crecimiento longitudinal real de un prematuro sano como hace IW-21. Pese a las aparentes ventajas teóricas de IW-21, no resulta superior a la hora de predecir talla baja, desnutrición o perímetro craneal < -2 DS a los dos años en nuestra serie. Encontramos una buena concordancia (k = 0,88) entre Fenton e IW-21 a la hora de definir BPEG (36,8 vs. 35,8%, respectivamente). Por otra parte, IW-21 fue más estricta para retraso de crecimiento posnatal (peso al alta < p10; IW 55%, Fenton 73%).
Entre las limitaciones de este estudio cabe mencionar que se trata de un estudio observacional retrospectivo, con datos procedentes de un único centro. Abarca un periodo muy amplio de estudio, con los cambios propios en las recomendaciones nutricionales inherentes a un periodo tan amplio, en consonancia con las recomendaciones internacionales. Además, no se tiene en cuenta la talla de los padres por el carácter retrospectivo del estudio. Sin embargo, creemos que el tamaño de la muestra le otorga relevancia a la hora de obtener conclusiones.
ConclusionesEl z-score del peso al alta resulta útil para predecir el riesgo de talla baja, desnutrición y PC < -2 DS a los dos años, no habiendo diferencias estadísticas entre utilizar la gráfica de Fenton o IW-21. La mayoría de los niños con MBPN logran realizar catch up en su crecimiento a los dos años. Sin embargo, una proporción significativa de los mismos, especialmente en el grupo BPEG tienen talla baja a los dos años de edad corregida. El BPEG y la duración del ingreso neonatal se identificaron como factores de riesgo independientes para talla baja a los dos años.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.