P245
PAROTIDITIS POR S. AGALACTIAE EN LACTANTE CON HIPOTIROIDISMO CONGÉNITO PRIMARIO
S. Garcimartín Arévalo, G.N. López Valero, R.L. Montero Reguera, M. Martínez Ruiz, J. Fernández Fernández, M.A. Molina, I. González Casado y R. Gracia Bouthelier
Hospital Universitario La Paz, Madrid.
Introducción: El Streptococo agalactiae (SGB) es responsable del 33% de las sepsis neonatales. Cuando ocurre de forma tardía suele presentarse acompañada de infección localizada. Presentamos un caso de sepsis tardía por SGB con focalidad en glándula parótida.
Caso clínico: Niño de 56 días de vida que ingresa por cuadro clínico de sepsis acompañado de tumefacción cervical. Exploración física: Mal estado general, palidez, cutis reticular con frialdad distal,. Taquipnea. Tumefacción cervical blanda, generalizada, no dolorosa a la palpación, sin eritema o calor local, no crepitación. ACP: normal. Abdomen: hernia umbilical. Resto normal. Antecedentes personales: Amenaza de aborto y amenaza de parto prematuro a las 26 semanas. Parto normal (41+2 sem). Madre portadora de SGB con tratamiento completo intraparto. PRN 2.850 gr. Hipotiroidismo congénito 1° en tratamiento desde 3 sem. con L-tiroxina. Antecedentes familiares: Abuela materna con bocio normofuncionante. Evolución: Se inicia antibioterapia empírica (cefotaxima, gentamicina y vancomicina), presentando en las primeras horas hipotensión refractaria a catecolaminas con somnolencia e hipotermia que responde a la administración de bolo de corticoides + levotiroxina. Ante la sospecha de déficit hormonal múltiple se extraen niveles de ACTH: 8 pg/ml, cortisol: 9 mcg/dl y T4 libre: 0,59 ng/dl (baja) y TSH: 19,6 mcU/ml (elevada), IGF-I y BP3 normales. Se incrementa la dosis de L-Tiroxina y se inicia tratamiento sustitutivo con hidrocortisona. Hemocultivo: S. Agalactiae. Cultivo LCR: estéril. Ecografía cervical: inflamación de partes blandas y de glándula parótida con abcesos intraparotídeos; tiroides pequeño de localización normal, y homogéneo. RMN selar: hipófisis y tallo hipofisario normales. Posteriormente, normalidad hormonal que permite disminución progresiva de Hidrocortisona. Actualmente con Levotiroxina a 3,25 mcg/d e Hidrocortisona en retirada.
Conclusiones: Las sepsis tardías por SGB tienen suelen localizarse en meninges. La infección de glándulas salivares y más aún la parótida es rara en el neonato y lactante, cuando se produce el germen aislado es un estafilococo. El déficit de hormonas tiroideas puede alterar otros sistemas hormonales entre ellos el eje corticosuprarrenal, esto unido a la inmadurez propia de su edad pueden justificar el déficit transitorio de cortisol presentado por este niño ante una situación de estrés.
P246
MENINGITIS NEUMOCÓCICAS EN CANTABRIA EN LOS ÚLTIMOS 25 AÑOS
C. López Vilar, G. Lunar Soriano, E. Pérez Gil, M. San Román Muñoz, V. Madrigal Díez, J. Alonso Palacio, M.J. Lozano de la Torre, M.J. Conde Ruiz, E. Pérez Belmonte y C. Martínez Pedrosa
Hospital Universitario Marqués de Valdecilla, Santander.
Introducción: La infección neumocócica sigue siendo una de las causas principales de meningitis bacteriana en los niños, una vez superada la época neonatal. Presentamos 31 casos de meningitis neumocócica en 28 enfermos diagnosticados en nuestro Servicio en los últimos 25 años.
Material y métodos: De los 31 casos de meningitis neumocócica se han recogido datos de epidemiología, clínica, tratamiento, evolución y secuelas.
Resultados: De los 31 casos, 20 eran varones y 11 mujeres, con una edad media al diagnóstico de 4 años y 2 meses (2 meses-14 años). La distribución de los casos según la edad fue: < 2 años: 14, de 2-6 años: 8, de 6-14 años: 9. El 77% de los casos se presentaron en invierno y primavera. Las manifestaciones clínicas más frecuentes fueron fiebre (100%) vómitos (70,9%), signos meníngeos (74,2%), convulsiones (25,8%) y shock séptico (3%). En 16 pacientes se evidenció patología subyacente: fractura craneal en 8 casos (de los cuales uno presentaba además un quiste dermoide y dos fístula concomitante), quiste dermoide aislado (2), fístula concomitante asilada (2), síndrome de Wiscott Aldrich y esplenectomía (1) y situs inverso (1). Se detectó foco infeccioso extrameníngeo simultáneo en 13 casos (41%). El neumococo se aisló en LCR en el 100% de los casos y en sangre en el 58%. Nueve cepas aisladas eran resistentes a la penicilina. La duración media del tratamiento fue de 14 días. La evolución fue satisfactoria en 25 casos (80%). Se produjeron dos éxitus, 3 recidivas (dos de ellas en el mismo paciente portador de una fístula comunicante) y 3 secuelas: sordera (1), hemiparesia derecha (1) y epilepsia (1).
Conclusiones: En nuestro medio la meningitis neumocócica siegue siendo una causa importante de meningitis bacteriana, más allá del periodo neonatal, y es responsable de secuelas neurosensoriales y de éxitus (tasa de mortalidad 6%). Dada la incidencia considerable de aislamientos de cepas resistentes a la penicilina, este antibiótico sólo debe emplearse cuando se tenga seguridad de su efectividad mediante antibiograma. La existencia de patología subyacente es un factor de riesgo de meningitis neumocócica.
P247
RIESGO DE INFECCIÓN BACTERIANA INVASIVA EN PACIENTES CON BRONQUIOLITIS POR VIRUS RESPIRATORIO SINCICIAL
R. Bou Torrent, V. Pineda Solas, R. Monfort Gil, H. Larramona Carrera, M.D. Ortega Gutiérrez, A.M. Pérez Benito y M. Fletas-Torrent
Corporació Sanitaria Parc Taulí, Sabadell.
Antecedentes y objetivos: El virus respiratorio sincicial (VRS) constituye la principal causa de infección del tracto respiratorio inferior en niños menores de 2 años, y es la primera causa de hospitalización en lactantes durante los meses de invierno. Aunque está descrito el riesgo de infección bacteriana invasiva en pacientes con bronquiolitis por VRS, este es bajo, y existen pocos estudios acerca de esta asociación. Por este motivo hemos revisado los casos producidos en nuestro hospital en los últimos 4 años.
Métodos: Nuestro hospital tiene un área de influencia de 371.663 habitantes, de los cuales 61.143 son menores de 15 años, y 7.300 menores de 2 años. Revisamos los casos de bronquiolitis VRS en los últimos 4 años y los 3 casos asociados a infección bacteriana invasiva que hemos tenido durante este periodo de tiempo.
Resultados: Desde octubre de 1998 hasta febrero del 2002 se han diagnosticado en nuestro hospital 504 infecciones por VRS: 148 en el 98-99, 159 en el 99-00, 92 en el 00-01 y 105 en el 01-02, de las cuales han sido hospitalizadas 245, un 48,5% [67 (45%) en el 98-99, 85 (53%) en el 99-00, 48 (52%) en el 00-01 y 45 (43%) en el 01-02]. Durante este periodo se han producido 3 casos de infecciones bacterianas invasivas asociadas a la infección por VRS, lo que representa un 1,2% de los pacientes hospitalizados por VRS. Los gérmenes responsables de tal coinfección fueron en 2 casos N. Meningitidis serogrupo B y en uno H. influenzae no tipable. Los tres casos eran lactantes menores de 12 meses, sin patología de base. La clínica sugestiva de infección bacteriana consistió en los dos casos de meningococemia en aparición de fiebre y petequias, y en el caso de haemophilus en aumento del distrés respiratorio y fiebre. En todos los casos hubo incremento de los reactantes de fase aguda. El tiempo transcurrido entre la infección por VRS y la bacteriana fue 5 días en dos casos y 10 días en el otro. La evolución fue satisfactoria en todos los casos.
Conclusiones: La bronquiolitis por VRS es una patología muy frecuente en lactantes en los meses de invierno. El riesgo de infección bacteriana invasiva en pacientes con bronquiolitis por VRS es bajo, y no justifica la realización de hemocultivos y tratamiento antibiótico en estos pacientes. Sin embargo, la sospecha de infección bacteriana no deberia verse reducida por la presencia de una infección por VRS documentada.
P248
TRATAMIENTO CON GANCICLOVIR DE LA ENCEFALOPATÍA ASOCIADA A INFECCIÓN CONGÉNITA POR CITOMEGALOVIRUS
P. Rojo Conejo, D. Moreno Pérez, G. Iglesias Escalera, M.C. García Miranda, C. Orbea, J. Sánchez Granados, J.T. Ramos Amador y J. Ruiz-Contreras
Hospital 12 de Octubre, Madrid.
Introducción: La infección congénita sintomática por citomegalovirus (CMV) es infrecuente en nuestro medio, pero puede conllevar una elevada morbimortalidad especialmente cuando existe afectación neurológica. El ganciclovir es un fármaco activo frente a CMV pero cuya farmacocinética y dosis óptimas en los primeros meses son mal conocidas. El ganciclovir intravenoso parece proteger el deterioro auditivo y podría mejorar el pronóstico neurológico en niños con infección congénita por CMV.
Objetivos: Estudiar la seguridad y posible efectividad del tratamiento con ganciclovir en niños con infección congénita por CMV.
Pacientes y métodos: Se han recogido 5 pacientes retrospectivamente con diagnóstico de infección congénita por CMV (CMV en orina positivo en las tres primeras semanas) que presentaban afectación neurológica (2 con microcefalia, 2 con sordera y 1 con calcificaciones intracraneales). Se inició tratamiento al diagnóstico con ganciclovir intravenoso (12 mg/kg/día) que se mantuvo durante 6 semanas. Posteriormente se siguió tratamiento con ganciclovir oral entre 6 y 12 meses (30-90 mg/kg/día).
Resultados: La evolución neurológica ha sido muy variable, con peor evolución el niño con mayor afectación inicial (calcificaciones intracraneales). La tolerancia ha sido buena tanto del ganciclovir intravenoso como del oral por lo que no hubo que suspender la medicación en ninguno de los niños. Tres pacientes presentaron neutropenia durante el tratamiento con ganciclovir intravenoso pero que mejoró tras instaurar tratamiento con factor estimulador de colonias de granulocitos (GCSF).
Comentarios: El tratamiento con ganciclovir en los pacientes con infección congénita por CMV parece seguro. El efecto secundario más frecuente es la neutropenia, que responde bien a GCSF. En la encefalopatía secundaria a la infección congénita por CMV el ganciclovir podría disminuir el deterioro neurológico. Es necesario completar estudios que definan la dosis y duración del tratamiento en éstos pacientes.
P249
MENINGITIS AGUDA. EPIDEMIOLOGÍA EN EL AÑO 2000
M. Garzón Gómez, A. Aparicio Hernán, M.A. Donoso Sanz, A. Muñoz Serrano, C. Moliner Robredo, M. Escuredo Berguao, I. Cuadrado Pérez, M. Ruiz Fernández, R. Ortiz Movilla y F. Jiménez Fernández
Hospital Universitario de Getafe, Getafe.
Objetivos: Realizar un estudio retrospectivo para conocer la epidemiología durante un periodo de 12 meses en el año 2000 de los pacientes ingresados en nuestro centro con el diagnóstico de meningitis.
Material y métodos: Se han incluido 89 pacientes ingresados con este diagnóstico durante el año 2000; recogiéndose en todos los casos hemocultivo y liquido cefalorraquídeo en el que se realizan en el momento del diagnóstico bioquímica ; tinción de Gram; y detección de antígenos bacterianos; realizándose posteriormente cultivo para bacterias; y en algunos casos estudios virológicos y para micobacterias.
Se evalúa en estos pacientes la edad; el sexo; los tratamientos precisados; el traslado a una unidad de cuidados intensivos pediátricos y la evolución posterior según el número de células en líquido cefalorraquídeo al diagnóstico y el tipo celular que predominaba en el mismo.
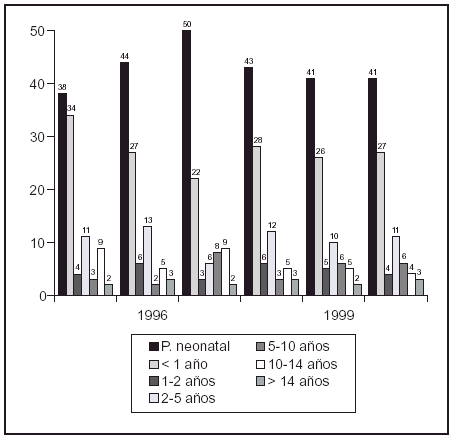
Resultados: El 3% se detectaron en Invierno; el 67% en la primavera; el 5% en el Otoño y el 5% en verano. El 65% fueron varones y el 35% mujeres. El 50% delos pacientes se encontraban entre los 2-5 años, un 36% entre los 5-10 años; un 6% mayores de 10 años y el total de las meningitis bacterianas se detectaron en los menores de 2 años; representando este grupo el 8% del total. Un 12% de los pacientes permanecieron ingresados mas de 5 días. Del total de los pacientes ingresados el 2% recibieron antibioterapia intravenosa. Pautándose esta según el estado general del paciente el recuento celular y el predominio de polimorfonuceares. Precisaron ingreso en UCIP el 6% siendo derivados del servicio de urgencias el 4% y el 2% desde planta. El 2% de los cultivos fueron positivos para bacterias y en el 6% se sospechó etiología bacteriana pero los pacientes habían recibido antibioterapia previa. En cuanto al predominio de polimorfonucleares se encontró en el 33% de los casos. El 8% de los pacientes presentaban mas de 500 células en el líquido cefalorraquídeo.
Conclusiones: La meningitis bacteriana más frecuente en nuestro medio es la producida por el meningococo del grupo B y afecta principalmente a menores de 3 años.
No podemos usar cómo criterio exclusivo de meningitis bacteriana el predominio de Polimorfonucleres en el liquido cefalorraquídeo en las primeras 48 horas.
P250
SÍNDROME PÁPULO-PURPÚRICO EN GUANTES Y CALCETINES, OTRA MANIFESTACIÓN DEL PARVOVIRUS B 19. A PROPÓSITO DE UN CASO
I. Olabarrieta Arnal, A. Aparicio Hernán, C. González Herrada, J.T. Ramos Amador, B. Rubio Gribble, A. Muñoz Serrano, C. Ferrero Martín, A.P. Galera Peinado, M. Ruiz Jiménez y J. Herrera Montes
Hospital Universitario de Getafe, Getafe.
Introducción: El Parvovirus B19 (PV B19), se conoce como agente causante de diversas enfermedades tanto en niños como en adultos, tales como el eritema infeccioso, poliartralgias agudas, crisis aplásicas en pacientes con anemia hemolítica e hydrops fetal en la infección intraútero. Recientemente ha sido descrito en adultos como causa de un síndrome caracterizado por fiebre, prurito y exantema pápulo-purpúrico localizado en manos y pies. Presentamos un caso similar al descrito, en un niño de ocho años.
Caso clínico: varón de ocho años, previamente sano, acude al Sº de Urgencias por presentar intenso enrojecimiento con edema en pies y manos de unos cuatro días de evolución. Asociaba fiebre elevada en las últimas 48 horas, así como intenso prurito y edema labial con fisuras y odinofagia, con gran dificultad para la ingesta. En la exploración física, destacaba un exantema en guantes y calcetines, de componente papular y purpúrico con edema y lesiones equimóticas en zonas distales de extremidades. Importante edema labial con fisuras y descamación, así como lesiones petequiales en paladar superior. El resto de la exploración era normal. En el estudio analítico se objetivó plaquetopenia moderada y elevación de reactantes de fase aguda, siendo la coagulación, función hepática y renal normales. Hemocultivo, frotis faríngeo, ECG y radiografía de tórax, también normales. En el estudio serológico(1ª muestra) tanto IgM como IgG para PVB19 fueron negativas, pero en la 2ª muestra a los quince días, ambas resultaron positivas. El estudio por inmunoanálisis enzimático y por PCR para PVB19 fue positivo. La evolución del cuadro fue favorable, desapareciendo la fiebre en las primeras 24 horas del ingreso, con disminución progresiva de la afectación oral. El exantema fue perdiendo intensidad y componente edematoso, hasta su completa desaparición en unos 10 días. El tratamiento consistió únicamente en analgesia y antihistamínicos.
Conclusión: Es necesario el diagnóstico diferencial con otras entidades como el eritema multiforme, la enf. Boca-mano-pie, la enf. Kawasaki, las ricketsiosis, etc. Destacar la resolución espontánea en 10-15 días con tratamiento sintomático y la importancia del estudio de 2ª muestras serológicas para confirmar el diagnóstico.
P251
EXANTEMA ATÍPICO POR PARVOVIRUS B19
E. Colino Alcol, C. Miranda Cid, M. Revenga Parra, M. López Capapé, A. Carrillo Herranz y A. Pérez Palomino
Hospital Ramón y Cajal, Madrid.
Introducción: El exantema pápulo-purpúrico en "guantes y calcetín" es una manifestación cutánea poco frecuente pero característica de la infección por parvovirus B 19. Su aparición en otras localizaciones o su generalización, así como la asociación a lesiones en mucosas y/o edemas lo hace indistinguible de un cuadro vasculítico incipiente.
Caso clínico: Varón de doce años de edad que consulta en el Sº de Urgencias por cuadro de exantema petequial pruriginoso de cinco días de evolución. Coincidiendo con el inicio de las lesiones cutáneas presentó broncoespasmo, que requirió tratamiento con beta2adrenérgicos, y edema eritematoso en manos y pies. Refería haber padecido en la semana previa un episodio autolimitado de aumento en el número de deposiciones de consistencia semilíquida. Antecedentes personales de atopia con cuadros de broncoespasmo de repetición y rinitis eosinofílica. A la exploración física presenta buen estado general, exantema pápulo-purpúrico localizado en manos, pies, axilas e ingles, junto con edema eritematoso de partes acras. En hombro derecho se observa placa macular de 2 x 3 cm. Aftas orales diseminadas. La auscultación cardiopulmonar es normal, así como el resto de la exploración. Se realiza hemograma, bioquímica, hemostasia, VSG y PCR, encontrándose eosinofilia de 49,5% (4.700). Resto normal. IgE negativa frente a múltiples alergenos. P-ANCA y C-ANCA negativos. Estudio de parásitos negativo. Estudio inmunológico y del complemento normal. La serología a parvovirus B19 con IgM > 1/40 fue positiva y diagnóstica. Se instauró tratamiento con corticoides para control de la eosinofilia, normalizándose a las 48 horas. Las lesiones cutáneas desaparecieron cuatro días después.
Comentarios:1) La infección por parvovirus B19 puede producir manifestaciones cutáneas atípicas, siendo la erupción petequial de distribución en guantes y calcetín característica. Pueden aparecer formas de exantema generalizado asociado a otros síntomas como edemas, artralgias y linfadenopatía que se asemejan a vasculitis sistémicas. 2) La asociación de hipereosinofilia con infección por parvovirus B19 no ha sido establecida ¿Estaría esta justificada porque su lesión en el hombro fuera un mastocitoma? 3) La serología específica confirma el diagnóstico.
P252
RESISTENCIA A ANTIBIÓTICOS EN EL MEDIO HOSPITALARIO
A.M. Reina González, A.I. Garrido Ocaña, J.A. Soult Rubio, M. Muñoz Sáez, M. Fernández Elías, J.S. Parrilla Parrilla, V. García Bernabeu, M.J. Sánchez Álvarez, M. Taguas-Casaño y J. D. López Castilla
Hospital Universitario Virgen del Rocío, Sevilla.
Antecedentes y objetivo: La aparición de cepas de gérmenes resistentes a antibióticos supone un grave problema en nuestras Unidades de Cuidados Intensivos Pediátricos (UCIP), aumentando la morbimortalidad, la estancia media y el gasto hospitalario. Nuestro objetivo es determinar las resistencias a antibióticos de los gérmenes que infectan a los pacientes ingresados en UCIP, para adecuar nuestra política de antibióticos.
Métodos: Realizamos un estudio prospectivo de las infecciones nosocomiales diagnosticadas durante el período de un año en nuestra UCIP, la cual es una Unidad multidisciplinaria y con un gran porcentaje de pacientes quirúrgicos. Analizamos los datos microbiológicos, en cuanto a características de los gérmenes y resistencias a antibióticos.
Resultados: Se registraron 42 infecciones, demostradas bacteriológicamente, en 695 ingresos (6%). Se aislaron bacilos Gram-negativos en 30 casos (71%): 12 Klebsiella pneumoniae, 6 Pseudomona aeruginosa, 3 Acinetobacter baumanii, 2 Enterobacter cloacae, 2 Serratia marcescens, 2 Serratia plymuthica, 1 Acinetobacter iwoffii, 1 Escherichia coli, 1 Pseudomona cepacia. Se identificaron cocos Gram-positivos en 8 casos (19%): 5 Staphylococcus coagulasa negativo, 2 Staphylococcus aureus y 1 Enterococcus faecalis. En los 4 casos restantes (9%) se aislaron hongos: 3 Candida parasilopsis y 1 Candida albicans. El análisis de los antibiogramas demostró un porcentaje global de resistencias a antibióticos del 31% de los casos, destacando que el 75% de Klebsiella pneumoniae y 17% de Pseudomona aeruginosa eran BLEA (productores de betalactamas de espectro ampliado) positivos. El 75% de Acinetobacer baumanii eran multirresistentes. El 80% de Staphylococcus coagulasa negativo eran meticilin-resistentes. El tipo de infección más frecuente fue la sepsis relacionada con catéter, de ellas el 36% fue debida a cocos Gram positivos.
Conclusiones: En nuestro medio existen altas tasas de gérmenes resistentes a antibióticos. Es muy importante conocer estos datos para realizar una correcta política de antibióticos. Los carbapenemes deben emplearse de forma empírica ante la sospecha de infección nosocomial en UCIP, dado el alto porcentaje de gérmenes resistentes a otros grupos de antibióticos. En niños con catéter venoso central debe asociarse vancomicina o teicoplanina.
P253
MENINGITIS Y SEPSIS BACTERIANAS. CAMBIOS EPIDEMIOLÓGICOS: 1992-2001
N. García Zarza, B. Blanco Martínez, J.A. Soult Rubio, M.E. Maya Carrasco, J.S. Parrilla Parrilla, M. Muñoz Sáez, M.J. Sánchez Álvarez, V. García Bernabeu, M. Taguas-Casaño y J.D. López Castilla
Hospital Universitario Virgen del Rocío, Sevilla.
Antecedentes y objetivo: Las meningitis y sepsis bacterianas son enfermedades graves, que ponen en peligro la vida del niño. En los últimos años se han observado importantes cambios epidemiológicos. El desarrollo de nuevas vacunas conjugadas supone un gran paso en la prevención de estas enfermedades. Nuestro objetivo es conocer las características epidemiológicas de las meningitis y sepsis bacterianas.
Métodos: Se realiza un estudio retrospectivo de todos los casos de meningitis y sepsis bacterianas diagnosticados entre enero de 1992 y diciembre de 2001. Se excluyen los casos de infección nosocomial. Se analizan los siguientes parámetros: incidencia anual, incidencia estacional, por grupos de edad, secuelas y mortalidad.
Resultados: Se diagnosticaron 294 casos de meningitis y/o sepsis bacteriana. El germen más frecuente fue Neisseria meningitidis B (40%), seguido de Neisseria meningitidis C (36%), Haemophilus influenzae b Hib- (14,5%), Estreptococcus pneumoniae (9%) y Neisseria meningitidis A (0,5%). La incidencia anual de estos gérmenes ha variado de forma significativa: entre 1992-1997 el más frecuente fue meningococo B, desde 1997 a 2000 fue meningococo C y en el 2001 ha sido meningococo B, por la vacunación frente a meningococo C. La incidencia de Hib es muy escasa desde 1998, año que se inicia la vacunación sistemática. La incidencia de neumococo no ha sufrido cambios significativos, pero la disminución de otros gérmenes hace que en el 2001 ocupe el 2º lugar por detrás de meningococo B. En la incidencia por grupos de edad: la enfermedad meningocócica afectó en el 52% a menores de 2 años y en el 14% a mayores 5 años. Hib afecta en el 88% a menores de 2 años y ninguno mayor de 5 años. Neumococo se presentó en el 67% en menores de 2 años y el 16% en mayores de 5 años, de éstos el 88% con patología predisponente. En los casos de meningitis presentaron secuelas graves al alta el 9% de Hib y el 13% de neumocócicas, las meningocócicas no presentaron secuelas. La mortalidad en meningitis fue del 1% para meningoco, 3% para Hib y 4% para neumococo.
Conclusiones: El uso generalizado de vacunas conjugadas frente a Neisseria meningitidis C y Haemophilus influenzae b ha demostrado ser un medio eficaz para el control de la enfermedad. La meningitis neumocócica tiene mayor morbi-mortalidad y en los últimos años está adquiriendo mayor importancia debido a la menor incidencia de otras meningitis bacterianas.
P254
TUBERCULOSIS DISEMINADA RESISTENTE: A PROPÓSITO DE UN CASO
V. Lanzadera Arencibia, C. Amigo Bello, F. Gimeno Bauset, J.L. Rubio Villanueva y J. Pérez Rocha
Universidad Autónoma de Madrid, Madrid, Hospital del Niño Jesús, Madrid.
Introducción: Se presenta el caso clínico de una niña guineana de 6 años de edad diagnosticada de tuberculosis diseminada resistente. Se pretende mostrar la clínica, la respuesta a los distintos tratamientos y su evolución, para reseñar la complejidad de esta enfermedad que ha aumentado de incidencia en los últimos años.
Caso clínico: Acude a nuestro hospital para estudio, por cuadro de un año de evolución de adenopatías generalizadas, hepatoesplenomegalia y fiebre diaria, tratada 6 meses con isoniacida, rifampicina y pirazinamida en su país de origen, sin mejoría. Pruebas complementarias realizadas: analítica con anemia microcítica, eoninofilia, aumento de reactantes de fase aguda e hipoprotrombinemia; rx lumbar con osteolisis de cuerpo antero-inferior de L1 y disminución del espacio intervertebral L1-L2; TAC lumbar con abscesos del psoas bilaterales; y biopsia ganglionar con linfadenitis granulomatosa crónica necrotizante y tinción de auramina-rodamina positiva. Se diagnostica de tuberculosis diseminada con Mal de Pott y se inicia tratamiento empírico con isoniacida, rifampicina, pirazinamida, etambutol y estreptomicina. Otras patologías asociadas que fueron diagnosticadas en su estudio y tratadas adecuadamente fueron: paludimo a Pl. falciparum, giardiasis y ascaridiasis. A las 8 semanas crece en el cultivo de Löwenstein una cepa de Mycobacterium tuberculosis resistente a isoniazida, pautándose tratamiento definitivo con rifampicina y etambutol asociado a drenaje quirúrgico de los abscesos lumbares, con buena evolución. A los 2 meses reaparece la sintomatología con reproducción de los abscesos lumbares, que se drenan nuevamente y se añade al tratamiento amikacina y pirazinamida con evolución favorable. No acude a posteriores revisiones y 6 meses después reingresa en otro hospital por una nueva recaída, con aparición de resistencias a tuberculostáticos de 1ª línea comenzando tratamiento con fármacos de 2ª línea e interferon-γ coadyuvante.
Comentarios: no existen protocolos establecidos para el tratamiento de la tuberculosis resistente sino que su manejo debe basarse en el estudio de sensibilidades. Nunca debe ser añadido un solo fármaco a un régimen que se sospeche este fracasando. En casos sin respuesta al tratamiento, se puede probar añadiendo interferon-γ, sin olvidar el estudio de otras patologías infecciosas que pueden interferir en la respuesta al tratamiento (paludismo...).
P255
CELULITIS HEMORRÁGICA Y SEPSIS FULMINANTE POR PSEUDOMONA AERUGINOSA EN UNA PACIENTE VIH
A. Vicente Pintor, E. Callejón-Fernández, J. Pacheco Sánchez, A. Pérez Aragón, C. Llopis Baño, R. Benavides Román, C. Fuentes González y P. Cárdenas-Guerrero
Hospital Universitario Virgen de las Nieves, Granada.
Introducción: La bacteriemia y la sepsis por Pseudomona tiene una elevada mortalidad en los pacientes con un recuento bajo de CD4, neutropenia y con multirresistencias a antibióticos. Suelen aparecer en pacientes con múltiples ingresos hospitalarios, procedimientos o catéteres invasivos y tratamientos previos con múltiples antibióticos. La infección por pseudomonas puede estar asociada a diferentes lesiones dérmicas eritemato-papulosas, celulitis hemorrágicas y ectima gangrenoso.
Caso clínico: Paciente de 4 años de edad, VIH + en estadio C2, con una elevada carga viral pese a tratamiento con cuatro antirretrovirales y antecedentes personales de encefalopatía severa por VIH e infecciones bacterianas graves de repetición que requieren ingresos frecuentes. Presenta fiebre de 48 horas de evolución y cuatro horas antes de su ingreso aparece una lesión equimótico-hemorrágica de gran tamaño sobreelevada, sobre una base inflamatoria en zona infraclavicular izquierda. Al ingreso presenta dificultad respiratoria importante con mala perfusión periférica y signos de shock constituidos. En la analítica destaca leucopenia (1.900 leucocitos), anemia (Hb 7,9 g/l), plaquetopenia (73.000), PCR 32,2 mg/dl, Urea 114 mg/dl, Creatinina 2,0 mg/dl, sodio 129 meq/l, acidosis metabólica con pH de 7,28, Bicarbonato de 13,1 mmol/l.déficit de bases de 12 y lactato de 4,2. Actividad de protrombina 55%, APTT 37,5/33, Fibrinógeno 535. Al ingreso se inicia tratamiento con carga de volumen, cefotaxima e imipenem-cilastatina, corrección hidroelectrolítica y del equilibrio ácido-base. A las 10 horas de su ingreso comienza a presentar petequias y equimosis generalizadas con rápido empeoramiento del estado general, falleciendo dos horas más tarde. Posteriormente llegaron dos hemocultivos positivos a Pseudomona Aeruginosa.
Discusión: Las sepsis por Pseudomona Aeruginosa en pacientes VIH son de una elevada mortalidad, las lesiones cutáneas características asociadas a la sepsis y los antecedentes de ingresos hospitalarios, múltiples tratamientos y procedimientos invasivos, nos permiten orientar el germen causal de la sepsis y tratar desde el principio de forma enérgica en un servicio de cuidados intensivos y con dos antibióticos antipseudomonas para intentar mejorar el pronóstico vital de estos pacientes.
P256
APORTACIÓN DE UN CASO DE SÍNDROME DE "ALICIA EN EL PAÍS DE LAS MARAVILLAS" ASOCIADO A VARICELA
E. Cueto Calvo, M. Sarrión Cano, L. Guardia Nieto, G. Garde Barea, M.J. García Martínez y V. Zamora Gutiérrez
Hospital General Virgen de la Luz, Cuenca.
Antecedentes: El síndrome de Alicia en el País de las Maravillas se caracteriza por un conjunto de síntomas complejos de distorsión en la percepción de la forma, el tamaño, la distancia o el color de los objetos o personas. Se han publicado varios casos asociados sobre todo a infección por virus de Epstein-Barr. Sólo hemos encontrado dos casos en la literatura en relación al virus varicela-zóster.
Observación clínica: Se trata de una niña de cinco años que presentaba desde 72 horas antes de acudir a urgencias varios episodios de unos segundos de duración en los que refería ver "gigantes", y durante los cuales la niña experimentaba una sensación de angustia y terror. Fuera de estos periodos la niña estaba completamente asintomática. Como antecedentes de interés, había sufrido dos días antes del inicio de los síntomas un TCE leve sin sintomatología acompañante y 1-2 semanas antes había presentado varicela no complicada. La exploración física fue normal, salvo la presencia de lesiones residuales de varicela. Se realizaron hemograma, bioquímica y coagulación que fueron normales. EEG: normal. TAC craneal: normal. Serología virus de Epstein-Barr: IgM (-) e IgG (+). Serología virus Coxsackie B (1-6): IgM (-) e IgG (+). Serología virus varicela-zóster: IgM e IgG (+). El cuadro repitió en las 48 horas siguientes en varias ocasiones, con remisión posterior. Seis meses después del alta, la niña está asintomática.
Discusión: El síndrome de Alicia en el País de las Maravillas se caracteriza por la presencia de distintos tipos de alucinaciones visuales. Puede aparecer en relación con migrañas, epilepsia, aneurismas cerebrales, esquizofrenia, hiperpirexia o intoxicación por drogas alucinógenas. También se ha descrito en el curso de infecciones por virus de Epstein-Barr. Son muy pocos los casos notificados en relación con otros virus (Coxsackievirus B1, virus varicela-zóster). Al igual que en los dos casos previos publicados en relación con el virus de la varicela-zóster, el síndrome de Alicia en el País de las Maravillas apareció en nuestra paciente tras padecer varicela, y la evolución posterior ha sido la remisión completa de la sintomatología. El conocimiento de esta rara alteración neurológica como hallazgo en el periodo de remisión de la varicela evita la realización de estudios complementarios exhaustivos y permite tranquilizar a las familias sobre el pronóstico del cuadro.
P257
MENINGITIS VÍRICAS. BROTE EPIDÉMICO EN CUENCA
M. Sarrión Cano, E. Cueto Calvo, L. Guardia Nieto, G. Garde Barea, F. de Gracia Zorrilla, L.F. Miota Segura e I. Martínez Badás
Hospital General Virgen de la Luz, Cuenca.
Introducción: La meningitis vírica es la infección más frecuente del SNC en la infancia. La mayoría mejoran rápidamente con pocas complicaciones y secuelas. Desde marzo a octubre de 2000 ingresaron en este Hospital 13 niños con el diagnóstico de meningitis vírica, cifra inusual en nuestro medio.
Objetivos: Analizar las circunstancias epidemiológicas que rodean a este brote infeccioso, revisando los datos clínicos y analíticos.
Material y método: Estudio retrospectivo de los pacientes ingresados entre marzooctubre de 2000, con el diagnóstico de Meningitis víricas. Se recogieron una serie de parámetros: edad, sexo, procedencia, signos y síntomas clínicos, alteraciones analíticas, evolución y aplicación del Score de Boyer.
Resultados: De los 13 paciente ingresados, 11 residían en Cuenca y 2 en la provincia. El mes de marzo fue el de mayor incidencia con 7 casos. La edad media fue de 7,7 años. El 54% fueron varones y el 46% hembras. La duración media de los síntomas dominantes fueron cefalea y fiebre que presentaron todos los casos. En el Hemograma la cifra media de leucocitos fue de 10.200 mil/mmc. En cuanto al LCR la celularidad media fue de 140 cel/mm3. Se aislaron 2 enterovirus no polio en LCR sin poder tipificar serogrupo. Ningún paciente presentó secuelas. Se aplicó el Score de Boyer y solamente un caso tuvo una puntuación de 2.
Conclusiones:1) Este brote epidémico se corresponde en el tiempo con otras publicaciones en el que el enterovirus fue el germen causal. 2) La buena evolución clínica, con mejoría rápida y la ausencia de complicaciones. 3) La utilidad del Score de Boyer en el diagnóstico diferencial entre meningitis bacteriana y meningitis vírica.
P258
NEUMONÍA INTERSTICIAL SEVERA POR CITOMEGALOVIRUS: RESPUESTA AL TRATAMIENTO
M. de Felipe Jiménez-Casquet, P. Azcón González de Aguilar, P. Cárdenas-Guerrero, C. Fuentes Gutiérrez, R. Benavides Román y L. Ortega Martos
Hospital Universitario Virgen de las Nieves, Granada.
Introducción: La infección por CMV es generalmente asintomática en pacientes inmunocompetentes. Presentamos un caso de grave infección por CMV en un lactante sin datos previos de inmunodepresión (ID) y la respuesta al tratamiento con ganciclovir y gammaglobulina hiperinmune anticitomegalovirus (Gg).
Caso clínico: Niña de 4 m con escasa ganancia ponderal, rechazo de tomas las últimas 12 h. Ingresó en UCIP por taquipnea (93 rpm) y cianosis (StcO2: 67%). Destaca en exploración: P: 4.500 gr (< P3), ACR: normal, hepatomegalia: 2 cm. Sat c O2: 92% con FiO2 de 0,4. Empeoró precisando V. Mecánica: PaO2: 49 mmHg. PaCO2 34, pH 7,35.
En P. complementarias destacan: Hb: 13,8 g, Htº: 43%. Leuc. 16410/mm3 (N: 47%, L: 41%, M: 9,7%). PCR: 0,8 mg/dl; RX: patrón intersticial difuso, aparición posterior de bullas basales; Bioquímica normal excepto GGT: 130 U/l; Bacteriología: Pseudomona y candidas en heces. IgM(+) débil a CMV. IFI para CMV (+)en orina y secreción endotraqueal. Antigenemia CMV positivas. Proteinograma, Ig, test de sudor, normales. Poblaciones linfocitarias: CD8: 437/ul (12,1%), NK: 53/ul (1,5%), repetidos en dos determinaciones. Tres estudios de CMV en la madre: (-).
Tras sospecha diagnóstica de Neumopatía y afectación hepática por CMV, se instauró tratamiento con ganciclovir al día 12 de evolución durante 21 d, y Gg anti-CMV el día 15. Observamos mejoría respiratoria tras 72 h, extubándose 13 días después. Normalización de los parámetros inmunológicos al 6º día postratamiento y más lentamente las alteraciones hepáticas. Pasados tres meses, está asintomática y 4 controles de viremia y antigenemia a CMV tras terminar el Ttº, persisten negativos.
Discusión: Ante un cuadro grave de infección por CMV, debemos pensar en un déficit de ID celular. Ésta puede ser consecuencia de la infección (↓CD4 y de LB recogidos de la literatura; y ↓de CD8 y de NK en el caso presentado), cerrando un círculo vicioso favorecedor de la gravedad, que creemos se debe y puede cortar controlando la infección mediante tratamiento específico, de forma muy especial si las manifestaciones clínicas son graves, como ocurrió en éste caso.
La efectividad terapéutica debe hacerse controlando la antigenemia y viremia.
P259
ABSCESO CEREBRAL POR FÍSTULAS A-V PULMONARES Y FORAMEN OVAL PERMEABLE COMO CAUSA DE FIEBRE PROLONGADA
I. Sánchez Pérez, A. Carrillo Herranz, N. Ramos Sánchez, C. Miranda Cid, E. Colino Alcol y M. Revenga Parra
Hospital Ramón y Cajal, Madrid.
Introducción: El absceso cerebral es una causa infrecuente de fiebre prolongada en niños. Habitualmente provoca clínica neurológica pero puede pasar inadvertido en pacientes con patología previa del SNC.
Caso clínico: Niño de 12 años de edad con antecedentes de Síndrome de desequilibrio y epilepsia mioclónica sin crisis en los últimos 16 meses que ingresa por episodio convulsivo mioclónico. Durante los 15 primeros días de su ingreso tuvo fiebre diaria sin que pudiera objetivarse foco. SatO2: 85-90% (pulsioximetría) en principio atribuido a neumopatía restrictiva por insuficiencia de caja en paciente hipotónico. Analítica: Hematíes 5,4 mill, Hb 16 mg/dl, Leucocitos 16.300/mm3 con 88% de neutrófilos, Mantoux negativo, cultivos de sangre, orina y heces persistentemente negativos. Rx de tórax sin claras imágenes patológicas. Ecografía y TAC abdominal sin hallazgos patológicos. TAC craneal: imagen de absceso cerebral periventricular izquierdo tabicado y capsulado, < 3 cm, que fue intervenido con cirugía estereotáxica y cuyo contenido fue cultivado, sin encontrar microorganismo. Se instauró antibioterapia empírica durante 6 semanas, quedando afebril tras 48 horas y con control radiológico satisfactorio. Ecocardiografía con foramen oval permeable y sospecha de fístulas A-V pulmonares que no se confirman con Ecocardiografía transesofágica. Cateterismo: se comprueba foramen permeable con flujo I-D que se ocluye con dispositivo Amplatzer y 9 fístulas A-V pulmonares que se cierran con coils.
Conclusiones: No hay que olvidar el absceso cerebral como causa de fiebre prolongada aún en pacientes con patología neurológica de base. Ante la ausencia de foco infeccioso, contiguo o distal al absceso habría que descartar shunt intra o extracardíaco como fístulas AV pulmonares, foramen oval permeable o ambas como en el caso que nos ocupa.
P260
ABSCESO DE PSOAS RECIDIVANTE EN UNA NIÑA
M.I. Zambudio Ato, C. Fons Estupiñá, J. Pons García, E. López-Franco Jiménez, M. Gracia Casanova y E. Durán Sánchez
Hospital Clínico Universitario Lozano Blesa, Zaragoza.
Antecedentes y objetivos: El absceso de psoas es una patología infrecuente asociada a entidades como la E. de Crohn, diabetes, apendicitis, etc., siendo excepcional que se presente en una niña de forma recidivante y en la misma localización.
Caso clínico: Niña de 13 a 9/12 que presenta fiebre de 20 días de evolución de predominio vespertino, claudicación a la marcha de la pierna izquierda y dolor en hemiabdomen izquierdo. Exploración física: Tumoración en zona inguinal izquierda, dolor a la flexión forzada de las extremidades inferiores y a la rotación interna. Pruebas complementarias (Ver cuadro). Evolución y tratamiento (ver cuadro).
3 años más tarde presenta un episodio con idéntica clínica tras esfuerzo deportivo. Presentaba como antecedente un viaje a Marruecos un mes antes donde sufrió una GEA de distribución familiar y 2 deposiciones blandas 10 días antes del ingreso. Exploración física: Dolor a la palpación profunda en FII, actitud antiálgica en rotación externa con bloqueo a la rotación interna. Pruebas complementarias (ver cuadro). Evolución y tratamiento (Ver cuadro).
Conclusiones: Se trata de una entidad excepcional en la infancia, en la literatura revisada sólo hemos hallado un caso de absceso de psoas recidivante en un anciano diabético. En nuestro caso el agente causal es una Salmonella entérica que a diferencia del S. aureus se asocia a bacteriemia y muerte con mayor frecuencia.
P261
ENFERMEDAD INVASORA POR H. INFLUENZAE SEROTIPO NO B
M. Pangua Gómez, S. Fernández de Miguel, D. Moreno Pérez, J.T. Ramos Amador, J. Ruiz-Contreras y P. Rojo Conejo
Hospital 12 de Octubre, Madrid.
Introducción: La vacunación masiva frente a H. Influenzae (HI) tipo b ha producido una drástica reducción en la incidencia de enfermedad invasora. Este cambio epidemiológico puede estar ocasionando que otros serotipos de HI diferentes del b predominen en la actualidad en niños. No obstante, aún son poco conocidas la incidencia y gravedad de las enfermedades invasoras causadas por estos serotipos.
Casos clínicos: Se describen tres casos de enfermedad invasora por HI diferentes del b. Todos tienen vacunación correcta (entre 1 y 3 dosis según edad). El primero, de 2 meses de edad fue traído a la Urgencia por fiebre de 38º C de 8 horas de evolución, junto con síntomas catarrales; el hemograma y la bioquímica fueron normales, la PCR fue de 2,4 mg/dl; en el hemocultivo se aisló un HI no b no productor de β-lactamasa. Recibió tratamiento inicial con cefotaxima, que fue sustituido por ampicilina tras su identificación. El segundo paciente de 7 meses presentaba un cuadro de fiebre de 39º C de 36 horas de evolución, sin otros síntomas asociados. El hemograma realizado en la urgencia fue normal, con una PCR mayor de 12 mg/dl, el LCR contenía 125 leucocitos/mm3 con 80% de PMN. Se cultivó en LCR y en sangre un HI no b no productor β-lactamasa. Fue tratado con cefotaxima iv. El último, de 14 meses, con antecedente de hernia diafragmática congénita intervenida, acudió a urgencias por fiebre de 38,7º sin otros síntomas. En el hemograma presentaba leucocitosis con desviación izquierda y la PCR fue mayor de 12 mg/dl. Estando afebril, se identificó en el hemocultivo un HI no b no productor de β-lactamasa, instaurándose terapia con cefuroxima oral. La evolución de los tres fue favorable.
Conclusión: Creemos que se deben tener en cuenta los HI de serotipos no b como agentes causales de enfermedad infecciosa invasora en niños inmunocompetentes. Sería aconsejable realizar un seguimiento prospectivo de estos casos, con el fin detectar posibles incrementos en su frecuencia. La evolución favorable en nuestros casos sugiere que estos serotipos pueden tener menor patogenicidad que el b.
P262
MANIFESTACIONES CLÍNICAS EN LA ENFERMEDAD GRANULOMATOSA CRÓNICA
D. Moreno Pérez, P. Rojo Conejo, M.C. García Miranda, S. Fernández de Miguel, J. Clemente Pollán, J.T. Ramos Amador y J. Ruiz-Contreras
Hospital 12 de Octubre, Madrid.
Introducción: La enfermedad granulomatosa crónica (EGC) es una inmunodeficiencia primaria debido a una alteración funcional del neutrófilo en la lisis intracelular de gérmenes catalasa positivos. Presentan una gran variedad de infecciones recurrentes, siendo el diagnóstico en ocasiones difícil y tardío.
Objetivos: Analizar las manifestaciones clínicas en los pacientes con EGC, así como su forma de presentación y momento del diagnóstico.
Material y métodos: Revisión retrospectiva de las historias clínicas de los pacientes con EGC en nuestro Centro en los últimos 25 años. Todos los pacientes fueron diagnosticados por NBT y bioluminiscencia patológicos.
Resultados: Aportamos 8 pacientes con EGC, todos ellos varones con la forma ligada al X. En dos casos el diagnóstico fue prenatal (por hermano previo afecto), y en otro caso se retrasó hasta los 13 años; en los otros 5 la edad media al diagnóstico fue de 2,7 años. Las manifestaciones clínicas más frecuentes fueron: 1) Adenitis y nódulos y abscesos subcutáneos (100%), en localizaciones muy diversas (sobre todo cervical), por gérmenes como S. aureus, Serratia, Aspergillus, P. aeruginosa, Salmonella.; 2) Neumonía (100%), con una media de 3.2 episodios por paciente. En dos pacientes con evolución tórpida se aisló Nocardia, precisando uno de ellos una lobectomía; 3) Gastroenteritis por Salmonella (6 pacientes), con bacteriemia en 4 de ellos; 4) Cuadros obstructivos del aparato digestivo debido a granulomas esofágicos (1 caso) y gástricos (3 casos); 5) Abscesos hepáticos (2 casos) y esplénicos (1 caso), por S. aureus; los ocho pacientes presentaban hepatoesplenomegalia; 6) Cuadros obstructivos del tracto urinario (1 caso); 7) Osteomielitis (4 pacientes), en dos pacientes con 4 y 8 episodios respectivamente, en diversas localizaciones, por gérmenes como Serratia, Salmonella o Nocardia. Un paciente falleció por insuficiencia respiratoria secundaria a varias infecciones pulmonares severas. La mayoría de los episodios precisaron antibioterapia intravenosa prolongada y en algunos casos técnicas quirúrgicas.
Conclusiones: La EGC es una entidad que produce una gran morbimortalidad, debido a las numerosas infecciones recurrentes y cuadros obstructivos digestivos y urinarios, precisando en numerosas ocasiones ingreso y terapias agresivas.
P263
GASTROENTERITIS POR ROTAVIRUS: REVISIÓN DE TRES AÑOS
I. Esteban Díez, R. Muñoz Muñiz, A.M. Sánchez Torres, C. Borque Andrés y M.I. de José Gómez
Hospital Universitario La Paz, Madrid.
Introducción: La gastroenteritis por rotavirus (GEAR) supone el 20-48% de todas las gastroenteritis agudas en edad pediátrica en nuestro medio, siendo más frecuente por debajo de los 2 años y con predominio en los meses invernales. Presenta una distribución geográfica universal, pudiendo aparecer de manera esporádica o en brotes epidémicos, algunos de los cuales se describen en el ámbito hospitalario.
Objetivos: Determinar la prevalencia de GEAR en un servicio pediátrico de un hospital terciario desde Enero 1999 a Diciembre 2001. Analizar la proporción de contagio intrahospitalario de nuestra unidad para establecer las medidas necesarias que permitan el control de la infección nosocomial.
Material y métodos: Estudio retrospectivo descriptivo de los pacientes ingresados en nuestra unidad en los últimos tres años con el diagnóstico de GEAR. Analizamos datos epidemiológicos: edad, sexo, distribución mensual y anual; manifestaciones clínicas, terapéutica empleada y estancia hospitalaria.
Resultados: De 507 niños ingresados por GEA, 221 fueron GEAR (43,5%), de las cuales 66% adquiridas en la comunidad y 34% contagios intrahospitalarios. El 61% eran niños y 39% niñas, con una edad media de 10,8 meses (18 d-4,5 a). El 56,6% de los casos se registraron entre Octubre y Enero. Se observó un incremento progresivo de los ingresos por GEAR en los años estudiados, no encontrándose diferencias significativas en la prevalencia de infección nosocomial. Los pacientes presentaron clínica de diarrea (100%), vómitos (74,2%) y fiebre (70,6%), con deshidratación en el 49%. Se instauró fluidoterapia iv en el 70,6% de los casos. El ingreso hospitalario osciló entre 3 y 7 días en la mayoría de los pacientes. La estancia media hospitalaria fue de 6,29 d., en las GEAR extrahospitalarias 4,71 d. y 9,36 d. en las nosocomiales, siendo la media de estancia hospitalaria previa al desarrollo de la clínica de 5,4 días.
Conclusiones: Observamos un aumento llamativo de las GEAR que precisaron ingreso hospitalario, sin registrarse mayor número de casos de adquisión nosocomial.
Se debe insistir en las medidas de aislamiento entérico, principalmente el lavado de manos, ya que la proporción de GEAR intrahospitarias sigue siendo la tercera parte del total.
P264
PREVALENCIA DE HEPATITIS B EN NIÑOS INMIGRANTES Y ADOPTADOS
M. Ramón Krauel, S. Hernández Bou, Z. Martínez de Compañón Martínez de Marigorta, S. Gala Peralta y V. Fumadó Pérez
Hospital Sant Joan de Déu, Esplugues de Llobregat, Universidad de Barcelona, Barcelona.
Introducción: Alrededor de 350 millones de personas en el mundo son portadores crónicos del virus de la hepatitis B y la prevalencia es mucho más alta en los países de renta baja (África Subsahariana y Sudeste Asiático). Un gran número de niños procedentes de estas áreas son atendidos en la Unidad de Patología Importada de nuestro Hospital (Centro de referencia en Catalunya).
Objetivos:1) Conocer la prevalencia de hepatitis B en la población infantil inmigrante de Catalunya. 2) Determinar el nivel de infecciosidad por las implicaciones que puede representar para la salud pública.
Material y métodos: Revisión retrospectiva de las historias clínicas de los niños adoptados o inmigrantes visitados en la Unidad de Patología Importada de nuestro centro entre junio de 1999 y diciembre de 2001. Se seleccionan los pacientes con algún marcador de hepatitis B positivo y se recogen los siguientes datos: edad, sexo, país de origen, marcadores de hepatitis B (HBsAg, HBeAg, anticuerpos anti-HBs, anti-HBe y anti-HBc), transaminasas y si se realiza tratamiento.
Resultados: De las 480 historia clínicas revisadas, 25 (5,2%) corresponden a niños con algún marcador positivo para hepatitis B. Se analizan los portadores de HBsAg. Son 22 pacientes, 11 niñas y 11 niños, todos ellos menores de 5 años. La mayoría proceden del Sudeste Asiático. Presentan hepatitis B crónica altamente infecciosa, HBeAg positivo, 21 pacientes, de los cuales sólo dos se negativizan a los 6 meses sin tratamiento. En la primera visita, las transaminasas están elevadas en 18 pacientes y se normalizan en dos casos a los 6 meses y en tres al año (de un total de 13 casos en que disponemos de este dato). Un paciente recibe tratamiento.
Conclusiones:1) La prevalencia de la infección por el virus de la hepatitis B en la población infantil inmigrante es muy alta comparada con la población infantil española de la misma edad. 2) Es obligado el seguimiento de estos pacientes para conocer si existe daño hepático y determinar la conveniencia de tratamiento antiviral. 3) La infecciosidad es alta, por lo que es obligado realizar estudio serológico de los convivientes y vacunación en los casos necesarios; por el mismo motivo debería plantearse la vacunación sistemática para el virus de la hepatitis B de los recién nacidos de aquellas comunidades en las que todavía no está incluida.
P265
VIAJES AL TRÓPICO Y PREVENCIÓN DE RIESGOS SANITARIOS
Z. Martínez de Compañón Martínez de Marigorta, M. Ramón Krauel, S. Gala Peralta y V. Fumadó Pérez
Hospital Sant Joan de Déu, Esplugues de Llobregat, Universidad de Barcelona, Barcelona.
Introducción: La mayor accesibilidad de las comunicaciones, el afán de conocer otros parajes y culturas y la búsqueda de mayor calidad de vida hace que cada vez sea mayor el número de viajeros. Muchos de los países de destino tienen unas condiciones sanitarias y socio-culturales distintas a nuestro entorno. Los niños que se desplazan están expuestos a riesgos que el pediatra debe conocer e intentar prevenir.
Objetivos:1) Conocer datos epidemiológicos de los viajeros y áreas de destino más frecuentes de viajes tropicales. 2) Revisar protocolos de prevención sanitaria aplicados según el lugar de destino y antecedentes del niño.
Material y métodos: Estudio retrospectivo de los niños que han consultado desde julio 1999 hasta diciembre 2001 para consejos sanitarios por motivo de viaje. Se utiliza un cuestionario dirigido en el que se recoge edad, sexo, procedencia, destino, motivo, duración, estado inmunitario previo, peso, talla, exploración física, factores de riesgo, patología de base, medicación habitual y actitud adoptada en cada caso.
Resultados: Se revisan un total de 83 niños. Los destinos mayoritarios son Sudamérica (30%) y África Subsahariana (33%). El motivo de viaje más frecuente es la visita a familiares o futura residencia (57%). Se dan recomendaciones generales e información sobre el botiquín. El destino, la edad, los antecedentes médicos y el viaje a realizar determina el empleo de diferentes tipos de profilaxis. Las vacunas más administradas son: hepatitis A (73%) y fiebre tifoidea (43%). La de la fiebre amarilla se pone en el 27% de los casos. El 65% de los niños recibe quimioprofilaxis contra la malaria (17% cloroquina semanal, 76% cloroquina más proguanil, 7% mefloquina).
Comentarios:1) Es conveniente la aplicación de un protocolo sanitario que tenga en cuenta la edad y antecedentes del niño, así como la duración y el destino del viaje, en caso de desplazamiento a área tropical o subtropical. 2) Más de la mitad de los destinos corresponden a zonas endémicas de malaria por lo que es importante la quimioprofilaxis según áreas de resistencia a Plasmodium. 3) El clima y las condiciones socio-sanitarias de los países destinatarios hacen necesaria la profilaxis de enfermedades de transmisión fecal-oral.
P266
EPIDEMIOLOGÍA DE LA MENINGITIS NEUMOCÓCICA EN LA EDAD PEDIÁTRICA: ESTUDIO PROSPECTIVO MULTICÉNTRICO
A. Fenoll Comes, S. Berrón Morato, J. Casado Flores, J. Arístegui, C. Rodrigo Gonzalo de Liria, J.M. Martinón Sánchez, E. Bernaola Iturbe, C. García Calvo, C. Fernández Pérez y J. Casal Lombos
Instituto Carlos III, Madrid, Hospital del Niño Jesús, Madrid, Wyeth Farma, Madrid.
Antecedentes y objetivo: El hecho de que en nuestro país la meningits neumocócica no sea de declaración obligatoria, ha motivado que los datos existentes sobre la epidemiología de esta enfermedad sean poco fiables. El objetivo de este estudio es determinar la incidencia de la meningitis neumocócica en niños españoles, así como los serotipos responsables y sus patrones de resistencia antimicrobiana.
Métodos: Estudio prospectivo, febrero 2001- enero 2002, realizado en 5 C.C.A.A., Cataluña, Galicia, Madrid, Navarra y País Vasco. Se incluyeron todos los pacientes entre 0 y 14 años con diagnóstico de meningitis neumocócica mediante aislamiento positivo de S. pneumoniae en LCR y/o detección de DNA específico en LCR mediante PCR. La serotipia y la susceptibilidad a antibióticos se realizó mediante métodos convencionales en el ISCIII. El análisis estadístico se realizó en el Dpto. Epidemiología del Hospital Carlos III, Madrid.
Resultados: Durante el período del estudio el análisis preliminar ha identificado 53 casos, 52 con cultivo de LCR positivo y 2 casos con la técnica de PCR. La incidencia total fue de 2,35 casos/100.000 niños entre 0 y 14 años; 13,14 casos/100.000 niños entre 0 y 23 meses; y 19,04 casos/100.000 niños entre 0 y 11 meses. En total se detectaron 13 serogrupos/serotipos distintos, siendo el 19 el más frecuente, seguido de los serotipos 6B, 14 y 18C. Los neumococos con serotipos incluidos en la vacuna conjugada heptavalente, junto con aquellos que presentan reactividad cruzada, supusieron más del 70% de las cepas estudiadas. El 45% de los neumococos mostraron susceptibilidad disminuida a la penicilina, un 36% tuvieron una CMI = 0,12-1 mg/L y un 9% una CMI = 2 mg/L. La práctica totalidad de los neumococos resistentes a penicilina pertenecieron a serotipos vacunales
Conclusiones: La destacada incidencia de la meningitis neumocócica encontrada en este estudio es similar a la reportada en otros estudios recientes, y resalta la importancia de esta grave patología en la población pediátrica española. Un alto porcentaje de las cepas pertenecieron a serotipos incluidos en la vacuna conjugada heptavalente.
P267
EPIGLOTITIS AGUDA: ¿UNA ENFERMEDAD EN VÍAS DE EXTINCIÓN?
C. Flores González, E. Álvarez García, A. Hernández González, F. Rubio Quiñones, S. Quintero Otero, A. Sampalo Lainz y S. Pantoja Rosso
Hospital Universitario Puerta del Mar, Cádiz.
Introducción: La enfermedad invasora por Haemophilus Influenzae afecta fundamentalmente a niños entre 3 meses y cuatro años de edad, motivo por el que se ha establecido la vacunación sistemática por debajo de los 5 años. Sin embargo puede presentarse en edades posteriores en pacientes no vacunados o con trastornos inmunitarios en ocasiones desconocidos. Presentamos un caso de epiglotitis en una niña de 11 años, no vacunada, en la que el estudio inmunitario reveló un déficit de C2.
Caso clínico: Niña de 11 años, sin antecedentes patológicos significativos, no vacunada frente a Hib, que fue ingresada en nuestra UCIP con un cuadro de dificultad respiratoria severa, fiebre elevada, disfagia y babeo. Se intubó por vía nasotraqueal, tras comprobar por laringoscopia directa la existencia de una inflamación epiglótica que obstruía casi en su totalidad la entrada a la vía aérea. En el hemocultivo se aisló un Hemophilus Influenzae tipo B. Se trató con una cefalosporina de tercera generación con una evolución favorable. Dada la edad atípica de presentación se realizó estudio inmunitario que reveló la existencia de un déficit de C2. El estudio fue ampliado a los familiares de primer grado comprobándose un defecto similar en un hermano de 6 años, al que se vacunó frente a Hemophilus, Neumococo y Meningococo C, dado que este defecto no impide una respuesta adecuada a la inmunización activa. Se advirtió a la familia sobre el empleo precoz de antibióticos ante procesos febriles y la vigilancia de signos de enfermedad invasiva en estos niños.
Comentarios: Aunque desde la introducción de la vacuna, la incidencia de la enfermedad invasora por Hib ha declinado de manera importante, aún es posible su presentación en pacientes no vacunados o cuando la respuesta a la inmunización fracasa, como puede ocurrir en niños con defectos inmunitarios. Algunos de estos pacientes pueden beneficiarse de dosis adicionales de vacunas con respecto a la pauta normalmente establecida. Entre los 8 niños con epiglotitis atendidos en nuestra UCIP en lo últimos 10 años, sólo esta paciente tenía más de 4 años. En resumen pensamos que, a pesar de la vacuna, la epiglotitis por Hemophilus no es una enfermedad extinguida y su presentación en pacientes en edad no típica o previamente vacunados, nos debe obligar a descartar la existencia de trastornos inmunitarios.
P268
MASTOIDITIS AGUDA EN LA INFANCIA: ESTUDIO DE 100 CASOS EN NUESTRO HOSPITAL
A. Bilbao Garitagoitia, A.I. Ruiz Díaz, C. Díaz Román, F. del Castillo Martín, C. Borqué Andrés, M.J. García Miguel, M.I. de José Gómez y F. Martínez Cortés
Hospital Universitario La Paz, Madrid.
Antecedentes y objetivo: La mastoiditis aguda (MA) en la infancia es una enfermedad poco frecuente en la actualidad. Coincidiendo con la amplia disponibilidad de los antibióticos a finales de la década de los 40, la frecuencia decreció. Sin embargo, desde 1989 se ha detectado un aumento. Presentamos un estudio retrospectivo durante un período de 8 años realizado en nuestro centro, para objetivar el incremento de la MA en los niños.
Métodos: Revisamos las historias de los niños que fueron dados de alta con el diagnóstico de MA en nuestro centro, durante un período de 8 años: desde principios de 1994 hasta finales del año 2001. Empleamos el programa informático SPSS para el análisis de los datos.
Resultados: 100 pacientes fueron diagnosticados de MA en este período. Hubo 35 pacientes con edad menor a 1 año; con edad entre 1 y 2 años 36 pacientes; y mayores de 2 años 29 pacientes. Las estaciones del año en que más enfermos se diagnosticaron fue en otoño y primavera. En 12 de los 25 casos que se realizó punción ótica, se aisló S. Pneumoniae. 5 pacientes presentaron complicaciones: 2 casos de parálisis facial, una laberintitis, una artritis séptica de tobillo y un caso de trombosis de senos venosos y vena yugular interna. Ninguno falleció por este motivo.
Conclusiones: Se revisaron 100 casos de MA diagnosticados en nuestro centro desde el año 1994 al 2001. Se observa un aumento en la frecuencia de casos comparativamente a un estudio previo realizado en el mismo centro que revisó 15 casos de MA entre los años 1984 y 1993. El grupo de edad más afectado fue el de menores de 2 años con un total de 71 pacientes; con ello creemos que la MA continúa siendo una enfermedad importante en edades tempranas, sobre todo lactantes.
P269
ENFERMEDAD MENINGOCÓCICA EN INMIGRANTES NO VACUNADOS
S. Fernández de Miguel, J.A. Salinas Sanz, E. Gómez Sánchez, M. Pangua Gómez, B. Manso García, A. Llorente de la Fuente, J.I. Sánchez Díaz, F. Fernández Carrión y D. Moreno Pérez
Hospital 12 de Octubre, Madrid.
Antecedentes: La infección por N. meningitidis es causa de importante morbilidad y mortalidad en la infancia. La vacunación contra el serogrupo C ha logrado una importante disminución de la incidencia de enfermedad invasora por dicho microrganismo
Descripción de los casos: Presentamos 5 casos de sepsis por N. meningitidis C (NMC) que estuvieron ingresados en nuestra UCIP. Los cinco niños fueron ingresados en la segunda quincena de enero del 2001 y compartían el hecho de ser inmigrantes sudamericanos (3 de Colombia, uno de Santo Domingo y el último de Bolivia) sin aparente relación epidemiológica entre ellos. Sus edades se comprendían entre los 8 y los 13 años, y su tiempo de residencia en España oscilaba entre los 3 meses y los 3 años. Ninguno había recibido vacuna contra el meningoco C. El cuadró se inició con fiebre y exantema purpúrico. Todos presentaron un cuadro séptico con meningitis, y tres de ellos precisaron apoyo inotrópico durante las primeras horas. Se aisló NMC en hemocultivo en todos los casos y en tres de los cultivos de LCR. Fueron tratados con Cefotaxima (200 mg/kg/día) con buena evolución y sin secuelas.
Conclusiones: Es importante considerar que algunos niños inmigrantes mayores de seis años no fueron vacunados en la campaña previa. Es necesario detectar e inmunizar a esta población de riesgo con vacuna conjugada.