Desde que en marzo de 2020 se declarara la pandemia COVID-19 hemos aprendido muchas cosas del coronavirus SARS-CoV-2, y de su papel en la enfermedad pediátrica.
Los niños se infectan en un porcentaje bastante similar a los adultos, si bien en la mayoría de las ocasiones sufren cuadros leves o asintomáticos. Alrededor de un 1% de infectados precisan hospitalización, menos de un 0,02% precisan cuidados intensivos, y la mortalidad es muy baja y generalmente en niños con comorbilidades. Los cuadros clínicos más habituales son infecciones respiratorias de vías altas o bajas, cuadros gastrointestinales y con mayor gravedad el síndrome inflamatorio multisistémico (MIS-C). La mayoría de los episodios no precisan tratamiento, salvo el MIS-C. El remdesivir se ha empleado generalmente como tratamiento compasivo y aún está por definir su papel.
El recién nacido puede infectarse, si bien la transmisión vertical es muy baja (<1%), y se ha demostrado que el bebé puede cohabitar de manera segura con su madre y recibir lactancia materna. En general las infecciones neonatales han sido leves.
La atención primaria ha soportado una parte muy importante del manejo de la pandemia en pediatría. Se han producido numerosos daños colaterales derivados de la dificultad de acceso a la asistencia y del aislamiento que han sufrido los niños. La salud mental de la población pediátrica se ha visto seriamente afectada. A pesar de que se ha demostrado que la escolarización no ha supuesto un incremento de los contagios, sino más bien todo lo contrario. Es fundamental seguir manteniendo las medidas de seguridad que permitan hacer de las escuelas un lugar seguro, tan necesario no solo para la educación infantil, sino para su salud en general.
Since the COVID-19 pandemic was declared in March 2020, we have learned a lot about the SARS-CoV-2 coronavirus, and its role in pediatric pathology.
Children are infected in a rate quite similar to adults, although in most cases they suffer mild or asymptomatic symptoms. Around 1% of those infected require hospitalization, less than 0.02% require intensive care, and mortality is very low and generally in children with comorbidities. The most common clinical diagnoses are upper or lower respiratory infections, gastrointestinal infection and, more seriously, multisystemic inflammatory syndrome (MIS-C). Most episodes do not require treatment, except for MIS-C. Remdesivir has been widely used as a compassionate treatment and its role has yet to be defined.
The newborn can become infected, although vertical transmission is very low (<1%) and it has been shown that the baby can safely cohabit with its mother and be breastfed. In general, neonatal infections have been mild.
Primary care has supported a very important part of the management of the pandemic in pediatrics. There has been numerous collateral damage derived from the difficulty of access to care and the isolation suffered by children. The mental health of the pediatric population has been seriously affected. Although it has been shown that schooling has not led to an increase in infections, but rather the opposite. It is essential to continue maintaining the security measures that make schools a safe place, so necessary not only for children's education, but for their health in general.
El 31 de diciembre de 2019, la Comisión Municipal de Salud y Sanidad de Wuhan (provincia de Hubei, China) informó sobre la existencia de casos de neumonía grave con exposición común a un mercado de pescado y animales. El 7 de enero de 2020, las autoridades chinas identificaron como agente causal un nuevo virus de la familia Coronaviridae, denominado SARS-CoV-2. La secuencia genética fue compartida el 12 de enero de 20201. El 30 de enero la Organización Mundial de la Salud declaró el brote como Emergencia de Salud Pública de Importancia Internacional2 y el 30 de marzo como pandemia global.
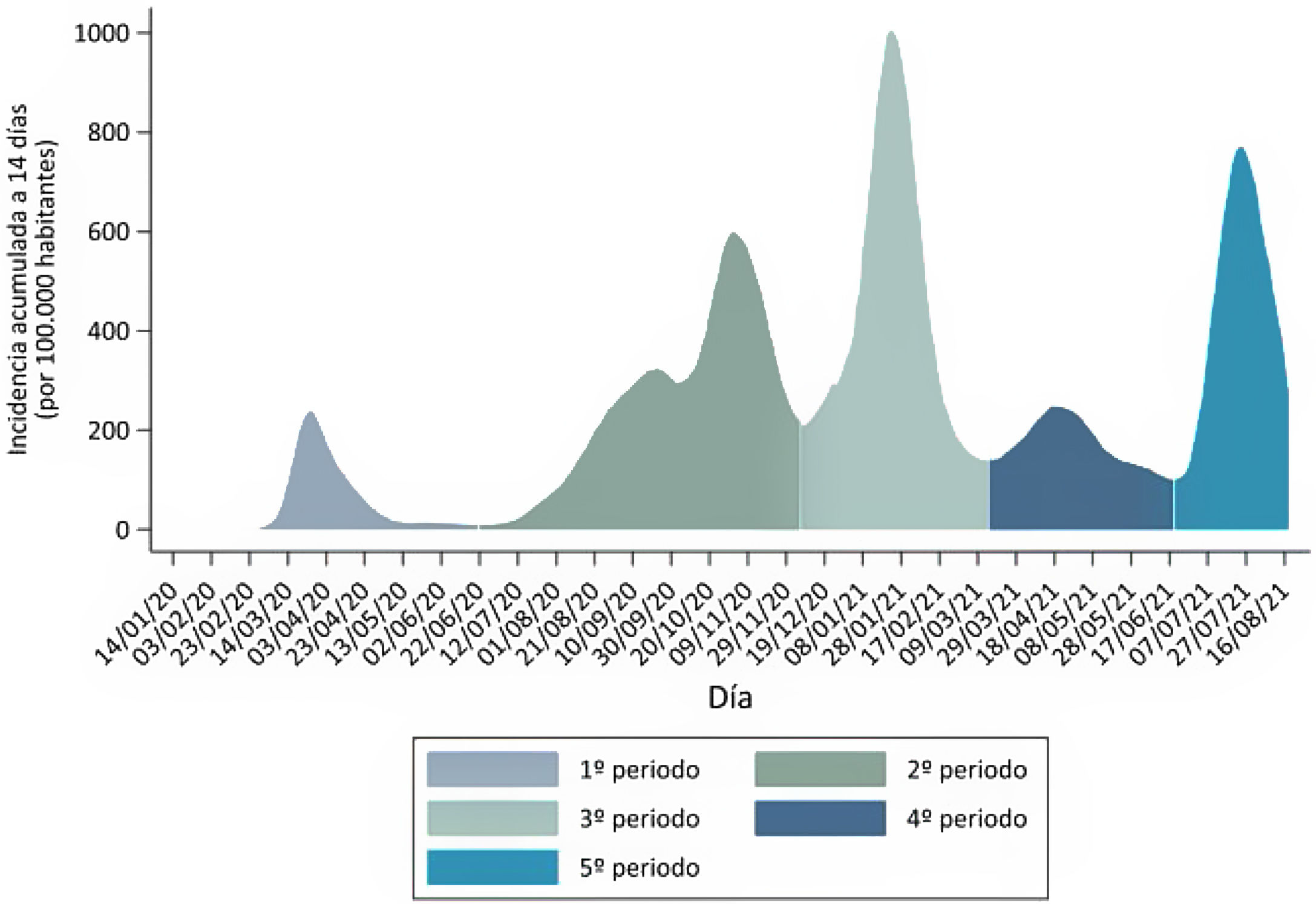
En España, desde entonces y hasta el 18 de agosto de 2021, la pandemia COVID-19 ha cursado en 5 olas o períodos3 (fig. 1):
- -
Primera ola pandémica: desde el inicio de la pandemia hasta el 21 de junio de 2020, fecha en la que se terminó el estado de alarma en España.
- -
Segunda ola: desde el 22 de junio hasta el 6 de diciembre de 2020, punto de inflexión de la incidencia acumulada (IA) a 14 días entre períodos.
- -
Tercera ola: desde el 7 de diciembre de 2020 hasta el 14 de marzo de 2021, punto de inflexión de la IA a 14 días de casos de COVID-19, entre el tercer y el cuarto periodo epidémico.
- -
Cuarto periodo: Desde el 15 de marzo de 2021 hasta el 19 de junio, punto de inflexión de la IA a 14 días de casos de COVID-19, entre el cuarto y el quinto periodo epidémico.
- -
Quinto periodo: Desde el 20 de junio de 2021 hasta la actualidad.
La afectación de la población pediátrica a lo largo del tiempo, ha cambiado tanto en sus características, como en la percepción o el conocimiento que hemos tenido de la misma, debido entre otras cosas a la diferente disponibilidad de test diagnósticos. Al inicio de la pandemia, solo se realizaba reacción en cadena de la polimerasa (PCR) a los niños con sintomatología grave atendidos en los hospitales. Así, en la primera ola pandémica en nuestro país, se describieron unos 1.400 casos de infecciones por SARS-CoV-2 en niños menores de 14 años, lo que supuso un 1% del total de casos diagnosticados. Entre ellos el 26% precisó hospitalización y 54 niños precisaron ingreso en la unidad de cuidados intensivos pediátricos (UCIP), con 3 fallecidos (0,2% del total). En la segunda ola, con la liberalización de las pruebas diagnósticas, la realización de test antigénicos y de serología, y el estudio de contactos, el número de casos aumentó enormemente hasta suponer el 12% de los diagnósticos, con un porcentaje de hospitalización entre los niños del 0,8%, de ingresos en las UCIP del 0,02% y de fallecimientos inferior al 0,01%3. La mortalidad se calcula en 0,21/100.000 niños de 0 a 9 años y en 0,34/100.000 de 10 a 19 años4. Esta evolución ha sido similar en España y en el resto de países desarrollados5.
La cuarta ronda del Estudio Nacional de sero-Epidemiología de la Infección por SARS-CoV-2 en España (ENE-COVID)6 de diciembre de 2020, sugiere que 400.000 niños eran entonces seropositivos en España. Teniendo en cuenta que al menos un 25% de los niños no desarrollan anticuerpos detectables la cifra de infectados será probablemente superior.
En el área de Barcelona, se ha comprobado cómo la prevalencia de la infección en niños y adultos convivientes es similar, si bien, como es conocido, el cuadro clínico es mucho más leve o asintomático7. Los diagnósticos clínicos entre la primera y la segunda ola, han sido diferentes con una menor tendencia a observar enfermedad respiratoria grave (neumonía) y una mayor proporción de síndrome febril e infecciones leves8. Aunque hay menos datos de la tercera y la cuarta ola, parece que la gravedad y el número de hospitalizaciones continúan en descenso, sin estar claro si se debe a las nuevas variantes o al mejor conocimiento de la enfermedad.
Características clínicas y enfermedad de base de los infectadosLos síntomas del COVID-19 en niños son muy amplios, e incluyen por orden de frecuencia fiebre y febrícula, tos, rinorrea, vómitos, dolor abdominal, diarrea, fatiga, cefalea, odinofagia, dificultad respiratoria, mialgias, y menos frecuentemente rash, conjuntivitis, enantema, sibilancias, dolor torácico, artralgias y alteraciones del gusto y el olfato. Se han descrito los siguientes grandes síndromes o fenotipos: cuadro leve (catarro de vías altas indistinguible de otras etiologías, síndrome seudo-gripal), fiebre sin foco, cuadro pulmonar (habitualmente neumonía tipo viral, y mucho menos frecuentemente, bronquitis, crisis de asma o bronquiolitis), cuadro abdominal (dolor abdominal, vómitos, diarrea) y síndrome multisistémico asociado a COVID-19 (MIS-C)9. El MIS-C es un cuadro grave posterior a la infección por COVID-19 que se debe a una disregulación inmune y que suele precisar tratamiento en la UCIP. La trombosis, sin embargo, no ha sido una complicación frecuente entre los niños10. Entre los niños que precisan hospitalización, los factores de riesgo de enfermedad grave incluyen marcadores inflamatorios aumentados, daño en órganos diana (creatinina elevada, saturación de oxígeno baja), leucocitosis, neutrofilia, linfopenia, anemia y trombocitopenia. Existen modelos online que ayudan a predecir qué pacientes tienen un riesgo significativo de enfermedad grave9 (https://rserver.h12o.es/pediatria/EPICOAPP/, usuario:user, contraseña: 0000).
El estudio pediátrico de las infecciones por el nuevo coronavirus SARS-CoV-2 (EPICO-AEP) que aglutina el 10% de los 800 hospitales públicos y privados de España, en marzo de 2021 había reclutado cerca de 650 pacientes hospitalizados. En nuestro país, el 19% de los niños atendidos en hospitales con COVID-19 tenían alguna comorbilidad, cifra que aumentaba al 28% entre los hospitalizados, y al 60% entre los ingresados en las UCIP. La mayoría (90%) de los pacientes fallecidos tenían enfermedad de base grave. La existencia de comorbilidades cardíacas, hepáticas y el asma se han asociado epidemiológicamente a un mayor riesgo de ingreso en las UCIP. Curiosamente, los pacientes asmáticos ingresaron en las UCIP por neumonía, pero no por crisis de asma. Asimismo, las comorbilidades neurológicas, obesidad y el tratamiento con fármacos inmunosupresores se han asociado a un aumento de riesgo de MIS-C. Sin embargo, las neoplasias, las enfermedades reumatológicas y la diabetes no se han asociado a un mayor riesgo de enfermedad grave en niños en España9. En otros lugares, la diabetes tipo 1 sí se ha asociado a enfermedad grave11.
El diagnóstico de la infección aguda en niños se puede realizar mediante el test rápido antigénico o mediante la PCR en una muestra adecuada. El frotis nasofaríngeo (FNF) es la muestra más habitual, pero datos recientes de EPICO-AEP sugieren que la PCR en saliva recogida mediante frotis oral y procesado y analizado de igual modo que un FNF tiene un rendimiento diagnóstico similar al FNF, y mejor que el test rápido antigénico. En niños, el test rápido antigénico tiene una precisión menor que en adultos (sensibilidad del 60-72% comparado con la PCR)12.
Aun así, hay que tener en cuenta que una PCR positiva no siempre indica infección aguda. El tiempo medio de negativización de la PCR en niños es de 17 días, independientemente de la edad, la gravedad, el fenotipo o la inmunosupresión13.
Tratamiento de la infección por SARS-CoV-2La decisión de iniciar tratamiento en niños con COVID-19 es complicada, dado que la mayoría de los niños presentan síntomas leves, recuperándose con tratamientos sintomáticos, y porque la evidencia disponible sobre las distintas terapias en pediatría es escasa14.
En niños que presentan enfermedad moderada-grave tras los primeros días de la infección, cuando la carga viral aún es elevada, la utilización de tratamientos antivirales podría disminuir la replicación14,15. Remdesivir es el único antiviral que hasta el momento ha demostrado en ensayos clínicos reducción de estancia hospitalaria, especialmente cuando se administra precozmente14,15. Está aprobado en mayores de 12 años. En niños más pequeños debe utilizarse bajo uso compasivo14,16. Las series publicadas reportan escasos efectos adversos en niños con COVID-19 grave, con recuperación clínica en la mayoría de los casos14,15.
Algunos pacientes graves podrían beneficiarse de la administración de dexametasona16. Este fármaco reduce morbimortalidad en pacientes graves en ventilación mecánica, mientras que en pacientes con clínica más leve no ha demostrado beneficio en comparación con placebo16. Otros fármacos inmunomoduladores han sido utilizados en adultos, tales como tocilizumab, baricitinib, anakinra, etc., pero existen pocos datos en niños con COVID-19 hasta la fecha14.
La administración de plasma de convalecientes en adultos hospitalizados reduce la morbimortalidad, sobre todo administrado precozmente y cuando el plasma contiene títulos elevados de anticuerpos14,17. Para pacientes de riesgo no hospitalizados con COVID-19, el tratamiento ambulatorio precoz con anticuerpos neutralizantes (bamlanivimab y casirivimab más imdevimab [REGN-COV2]) ha demostrado disminuir la progresión de la enfermedad a formas graves18. Sin embargo, el uso de plasma y de anticuerpos neutralizantes en niños es controvertido, son escasos los datos de eficacia en esta población, pueden asociar reacciones infusionales, y es difícil determinar que pacientes están realmente en riesgo de desarrollar formas graves, y por ello podrían beneficiarse de su uso precoz14,18. Aunque no deben utilizarse de forma rutinaria, podría considerarse su uso de forma individualizada en pacientes de riesgo seleccionados14,18.
Respecto al manejo del MIS-C, los tratamientos más utilizados han sido los corticoides, tanto en bolos como a dosis menores, y la gammaglobulina, debido a su similitud con la enfermedad de Kawasaki19. Algunos autores los han utilizado en asociación, aunque datos publicados recientemente de 614 niños con MIS-C no han demostrado superioridad de ninguno de estos 3 tratamientos frente al resto19. Por ello, cualquiera de estas opciones terapéuticas podría ser utilizada, en espera de disponer de mayor evidencia.
En resumen, en niños con clínica moderada, especialmente si presentan enfermedad de riesgo para desarrollar COVID-19 grave, el uso precoz de remdesivir durante los primeros días de la infección podría ser beneficioso. Además, si el niño presenta evolución tórpida, especialmente si requiere soporte respiratorio, el uso de dexametasona está recomendado. En niños con MIS-C el tratamiento inicial puede realizarse tanto con inmunoglobulina o corticoide en monoterapia como en combinación de ambas terapias.
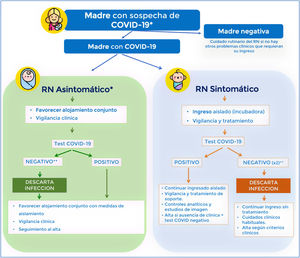
Repercusión de la COVID-19 en neonatologíaEl recién nacido (RN) también puede infectarse por el SARS-CoV-2, pero a diferencia de otras edades, además de los mecanismos habituales de contagio, existe un mecanismo específico que es la transmisión vertical entre una madre con infección por SARS-CoV-2 y su feto/RN y que puede ocurrir intraútero (infección congénita) intraparto (infección perinatal) o de forma postnatal a través de la leche materna20.
Al analizar la repercusión materno-neonatal de la COVID-19 se ha constatado como las gestantes con COVID-19 tiene mayor riesgo de manifestar formas graves de la enfermedad (ingreso en las UCI), de presentar complicaciones (generales y obstétricas) y de fallecer21,22. Como consecuencia de ello, se ha observado un significativo aumento de la tasa de prematuridad en estas gestantes, ligado en la mayoría de los casos a la gravedad materna (se adelanta el parto para mejorar su situación clínica) lo que se traduce en una mayor tasa de resultados neonatales adversos en hijos de madres con COVID-1923.
En cuanto a la transmisión vertical, los casos de infección congénita son anecdóticos, las tasas de infección perinatal muy bajas (< 1%) y no se ha demostrado ningún caso de contagio por leche materna. De hecho, la mayoría de los casos reportados están relacionados con contagios posnatales por los mecanismos habituales y por las personas más próximas al RN (madre, familiares, etc.). Además, la expresión clínica en los infectados suele ser escasa, estando generalmente asintomáticos o presentando formas leves (infección respiratoria alta y/o fiebre y/o diarrea) o signos clínicos indistinguibles de otras enfermedades neonatales (neonatos prematuros)24,25.
Está baja repercusión podría estar relacionada con el mecanismo de inmunidad pasiva madre-hijo pues se ha podido verificar tanto la transmisión transplacentaria de IgG frente al SARS-CoV-2 en hijos de madres infectadas o vacunadas, como la presencia de anticuerpos neutralizantes (IgG e IgA) frente al SARS-CoV-2 en leche materna26,27.
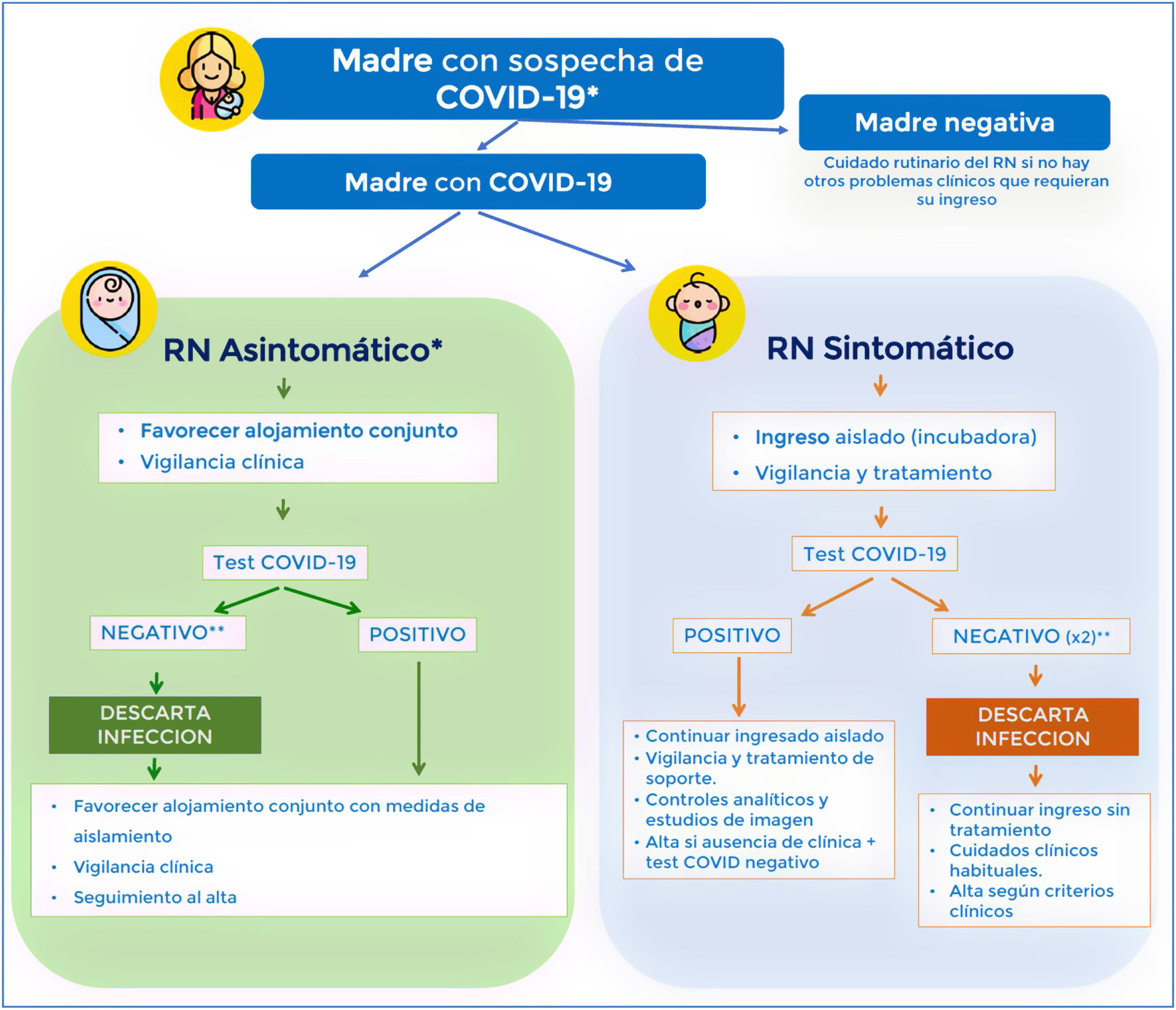
Al inicio de la pandemia, la Sociedad Española de Neonatología (SENeo) elaboró recomendaciones para el manejo del RN en relación con el SARS-CoV-2, en especial para los casos de hijos de madre con COVID-19. Nuestra postura desde el principio y a pesar de la poca evidencia disponible, fue evitar la separación madre-RN (siempre que la situación clínica de ambos lo permitiera e independiente del resultado de la prueba frente al SARS-CoV-2 en el RN) y mantener la lactancia materna (fig. 2). De forma simultánea y para tener datos propios, se abrió el registro COVID-19-SENeo que recoge tanto información de gestantes infectadas y sus RN como los casos de infección postnatal por SARS-CoV-2 (comunitaria o nosocomial). Tras 15 meses de registro y más de 3.700 binomios madre-RN analizados, no hemos constatado ningún caso confirmado de infección congénita y recogemos una tasa de infección perinatal inferior al 1%. Y en cuanto a la infección posnatal con 138 casos estudiados, el 20% han sido asintomáticos, el 72% formas leves y el 8% ha precisado ingreso en las UCI.
Manejo del RN de madre con sospecha de COVID-19.
* En casos de madres en investigación o positivas, si madre pauci o asintomática y neonato asintomático, se recomienda alojamiento conjunto en régimen de aislamiento de contacto y gotas entre madre e hijo/a (higiene de manos, mascarilla facial y cuna a 2m de la cama de la madre) y fomentar la lactancia materna.
** En los casos en investigación sintomáticos hijos/as de madre con infección confirmada o con alta sospecha clínica/epidemiológica, parar considerar un caso descartado y retirar las medidas de aislamiento se recomienda tener 2 controles de PCR viral (nacimiento y 24-48h) negativo. En los asintomáticos se hará uno o 2 controles de PCR viral según disponibilidad.
Finalmente, esta pandemia también ha traído repercusiones colaterales para los RN derivadas de la limitación de la estancia de los padres en las unidades neonatales (limitación de los cuidados centrados en la familia, etc.) y del estrés laboral del personal sanitario.
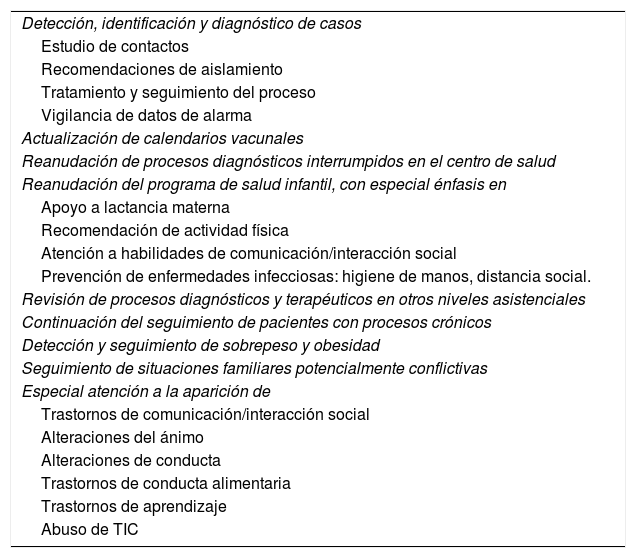
COVID-19 y atención primaria (tabla 1)Atendiendo la enfermedadDesde el inicio de la pandemia, los pediatras de atención primaria (PAP) detectamos casos posibles de COVID en los pacientes y su entorno, recomendamos aislamiento, realizamos seguimiento y vigilancia de signos y síntomas de alarma (MIS-C y afectación respiratoria grave) y necesidad de derivación. Con la disponibilidad de PCR y test de antígenos podemos confirmar el diagnóstico disminuyendo el absentismo escolar y laboral a los casos y tiempo imprescindibles28.
Papel de atención primaria en la pandemia COVID-19
| Detección, identificación y diagnóstico de casos |
| Estudio de contactos |
| Recomendaciones de aislamiento |
| Tratamiento y seguimiento del proceso |
| Vigilancia de datos de alarma |
| Actualización de calendarios vacunales |
| Reanudación de procesos diagnósticos interrumpidos en el centro de salud |
| Reanudación del programa de salud infantil, con especial énfasis en |
| Apoyo a lactancia materna |
| Recomendación de actividad física |
| Atención a habilidades de comunicación/interacción social |
| Prevención de enfermedades infecciosas: higiene de manos, distancia social. |
| Revisión de procesos diagnósticos y terapéuticos en otros niveles asistenciales |
| Continuación del seguimiento de pacientes con procesos crónicos |
| Detección y seguimiento de sobrepeso y obesidad |
| Seguimiento de situaciones familiares potencialmente conflictivas |
| Especial atención a la aparición de |
| Trastornos de comunicación/interacción social |
| Alteraciones del ánimo |
| Alteraciones de conducta |
| Trastornos de conducta alimentaria |
| Trastornos de aprendizaje |
| Abuso de TIC |
TIC: tecnologías de la información y la comunicación.
Era de esperar que el inicio del curso escolar y el previsible aumento de la enfermedad infecciosa estacional complicasen la asistencia, sin embargo se ha observado una disminución muy importante de procesos respiratorios no COVID y ausencia de epidemia gripal29, probablemente relacionadas con el confinamiento y la adopción de medidas higiénicas y de distancia social: lavado frecuente de manos y uso de mascarilla.
Efectos colateralesLa disminución de actividad presencial en AP y hospitales, la priorización en la asistencia a los pacientes con COVID, el cierre de escuelas, de actividades extraescolares, de servicios de rehabilitación y el confinamiento domiciliario han tenido consecuencias en salud. Las más importantes:
- -
Disminución importante de las coberturas vacunales en los primeros meses de pandemia30. No sabemos si, a fecha de hoy, se ha realizado de forma generalizada una normalización de los calendarios vacunales interrumpidos.
- -
Retraso en el acceso a pruebas complementarias, realización de diagnósticos e inicio de tratamientos. Para paliar esta situación es imprescindible la coordinación interniveles.
- -
Los niños atendidos en atención temprana, estimulación precoz, fisioterapia, terapia ocupacional, psicoterapia, logopedia, etc., donde ya se accede con una importante demora, han visto interrumpidos sus tratamientos y retrasada notablemente la valoración de los derivados para iniciarlos. Esto significa pérdida de oportunidades en la mejora de su situación.
- -
Además del confinamiento «general» se han producido muchos confinamientos locales con cierre de parques y actividades lúdicas. Esto, y el miedo de las familias, ha supuesto una falta de oportunidades de socialización fuera del estricto núcleo familiar. Según el momento en el que se haya producido, ha dificultado la adquisición de habilidades sociales en los niños. En ellos deberá realizarse un seguimiento estrecho para diferenciar retrasos madurativos de verdaderos trastornos.
- -
Aumento de la obesidad, probablemente relacionada con lo reseñado en el punto anterior y el aumento del sedentarismo.
- -
Hemos detectado, al igual que en otros niveles asistenciales, un notable aumento de las consultas por enfermedad mental, algunas relacionadas con abuso de tecnologías de la información y comunicación (TIC)31–33. Hay que considerar que muchas familias han perdido a alguno de sus miembros en condiciones de soledad y aislamiento, otras se han empobrecido y que el confinamiento ha podido actuar como detonante en entornos familiares violentos o disfuncionales. Los recursos dedicados al abordaje de esta patología son claramente insuficientes.
- -
La pandemia ha supuesto el empobrecimiento de muchas familias. La saturación de los servicios sociales y el cierre de comedores escolares ha producido situaciones carenciales en necesidades básicas de los niños.
Durante la pandemia COVID se han producido situaciones que ponen en riesgo la salud física y mental de los niños y su impacto podrá percibirse a corto y largo plazo. Es preciso mantener la alerta desde las consultas de AP para la detección de posibles enfermedades34.
Transmisión del SARS-CoV-2 por los niños, e implicaciones para la escolaridad presencialHasta la explosiva quinta ola de verano del 2021, los niños y adolescentes españoles parecían haber tenido —comparativamente— poco protagonismo en la pandemia de COVID-19, a pesar de ser susceptibles a las infecciones de forma parecida a los adultos7. Aunque en una etapa inicial se llegó a postular un posible rol super diseminador de los más jóvenes, tal y como ocurre en otros virus respiratorios como el de la gripe, pronto quedó claro que los niños parecían tener un papel más limitado en la transmisión de la infección a otras personas. Los pocos estudios disponibles hasta la fecha sugieren que los menores rara vez inician eventos super-diseminadores, que los brotes multitudinarios son infrecuentes entre menores de 12 años de edad, y que los niños parecen tener una capacidad infectiva comparativamente menor a la de los adultos35,36, que aumentaría gradualmente con la edad, convergiendo con la de los adultos en las fases tardías de la adolescencia. Un estudio en escuelas catalanas permitió cuantificar estas diferencias en la contagiosidad, siendo el valor del número reproductivo (R*), parámetro epidemiológico que indica a cuantas personas de media infecta un caso, un 30% (para los niños más pequeños) y un 60% (en edades más avanzadas) del valor R de referencia en los adultos37. El cálculo de este parámetro se hizo en las escuelas, donde se habían implementado estrictas medidas de prevención, por lo que estos valores deben interpretarse en el contexto de una estrategia de contención de la transmisión.
La reapertura de las escuelas en septiembre del 2020 para una educación presencial, fue recibida por amplios sectores de la sociedad como una opción arriesgada (y ampliamente contendida) en el contexto de la incipiente segunda ola que asolaba el país. Esto volvería a ocurrir en enero del 2021, después del parón navideño, y coincidiendo con la llegada de la tercera ola a nuestro país. Sin embargo, si analizamos con cuidado los datos de infecciones en edad escolar, podemos inferir que las escuelas no han actuado como fuelle de la transmisión (más bien al contrario), y que las medidas implementadas en los centros han limitado de forma dramática los brotes escolares, y la transmisión intra-aulas. Incluso en situaciones donde la intensidad de transmisión en el país ha sido altísima, con incidencias cercanas a los 1.000 casos/100.000 habitantes, las escuelas han podido seguir sus tareas sin grandes sobresaltos, con menos de un 5% de la totalidad de grupos burbuja establecidos habiéndose tenido que confinar como resultado de un caso positivo detectado, y con alrededor de un 75% de todas las infecciones detectadas no dando pie a ningún caso secundario (datos no publicados). Estos datos son tranquilizadores para la vuelta a las aulas del próximo septiembre 2021, pero la alta transmisión documentada en los últimos meses entre los más jóvenes, así como la irrupción de variantes del virus mucho más infecciosas, plantean la necesidad de no abandonar las medidas estrictas seguidas durante el año escolar previo, así como la conveniencia de incluir a los mayores de 12 años en la estrategia nacional de inmunización frente a este virus, como requisito indispensable para una vuelta a las aulas —si cabe— más segura.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.