Introducción
Los acontecimientos que ocurren alrededor del nacimiento tienen un impacto profundo en la morbilidad y mortalidad de los recién nacidos extremadamente prematuros 1. La incidencia de hemorragia intracraneana severa (HIC-S), leucomalacia periventricular (LPV) y la mortalidad están influenciadas por numerosas variables prenatales y posnatales 2,3. La reanimación cardiopulmonar en sala de partos (RCP-SP) puede ser un episodio con influencias en éstos y otros resultados pero no ha sido incluido como factor de riesgo en estudios que describen resultados a corto y largo plazo de recién nacidos muy prematuros.
En la actualidad algunos consideran adecuado no iniciar medidas de resucitación en recién nacidos con edad gestacional confirmada de 23 semanas o menos y/o con un peso de 400 g o menos al nacer 4,5. En otros neonatos muy prematuros y "al borde de la viabilidad", se utiliza la RCP-SP en forma rutinaria. Sin embargo, el riesgo/beneficio de dicha práctica es controvertido 6,7 y los dilemas éticos son importantes 8,9.
La resucitación o reanimación neonatal de recién nacidos prematuros puede dividirse en dos escenarios diferentes: la resucitación en la unidad de cuidados intensivos neonatales 10-12 y la RCP-SP, durante los minutos iniciales de la vida posnatal 13,14. Cada una de las experiencias de resucitación puede tener implicaciones muy diferentes en mortalidad y en morbilidad en los niños que sobreviven.
En relación a la RCP-SP de recién nacidos de muy bajo peso (RNMBP), sólo 2 estudios descriptivos han transmitido información a largo plazo 13,14 pero, en conjunto, describen un total de 16 niños.
Realizamos este estudio con el objetivo específico de determinar si, en recién nacidos prematuros con peso al nacer de 1.250 g o menos, la RCP-SP es un factor predictivo de resultados adversos a corto plazo (mortalidad, HIC-S y LPV) y/o a largo plazo, evaluado por la escala de Bayley-II. Nuestra hipótesis fue que la RCP-SP es un factor de riesgo a corto plazo con peores resultados neuromotores y cognitivos a los 18 meses de edad posnatal corregida.
Métodos
Después de obtener la aprobación del Institutional Review Board de la Universidad de Emory, llevamos a cabo este estudio de cohorte incluyendo niños con peso al nacer de 1.250 g o menos nacidos durante un período de 4 años (de enero de 2000 a 31 de diciembre de 2003) en 2 centros perinatales en Atlanta, Georgia: Grady Memorial Hospital (GMH) y Emory Crawford Long Hospital. En los 2 hospitales los cuidados neonatales son provistos por el mismo grupo de enfermeras neonatales prácticas especializadas, residentes de neonatología y médicos neonatólogos, facultativos de la Universidad de Emory. La principal diferencia entre los centros es que en el GMH existe la residencia de pediatría con residentes que rotan por neonatología. En ambos hospitales, un miembro con experiencia (neonatólogo y/o enfermera neonatal especializada) siempre atiende los nacimientos de estos RNMBP. El período de estudio fue elegido para estudiar una cohorte reciente sin cambios importantes en las prácticas perinatales generales o en protocolos específicos. Además, nuestro objetivo fue el de incluir niños que pudieran recibir evaluación detallada a los 18 meses de edad posconcepcional. Los datos fueron obtenidos de nuestra base de datos perinatales y de la revisión de historias clínicas, lo que se realizó en todos los niños que cumplieron con los criterios de inclusión. Seleccionamos solamente niños que nacieron en los 2 hospitales, excluyendo niños remitidos, niños con anomalías congénitas mayores, y aquéllos a quienes no se les ofreció resucitación y recibieron solamente "cuidado de confort" hasta el momento de su muerte.
En los RNMBP incluidos en el estudio la variable predictiva fue la RCP-SP. Se definió RCP-SP cuando además de intubación y ventilación, se administraron compresiones de tórax (masaje cardíaco) y/o adrenalina durante la reanimación en la sala de partos. Las variables de resultados a corto plazo fueron la muerte, HIC-S y LPV diagnosticadas en cualquier momento antes del alta de la unidad de cuidado neonatal. Las variables combinadas adversas a corto plazo fueron definidas como la presencia de muerte y/o HIC-S y/o LPV en cualquier momento de la estancia hospitalaria. La HIC-S fue definida como grado III o IV según la clasificación de Papille 15 según la ecografía cerebral al día 7 de vida. La LPV fue definida por ecografía cerebral cercana al mes de vida con hallazgos consistentes con alteraciones quísticas o áreas hiperecogénicas en la región periventricular. Estas sonografías cerebrales fueron interpretadas por neurorradiólogos pediatras que desconocían si el RNMBP había estado expuesto a RCP-SP o no. Los resultados de las ultrasonografías fueron introducidos en la base de datos en forma prospectiva. Sólo los recién nacidos que tuvieron ecografías cerebrales realizadas y analizadas de esta manera constituyen el denominador para el cálculo de las tasas de HIC-S y LPV.
Para las variables de resultados a largo plazo incluimos los recién nacidos de 1.250 g o menos que sobrevivieron hasta el alta durante el mismo período y cuyo neurodesarrollo fue evaluado en detalle a los 18 meses de edad corregida. Las variables analizadas fueron los índices y puntuaciones según la escala de Bayley-II 16-18. Dicha escala consiste de 2 scores, el índice de desarrollo mental (IDM) y el índice de desarrollo psicomotor (IDP). La media y desviación estándar normales para dichos scores son 100 ± 15. Los niños con menor puntuación poseen alteraciones del neurodesarrollo y se considera como retraso altamente significativo cuando la puntuación de IDM o IDP es ≤ 70, equivalente a 2 desviaciones estándar (DE) por debajo de la media 16-18.
Los datos demográficos neonatales incluyeron peso al nacer, edad gestacional, pequeño para la edad gestacional (peso al nacer por debajo del percentil 10 para la edad gestacional asignada), género, raza y puntuación de Apgar al primer y quinto minutos de vida. También analizamos variables perinatales como el uso de corticoides antenatales, gestación múltiple, vía de nacimiento, presentación podálica, rotura prolongada de membranas (> 18 h antes del nacimiento), corioamnionitis (por informe anatomopatológico) y administración materna de sulfato de magnesio para hipertensión inducida por el embarazo y/o trabajo de parto prematuro. La edad gestacional fue asignada según las guías del "mejor estimado obstétrico", basado en la fecha de última menstruación y/o ecografía fetal precoz. Cuando el "mejor estimado obstétrico" no estaba disponible (anticonceptivos, ciclos menstruales irregulares, etc.) o en caso de discrepancia significativa entre las fechas maternas y el ultrasonido fetal precoz, asignamos la edad gestacional según el examen neonatal detallado registrado en la nota médica de ingreso a la unidad utilizando el método de Ballard modificado 19.
Para la evaluación estadística, los datos demográficos discretos se resumen y comunican como proporciones y frecuencias y los datos continuos con la media y desvío estándar. El análisis univariado se realizó con chi cuadrado para las variables categóricas, usando la prueba exacta de Fisher si la muestra en alguna celda fuera de - 5. Utilizamos la prueba t de Student para variables continuas y para comparar entre los 2 grupos las medias de IDM e IDP del Bayley-II. Para obtener los odds ratios (OR) ajustados y sus intervalos de confianza del 95 % (IC 95 %), empleamos modelos de regresión logística multivariable, comparando los resultados entre los niños que habían recibido RCP-SP y los que no la habían recibido. Durante el diseño del estudio y a priori, planeamos analizar las relaciones entre la variable predictiva, las variables demográficas y las variables de resultados seleccionadas en la cohorte completa (todos los niños ≤ 1.250 g), en los sobrevivientes y también estratificando por categoría de peso específica de 250 g cada una. Las variables que fueran biológicamente relevantes (p. ej., peso al nacer, género, vía de parto, uso antenatal de corticoides y gestación múltiple) y aquellas que fueran estadísticamente diferentes entre los 2 grupos se incluyen como covariables en el modelo de regresión logística. La significación estadística se fijó con p < 0,05; el análisis estadístico se realizó con el Statistical Analysis System Software (versión 8.02; SAS Institute Inc, Cary, NC).
Resultados
Resultados a corto plazo
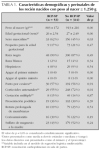
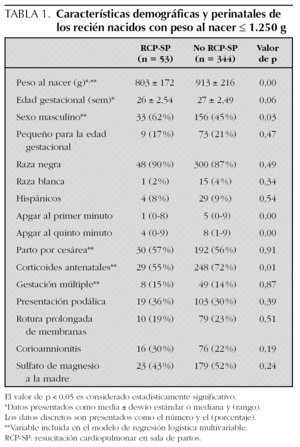
Durante los 4 años de estudio, un total de 529 recién nacidos con peso al nacer de 1.250 g o menos ingresaron a los 2 centros prenatales. Excluimos 95 que nacieron fuera de esas instituciones, 32 que fallecieron después de haber recibido medidas de cuidado de confort sin intervenciones intensivas, y 5 recién nacidos con anomalías congénitas mayores. Por lo tanto, 397 recién nacidos cumplieron los criterios de inclusión para el análisis a corto plazo. Un total de 53 recién nacidos (13 %) recibieron RCP-SP y 344 (87 %) no la recibieron. La figura 1 describe la cohorte y la distribución por categorías de peso al nacer de 250 g. La tabla 1 demuestra que el porcentaje de nacimientos por cesárea y de embarazos múltiples fue similar entre los 2 grupos, al igual que la edad gestacional. También puede observarse que los recién nacidos que no recibieron RCP-SP tenían mayor peso al nacer, y que un mayor porcentaje había recibido corticoides antenatales y era de sexo femenino. Como era de esperar, la puntuación de Apgar al minuto 1 y 5 fue más alta en los recién nacidos que no recibieron RCP-SP (tabla 1).
Figura 1. Número de niños estudiados (RCP-SP y no RCP-SP).Total: 529 niños; derivados: 95 niños; cuidado de confort: 32 niños; anomalías congénitas mayores: 5 niños. Cada "celda" contiene el tamaño de la muestra y el porcentaje de niños en cada cohorte o subcohorte. RCP-SP: resucitación cardiopulmonar en sala de partos
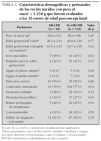
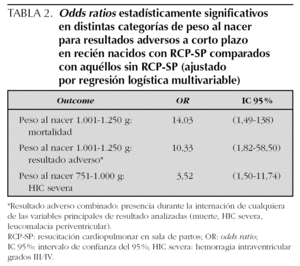
Entre los niños con peso al nacer de 1.001 a 1.250 g, hubo diferencias estadísticamente significativas a corto plazo en el análisis de regresión logística multivariable (tabla 2). La mortalidad fue del 29 % en el grupo de RCP-SP comparado con 4 % en aquéllos sin RCP-SP (OR: 14,03; IC 95 %: 1,49-138) y los malos resultados combinados ocurrieron en 43 % frente a 9 %, respectivamente (OR: 10,33; IC 95 %: 1,82-58). En los recién nacidos con peso entre 751 y 1.000 g, la RCP-SP estuvo asociada con mayor riesgo de HIC-S (OR: 3,52; IC 95 %: 1,50-11,74); 37 % en los del grupo con RCP-SP y 12 % en aquéllos sin RCP-SP (tabla 2).
De la cohorte original, 323 sobrevivieron hasta el alta hospitalaria. Un total de 32 (10 %) había recibido RCP-SP y 291 no. En al análisis de los sobrevivientes, la HIC-S ocurrió en 19 % de los recién nacidos con RCP-SP comparado con 7 % en los que no habían sido resucitados, mientras que la LPV ocurrió con la misma frecuencia en ambos grupos, alrededor del 3 %. La combinación de malos resultados se presentó en 21 % de los recién nacidos con RCP-SP y sólo en 9 % en el grupo sin RCP-SP. En relación a los recién nacidos más pequeñitos de todos (≤ 750 g), hubo sólo 12 sobrevivientes en el grupo con RCP-SP y 56 en el grupo sin RCP-SP. Un total de 9 (75 %) de los recién nacidos con RCP-SP no tuvieron HIC-S o LPV comparado a 49 (88 %) de los que no requirieron RCP-SP.
Resultados a largo plazo
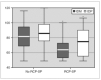
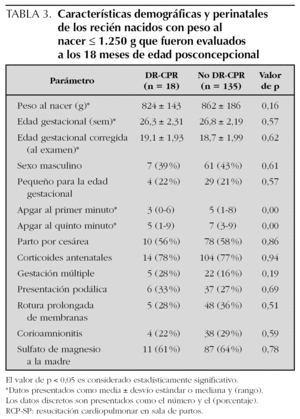
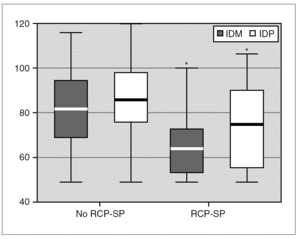
En la figura 1 se muestra, por categoría de peso al nacer, que se realizó el seguimiento con evaluación detallada del neurodesarrollo a los 18 meses de edad posconcepcional en 18 (56 %) de los 32 recién nacidos sobrevivientes al alta hospitalaria con RCP-SP y en 135 (42 %) sin RCP-SP (fig. 1). Los datos demográficos de estos 153 niños se resumen en la tabla 3. La única diferencia estadísticamente significativa entre los niños con y sin RCP-SP sobrevivientes y evaluados a largo plazo fue en la puntuación de Apgar, siendo todas las otras características muy similares entre ambos grupos (tabla 3). Las variables demográficas o gravedad de la enfermedad tampoco diferían entre los niños de ambos grupos que no fueron evaluados en el seguimiento. El IDM según la escala de Bayley-II (fig. 2) fue significativamente peor en los niños que sobrevivieron después de RCP-SP comparado a los sobrevivientes sin RCP-SP (67,7 ± 18,3 frente a 81,3 ± 17,7; p = 0,006). Lo mismo se observó con el IDP, que fue significativamente inferior en el grupo de sobrevivientes con RCP-SP (74,4 ± 19,9 frente a 85,1 ± 17,2; p = 0,027) como se demuestra en la figura 2. La proporción de niños afectados significativamente con retraso grave, con un IDM # 70, fue de 50 % en el grupo con RCP-SP y de 27 % en el grupo sin RCP-SP (p = 0,045). La proporción de niños con un IDP ≤ 70 fue de 33 % frente a 21 %, respectivamente (p = 0,227).
Figura 2. Comparación de los índices del Bayley-II a los 18 meses de edad corregida.*p < 0,05. Valores de IDM: No RCP-SP 81,3 ± 17,7 frente a RCP-SP 67,7 ± 18,3; p = 0,006. Valores de IDP No RCP-SP 85,1 ± 17,2 frente a RCP-SP 74,4 ± 19,9; p = 0,027. IDM: índice de desarrollo mental; IDP: índice de desarrollo psicomotor; RCP-SP: resucitación cardiopulmonar en sala de partos.
Discusión
La bibliografía en relación a la efectividad de la RCP-SP en recién nacidos prematuros pequeños es equívoca e insuficiente. Este estudio de cohorte es el primero en la literatura especializada que compara un gran número de recién nacidos de 1.250 g o menos con y sin RCP-SP en 2 centros perinatales. Los resultados demuestran que la RCP-SP se asocia con aumento en la mortalidad y en la morbilidad a corto plazo y que es un factor predictivo de peores resultados del desarrollo neuromotor y cognitivo a largo plazo.
En este estudio encontramos que el 13 % de los recién nacidos con peso de 1.250 g o menos fueron tratados con intubación, ventilación y masaje cardíaco y/o adrenalina en la sala de partos. La sobrevida hasta el alta hospitalaria en los recién nacidos que recibieron reanimación en la sala de partos fue de sólo 60 %, significativamente menor que la sobrevida en los que no fueron resucitados (85 %). Como era de esperar, la sobrevida fue menor en ambos grupos cuanto menor fue el peso al nacer.
Después de realizar ajustes para potenciales variables de confusión con modelos de regresión logística, encontramos diferencias estadísticamente significativas en el grupo con RCP-SP. En los niños con peso al nacer entre 1.001 y 1.250 g las diferencias fueron en mortalidad y en las variables combinadas adversas a corto plazo; en los niños con peso al nacer entre 751 y 1.000 g las diferencias fueron en HIC-S.
Un hallazgo interesante es que a medida que la categoría de peso al nacer decrece, si bien se mantienen las tendencias a mayor prevalencia de resultados adversos a corto plazo en los recién nacidos con resucitación, las diferencias son cada vez menos llamativas y no alcanzan significación estadística. Estos hallazgos pueden deberse al pequeño tamaño de la muestra en recién nacidos con peso al nacer igual o inferior a 750 g (error tipo II) pero también es posible que, al límite de la viabilidad, el riesgo de resultados adversos a corto plazo que ocasionan la prematurez extrema y/o el proceso de nacer supere al riesgo asociado con la RCP-SP.
En relación a la literatura especializada relacionada al neurodesarrollo a largo plazo, existe sólo un par de publicaciones previas 13,14 que han realizado una descripción narrativa de hallazgos a largo plazo en un número muy pequeño de sobrevivientes con RCP-SP, sin incluir datos comparativos. Nuestro estudio actual es también el primero en la literatura médica que compara el neurodesarrollo a largo plazo entre recién nacidos con peso al nacer igual o inferior a 1.250 g que recibieron y que no recibieron RCP-SP. En nuestro estudio la media del IDM e IDP fueron significativamente más bajos en los niños expuestos a RCP-SP. La proporción de niños clasificados como gravemente afectados y retrasados con un IDM ≤ 70 fue más elevada en el grupo con RCP-SP comparado a niños que no requirieron dicha intervención terapéutica, con muy pobre capacidad de imitación y vocalización y con capacidad muy rudimentaria para resolver problemas. La proporción de niños con retraso significativo y grave en áreas como la función motora fina y gruesa (IDP ≤ 70) fue más elevada en los recién nacidos resucitados. Esta diferencia clínica es de suma importancia, aún cuando la "p" no alcanzó significación estadística.
Existen varias limitaciones en este estudio. En primer lugar, la naturaleza retrospectiva del diseño y la necesidad de realizar la revisión de los registros médicos e historias clínicas. Sin embargo, la introducción de datos en nuestra base de datos y la evaluación del seguimiento a largo plazo fueron realizados en forma prospectiva y sin ninguna consideración determinada por las medidas de resucitación. Además, en este estudio de cohorte identificamos las potenciales variables de confusión y cuando fue necesario realizamos ajustes estadísticos por modelos de regresión logística. Otra limitación es que los recién nacidos resucitados en la sala de partos pueden haber tenido una duración e intensidad diferentes de la reanimación y haber requerido masaje cardíaco y adrenalina o sólo una de estas medidas. Sin embargo, la definición de RCP-SP que utilizamos, agrupando conjuntamente a todos los recién nacidos que reciben masaje cardíaco y/o adrenalina es la usada más frecuentemente en la literatura médica que ha intentado describir este importante suceso y sus consecuencias 7,13,14. También reconocemos que la tasa de seguimiento a largo plazo no fue elevada y que esto puede sesgar los resultados, ya que se ha publicado que los pacientes que no regresan a la clínica de seguimiento son frecuentemente los más afectados 20. A la inversa, según otro estudio, los niños que no concurren al seguimiento pueden tener mejores resultados que los que concurren con regularidad 21. En nuestro estudio, los recién nacidos con mayor peso al nacer concurrieron con menor frecuencia al seguimiento para evaluación detallada del neurodesarrollo y la evaluación se realizó a los 18 meses de edad posconcepcional. Recientemente se ha sugerido 22 que los resultados obtenidos a esta edad pueden no tener una buena validez predictiva de exámenes realizados a edades posteriores. Estas son todas limitaciones que distinguimos en nuestro estudio, sin dejar de reconocer a la vez que este es el primer estudio que realiza una comparación de resultados tanto a corto como a largo plazo en recién nacidos con peso al nacer igual o inferior a 1.250 g que recibieron y que no recibieron RCP-SP.
En conclusión, basados en nuestros hallazgos, concluimos que la RCP-SP en recién nacidos muy prematuros se asocia con más mortalidad y morbilidad. En aquéllos con peso entre 1.001 y 1.250 g la RCP-SP es un buen predictor de mortalidad durante la hospitalización y de resultados adversos combinados a corto plazo. Además, la RCP-SP es también un predictor de HIC-S en recién nacidos con peso al nacer entre 751 y 1.000 g. La magnitud del riesgo de resultados adversos a corto plazo asociados con RCP-SP disminuye a medida que el peso al nacer disminuye. Finalmente, la RCP-SP se asocia con peores resultados del neurodesarrollo a largo plazo en niños evaluados detalladamente a los 18 meses de edad corregida.
En resumen, la RCP-SP es un factor importante de riesgo perinatal que debe tenerse en cuenta y ser controlado cuando se analizan y describen resultados a corto y largo plazo en recién nacidos muy prematuros con peso al nacer igual o inferior a 1.250 g. Si estos hallazgos y asociaciones son replicados en el futuro por otros investigadores en diferentes situaciones y centros clínicos, el efecto potencial de resultados adversos a corto y largo plazo asociados con la RCP-SP debería pasar a ser incluido en las conversaciones y evaluaciones prenatales y posnatales para proveer así una información más completa y correcta a los padres.
Agradecimientos
Apoyado en parte por el Goddard Scholar y CRC, de la Universidad de Emory y por Mid Atlantic Neonatology Associates (A.S.)
Los autores agradecen a Ann Critz MD, George Bugg MD MPH, y Susie Buchter MD por su contribución a la obtención de datos clínicos, a Linda Black MD, Ira Adams-Chapman MD, Maureen Larossa RN y Sheena Carter PhD por la evaluación detallada en el seguimiento y el manejo de esos datos y a Mostafizur Rahman MBBS MPH por su aporte en la base de datos clínicos.
Correspondencia: Dr. R. Deulofeut.
4449 Mockingbird Lane.
Highland Park, TX 75205,
Correo electrónico: richard_deulofeut@pediatrix.com
Recibido en mayo de 2006.
Aceptado para su publicación en septiembre de 2006.