Introducción
El asma es una enfermedad crónica compleja, heterogénea, con una gran variabilidad y que tiene un enorme impacto, no sólo en los pacientes que la padecen sino también en sus familias y en la sociedad en general.
Dado que actualmente no disponemos de un tratamiento curativo para el asma, a pesar de los avances en el tratamiento farmacológico, el objetivo fundamental es su control. Se dispone de medios para conseguir un buen control y mejorar la calidad de vida de los enfermos asmáticos pero, paradójicamente, la realidad es distinta1-3. Probablemente la explicación a este fenómeno sea, por un lado, la variabilidad y complejidad de la misma enfermedad y, por otro, los aspectos relacionados con la falta de adherencia al tratamiento.
Todas las recomendaciones, guías y protocolos, establecen el papel de la educación como elemento clave en el manejo y control de esta enfermedad4-11. La más reciente (Global Iniciative for Asthma, GINA 2006) insiste en la prioridad de establecer una alianza-asociación del paciente y su familia con el médico12.
La revisión de la literatura médica publicada en los últimos años permite afirmar que los programas educativos que cumplan determinados criterios (información general sobre asma, uso correcto de los inhaladores, control de los factores de riesgo, identificación precoz de la crisis, uso correcto del flujo espiratorio máximo [FEM], plan de automanejo, etc.) son útiles para disminuir la morbimortalidad y la demanda asistencial, tanto en adultos como en niños (nivel de evidencia 1)13-15.
Por tanto, la educación del niño-adolescente asmático y su familia son el elemento esencial para la intervención terapéutica. A través de la educación, entendida como un proceso continuo, dinámico y adaptado, se van a poder conseguir cambios en las actitudes y conductas del paciente y su familia, que habrán de llevar, sin duda, a mejorar la calidad de vida de los mismos.
El proceso educativo va a permitir el autocontrol, la toma de decisiones autónomas sobre su enfermedad, ajustando algunos aspectos del tratamiento de acuerdo a un plan de acción previamente pactado, escrito y desarrollado bajo la supervisión del médico.
La necesidad de la educación terapéutica
Evidencias y efectividad
Según la Organización Mundial de la Salud (OMS), "la Educación terapéutica es un proceso continuo, integrado en los cuidados y centrado sobre el paciente. Comprende actividades organizadas de sensibilización, información, aprendizaje y acompañamiento psicosocial relacionado con la enfermedad y el tratamiento prescrito. Contempla ayudar al paciente y a sus próximos a comprender la enfermedad y el tratamiento, cooperar con los profesionales educadores, vivir lo más sanamente posible y mantener o mejorar la calidad de vida. La educación debería conseguir que el paciente fuera capaz de adquirir y mantener los recursos necesarios para gestionar óptimamente su vida con la enfermedad". La educación terapéutica va dirigida a pacientes con enfermedades crónicas a diferencia de la educación para la salud cuyo ámbito es la población sana y permite ayudar a los pacientes a adquirir o mantener las competencias necesarias para gestionar mejor su vida con una enfermedad crónica16.
Hay estudios epidemiológicos que revelan una tendencia ascendente en la prevalencia de asma en las últimas décadas17,18, aumentando de una forma preocupante sus índices de morbimortalidad19, a pesar de los avances en su tratamiento farmacológico. En los últimos años han surgido consensos, recomendaciones y guías de práctica clínica para su manejo4-12, pero a pesar de su amplia divulgación, la enfermedad dista mucho de estar controlada1-3. Estos instrumentos promulgan la necesidad de la educación como un elemento básico en la terapéutica del paciente asmático, habiéndose desarrollado en los últimos años programas educativos como consecuencia del reconocimiento de la necesidad de optimizar prácticas de atención sanitaria, reducir la morbilidad y disminuir los costes de la atención20,21.
¿Por qué educar?
El asma como enfermedad crónica, compleja y variable, además de generar una gran ansiedad en el paciente y su familia, ocasiona una dependencia importante del sistema sanitario, lo que conlleva elevados costes y una peor calidad de vida. Esto, junto con el hecho demostrado de que el control de la enfermedad es insuficiente, conlleva la necesidad fundamental de la educación en el sentido de adquisición de conocimientos y destrezas para su automanejo.
Pero ¿es realmente eficaz la educación? Hay ensayos clínicos que han mostrado que las intervenciones educativas para el asma infantil pueden mejorar la capacidad del niño y sus progenitores para controlar la enfermedad14.
En un estudio prospectivo dirigido a intentar determinar la eficacia de un programa de automanejo en niños con asma22, sus autores se preguntan si realmente estos programas tienen efectos a largo plazo con respecto a un adecuado manejo clínico, y además si estos efectos aumentan cuando existen visitas de seguimiento. Encuentran que el entrenamiento de niños con asma produce una mejoría en su valoración de la función pulmonar, sus conocimientos de medidas profilácticas y su implementación de forma precoz, y también un aumento en la utilización de medicación controladora. También los padres notifican cambios positivos en la percepción de los síntomas, en la prevención del asma, en la medicación de mantenimiento y además se sienten más capaces de manejar las exacerbaciones de sus hijos. Para mantener estos resultados son necesarios entrenamientos periódicos y visitas de seguimiento, siendo más extensos cuanto más complejo sea el manejo de la enfermedad.
Diversos estudios demuestran que la utilización de programas educativos conlleva una reducción importante en el número de visitas médicas no programadas, consultas en unidades de urgencias, porcentaje de hospitalizaciones, pérdidas de días de escolarización y, además, una mejor prescripción y uso de fármacos antiinflamatorios y broncodilatadores. Estos resultados mejoran más cuanto mayor es la gravedad del asma23-26.
Una revisión sistemática realizada por Wolf et al14 para la librería Cochrane determina la eficacia de la educación para el automanejo del asma basándose en los resultados de salud en niños. Identifican 45 ensayos clínicos aleatorizados y controlados de programas educativos de automanejo del asma en niños y adolescentes de 2 a 18 años. De ellos resultan idóneos 32 que comprenden a 3.706 pacientes. Encuentran una asociación entre estos programas y mejorías moderadas en las mediciones del flujo espiratorio, escalas de autoeficacia, reducciones moderadas de los días de absentismo escolar, días de actividad restringida, visitas a las unidades de emergencias y las noches con molestias ocasionadas por el asma. Estos efectos tuvieron un mayor impacto en casos de asma moderada-severa y en los estudios que utilizaron el FEM comparado con los que usaron sólo síntomas.
Por todo ello, podemos considerar que la educación es efectiva y produce una reducción de uso de recursos, costes de salud y mejoría de la calidad de vida del paciente27,28. Los programas para ser efectivos deben incluir educación para el automanejo, el uso de un plan de acción por escrito individualizado y asociarse a revisiones periódicas del paciente.
Pero ¿es la educación coste-efectiva? El análisis del impacto económico del asma en la infancia, tanto a nivel de costes directos (uso de recursos sanitarios), como indirectos (pérdidas de días de escolarización, restricción de actividades cotidianas y pérdida de días de trabajo o productividad de los cuidadores e incluso pérdidas de productividad por muerte precoz), demuestra que supone un coste muy elevado siendo aconsejable esfuerzos sanitarios para un mejor control de la enfermedad29. Los costes son mayores según aumenta la severidad de la enfermedad30.
Aunque el análisis de coste-efectividad tiene distintas limitaciones, los estudios sobre los resultados de las intervenciones educativas en uso de recursos y costes en pacientes pediátricos, demuestran una importante reducción en costes directos e indirectos. Fireman et al31 estudian las consecuencias de un programa de automanejo y encuentran una ratio coste-beneficio de 1:2 a favor del grupo de automanejo. Lewis et al32 encuentran en un año un ahorro de 180$ en el grupo de niños que recibían educación con respecto al grupo que no la recibía. Higgins et al23 demuestran una reducción en costes directos estimada después de la intervención educativa de alrededor de 5.000$ por paciente en un año. Shelledy et al33 analizan el efecto de un programa de automanejo en pacientes con asma moderado-severo encontrando una importante reducción (65-91 %) en costes derivados de uso de recursos y la pérdida de días de escolarización.
Un estudio de coste-efectividad realizado en pacientes adultos con asma encuentra que el número necesario a educar es de 2,6, 2,2, 2,9 y 3,9 personas para que un paciente asmático mejore su condición pulmonar (días sin síntomas, noches sin síntomas y ausencia de impacto en su calidad de vida). Los costes totales son menores en el grupo de intervención educativa, sobre todo a expensas de los costes indirectos, a pesar de los costes derivados de la implementación del programa, que son elevados sólo al inicio del mismo34.
Una reciente revisión sistemática analiza la relación coste-efectividad de los planes de acción por escrito, herramienta fundamental para el automanejo del asma, basados en pico de flujo para la reducción de costes asociados a las visitas a urgencias y hospitalizaciones por exacerbaciones en enfermos de riesgo elevado (asma moderada-severa con antecedente de consulta reciente a servicios de urgencias u hospitalización). Los planes basados en FEM tenían una ratio coste-beneficio de 13,79 con respecto a los cuidados habituales y los planes basados en síntomas una ratio de 11,53. Además eran más coste-efectivos que los basados en síntomas para la prevención de hospitalizaciones35.
Además, estudios de análisis de coste-efectividad detectan que la utilización de corticoides inhalados son más coste-efectivas que placebo, esto es importante cuando conseguimos mejorar la concordancia terapéutica36. En definitiva podemos asegurar que los programas de educación son coste-efectivos, sobre todo en pacientes con asma persistente.
Las principales evidencias actuales (nivel I) sobre educación en asma quedan resumidas en la tabla 114,15,37.
¿Quién debe ser educado?
Cuando nos planteamos quién debe ser educado, no sólo debemos pensar en el paciente. Es importante la educación de los responsables de planificación sanitaria, los profesionales sanitarios (médicos, enfermeras, farmacéuticos), personal no sanitario (profesores, entrenadores, familiares o cuidadores) e incluso ampliando a la población en general12.
Es importante plantearse un programa educativo en aquellos enfermos mal controlados, con enfermedad moderada-severa, aunque lo ideal sería poder ampliarlo a todos los pacientes asmáticos14,38.
Para que los programas educativos sean efectivos es necesario una adecuada formación de los profesionales de la salud, enfatizando en la importancia de la prevención, un adecuado diagnóstico, categorización y tratamiento, financiación y que los pacientes entiendan cómo usar los tratamiento para optimizar sus efectos. Es importante una adecuada comunicación y relación entre profesionales y pacientes para superar las barreras que puedan surgir durante el proceso educativo. También es importante realizar programas de formación dirigidos a profesionales de la salud, para aumentar su motivación y capacitación como educadores sanitarios, siendo fundamental tener la posibilidad de formarse en técnicas de educación sanitaria.
Para un adecuado control del asma se requiere que tanto el paciente como el médico conozcan el manejo de la enfermedad y establezcan una adecuada relación para alcanzarlo. Existe evidencia de que pacientes cuyos médicos no educan o establecen adecuados mecanismos de comunicación tienen pobres proporciones de adherencia y resultados clínicos39,40.
La educación de médicos tiene como resultado cambios en su conducta clínica así como en el estado de salud y relación con los pacientes. Clark et al39 encuentran una reducción en tiempo empleado en las revisiones de los pacientes, impacto en la prescripción y en la comunicación con el paciente, mejor respuesta (mayor satisfacción) de los pacientes a las acciones de sus médicos y reducción en la utilización de recursos sanitarios. En definitiva, existe un efecto sinergístico.
También deben ser educados otros profesionales sanitarios (enfermería, fisioterapeutas, farmacéuticos) y no sanitarios (profesores, población en general), en la adquisición de conocimientos y habilidades, dado su papel cada vez más importante en la educación de pacientes asmáticos, cada uno en su ámbito de trabajo.
¿Quién debe educar?
Existen muchas personas responsables de la educación del paciente asmático: médicos o enfermeras especializadas o interesadas en asma, farmacéuticos, personal no sanitario como profesores, e incluso otros padres o enfermos con más experiencia. Esto último es especialmente importante en los adolescentes asmáticos. Shah et al41 encuentran que un programa educativo para asma guiado por pares resulta en una mejora de la calidad de vida de adolescentes y reduce la morbilidad de adolescentes con asma.
La enfermería desempeña un papel fundamental en la educación del niño asmático y de otros profesionales de la salud42. Diversos estudios demuestran la reducción de readmisiones en niños hospitalizados que recibieron educación impartida por personal de enfermería43,44.
La relevancia del papel de los farmacéuticos en la educación del paciente con asma está aumentando día a día, sobre todo debido a sus conocimientos terapéuticos45,46. González-Martín et al46 evalúan el impacto de un programa de cuidados por parte de farmacéuticos a niños con asma y a sus padres, encontrando una mejora en la calidad de vida de los niños, en sus conocimientos y tratamiento de su enfermedad.
Además, programas educativos guiados por profesores realizados en colegios muestran beneficios permanentes sobre conocimientos, actitudes y calidad de vida, mejora de conocimientos y actitudes en los profesores y mejoras de las políticas sobre asma de dichos colegios. Así mismo, sesiones educativas mostrando vídeos de pacientes con crisis de asma ayuda a reconocer la existencia de dificultad respiratoria en niños asmáticos47-50.
El educador tiene que tener un papel de entrenador de la persona con asma, enfatizando en el desarrollo de habilidades. En la infancia este papel es, si cabe, más complejo porque además del paciente entra en juego, también, su familia51.
Objetivos de la educación
El principal objetivo general de la educación terapéutica es aumentar la calidad de vida del niño-adolescente y de su familia, de tal forma que puedan alcanzar su calidad de vida diana, y esto pasa por conseguir el autocontrol, es decir, la capacidad para manejar su enfermedad de forma autogestionada, bajo la guía y supervisión del pediatra-educador. Este automanejo se basa en la confianza, en la alianza/asociación entre las partes y en el principio de corresponsabilidad para el autocuidado.
También tiene la educación unos objetivos específicos aplicables a los casos y necesidades propias de cada niño y familia (tabla 2). Son individuales, alcanzables o no en función de los recursos y de las peculiaridades del educador, del niño y su familia12,52-54.
La educación como un proceso
Secuencia educativa
La educación, como elemento esencial en el tratamiento del asma, es definida por Gibson et al55, como una experiencia de aprendizaje que utiliza una combinación de métodos tales como la enseñanza, el asesoramiento (counselling) y técnicas de modificación de conducta que influyen en los conocimientos y actitudes del paciente y que incluye un proceso interactivo en el que el paciente participa activamente en el control de su salud.
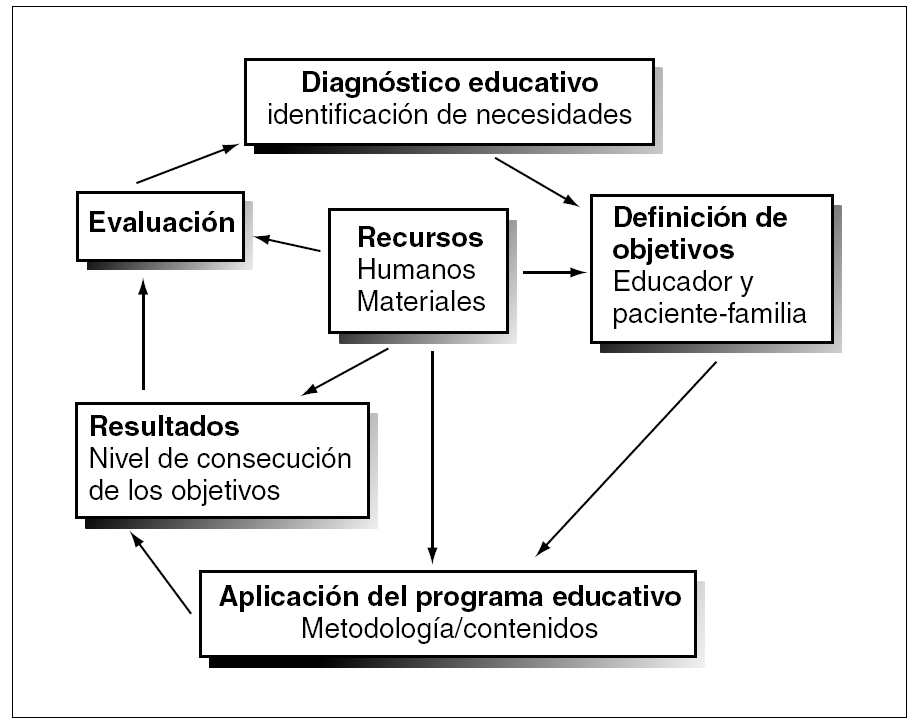
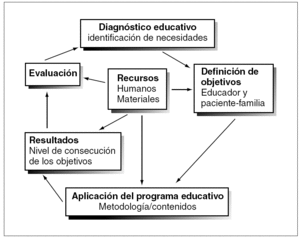
No es un concepto estático sino un proceso de capacitación continuo, dinámico, progresivo y secuencial en el que se transmiten una serie de conocimientos y se facilitan técnicas motivacionales, que han de conducir a la adquisición de determinadas habilidades y destrezas, y a cambios de conducta y actitud para garantizar un adecuado manejo de la enfermedad53. Todo ello se puede conseguir a través de una secuencia (fig. 1) que se inicia con el diagnóstico educativo mediante la identificación de necesidades. En función de las mismas y de los recursos disponibles se establecen los objetivos, fruto del acuerdo entre el niño y/o la familia con el educador (médico y/o enfermera). Mediante una metodología determinada se van aplicando o desarrollando los contenidos. Todo ello dará origen a unos resultados que posteriormente han de ser evaluados, tras lo cual se inicia el círculo educativo, modificando y mejorando los aspectos necesarios para conseguir el mayor grado de autocontrol posible y por tanto la calidad de vida.
Figura 1. Secuencia educativa.
Diagnóstico educativo
Ningún médico prescribiría un fármaco sin realizar previamente una aproximación diagnóstica. Sin embargo, con frecuencia, el médico o la enfermera indican algunos consejos sin hacer un adecuado diagnóstico de los factores que inciden en el comportamiento específico del paciente o de su familia.
En un primer momento de la relación médico-niño-familia se ha de intentar responder a cuestiones como: ¿Qué saben el paciente o sus padres? ¿Qué hacen? ¿Cuáles son sus creencias, percepciones? ¿Cuál es su motivación?56.
El diagnóstico educativo identifica las necesidades del paciente, es decir, aquellos factores sobre los que es preciso actuar para modificarlos. La información obtenida tras una simple conversación puede ser utilizada para centrar la intervención educativa y para determinar qué factores son importantes y necesarios para ser valorados57. Un instrumento eficaz para la realización de diagnóstico de conducta es el modelo PRECEDE (acrónimo de Predisposing, Reinforcing and Enabling Causes in Educational Diagnosis and Evaluation)58,59, que ha sido modificado por Bimbela60. Con él se identifican una serie de factores fundamentales que son los siguientes:
Los factores predisponentes. Son aquellos que influyen en la motivación del paciente para realizar la conducta que se pretende analizar o promover. Son los conocimientos, las actitudes, las creencias y percepciones del paciente. Es importante investigar estos factores tanto en los pacientes que no realizan la conducta analizada, para intentar modificarlos, como en los que ya la realizan, para reforzarlos.
Los factores facilitadores. Son aquellos que influyen en el grado de facilidad o dificultad que el paciente y su familia van a tener para realizar determinada conducta. Incluyen las habilidades y destrezas: para realizar la conducta (p. ej., hacer el tratamiento) y para incidir en el entorno con el fin de prevenir o modificar actitudes contraproducentes. También se incluyen en este apartado la existencia y accesibilidad de recursos humanos (familia, amigos, etc.) y materiales que facilitan la realización de la conducta.
Los factores de refuerzo. Son aquellos que aparecen después de que el paciente haya realizado ya la conducta, premiando o sancionándola. Son, en definitiva, las consecuencias que para el paciente va a tener la realización de la conducta analizada.
Objetivos específicos
Aunque de forma genérica se han señalado con anterioridad, conviene recordar que los objetivos serán diferentes según el momento (primera visita o sucesivas), según la situación clínica y las características del niño y de su familia. En un primer momento no se puede pretender enseñarlo todo ni completar toda la actividad educativa, sino que hay que establecer prioridades y plantear los objetivos de forma gradual y escalonada.
En cada uno de los dominios o áreas educativas (conocimiento sobre la enfermedad, evitación de factores de riesgo, manejo de inhaladores, fármacos, automanejo, calidad de vida) se han de establecer unos objetivos para la primera visita y otros para las sucesivas. No se puede pretender un plan de automanejo sin antes superar otras etapas. Aunque en todas las áreas hay unos objetivos para el pediatra y otros para el paciente y su familia, se debe procurar que los objetivos específicos sean acordados entre las partes (p. ej., en relación al deporte, a la actividad lúdica en el caso del adolescentes, etc.). Es necesario tener en cuenta, además, que hay unos objetivos que son clínicos y otros pedagógicos52.
La ANAES (Agence Nationale d'Accréditation d'Évaluation en Santé), en relación a la educación terapéutica del niño asmático establece los siguientes objetivos52:
En el dominio del conocimiento: conocer la enfermedad y aceptarla, identificar sus factores desencadenantes, conocer las medidas preventivas, conocer los signos de gravedad de una crisis y comprender los tipos de tratamiento.
En el dominio de las habilidades: dominar las técnicas de inhalación y el dispositivo de FEM así como controlar la respiración en diversas situaciones (deportivas, estrés, etc.).
En el dominio de las actitudes, ser capaz de: expresar y participar de las vivencias en relación a su enfermedad; reconocer sus síntomas y tomar medidas adaptadas, sencillas, autogestionadas sin requerir ayuda de su entorno; solicitar ayuda sanitaria según la gravedad (pediatra, urgencias, etc.); gestionar su enfermedad en armonía con sus actividades y proyectos; desarrollar comportamientos de prevención de exacerbaciones en situaciones de exposición a factores desencadenantes; renunciar a la práctica de un deporte, de una actividad recreativa o de una actividad profesional que sea poco compatible con el asma en un contexto de elevada exposición a factores desencadenantes.
Contenidos
El conocimiento de conceptos fundamentales sobre la enfermedad asmática es un elemento básico del proceso de enseñanza que va a permitir tanto al paciente como a sus familiares, establecer un mejor control de la enfermedad y conseguir una mejor calidad de vida. En este sentido existen parcelas de conocimiento imprescindibles para que el asmático y su entorno comprendan de forma racional el diagnóstico de la enfermedad, la necesidad de exploraciones complementarias y las actuaciones terapéuticas.
Las parcelas o dominios sobre lo que es preciso enseñar son los siguientes5,12,51-56:
1.Conocimiento sobre aspectos básicos del asma:
a)Hay que resaltar de forma clara y precisa el término de "asma", siendo conveniente analizar los conocimientos previos que tienen el paciente y su entorno familiar de la enfermedad. Reconocer la enfermedad como inflamación crónica de las vías respiratorias y analizar el concepto de hiperreactividad y broncoconstricción (apoyo visual con modelo de tres tubos o gráficos).
b)Enseñar cuáles son los síntomas del asma: tos, sibilancias ("pitos"), disnea (dificultad para respirar), dolor u opresión torácica.
c)Enseñar a identificar las crisis: aparición de signos de dificultad respiratoria y especialmente reconocer síntomas de gravedad (disnea intensa, dificultad para hablar o caminar, cianosis, obnubilación).
d)Enseñar a reconocer los síntomas compatibles con asma de esfuerzo o ejercicio; aparición de sibilantes, jadeo intenso, cansancio prematuro o tos intensa tras o durante la realización de un ejercicio físico que determine un esfuerzo continuo (correr, subir escaleras, etc.); saber analizar la coincidencia de la aparición de síntomas con el incremento de factores desencadenantes (aumento de polinización).
2.Conocimientos básicos sobre prevención: cómo evitar los factores desencadenantes o de riesgo. Hay que explicar de qué manera determinados factores ambientales pueden desencadenar o agravar el asma. Además de los consejos generales como la evitación tabáquica o la exposición a irritantes ambientales (humos de cocina, material de limpieza, pinturas, etc.) hay que intentar individualizar, centrándose en aquellos factores que, específicamente, afectan negativamente al niño como pueden ser algunos alérgenos específicos. Puesto que estas medidas pueden representar, en ocasiones, un cambio en el estilo de vida, hay que aconsejar la medidas que realmente hayan demostrado ser eficaces y que menos afecten a su vida normal, con medidas de apoyo alternativas que faciliten dicho cambio, evitando siempre culpabilizar a los padres. No hay que olvidar la explicación sobre medidas preventivas para evitar el posible asma inducido por el ejercicio.
3.Enseñanza en el manejo de inhaladores. La vía inhalatoria es la de elección para la mayoría de los fármacos que se usan en la terapia antiasmática, por lo que es imprescindible que los niños y sus padres conozcan y dominen el manejo de esta técnica. El sistema de inhalación ha de ser elegido en función de la edad, sobre todo en los primeros años (cámaras de inhalación con o sin mascarilla facial), y en las preferencias y aptitudes del niño en edades posteriores, de común acuerdo con él y su familia. Hay que mostrar los diferentes dispositivos, su funcionamiento, las características específicas, su mantenimiento, limpieza, etc. Es bueno y conveniente dar la opción de elegir el sistema ya que, en términos educativos, supone un valor añadido al aumentar la confianza, la motivación y la efectividad. Se puede mostrar la técnica con gráficos, dibujos, etc., pero es mejor hacerlo con envases placebo porque permite enseñar y comprobar la técnica in situ, corrigiendo los posibles errores. Por último hay que ir modificando el dispositivo con la edad.
4.Enseñanza en el manejo del medidor del FEM. El uso de este dispositivo debe quedar restringido a determinados pacientes, por encima de los 6-7 años, con características de asma inestable o grave, en los denominados malos perceptores y/o en los casos cuyo plan de acción se base en los valores de FEM. Normalmente se aconseja su descripción y aprendizaje a partir de una segunda visita cuando no se aprecia mejoría tras un tratamiento aparentemente correcto. Es necesario enseñar la técnica de forma práctica y no sólo con impresos o verbalmente. Es aconsejable entregar a la familia instrucciones escritas, con indicaciones de cómo cumplimentar el diario, cómo interpretar los valores y cómo actuar según los mismos una vez conocido su mejor valor personal.
5.Conocimiento sobre el tratamiento farmacológico. El niño y su familia han de saber para qué sirven los broncodilatadores y los antiinflamatorios y conocer sus diferencias, así como los posibles efectos secundarios. Es imprescindible un compromiso mutuo con el cumplimiento, para lo cual es conveniente obtener y resolver las dudas, creencias y temores acerca de los posibles efectos secundarios. Es aconsejable utilizar gráficos, dibujos de cómo actúan los fármacos. Hay que comprobar la comprensión (si distinguen o no los fármacos, las dosis y su frecuencia) y la técnica inhalatoria en todas las visitas. Es importante que interioricen la idea de no suspender el tratamiento de mantenimiento. Finalmente, las decisiones, previamente pactadas y entendidas, deben reflejarse en un informe escrito.
6.Autocontrol del asma. Mediante el autocontrol tanto el niño mayor como la familia tomarán decisiones autónomas basadas en la información y educación progresivas. El programa de autocontrol se basará en el reconocimiento de los síntomas, acciones que hay que seguir y medidas terapéuticas que deben adoptarse. Los planes de acción estarán basados en síntomas, en las medidas del FEM, o en ambos, elaborándose según las características individuales del paciente, como se explica más adelante en el apartado de automanejo.
7.Calidad de vida. La valoración de la calidad de vida es algo que debe formar parte de cualquier consulta con niños asmáticos. Hay que hacerlo en la primera visita (momento del diagnóstico) y en las sucesivas, pudiéndose utilizar cualquiera de las escalas publicadas. Es conveniente acordar objetivos relacionados con la calidad de vida, como la realización de ejercicio físico, actividades lúdicas u otros. En el contenido ha de incluirse la identificación de posibles problemas emocionales, de conducta o psicológicos, además de investigar trastornos de ansiedad y/o temores basados en falsas creencias. En relación a la calidad de vida conviene estimular la práctica de ejercicio físico, deporte y recomendar hábitos de vida positivos en relación al asma sobre todo en la adolescencia61-64.
Metodología
La educación en asma se puede realizar a través de diferentes métodos65. Ha quedado claro que los programas educativos basados exclusivamente en la información consiguen aumentar los conocimientos pero no mejoran los resultados en términos de salud66. Los que son verdaderamente eficaces son los que incorporan los cuatro componentes que señala Gibson: información, autocontrol (a través de los síntomas y/o FEM), revisiones periódicas y un plan de acción escrito con el fin de que el paciente sea capaz de manejar su asma13,15,67.
La educación debe ser progresiva, secuencial, organizada y estructurada en un programa, con posibilidad de refuerzos periódicos, bien en la consulta programada bien en otros momentos porque cualquier ocasión puede ser aprovechada para ejercer alguna acción educativa (ventana de la oportunidad)68. Aunque no se ha demostrado cuál es más efectivo, teniendo en cuenta la variabilidad intersujeto del asma, consideramos que lo más apropiado es que sea individual, personalizada, centrada en al paciente pero complementada con intervenciones grupales13,41. Ha de iniciarse en el momento del diagnóstico (primera consulta), en la que se enseñarán los conocimientos básicos (lo básico y relevante para su asma), y se continuará en las sucesivas visitas completando, progresivamente, la información, la enseñanza y el aprendizaje hasta conseguir un mayor compromiso y el automanejo. En todas las visitas hay que repasar lo aprendido en la anterior, recordando constantemente lo más importante, y con refuerzos positivos (felicitar por lo conseguido) evitando en todo momento culpabilizar por las omisiones o las acciones incorrectas. Cualquier contacto con el niño y su familia, fuera de las visitas programadas, puede ser aprovechado para reforzar algunos mensajes educativos53-55,68,69.
Ha de adecuarse a las características del estadio del desarrollo cognitivo del niño y de su familia y ser participativo favoreciendo la motivación a aprender e induciendo a la participación activa con el fin de que vaya asumiendo el control autónomo de la enfermedad70. A partir de cierta edad, y siempre en la adolescencia, hay que integrar al niño como persona independiente y autónoma en el proceso de acuerdos y toma de decisiones, fomentando y reforzando sus capacidades para que se sienta verdaderamente responsable de su cuidado53,71.
El proceso educativo tiene que ir transformando la idea del "cumplimiento de lo prescrito" hacia la idea de "concordancia", es decir, hacia el hecho de la corresponsabilidad del paciente y su familia en el manejo del asma, para que puedan tomar decisiones autónomas. Ello implica, a veces, aceptar, al menos temporalmente, objetivos menores, terapias alejadas de lo óptimo con la idea de no perder la relación y la confianza del niño y su familia72,73. La confianza es un elemento fundamental que se consigue a través de la entrevista motivacional desarrollando una comunicación adecuada centrada en el paciente.
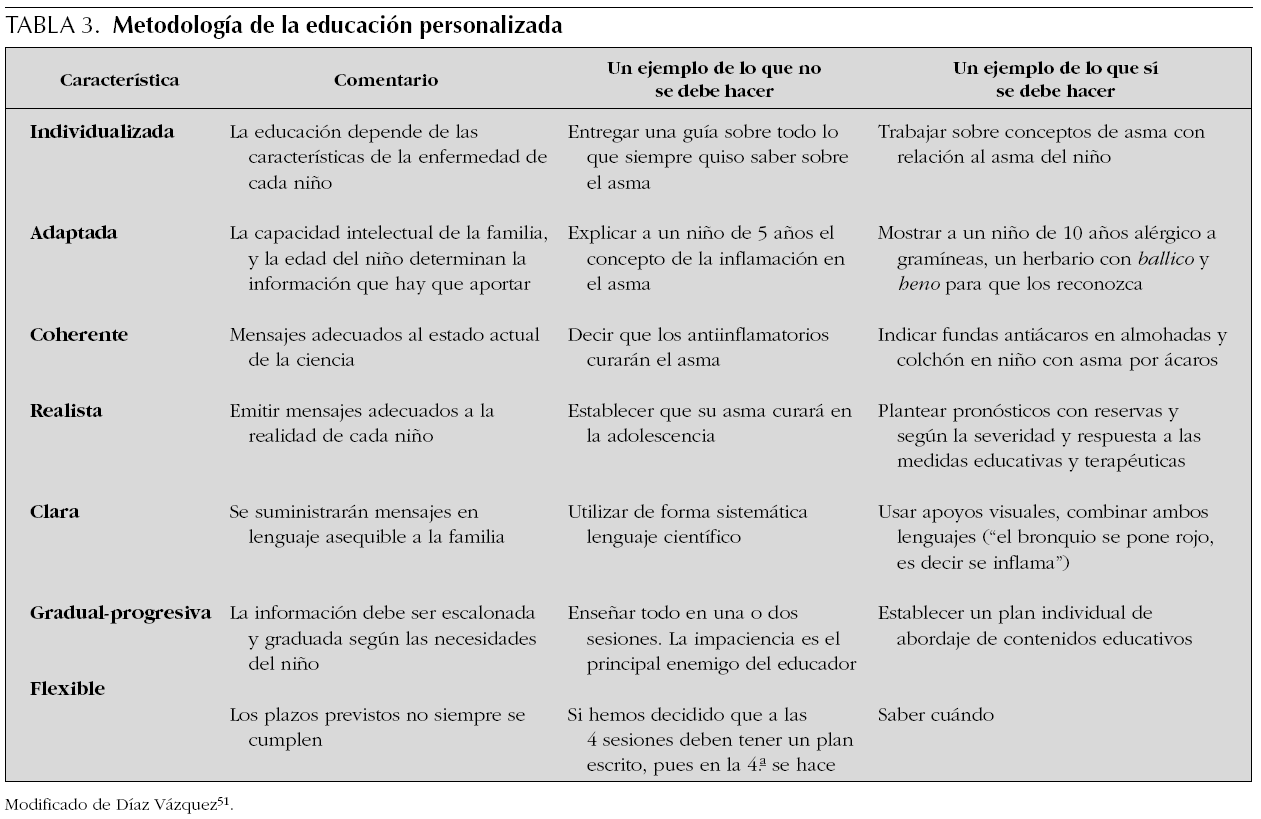
De forma esquemática se señala las características de la educación personalizada (tabla 3)51.
La educación en grupo se considera como un refuerzo a lo anterior y se ha considerado como muy útil74. En la actividad grupal se realiza educación a pacientes en grupos, y en el caso de niños pequeños a sus cuidadores. Su principal aportación es la de incluir aspectos como la socialización del padecimiento, el intercambio de experiencias, la ayuda del grupo y el estímulo para modificar actitudes o conductas 75. Es un método que hay que introducir cuando ya se han impartido y asimilado un mínimo de conocimientos básicos. Por tanto, es un método educativo complementario que no debe sustituir a la educación individual. En la literatura médica se encuentran trabajos que comparan los resultados conseguidos con educación individual y con actividades grupales y no hay evidencias de que la educación individual presente ventajas claras sobre la grupal ni viceversa76. En cambio cuando se compara la realización de actividad grupal frente a no hacer nada en pacientes asmáticos, se evidencia menor número de visitas a urgencias y menor número de días con limitación en sus actividades77. En nuestro medio existen grupos trabajando en esta línea78,79 algunos de los cuales presentan buenos resultados80,81.
Recursos
En la tabla 4 se relacionan una serie de herramientas educativas útiles que facilitan la adquisición de conocimientos y mejoran las habilidades de los pacientes53,56,82.
Ámbitos
La educación del paciente con asma se debe impartir en cualquier contacto que tenga con el sistema sanitario53,68. La responsabilidad mayor de la educación recae sobre el equipo de atención primaria que atiende al niño desde su nacimiento (médico-enfermera), pero esto no atenúa la responsabilidad de otros profesionales que atienden al paciente. Tanto neumólogos y alergólogos que estudian a los pacientes en consultas externas, como médicos y enfermeros que trabajan en los servicios de urgencias y sala de hospitalización tienen su parte de trabajo.
Todos estos profesionales deben proporcionar un mensaje unitario en los contenidos educativos que hay que impartir al paciente, aunque cada uno de ellos tiene un protagonismo mayor en diversos aspectos de la educación según el ámbito donde trabaja83-86.
En la medida que el equipo de atención primaria se sitúa como referente en el control del paciente con asma, su carga de responsabilidad en la educación es mayor, por lo que pediatra y enfermera se asegurarán de que todos los contenidos educativos que precisa el paciente y su familia sean impartidos.
Cuando se produzca una derivación del paciente de un ámbito a otro en el informe de derivación se debe dejar constancia de aspectos educativos que han sido tratados por el profesional que escribe el informe de derivación o respuesta, según se trate. Así debería contemplarse en el informe si conoce y evita los factores desencadenantes, la adherencia al tratamiento, la realización de la técnica inhalatoria y grado de autonomía que va alcanzando, para que haya continuidad en el proceso educativo del paciente, evitando la desautorización y la falta de concordancia entre profesionales de los diferentes niveles.
Fuera del ámbito sanitario la educación de los asmáticos se debe impartir en otras áreas. Los campamentos para asmáticos es otro de los escenarios donde se puede realizar educación, donde los niños están en contacto con la naturaleza, sin la sobreprotección de sus padres y compartiendo vivencias con otros niños, lo que puede facilitar el desarrollo de autonomía y la motivación para los autocuidados. En la actualidad, aún tenemos una asignatura pendiente que es la integración del colegio o instituto donde el niño asiste en la educación y seguimiento de su asma, ya que durante las horas que el niño o adolescente se encuentra en la escuela, se pueden presentar síntomas. Por ello, es necesaria la colaboración del profesorado que debe recibir formación sobre asma. En otros países, se han descrito experiencias educativas en las que el niño también recibe educación en asma en grupos dentro del ámbito escolar87.
Resultados y evaluación
La evaluación consiste en determinar en qué medida se han logrado cada uno de los objetivos, la calidad de las técnicas de enseñanza y de los docentes. Es un proceso continuo, se fundamenta en criterios objetivos, se elabora en común y mide la conducta de los pacientes, la eficacia de los profesionales que enseñan y la calidad del programa.
La evaluación debe comenzar por una definición clara de los objetivos. No se puede medir una cosa si no se ha definido previamente lo que se desea medir.
En función de la evaluación hay que reajustar la secuencia educativa, teniendo en cuenta el ritmo de aprendizaje y las peculiaridades personales del paciente56.
Barreras a la educación
A lo largo del desarrollo del proceso educativo se han de superar una serie de dificultades, algunas relacionadas con el profesional y el sistema sanitario, y otras con el niño y su familia.
Barreras del niño y su entorno familiar
Abarcan las dificultades personales del niño y su familia y las debidas a factores ambientales (culturales y socioeconómicas). Según algunas publicaciones el asma afectaría en mayor grado a la población de nivel económico bajo o perteneciente a minorías étnicas. En esa población el problema se agrava ya que pueden presentar problemas de comprensión de la enfermedad, por la falta de cultura en salud, además de problemas económicos. Al contrario de lo que ocurre a menudo, mayor dedicación al diálogo y a la educación en pacientes y familias con mayor nivel cultural, son aquellas familias socialmente más desfavorecidas y de mayor riesgo social, y que tienen mayor morbilidad (más crisis, más ingresos, etc.), las que necesitan más información, dedicación y tiempo54,88 (tabla 5).
Para resolver estas dificultades existen algunas fórmulas que han mostrado cierta utilidad89:
Información interactiva y bidireccional de los pacientes al profesional y de éste al niño y su familia. Mejoran el conocimiento y la interrelación y el paciente participa en la planificación de objetivos y en la toma de decisiones. Como consecuencia, se hace comprender al niño y su familia su papel en el manejo y control del asma. No sólo se debe enseñar (transmitir información) sino también educar para adoptar un comportamiento adecuado del niño y su familia frente a situaciones cotidianas: reconocer los síntomas, comprender la acción de los diferentes tipos de fármacos y utilizarlos correctamente y tomar decisiones apropiadas sobre cuándo acudir a los servicios de urgencias.
Motivación. Desempeña un papel esencial. Depende de diversos aspectos como los conocimientos, las creencias y las experiencias previas, así como de la percepción de vulnerabilidad o de los beneficios de la intervención, y de los cambios de estilo de vida que quizás han de ser necesarios para mejorar. Hay que proporcionar estímulos positivos para poder llevar a cabo su papel en el manejo y control del asma, pudiéndose emplear para ello determinadas técnicas90.
Intervención psicosocial. El niño asmático, en general, y el adolescente asmático, en particular, es susceptible de ser considerado de alto riesgo (conductas de riesgo, sentido de la invulnerabilidad) y candidato a precisar intervenciones psicosociales54 como se señala en el apartado correspondiente.
Barreras del profesional y sistema sanitario
Una de las primeras barreras del profesional sanitario para la educación se debe a la práctica médica basada en el tradicional "modelo autoritario" y paternalista: exclusión del paciente en la planificación de objetivos y en la toma de decisiones41,91 (tabla 6).
Algunas de estas barreras requieren soluciones individuales de manera que será el propio profesional de forma voluntaria quien modifique las actitudes precisas. En otros casos serán precisos cursos de formación específica en conocimientos del asma, en entrevista clínica motivacional y en técnicas de educación y comunicación, cuya eficacia ya ha quedado demostrada92-94. En la entrevista clínica motivacional siempre deben estar presentes los siguientes elementos básicos: establecer una relación de confianza, investigar y conocer las expectativas, temores y creencias del paciente y familia sobre diversos aspectos del asma, utilizar un lenguaje sencillo, acordar y concretar objetivos especificando por escrito "lo que hay que hacer, cuándo y cómo", demostrar el manejo de la técnica inhalatoria, repetir de forma oral y por escrito, empatizar con credibilidad hacia el paciente, reforzar positivamente, pedir alternativas para solucionar problemas que surjan.
Por último, algunas barreras se podrán eliminar aumentando los recursos del sistema sanitario.
Aspectos psicológicos
El impacto psicológico de la enfermedad crónica sobre el niño y su familia, es un tema de gran interés que ha sido motivo de estudio e investigación95,96. Como consecuencia de su enfermedad, los niños con enfermedades crónicas en general y con asma en particular, presentan una limitación de su actividad física y de otras actividades de la vida diaria97-99, lo que provoca una mayor incidencia de problemas psicológicos, altos niveles de estrés, problemas de conducta y desajuste social100,101. Por otra parte se sabe que algunas exacerbaciones están provocadas por cambios emocionales o problemas psicológicos102,103. Esta relación entre factores psicológicos y asma parece tener una base biológica como ha quedado patente tanto en estudios experimentales104 como clínicos105.
Un aspecto trascendental es el de conocer cómo los pacientes perciben sus síntomas. Algunos relacionan la gravedad de su estado con la aparición de la dificultad respiratoria, recurriendo a la intervención terapéutica en función de la percepción de este síntoma106. Existe una gran variabilidad interindividual en cuanto a la percepción de los síntomas, lo que podría conducir a la conclusión que los síntomas no representarían índices fiables del estado subyacente, sino que estarían ligados, más bien, a la concepción personal que el paciente tiene de su estado107. La percepción de los síntomas va a determinar la decisión de tratar o no, por lo que es preciso identificar adecuadamente este hecho para modificar conductas terapéuticas107. En estos casos de mala percepción, las medidas de FEM podrían ser un instrumento adicional útil por lo que el profesional deberá enseñarles no sólo a medirlo, sino a interpretar los resultados para tomar decisiones correctas y, de este modo, aumentar el sentido de la eficacia personal108.
En relación a las emociones, es conocido que existe una relación entre ellas y el asma. Por una parte, las emociones pueden desencadenar una crisis y por otra pueden ser consecuencia de la enfermedad109.
Una de las variables que ha demostrado mayor relevancia en la evolución del asma es la dimensión pánico-miedo. Se trata de una emoción que puede tener un importante papel en el desencadenamiento y agravamiento del asma y hace referencia al estilo o la manera de enfrentarse a la enfermedad crónica, habiéndose descrito que un ataque de pánico con hiperventilación puede preceder una crisis de asma110, aunque es conocido que los síntomas del pánico, con o sin hiperventilación pueden ser confundidos con los síntomas del asma y provocar un tratamiento farmacológico excesivo. Los estudios en niños asmáticos presentando niveles elevados de pánico, demuestran que estos niños tienen tendencia a declarar más síntomas que los otros y que en concreto a ellos se les han prescrito corticoides en mayor cantidad. Por el contrario, los pacientes con bajas puntuaciones en la escala de medición de este fenómeno, tienden a negar y minimizar su incomodidad física y sus síntomas e ignoran la importancia de su enfermedad, mostrando un patrón de baja adherencia al tratamiento111. Por otra parte, el pánico parece comportar un mayor riesgo de hospitalización112 sobre todo si está asociado a ansiedad. El grado de ansiedad influye en el cumplimiento de la medicación interfiriendo con la medicación en las crisis, en el tratamiento de mantenimiento y en la utilización de los recursos médicos113.
De todos los trastornos psicológicos, la depresión es el que con más frecuencia está asociada al asma. La comorbilidad psiquiátrica está relacionada a fracaso escolar y a la falta de cumplimiento terapéutico114.
Los trastornos de comportamiento en niños asmáticos son más frecuentes que en otras enfermedades crónicas, existiendo una correlación con alteraciones familiares, y con la presencia de patología psicopsiquiátrica en los padres. Las conductas de sobreprotección también son más marcadas cuando el asma aparece en los niños pequeños115.
En cuanto al manejo de estos problemas, lo primero es evaluar la adaptación emocional del niño que vive la enfermedad y la de los padres así como la propia relación padres-hijo, sin olvidar la investigación de alguna psicopatología que pudiera existir116.
Han sido diferentes las intervenciones psicológicas que se han planteado y utilizado para minimizar o solucionar estos problemas. Incluyen terapias de conducta, terapias cognitivas, técnicas de relajación, psicoterapia psicodinámica y el counselling tanto en grupos como a nivel individual. La guía británica7 señala que estudios limitados sobre hipnosis y terapia familiar aportan posibles beneficios con estas intervenciones. Los tratamientos más eficaces podrían ser la reestructuración cognitiva y la exposición, mientras que la técnica de relajación se ha demostrado ineficaz117. La reestructuración hace referencia a un conjunto de técnicas para modificar las creencias de los sujetos y su interpretación de los estímulos ansiógenos. Las tasa de éxito de estos tratamientos son del 85 % sin recurrir a ansiolíticos118 y se realiza por psicólogos o psiquiatras experimentados.
La exposición se refiere a la presentación al paciente de ideas, imágenes o experiencias que provoquen su ansiedad. Cuando la exposición es suficientemente prolongada, disminuye la ansiedad.
En una reciente revisión sistemática de intervenciones psicológicas de niños con asma, se reafirma la idea de que los problemas psicológicos necesitan ser identificados y valorados como parte del manejo del asma. Sin embargo, el análisis colectivo de las intervenciones psicológicas para niños con asma fue difícil de valorar debido a la diversidad de técnicas usadas y la multiplicidad de medidas de seguimiento, por lo que todavía está por investigar y definir el verdadero papel que tienen determinadas intervenciones psicológicas119. Así pues, se hace necesario un programa de investigación evaluando éstas y otras intervenciones psicológicas para niños con asma con el fin de identificar las más apropiadas.
Comunicación médico-paciente
Para conseguir una alianza o asociación entre el médico y el paciente y su familia ha de establecerse una adecuada comunicación entre ellos. En la actualidad se dispone de sofisticadas tecnologías que pueden ser utilizadas para el diagnóstico y tratamiento del asma, pero la comunicación interpersonal es la primera y principal herramienta para intercambiar información entre el médico y el enfermo120.
Cuando se habla de comunicación se pueden distinguir tres objetivos: la creación de una buena relación interpersonal, el intercambio de información y la toma de decisiones médicas121. Una adecuada interrelación personal es un prerrequisito para una correcta asistencia. El diálogo es el principal ingrediente en la asistencia médica siendo el instrumento fundamental por el que se establece la relación médico-paciente y por el que se consiguen los objetivos terapéuticos. Mientras que algunos autores ciñen la relación interpersonal a las buenas maneras, otros consideran que la misma debe estar centrada en la empatía, el respeto, la autenticidad, la aceptación mutua y la cordialidad. Otros, sin embargo, van más allá, considerando la relación entre iguales. De esta forma, en una relación en la que el paciente es el centro, éste expresa, no sólo los síntomas, sino sus creencias y expectativas. Se trata de una relación en la que el paciente es el experto en algunas áreas (síntomas, preferencias, preocupaciones) y el médico lo es en otras (la enfermedad, el tratamiento), integrando o reconciliando ambas122.
Para conseguir la mayor efectividad en el tratamiento, el médico ha de intentar obtener del paciente sus percepciones, creencias y expectativas acerca de la enfermedad que le afecta, el asma en este caso.
El intercambio de información, como objetivo básico, consiste en la información que se aporta y la que se da. Desde el punto de vista del médico, éste necesita la información para poder establecer un correcto diagnóstico y un plan de tratamiento. Desde el punto de vista del paciente se pueden considerar dos necesidades: la de conocer y comprender por un lado y la de creer en lo conocido y entendido.
El tercer objetivo de la comunicación sería el de conseguir que la toma de decisiones médicas sea compartida entre el médico y el paciente-familia. El modelo tradicional, paternalista, en el que el médico es el que sabe y toma las decisiones ha de ser desterrado, para pasar a un modelo en el que el paciente es el centro y protagonista principal. Es evidente que, para ello, el paciente y su familia han de estar correctamente informados lo que en ocasiones no es tarea fácil. Por otra parte, dada la facilidad de acceso que hoy disponemos a muchas fuentes de información, es frecuente que algunas de ellas sean erróneas con lo que, a veces, la primera labor sea la de desmontar falsas creencias.
Algunos estudios han demostrado que la calidad de la comunicación influye de manera decisiva en la salud del paciente123. La mejora de las habilidades de comunicación por parte del médico conduce a un mejor manejo de la enfermedad con una mayor satisfacción por parte del paciente39,93. El adiestramiento en habilidades de comunicación en los pacientes es efectiva, aumentando la adherencia y mejorando la salud de los mismos124.
Sin embargo, en la práctica diaria, los problemas de comunicación son realmente trascendentes y la calidad de la misma está íntimamente relacionada con el estado de salud125. Para mejorar esa calidad es preciso aprender determinadas habilidades ya que la mera experiencia no es suficiente. Desafortunadamente la comunicación como elemento vital en la relación entre el médico y el paciente sigue sin tener la consideración adecuada en los planes formativos pregrado y posgrado.
Frente al modelo de atención al paciente basado en la tecnología y centrado en la enfermedad, desde hace unos años va adquiriendo fuerza el modelo de asistencia centrado en el paciente126. Aunque el marco teórico e incluso práctico de este concepto está siendo estudiado y debatido127 se pueden considerar cuatro elementos básicos en el mismo: comunicación con los pacientes, asociación, promoción de la salud y asistencia médica. En este modelo se tienen en cuenta las expectativas del paciente, sus creencias y preocupaciones respecto a su enfermedad, además de la comprensión de sus circunstancias personales. La capacidad de informar sobre aspectos de la enfermedad, la de intentar un ámbito común en el que se consigan acuerdos para la toma de decisiones corresponsable teniendo en cuenta, también, los objetivos del paciente son, a su vez, elementos básicos de este tipo de atención128,129. Como señala Irwiin, las tres "c" de la asistencia centrada en el paciente (comunicación, asistencia continuada y concordancia) deberían constituir elementos básicos en el manejo del asma.
Una revisión de la Cochrane concluye que en este modelo de atención hay alguna evidencia del impacto positivo en la atención y satisfacción del paciente. Sin embargo, la evidencia es insuficiente para sacar conclusiones acerca del impacto real en la salud y conducta de los pacientes por lo que se necesita investigación adicional130.
Al contrario que en los adultos, son escasas las publicaciones sobre el tema de la comunicación en el ámbito pediátrico131-136. En éste la relación es más compleja dada la presencia tanto del niño como de los padres teniendo que adaptar las claves de comunicación a ambos. Como demuestran algunos autores, la comunicación es principalmente instrumental y es el pediatra el que dirige el diálogo habiendo muy poca participación por parte del niño136. Es preciso incrementar esa participación por lo que el pediatra ha de aprender a comunicarse (adiestramiento en habilidades de comunicación), no sólo con los padres sino también con los niños-adolescentes en función de su desarrollo cognitivo. Son necesarios estudios que nos ayuden a entender el papel de los niños en la comunicación con sus pediatras, para establecer pautas y recomendaciones concretas137.
Los componentes de una comunicación eficaz deben incluir: la información por parte del paciente o su familia de los aspectos clínicos, sociales, etc.; el desarrollo de una relación cordial, cómoda; la participación del paciente en la toma de decisiones y la satisfacción del mismo. Para ello es importante que haya un ambiente físico apropiado garantizando la privacidad y procurando que sea confortable. Hay que establecer una relación afectuosa desde el primer momento con un contacto ocular y dando la bienvenida de una manera adecuada (formal o informal) utilizando el nombre del paciente y expresando interés por el mismo. La comunicación no verbal (lenguaje corporal, tono de voz, etc.) es algo que no se debe olvidar lo mismo que la forma de estar en los momentos de silencio. Escuchar activamente, es decir, observar con la mirada, atender, centrarse en el paciente tiene enorme importancia porque expresa interés y ello es percibido como positivo por el paciente. El mostrar respeto y empatía son elementos claves de las relaciones interpersonales. La empatía es la capacidad de ponerse en el lugar del paciente, entender sus sentimientos, sus razones, sus temores. No significa estar de acuerdo con la opinión o conducta del paciente, sino su comprensión y que el paciente perciba que se le está entendiendo138.
Para una comunicación eficaz es preciso mantener una conversación interactiva. Es necesario también investigar las preocupaciones, creencias y expectativas a través de preguntas sencillas y relacionadas con su experiencia (sobre la vida diaria y sus limitaciones), incidiendo con habilidad sobre los aspectos positivos para reforzarlos sin censurar sus acciones. Es preciso descubrir los objetivos del paciente y llegar a acuerdos sobre los mismos intentando superar las limitaciones de la vida diaria. Es conveniente y eficaz adaptar el plan terapéutico simplificándolo lo más posible. Hay que motivar aumentando la autoconfianza, mostrándole su capacidad de gestionar su propio proceso o el de su hijo. Se debe hablar del cumplimento y de sus dificultades. Es básico finalizar la consulta verbalizando y resumiendo todo lo dicho y pactado.
De forma esquemática en la tabla 7 se recogen una serie de medidas generales para mejorar la comunicación con los pacientes y sus familias54. Para suministrar información hay que saber que únicamente hay que enseñar sólo lo necesario y adaptado a la realidad del individuo evitando generalidades. La información ha de ser sencilla, breve e interactiva (hay que comprobar que entiende lo que se transmite) recalcando lo más importante al principio y al final, apoyándose en material escrito y repitiendo los mensajes en las visitas sucesivas para reforzarlos.
Adherencia-concordancia
Concepto
El médico, hasta no hace muchos años, había dado por sentado que sus prescripciones se cumplían de forma correcta. Sin embargo, durante los últimos 40 años ha aumentado progresivamente la preocupación sobre la certeza de este hecho y sobre la necesidad de reducir al máximo la posible falta de cooperación de los pacientes. Ello adquiere especial interés en niños, por la dependencia hacia sus padres y en tratamientos crónicos, como ocurre en la terapéutica antiasmática139.
La adherencia terapéutica se define como el grado en que el comportamiento de una persona (tomar el medicamento, seguir un régimen alimentario y ejecutar cambios del modo de vida), se corresponde con las recomendaciones acordadas con un prestador de asistencia sanitaria. Se diferencia del cumplimiento u observancia terapéutica, términos utilizados anteriormente, en que requiere la conformidad del paciente con respecto a las recomendaciones, los pacientes deben ser socios activos con los profesionales de la salud en su propia atención y esa buena comunicación entre ambos es un requisito esencial para una práctica clínica efectiva140. Otros autores, defienden la utilización del término concordancia, ya que para ellos adherencia representa una visión sesgada de la situación. Se sigue manteniendo la enorme distancia entre el médico y el paciente. El médico decide lo que hay que hacer y se pretende que el paciente "se adhiera" a ese curso de actuación. Concordancia significa un esfuerzo por ambas partes; por parte del paciente a la hora de intentar comprender mejor y seguir las recomendaciones del médico, pero también por parte del médico, del que se espera un esfuerzo adicional por comprender y adaptarse a la comprensión de la situación por parte del paciente, sus expectativas y sus prioridades (que no coinciden siempre con las del profesional sanitario, etc.)141.
Tipos de incumplimiento
Algunos autores han intentando clasificar distintas categorías de incumplimiento (falta de adherencia o de concordancia) en los siguientes términos: primario, cuando el paciente decide no tomar la medicación o no acudir a las citas, secundario, cuando no toma el tratamiento prescrito. Este tipo se puede clasificar, a su vez, en intencional, por desacuerdo con el diagnóstico y/o con el tratamiento y no intencional, porque no se ha comprendido qué se debe hacer, o cómo y cuándo hacerlo o simplemente por olvido142. Otros autores señalan que también se produce incumplimiento en los casos de abuso de la medicación139. Es corriente responsabilizar sistemáticamente al paciente y a su familia de la falta de adherencia, cuando en realidad es un problema de corresponsabilidad en el que están implicados, no sólo el paciente y su familia sino también el médico, la enfermera, el educador, el farmacéutico, etc., y por tanto puede ser debida a incompetencia del médico. La ausencia de concordancia es un reflejo de la falta de comunicación y sintonía entre las partes142.
Extensión de la falta de adherencia o incumplimiento
En general es alta, aunque los resultados varían de unos trabajos a otros por la influencia de diversos factores: diferencias metodológicas, características de la muestra y de la población estudiada, enfermedad que se trata, tipo de tratamiento, duración del mismo y otros139. En trabajos realizados en pacientes asmáticos la adherencia al tratamiento es generalmente mala oscilando entre el 11,1 y el 85 %143-155.
Factores determinantes del incumplimiento
Los factores que influyen en la adherencia al plan terapéutico acordado son múltiples. Se destacan:
1.Factores relacionados con el paciente y su familia. La negación o de aceptación de la enfermedad. El conocimiento, o mejor el desconocimiento, previo que se tiene de la enfermedad. Las creencias y la percepción erróneas que el paciente-familia tienen de su enfermedad. Determinadas actitudes hacia las medicaciones (p. ej., corticofobia, temor a los efectos secundarios, temor a la posibilidad de adicción, confianza en medicina alternativas). La edad, la adolescencia es una época de riesgo especial que requiere una mayor supervisión.
2.Factores relacionados con la enfermedad. Algunos autores señalan que el grado de severidad no guarda relación con la adherencia, pero otros han encontrado cierta relación con el asma leve e incluso con la severa. Más trascendente es quizás el carácter crónico de la enfermedad y el estigma social que ello pudiera implicar.
3.Factores relacionados con el tratamiento. La duración prolongada del tratamiento modificador, la complejidad del mismo, los posibles efectos secundarios y el coste.
4.Factores relacionados con la relación médico-paciente. La falta de seguimiento periódico, el cambio de médico, el desinterés del mismo, pero sobre todo la falta de confianza mutua.
5.Factores psicosociales. Problemas en el entorno familiar, diferencias de criterio de los padres, la ansiedad, disfunciones psicológicas (depresión) y déficit intelectual. También el bajo nivel socioeconómico y cultural se comportan, en ocasiones, como barreras139,142,156.
Métodos de valoración de la adherencia
La valoración de la adherencia es muy compleja y ningún método puede, por sí sólo, considerar todos los aspectos de la misma. Se han propuesto diversos métodos:
1.Métodos directos: se trata de la medición directa de los niveles del fármaco utilizado en líquidos biológicos del paciente (posible en el caso de la teofilina). Estos métodos son más objetivos y obtienen mayores índices de incumplimiento. Como limitaciones destacamos que la mayoría son invasivos y por tanto molestos para el paciente, si se realizan regularmente pueden dar falsos cumplimientos y son útiles para la detección de fármacos tomados recientemente.
2.Métodos indirectos:
a)Informe por el propio paciente u otras personas (familiares, enfermeras, médicos). Sobreestima el cumplimiento. Sus limitaciones dependen de la identidad y destreza del entrevistador y de la memoria y temor del paciente. Sus ventajas son que proporciona información sobre el origen del incumplimiento, es poco costoso y más fiable cuando el paciente asegura no cumplir. En este caso, posteriormente los pacientes son más colaboradores.
b)Medición de la medicación consumida: recuento de comprimidos, envases, inhaladores, pesado de los cartuchos presurizados consumidos o recuento de las dosis utilizadas si el dispositivo está provisto de un contador. Se trata de un método simple, objetivo e inexacto por la posibilidad de errores del farmacéutico al expender la receta, engaños intencionados del paciente, olvidos de los envases al acudir a la visita, porque la falta de comprimidos no garantiza que los haya ingerido y además el mismo medicamento puede ser compartido por varias personas de la familia. En el caso de dispositivos con contador de dosis también pueden ser objeto de manipulación, aunque es un método mejor, muy especialmente si el contador solamente corre cada vez que el paciente inhala como ocurre con el dispositivo Novolizer®.
c)Dispositivos electrónicos que registran la utilización del inhalador. Han sido usados en el contexto de ensayos clínicos y otros estudios de investigación, son un método preciso, pero no están disponibles en la práctica clínica.
d)Recuento de recetas consumidas.
e)Resultado del tratamiento, aparición de efectos indeseados. Ambos métodos imprecisos, poco fiables y subjetivos.
f)Cuestionarios o tests para valorar la adherencia, como el de Morinsky-Green, y el de Haynes-Sackett, diseñados originalmente para estimar la adherencia al tratamiento de la hipertensión arterial. El test de Morinsky-Green consta de 4 preguntas: ¿Se olvida usted algunas veces de tomar la medicación?, ¿la toma a las horas indicadas?, ¿la deja de tomar cuando se siente bien?, y ¿la deja de tomar si alguna vez le sienta mal? Se considera un probable buen cumplidor al que contesta "correctamente" a las 4 preguntas. En el test de cumplimiento autocomunicado de Haynes-Sackett, el profesional, comenta en primer lugar "la mayoría de los pacientes tienen dificultades para seguir la medicación que tienen que tomar diariamente". A continuación se le pregunta: ¿Tiene usted dificultades en el cumplimiento de la toma de su medicación diaria? Y finalmente se le pregunta: a lo largo del último mes ¿en qué porcentaje calcula que ha tomado la medicación diaria prescrita? Se considera probable buen cumplidor al que contesta más del 80 % a la última pregunta139,142,157.
Desgraciadamente, la adherencia basada en cuestionarios tiende a sobrevalorar la adherencia, hasta un 50 % en comparación con la medida mediante el uso de dispositivos electrónicos que registran cada uso del inhalador154, o mediante el cálculo de las dosis consumidas mediante el recuento de envases gastados, y de las dosis restantes en el último inhalador155.
Las recomendaciones para mejorar la adherencia-concordancia quedan reflejadas en la tabla 8139,142.
Plan de automanejo
Cómo hacer un plan de acción
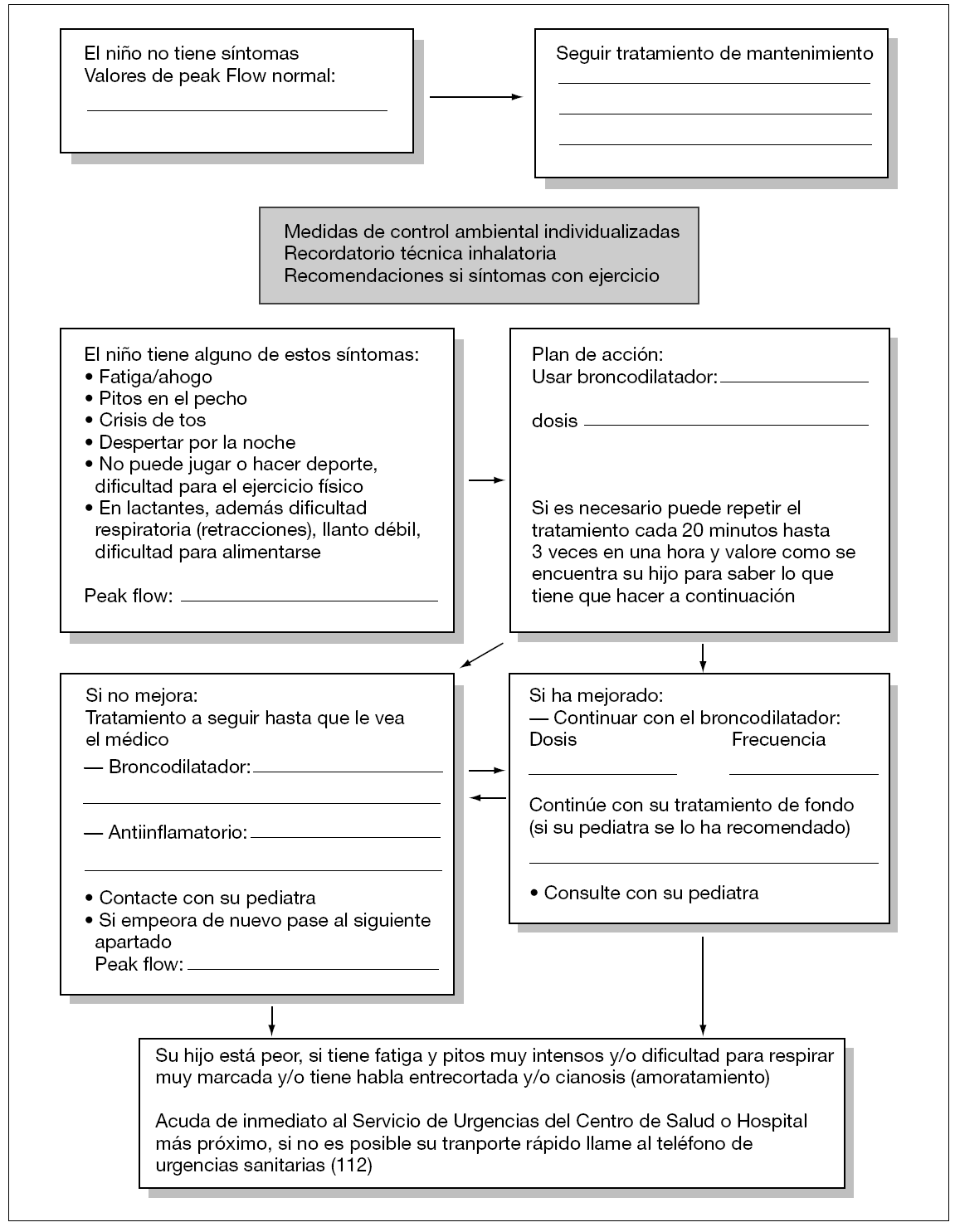
Un plan de acción es un documento pactado previamente con el paciente y/o su familia que se expresa de forma sencilla, con instrucciones concretas sobre el manejo de las exacerbaciones y sobre posibles modificaciones o ajustes del tratamiento de mantenimiento (autocontrol). Debe ser personalizado según la gravedad de la enfermedad y características de cada paciente15.
Los objetivos de un plan de automanejo son:
1.Estimular la responsabilidad en el cuidado diario del asma, compartida con el médico y/o la enfermera.
2.Adiestrar al paciente y su familia cómo puede controlar (monitorizar) su estado y en cómo reconocer precozmente las crisis o reagudizaciones, bien basándose en síntomas o en registro domiciliario del FEM.
3.Enseñar el uso del medidor de FEM (esto puede ser opcional).
4.Conocer la medicación e instrucciones precisas sobre la dosificación que hay que utilizar en las exacerbaciones según el nivel de gravedad12,158.
Antes de la elaboración de un plan hay que tener en cuenta algunos aspectos como son: a quién vamos a dirigirlo, cuáles son los requerimientos particulares del paciente, qué puntos vamos a desarrollar en el plan y establecer un plan concreto, individualizado y de fácil manejo.
Los elementos básicos de un plan de acción son los siguientes:
1.Tratamiento de mantenimiento.
2.Medidas de control ambiental.
3.Aparición de síntomas: identificación precoz y pautas que hay que seguir.
4.Manejo del medidor del FEM e identificación del valor de referencia (mejor valor personal) para modificar el tratamiento.
5.Tratamiento de la crisis.
Pueden formar parte todos ellos o realizar un plan más sencillo en función de las características del paciente, de su familia, de la severidad de la enfermedad o de otros factores. A veces con menos elementos, simplificando el plan, se consigue aumentar la efectividad del mismo159.
Niveles de intervención de un plan de automanejo
Al elaborar un plan de automanejo, hay que tomar en consideración si vamos a actuar: a nivel individual y/o familiar, dependiendo de la edad del niño.
Intervención individual
En este nivel de intervención, la información al niño es el objetivo principal. Hay diferentes aspectos o "frentes educativos" en este nivel, muy importantes a la hora del automanejo de la enfermedad160,161:
1.Identificación de los síntomas: la información dependerá de la edad el niño, evolución clínica y tipo de asma.
2.Actitud ante el inicio de una crisis: dependerá de si el niño está solo, en el colegio o en casa, de la edad del niño, si habitualmente tiene acceso a la medicación o no.
a)Si está realizando actividad física dejar de hacerla, y tranquilizarse.
b)Si es un niño que habitualmente lleva el broncodilatador en su mochila, o tiene acceso a ella en el domicilio, administrarla dependiendo de las pautas.
c)Notificar a un adulto inmediatamente.
3.Conocimientos básicos acerca de su medicación: saber distinguir entre el tratamiento de mantenimiento y el de rescate.
Intervención familiar
Los aspectos de la enfermedad que se deben incluir en la información a los padres o cuidadores para lograr un manejo adecuado son los siguientes162,163:
1.Fase de mantenimiento.
a)Qué medicación y a qué dosis debe tomar diariamente de tratamiento preventivo.
b)Qué desencadenantes debe evitar.
c)Qué medicación usar como rescate ante síntomas ocasionales.
d)Si debe tomar medicación broncodilatadora ante actividades extraordinarias y cuál.
e)Cómo monitorizar su estado basal (síntomas o mediciones de FEM).
2.Fase aguda o crisis:
a)Cómo reconocer un empeoramiento (síntomas o registros de FEM): igual que hablamos para el niño en la identificación de síntomas, nos ayuda la historia clínica: los síntomas cardinales son la tos, sensación de falta de aire en el niño mayor, ritmo de respiración, signos de dificultad respiratoria: uso de musculatura intercostal, supraesternal, que adquiere especial importancia en el lactante. Todos estos signos los debemos hablar con los padres para su detección precoz y poder actuar en consecuencia.
b)Establecer una serie de niveles de gravedad y establecer cómo actuar en cada uno de ellos. Como nivel de gravedad nos referimos al nivel de síntomas o función pulmonar que determinará cuándo activar el plan de acción (p. ej., en el sistema de semáforos los niveles son tres: zona verde, amarilla y roja)11,15.
c)Uso de medicación de rescate en domicilio y valoración de la respuesta.
Para los planes de acción individualizados, el uso de 2-4 niveles para aumentar el tratamiento con glucocorticoides inhalados (GCI) y orales mejora de forma consistente los resultados de asma. Los planes de acción basados en el mejor FEM personal parecen tener mejores resultados que los basados en el porcentaje del FEM teórico11,164.
Una reciente revisión Cochrane realizada por Bhogal et al165 analiza el papel de los planes de acción escritos (PAE) para el asma en niños. Evalúan el efecto independiente de "proporcionar frente a no proporcionar" un plan de acción escrito a los niños y adolescentes con asma y comparar el efecto de planes de acción escritos diferentes. Los autores concluyen que los PAE basados en la monitorización de los síntomas son superiores a los basados en la monitorización del flujo máximo para prevenir las visitas a urgencias, aunque no hay datos suficientes para concluir firmemente si la superioridad observada depende del mayor cumplimiento de la estrategia de monitorización, la identificación temprana del inicio del deterioro, el umbral más alto para la presentación en los servicios de atención a urgencias o las recomendaciones específicas del tratamiento165.
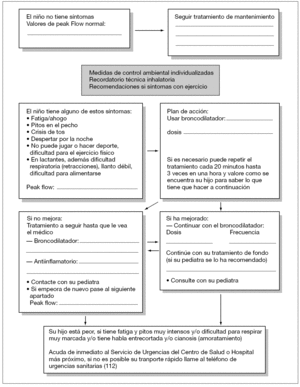
En la figura 2, se incluye una propuesta de plan de acción166.
Figura 2.Plan de acción.
Control de medidas ambientales
La evitación de desencadenantes requiere el establecimiento de una serie de conductas de evitación de alérgenos: tabaco, polvo, mascotas que afectan a los individuos de toda la unidad familiar, y puede dar origen a conflictos. Las normas de control ambiental constituyen uno de los aspectos del manejo de la enfermedad12, que ha demostrado mayor repercusión en el ámbito familiar, por lo que es aconsejable:
1.Realizar una individualización de las normas de control ambiental del niño.
2.Identificar los desencadenantes más relevantes en cada caso y analizar conjuntamente los problemas que se plantean en las medidas de control y "negociar" soluciones.
Cuando se pone en marcha un plan de acción, es preciso hacer una evaluación del mismo. Hay que evaluar los resultados en términos de salud utilizando elementos que sean objetivables como los siguientes15: número de visitas a urgencias, número de días de absentismo escolar, número de noches con síntomas y número de exacerbaciones.
Correspondencia: Dr. J. Korta Murua.
Unidad de Neumología. Servicio de Pediatría. Hospital Donostia.
P.º Beguiristain, s/n. 20014 San Sebastián. España.
Correo electrónico: jkorta@chdo.osakidetza.net
Recibido en marzo de 2007.
Aceptado para su publicación en marzo de 2007.