Presentamos una niña de 12 años que acudió al servicio de urgencias por dolor abdominal continuo que empeoraba con la micción de 9 días de evolución. Inicialmente localizado en zona suprapúbica, presentó irradiación progresiva hacia las fosas renales. Asociaba febrícula, astenia y síndrome miccional. Había sido diagnosticada 24 h antes de infección urinaria y estaba en tratamiento con cefixima por vía oral.
Antecedentes personales: apendicectomía 4 meses antes. Pielonefritis aguda a los 7 y 10 años. Menarquia a los 11 años. La última regla fue 35 días antes. Negaba relaciones sexuales. Resto sin interés.
Exploración física: peso 59,0 kg. Presión arterial 106/62 mmHg. Frecuencia cardiaca: 87 lpm. Frecuencia respiratoria: 18 rpm. Temperatura 37,4°C. El estado general era bueno. Estaba bien hidratada y perfundida. El abdomen, ligeramente distendido, era doloroso a la palpación, sobre todo en la zona suprapúbica, pero blando y depresible. La puñopercusión renal bilateral era dudosamente positiva. No presentaba otros signos de irritación peritoneal. El resto de la exploración era normal.
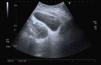
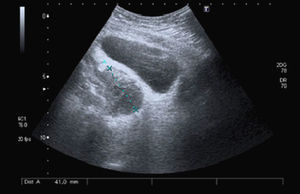
Pruebas complementarias: leucocitos: 19.500/μL (86% neutrófilos), proteína C reactiva: 36,2 mg/dl; análisis de orina: proteinuria 30 mg/dl, esterasa leucocitaria 500 células/μl, 5-10 hematíes/campo, piuria y bacteriuria; urocultivo > 100.000 UFC de Escherichia coli; prueba de embarazo, negativa. Ecografía abdominal: imagen ovalada y avascular de 8 × 8 × 12 cm en fondo de saco de Douglas (fig. 1). En el tacto rectal se palpaba como una masa fluctuante y dolorosa ventral al recto.
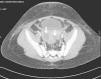
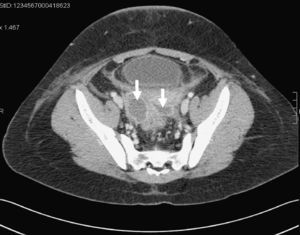
Ante estos hallazgos, pensando en una posible complicación posquirúrgica de la apendicectomía realizada meses antes, se realizó una laparoscopia, sin poder acceder a zona pélvica por adherencias en el epiplón y las asas intestinales. Debido a la imposibilidad de abordar el absceso por vía abdominal, se realizó una punción-aspiración guiada por ecografía vía suprapúbica, obteniéndose material purulento. En el mismo acto, al realizar el sondaje vesical, se objetivó salida de secreción purulenta por la vagina. Se realizó una colposcopia, hallándose un cuerpo extraño adherido a la pared vaginal anterior, envuelto en tejido de granulación. El himen estaba íntegro. Tras la extracción del cuerpo extraño (capuchón de bolígrafo azul) se administró antibioterapia por vía intravenosa durante 10 días. La tomografía computarizada a las 48 h (fig. 2) mostraba hallazgos compatibles con enfermedad inflamatoria pélvica, con absceso a nivel tuboovárico derecho, pelviperitonitis y proctitis. Presentó buena evolución clínica, siendo dada de alta 10 días después con resolución completa del absceso.
Los abscesos pélvicos pueden deberse a complicaciones de patología abdominal (enfermedad inflamatoria intestinal, infección postquirúrgica…) o de patología ginecológica (enfermedad inflamatoria pélvica…).
En este caso, dado el antecedente quirúrgico, la primera sospecha fue una complicación de la apendicectomía. Sin embargo, si se hubiera tenido en cuenta la posibilidad de patología vaginal desde la exploración inicial y realizado una exploración ginecológica básica, se podría haber orientado el diagnóstico desde el primer momento, evitando probablemente la laparoscopia.
En este caso, el origen del absceso parecía secundario a una enfermedad pélvica ascendente, iniciándose como vaginitis por cuerpo extraño. El origen de la infección urinaria pudo ser ascendente a partir de la colonización perineal por la secreción vaginal.El diagnóstico de cuerpo extraño vaginal requiere un alto grado de sospecha y en la mayoría de los casos es tardío1–3, ya que no se suele tener en cuenta en el diagnóstico diferencial inicial, fundamentalmente por tres motivos: a) es una patología infrecuente en pediatría. Se estima que supone un 4% de la patología ginecológica en menores de 14 años, siendo la edad de mayor incidencia entre los 3 y 9 años1. b) La presentación clínica puede ser muy inespecífica. Las manifestaciones más frecuentes son el sangrado y la secreción vaginal. Otras formas de presentación son dolor abdominal, infección urinaria, hematoquecia, esterilidad, etc. Pueden permanecer asintomáticas durante años1,4–8. c) Generalmente se omite el antecedente o se utilizan excusas para justificar los síntomas por vergüenza. La paciente negaba flujo o sangrado vaginal, relaciones sexuales, abuso sexual o introducción del objeto en vagina por ella misma u otra persona.
En conclusión, debemos tener en cuenta la posibilidad de cuerpo extraño vaginal en pacientes pediátricas con clínica ginecológica, infecciones urinarias de repetición o patología pélvica, y realizar siempre un examen ginecológico básico en la exploración inicial e incluir en la anamnesis datos relacionados con la actividad sexual. El tratamiento es la retirada del cuerpo extraño lo antes posible, ya que el diagnóstico tardío implica mayor probabilidad de secuelas a largo plazo, que incluyen lesiones por progresión o erosión de la vagina, recto, uretra o vejiga, que secundariamente pueden dar lugar a infecciones, estenosis, fístulas, peritonitis, abscesos pélvicos y esterilidad8–10.