Los lactantes y niños menores de 5 años constituyen un grupo de riesgo para el desarrollo de ferropenia, al conjugarse frecuentemente en ellos unos requerimientos elevados con una ingesta escasa de hierro de alta biodisponibilidad. En esta edad, la ferropenia se ha relacionado con alteraciones del desarrollo psicomotor, entre otros trastornos, y algunos de sus efectos pueden permanecer en el tiempo, a pesar de la restauración de unos adecuados niveles de hierro. Por este motivo, las estrategias encaminadas a la prevención resultan de máxima importancia.
El pilar fundamental para la prevención de la ferropenia durante la lactancia y primera infancia es una adecuada orientación dietética. Durante los primeros 4-6 meses de vida, la leche materna es capaz de cubrir adecuadamente los requerimientos, debiendo utilizarse como alternativa, en caso necesario, una fórmula fortificada. Durante la diversificación, se recomienda introducir de forma precoz los cereales fortificados y las carnes. En el niño pequeño, el consumo diario de al menos una ración de alimentos que aporten hierro de alta biodisponibilidad, combinándolos adecuadamente con otros que favorezcan su absorción, es importante para lograr la cobertura de los requerimientos. Únicamente cuando éstos no sean cubiertos por la alimentación habitual, y en determinados grupos de riesgo, se debe realizar de forma seleccionada cribado y suplementación medicamentosa.
Infants and toddlers represent a risk population for iron deficiency (ID), due to their relatively high requirements, which are frequently associated with a poor intake of iron-rich foods. A possible association between ID and impaired cognitive and psychomotor development has been described, and it has been suggested that some of these effects can be irreversible. For this reason, prevention of ID has become a subject of much concern.
To promote an adequate dietetic iron intake is the most important approach for the prevention of ID. Exclusive breast-feeding provides adequate amounts of iron during the first 4-6 months of life, and iron-fortified formula should be used when an alternative is necessary. Fortified cereals and foods containing haem iron, such as meat, should be introduced early in complementary feeding. In toddlers, iron requirements can be satisfied with a daily consumption of at least one serving of iron-containing foods, along with enhancers of iron absorption. When daily requirements are not properly met by food intake, and in some high-risk populations, screening for ID and iron supplementation should be considered.
Los efectos de la ferropenia sobre la salud y desarrollo del niño han sido objeto de numerosos estudios, dada la elevada prevalencia a nivel mundial de este trastorno nutricional, tanto en países desarrollados como en vías de desarrollo. La magnitud del problema ha favorecido que, en algunas áreas, se haya recomendado la suplementación preventiva con hierro medicamentoso sin cribado previo en ciertos rangos de edad y bajo determinadas circunstancias1. Sin embargo, este extremo debe ser cuidadosamente valorado, ya que una ingesta excesiva de hierro en niños sin ferropenia podría interferir en la absorción de otros micronutrientes, entre otros efectos2.
Las causas que motivan la deficiencia de hierro incluyen una ingesta insuficiente, unos requerimientos elevados en determinadas etapas de la vida o una pérdida excesiva3. En los lactantes y preescolares, los altos requerimientos debidos al crecimiento se conjugan frecuentemente con una ingesta escasa de hierro de alta biodisponibilidad, por lo que constituyen un importante grupo de riesgo junto con los adolescentes4. Otros grupos de riesgo los constituyen los lactantes hijos de madres diabéticas, en los que se han encontrado menores depósitos y menor contenido cerebral de hierro, los prematuros y los niños con sobrepeso5–7.
En 2002, un estudio realizado en nuestro país en lactantes sanos de 12 meses refirió una prevalencia de deficiencia de hierro del 9,6%, fundamentalmente asociada a prácticas dietéticas de riesgo para esta situación8. En el presente artículo se revisan las posibles consecuencias de la deficiencia de hierro en etapas tempranas de la vida y las estrategias para su prevención en menores de 5 años.
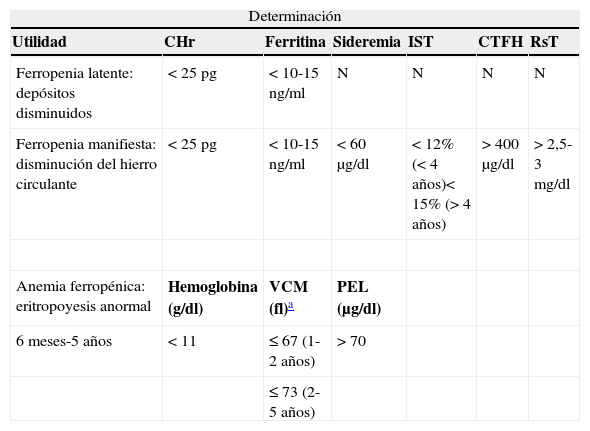
Evaluación de la deficiencia de hierroLas situaciones de deficiencia de hierro se definen según parámetros hematológicos y bioquímicos, cuyos rangos de normalidad se han fijado a partir de datos de población sana (tabla 1). Sin embargo, no se han establecido rangos de ferropenia que se correlacionen con alteraciones fisiopatológicas concretas9.
Parámetros de laboratorio utilizados para evaluar la deficiencia de hierro en menores de 5 años
| Determinación | ||||||
| Utilidad | CHr | Ferritina | Sideremia | IST | CTFH | RsT |
| Ferropenia latente: depósitos disminuidos | < 25 pg | < 10-15 ng/ml | N | N | N | N |
| Ferropenia manifiesta: disminución del hierro circulante | < 25 pg | < 10-15 ng/ml | < 60μg/dl | < 12% (< 4 años)< 15% (> 4 años) | > 400μg/dl | > 2,5-3 mg/dl |
| Anemia ferropénica: eritropoyesis anormal | Hemoglobina (g/dl) | VCM (fl)a | PEL (μg/dl) | |||
| 6 meses-5 años | < 11 | ≤ 67 (1-2 años) | > 70 | |||
| ≤ 73 (2-5 años) | ||||||
CHr: contenido de hemoglobina reticulocitaria; CTFH: capacidad total de fijación de hierro; IST: índice de saturación de la transferrina; N: normal; PEL: protoporfirina eritrocitaria libre; RsT: receptor sérico de transferrina; VCM: volumen corpuscular medio.
Tomado de Aggett et al9, Logan et al28 y Monteagudo Montesinos74.
Una dificultad para el estudio de la deficiencia de hierro en la infancia es la gran cantidad de factores que pueden influir en los valores de los parámetros usados. Las cifras de hemoglobina pueden variar en función de factores genéticos, la presencia de infecciones virales y la administración de vacunas. Los niveles de ferritina sérica se alteran en los estados inflamatorios, lo mismo que las cifras de hierro sérico, transferrina y el índice de saturación de la transferrina, que además pueden variar a lo largo del día y tras las comidas. La utilización de la protoporfirina eritrocitaria libre, cuyos valores no se alteran durante procesos infecciosos, aún no está generalizada en población pediátrica ni han sido suficientemente definidos sus valores de normalidad para este grupo de edad. Lo mismo sucede con la determinación de los valores del receptor sérico de transferrina10. El contenido de hemoglobina de los reticulocitos es un indicador útil y con menos limitaciones que otros parámetros y sus valores de normalidad en población pediátrica han sido recientemente definidos y validados11–13.
Efectos de la ferropenia y beneficios de su abordajeDesarrollo del sistema nerviosoDurante el último trimestre de la gestación y los 2 primeros años de vida extrauterina el crecimiento cerebral es rápido, por lo que su vulnerabilidad a las carencias nutricionales es máxima. La deficiencia de hierro presente en épocas tempranas de la vida tiene consecuencias sobre la maduración del sistema nervioso y puede afectar tanto a su desarrollo morfológico como a su funcionamiento bioquímico. Su repercusión clínica guarda relación no sólo con la severidad de la restricción, sino también con el momento del desarrollo en el que ésta se produzca y su duración14.
A partir de estudios realizados en animales de experimentación, es sabido que los oligodendrocitos precisan hierro para una adecuada mielinización de las neuronas implicadas, entre otros, en los sistemas sensoriales (vista, oído). También se han descrito alteraciones morfológicas asociadas a la deficiencia de hierro en las áreas cerebrales donde asientan los procesos de memoria, como el hipocampo, y en el núcleo estriado15,16. En lo que respecta a la maduración de las funciones neuroquímicas, se ha comprobado la sensibilidad de los sistemas dopaminérgicos a los cambios en el estado del hierro, que también actúa como cofactor en la ruta biosintética de la serotonina y noradrenalina. Tanto esta última como la dopamina están relacionadas con el desarrollo del comportamiento, el control motor, los ciclos del sueño, el aprendizaje y la memoria4.
Desde el punto de vista clínico, actualmente se dispone de datos que permiten relacionar la anemia ferropénica en lactantes y niños con peores puntuaciones en diversas pruebas para la evaluación de las funciones cognitivas, como las Bayley Scales of Infant Development para menores de 2 años y la Weschler Intelligence Scale for Children (WISC) para mayores de esta edad. No obstante, aspectos como el efecto de la anemia per se o el nivel socioeconómico pueden actuar como factores de confusión14. La ferropenia es más prevalente en grupos de población con bajo nivel socioeconómico, por lo que la influencia sobre el desarrollo neurológico de otros factores asociados a esta circunstancia (nivel educativo de los padres, estimulación en el hogar, eventos familiares adversos y otros de carácter nutricional) debe tenerse en cuenta9. La velocidad de conducción nerviosa, evaluada mediante los potenciales evocados auditivos y visuales, también se encuentra disminuida en niños con anemia ferropénica, en comparación con los controles sanos17,18. Los efectos sobre el desarrollo cognitivo de la ferropenia sin anemia han sido estudiados en menor profundidad, por lo que esta cuestión aún no está aclarada. Los datos disponibles sugieren que puede existir una ligera repercusión, especialmente si la carencia se produce en periodos clave del desarrollo14.
Aunque aún no se conoce bien cuál es el periodo crítico en el que el hierro puede influir de manera más decisiva sobre la maduración de las funciones corticales, sí parece que la posibilidad de revertir las consecuencias de la ferropenia sobre el desarrollo del sistema nervioso guarda relación con el momento en que tenga lugar la carencia19,20. Estudios llevados a cabo en humanos y animales de experimentación sugieren que los efectos negativos de la deficiencia de hierro durante la vida intrauterina y la época de lactante persisten a largo plazo a pesar de la restitución posterior a un adecuado nivel de hierro4,21. A modo de ejemplo, se han descrito alteraciones en la respuesta al estrés de los niveles de prolactina sérica —considerada indicadora de la función dopaminérgica a nivel central— en adolescentes con deficiencia crónica de hierro documentada en el segundo año de vida22.
Actualmente se dispone de datos que apoyan el efecto beneficioso de la suplementación con hierro en el desarrollo mental del niño, aunque este efecto es pequeño y no es significativo cuando se refiere al área motriz23. Estos efectos se aprecian especialmente en niños mayores de 2 años y en niños con anemia, pero no en los más jóvenes7,14,24. Si esto responde a la irreversibilidad del efecto nocivo de la ferropenia sobre el desarrollo mental o a una menor precisión de las herramientas para su evaluación a edades tempranas, es algo que necesita de estudios de mayor profundidad y duración para ser aclarado25.
Rendimiento físicoEstudios clínicos en humanos y animales de experimentación han puesto de manifiesto cómo la anemia ferropénica reduce la capacidad de realizar actividad aeróbica. Esto es debido principalmente a la reducción en el transporte de oxígeno, aunque la deficiencia tisular de hierro podría desempeñar un papel al disminuir la capacidad oxidativa celular26. En este sentido, una revisión sistemática realizada por Gera et al27 concluyó que la suplementación con hierro podría tener un efecto beneficioso en la capacidad física de los niños, aunque los datos disponibles son limitados.
Estado inmunológico y susceptibilidad a infeccionesEn las situaciones de deficiencia de hierro la función inmunológica se ve afectada de distintas formas28: los leucocitos ven reducida su capacidad de neutralizar patógenos, los linfocitos presentan menor capacidad de replicación estimulada por mitógenos, existe una menor concentración de células productoras de inmunidad celular y la respuesta cutánea a antígenos se encuentra reducida. Por otro lado, y dado que el hierro es necesario para el crecimiento bacteriano, se ha sugerido que las situaciones de ferropenia podrían proteger frente al desarrollo de infecciones29. Los datos epidemiológicos disponibles actualmente no permiten concluir acerca de un posible efecto favorecedor o protector. Con respecto a la administración de hierro, un metaanálisis publicado en 2002 de 28 estudios aleatorizados y controlados que incluían datos de 7.892 niños, no encontró relación entre la suplementación con hierro y la incidencia de enfermedades infecciosas30. No obstante, en países en vías de desarrollo y áreas con alta prevalencia de malaria, la suplementación se ha puesto en relación con un aumento de la morbimortalidad de causa infecciosa, especialmente de niños con reservas óptimas25.
Otros aspectos de interés clínicoTermorregulación: la deficiencia de hierro induce alteraciones en la función tiroidea y en el metabolismo de las catecolaminas y otros neurotransmisores. Esto resulta en una respuesta termorreguladora adaptativa alterada a los ambientes fríos de los sujetos ferropénicos, con o sin anemia, con respecto a los sanos31.
Ritmo del sueño: la cantidad y calidad del sueño tiene influencia en la conducta afectiva y la función cognitiva. El estudio electroencefalográfico del sueño muestra algunos hallazgos característicos que están alterados en los trastornos madurativos. Los lactantes con anemia ferropénica muestran alteraciones del electroencefalograma durante el sueño que podrían guardar relación con los procesos de memoria y plasticidad cerebral. Algunos estudios han sugerido la existencia de una asociación entre la anemia ferropénica y desajustes en el patrón del sueño, que pueden representar interferencias con una óptima función cerebral tanto en los periodos de sueño como de vigilia32.
Pausas de apnea: varias observaciones, algunas realizadas en ensayos clínicos aleatorizados, han relacionado la deficiencia de hierro con las pausas de apnea del lactante y su reducción con la ferroterapia33.
Accidente cerebral vascular: entre los factores asociados con esta entidad en la edad pediátrica figuran la anemia falciforme, las lesiones estructurales cardiacas, la presencia de enfermedad crónica sistémica, las alteraciones del territorio arterial cerebral, coagulopatías, traumatismos craneales y la infección subaguda por el virus varicela zóster. Pero también se han referido casos en pacientes sanos, en los que únicamente se ha evidenciado anemia ferropénica como hallazgo concomitante. En una serie de casos y controles publicada por Maguire et al34 en 2007, se encontró una incidencia de anemia ferropénica 10 veces superior en niños previamente sanos de 12-38 meses que padecieron accidente cerebral vascular (ACV) isquémico, en comparación con los controles sanos. Los niños con anemia constituyeron más del 50% de los casos de ACV sin otro factor predisponente.
Necesidades de hierro en lactantes y niños menores de 2 añosEl factor principal para el mantenimiento de la homeostasis del hierro es el grado de absorción intestinal, en la que influyen diversos factores tales como el estado nutritivo de hierro del organismo, el contenido dietético, el transporte entre los distintos órganos y la utilización celular de hierro en los tejidos. Los mecanismos moleculares que intervienen en la regulación de la absorción del hierro a nivel del enterocito son conocidos sólo parcialmente. Existen factores reguladores en la membrana apical (ferrirreductasa, transportador de metales divalentes tipo 1), en su citoplasma (hefaestina) y a nivel de la membrana basal (ferroportina, hepcidina)35. El estrecho control fisiológico de la absorción de hierro evita, en situaciones normales, una posible sobrecarga del organismo, dado que no existe una vía excretora fisiológica que contribuya a regular el contenido corporal de hierro. No obstante, estos factores reguladores son inmaduros en lactantes menores de 9 meses36.
El recién nacido sano cuenta con depósitos de hierro suficientes para cubrir sus necesidades durante los primeros 6 meses de vida, aproximadamente. Esto es debido al paso de hierro a través de la placenta, que es más importante al final de la gestación. Por ello, se ha considerado tradicionalmente que los requerimientos de ingesta de hierro del lactante sano menor de 6 meses son relativamente bajos, y el nivel de ingesta considerado adecuado (0,27mg/día) se ha determinado en función del contenido en hierro de la leche materna37. Dicho contenido es bajo (0,4-0,8mg/l en el calostro y 0,2-0,4mg/l en la leche madura) y va disminuyendo progresivamente con independencia de la dieta de la madre, por lo que la lactancia materna exclusiva más allá de los 4 meses podría no asegurar un aporte adecuado de hierro en todos los lactantes, y resulta insuficiente a partir de los 6 meses38. En el lactante prematuro, debido a su elevada tasa de crecimiento posnatal y a no haber recibido la misma cantidad de hierro por vía placentaria, es necesaria la suplementación farmacológica.
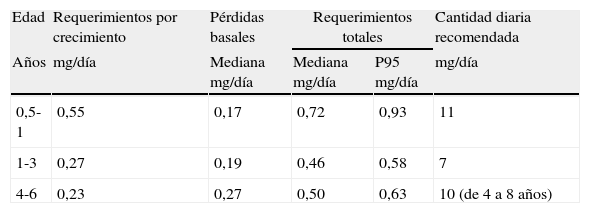
Durante el segundo semestre de la vida, los requerimientos de hierro aumentan de forma importante (tabla 2). En esta etapa, las necesidades de hierro exógeno absorbido por kilogramo de peso son mayores que en cualquier otra época de la vida, siendo superiores a las del preescolar y niño pequeño9.
| Edad | Requerimientos por crecimiento | Pérdidas basales | Requerimientos totales | Cantidad diaria recomendada | |
| Años | mg/día | Mediana mg/día | Mediana mg/día | P95 mg/día | mg/día |
| 0,5-1 | 0,55 | 0,17 | 0,72 | 0,93 | 11 |
| 1-3 | 0,27 | 0,19 | 0,46 | 0,58 | 7 |
| 4-6 | 0,23 | 0,27 | 0,50 | 0,63 | 10 (de 4 a 8 años) |
Cantidad diaria recomendada: ingesta recomendada para cubrir los requerimientos del 97,5% de la población (media +2 DE), teniendo en cuenta el nivel de biodisponibilidad del hierro dietético.
En la tabla 2 se indican los requerimientos de hierro biodisponible para lactantes mayores de 6 meses y niños pequeños39,40.
Estrategias para la prevención de la deficiencia de hierroPara evitar los efectos negativos de la deficiencia de hierro se requiere un abordaje preventivo, de inicio en la etapa prenatal y que se continúe durante el periodo de lactancia y primera infancia41. Aunque no todos los estudios acerca de la relación entre el estado nutricional del hierro materno y el que presenta el niño al nacimiento han llegado a la misma conclusión, es una opinión generalizada que los recién nacidos de madres con deficiencia de hierro durante la gestación pueden desarrollar ferropenia en los meses posteriores41. Igualmente, evitar la ligadura precoz del cordón umbilical al nacimiento, esperando 2-3 minutos para hacerla, permite un paso de sangre desde la placenta hacia el recién nacido que tiene influencia significativa sobre los depósitos de hierro observable en los meses posteriores41,42.
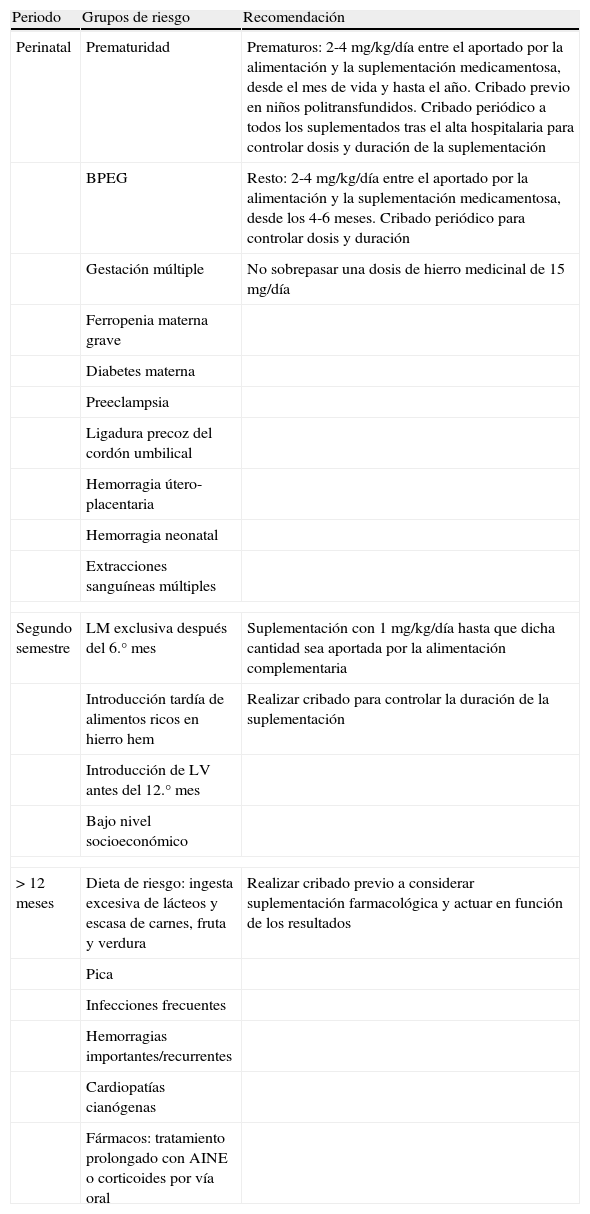
Ya en la etapa posnatal, las estrategias para la prevención de la anemia por déficit de hierro se basan en 3 pilares: educación nutricional en lo referente a lactancia, diversificación alimentaria y composición de las comidas, la fortificación de los alimentos y la suplementación medicamentosa. En los países desarrollados, en los que no es excepcional la deficiencia de hierro sin anemia, no se recomienda en el momento actual el cribado universal de ferropenia. De igual modo, la suplementación medicamentosa sistemática tampoco se realiza en nuestro entorno, fundamentalmente por sus posibles efectos secundarios en niños sin anemia. Como alternativa, optimizar el aporte de hierro a través de la alimentación es una estrategia eficaz para lograr una cobertura adecuada de los requerimientos, evita la necesidad de realizar cribado universal, minimiza el riesgo de sobredosis e interferencia con otros micronutrientes y resulta seguro para niños sin ferropenia43. No obstante, hay algunas circunstancias que suponen un cierto riesgo para el desarrollo de deficiencia de hierro en la época de lactante y primera infancia. En ellas es conveniente la realización de cribado y, en algunos casos, la administración de hierro medicinal (tabla 3).
Grupos de riesgo para el desarrollo de ferropenia y actitud a seguir en cada caso
| Periodo | Grupos de riesgo | Recomendación |
| Perinatal | Prematuridad | Prematuros: 2-4 mg/kg/día entre el aportado por la alimentación y la suplementación medicamentosa, desde el mes de vida y hasta el año. Cribado previo en niños politransfundidos. Cribado periódico a todos los suplementados tras el alta hospitalaria para controlar dosis y duración de la suplementación |
| BPEG | Resto: 2-4 mg/kg/día entre el aportado por la alimentación y la suplementación medicamentosa, desde los 4-6 meses. Cribado periódico para controlar dosis y duración | |
| Gestación múltiple | No sobrepasar una dosis de hierro medicinal de 15 mg/día | |
| Ferropenia materna grave | ||
| Diabetes materna | ||
| Preeclampsia | ||
| Ligadura precoz del cordón umbilical | ||
| Hemorragia útero-placentaria | ||
| Hemorragia neonatal | ||
| Extracciones sanguíneas múltiples | ||
| Segundo semestre | LM exclusiva después del 6.° mes | Suplementación con 1 mg/kg/día hasta que dicha cantidad sea aportada por la alimentación complementaria |
| Introducción tardía de alimentos ricos en hierro hem | Realizar cribado para controlar la duración de la suplementación | |
| Introducción de LV antes del 12.° mes | ||
| Bajo nivel socioeconómico | ||
| > 12 meses | Dieta de riesgo: ingesta excesiva de lácteos y escasa de carnes, fruta y verdura | Realizar cribado previo a considerar suplementación farmacológica y actuar en función de los resultados |
| Pica | ||
| Infecciones frecuentes | ||
| Hemorragias importantes/recurrentes | ||
| Cardiopatías cianógenas | ||
| Fármacos: tratamiento prolongado con AINE o corticoides por vía oral | ||
El enriquecimiento y la fortificación de alimentos de consumo habitual constituyen la estrategia más eficiente, segura y económica para el abordaje de deficiencias nutricionales a nivel poblacional, incluida la ferropenia44. Para que resulte efectiva, la población diana debe mostrar mantenimiento o mejoría de su estado nutritivo de hierro durante el tiempo que consuma el alimento fortificado como parte de su dieta habitual45. Existen diversas estrategias para la fortificación de los alimentos con hierro. Una de ellas consiste en añadirlo a un alimento básico que sea consumido en cantidades significativas por la mayor parte de la población diana, como algunas harinas o condimentos. Esta práctica se ha demostrado eficaz en áreas donde la prevalencia de ferropenia es elevada46,47. En otras ocasiones, la fortificación puede ir dirigida a un grupo concreto de población que presente un riesgo especial. Así, se ha puesto de manifiesto cómo el consumo de productos básicos en la alimentación infantil fortificados con hierro, como fórmulas infantiles, leche y cereales, resulta eficaz para optimizar las reservas de hierro del organismo en niños menores de 2 años43,48,49. La fortificación de los alimentos constituye una medida básica para facilitar la adecuada cobertura de los requerimientos de micronutrientes del lactante incluso en países desarrollados, donde la prevalencia de lactancia artificial es muy elevada5. Un estudio realizado en nuestro país concluyó que la ingesta durante 4 meses de 500ml diarios de una fórmula suplementada con hierro contribuyó más que la leche de vaca a mantener un mejor estado nutricional del hierro en niños de 1 a 3 años48.
La elección del preparado con el que se va a fortificar el alimento es un aspecto crucial para la obtención del efecto deseado. A pesar de que los compuestos solubles en agua, como el sulfato ferroso, presentan una buena tasa de absorción, a menudo las interacciones que presentan con la matriz del alimento le confieren cambios organolépticos inaceptables para el consumidor. Por ello, compuestos insolubles en agua pero solubles en el jugo gástrico y que no confieren importantes cambios en el color y el sabor del alimento, como el fumarato ferroso, son ampliamente utilizados para fortificar, por ejemplo, los cereales para la preparación de papillas del lactante, y su utilidad ha sido documentada45,50. Aún así, existe controversia sobre la eficacia real de la fortificación de este tipo de alimentos tan ampliamente consumidos en nuestro entorno51. Para la mayoría de los preparados comerciales de cereales para lactantes y niños de más edad no se dispone de información acerca de la sal ferrosa utilizada para la fortificación, pudiendo ser su grado de absorción muy distinto de unos productos a otros52. Por otro lado, los estudios clínicos controlados que estiman la absorción del hierro contenido en los alimentos fortificados pueden obtener resultados que difieren de lo que acontece cuando se utiliza ese alimento en la vida diaria. Numerosos estudios observan la absorción del hierro administrado tras una comida aislada y en periodos muy cortos, pero cuando se utiliza el alimento fortificado como parte de la dieta habitual y por periodos prolongados existen más factores que condicionan su absorción, y además el intestino posee capacidad adaptativa para evitar una posible sobrecarga férrica, modulando progresivamente la absorción53. Son muchos los factores que pueden afectar la biodisponibilidad del compuesto utilizado, como la presencia en la dieta de componentes que aumenten o disminuyan la absorción, las propias características químicas del preparado y la cantidad en que se añade, y el estado nutricional y de salud de la población diana. Además de la propia fortificación del alimento, la adición al mismo de potenciadores de la absorción, como el ácido ascórbico, puede optimizar la eficacia de la suplementación. Por todo ello, en el diseño y la implantación de estas estrategias deben tomar parte investigadores, gestores de adecuadas políticas sanitarias, fabricantes y los propios consumidores44,54.
Suplementación medicamentosaActualmente se dispone de evidencia suficiente acerca de la eficacia de la suplementación con hierro en la prevención de la anemia en áreas con alta prevalencia, fundamentalmente países en vías de desarrollo55,56. Sin embargo, no hay en la actualidad un criterio unánime para recomendar la suplementación sistemática con hierro medicamentoso en el lactante y niño pequeño sanos y sin ferropenia. Algunos estudios han documentado efectos beneficiosos de la administración de hierro a los lactantes menores de 6 meses alimentados al pecho, sin observar efectos secundarios relevantes. Se ha referido que la administración de 7mg/día a estos niños puede enlentecer la velocidad de descenso de los depósitos neonatales, aunque este efecto es pequeño y no se mantiene en el tiempo una vez finalizado el periodo de suplementación57. En un estudio de Friel et al58 en el que se administraron 7,5mg/día, se documenta una mejoría en las cifras de hemoglobina a los 6 meses, así como en la agudeza visual y en los valores de algunos índices de desarrollo psicomotor y mental a la edad de 13 meses. A pesar de estos hallazgos, la dosis y el tiempo necesarios para conseguir un efecto significativo sin presentar riesgo de sobredosificación están aún por determinar. Por ello, en el momento actual la suplementación medicamentosa universal del lactante y preescolar sanos no se perfila como una alternativa mejor que las medidas dietéticas, tanto en eficiencia como en seguridad. No obstante, no hay acuerdo unánime y de hecho el Comité de Nutrición de la Academia Americana de Pediatría (AAP) recomienda la suplementación con 1mg/kg/día desde los 4 meses para los lactantes alimentados exclusivamente al seno materno, dado que pueden existir amplias variaciones en el contenido en hierro de la leche humana37.
Sobre otros posibles efectos de la suplementación con hierro, los datos disponibles a partir de estudios aleatorizados con grupo control no han mostrado un efecto beneficioso de su administración sobre el peso ni el crecimiento en talla en menores de 5 años59. Aunque el hierro se incluye frecuentemente como parte de suplementos multivitamínicos en combinación con otros micronutrientes no seleccionados, esta estrategia no parece justificada con vistas a lograr mejores niveles de hemoglobina. Los datos disponibles sugieren, sin embargo, que la combinación con zinc, vitamina A, riboflavina, vitamina B12, ácido fólico y ácido ascórbico podría resultar discretamente beneficiosa, especialmente en países en vías de desarrollo y en poblaciones marginales60.
Recomendaciones prácticas para prevenir la ferropeniaPrimer año de vidaAunque la concentración de hierro en la leche materna es relativamente baja (media 0,35mg/l40,61), su absorción y utilización por parte del organismo del lactante son óptimas. Por ello, el mantenimiento de lactancia materna exclusiva durante los primeros 4-6 meses de vida constituye prácticamente una garantía sobre la óptima cobertura de los requerimientos nutritivos del lactante sano, no siendo recomendable iniciar la oferta de otro tipo de alimentos antes de las 17 semanas de vida, estableciendo el momento de forma individualizada. Como ya se ha comentado, la AAP considera conveniente administrar hierro medicamentoso desde el 4.° mes y hasta que se introduzcan fuentes de hierro de alta biodisponibilidad37. Cuando la lactancia materna no sea posible, debe recomendarse la alimentación con una fórmula enriquecida en hierro19. La European Society for Paediatric Gastroenterology, Hepatology and Nutrition (ESPGHAN) recomienda que las fórmulas para lactantes contengan 0,3-1,3mg de hierro por 100 Kcal62 y las fórmulas de continuación, 1-1,7mg/100 Kcal. Las fórmulas deben contener cantidades correctas de ácido ascórbico para asegurar una biodisponibilidad adecuada del hierro que vehiculicen54,63,64. No se recomienda la administración de leche de vaca como bebida principal antes de cumplir el primer año, ya que no constituye una fuente importante de hierro19.
La capacidad de la leche materna para cubrir adecuadamente las necesidades nutritivas del lactante se ve limitada a medida que éste crece, lo que coincide con la adquisición progresiva de las habilidades necesarias para ingerir otro tipo de alimentos, que no debe retrasarse más allá de las 26 semanas de vida. Durante el periodo de diversificación alimentaria, más del 90% de los requerimientos de hierro de los lactantes alimentados al pecho deben ser cubiertos por la alimentación complementaria, que debe aportar hierro de suficiente biodisponibilidad19,65. La Organización Mundial de la Salud recomienda que, durante la diversificación, el niño ingiera carne, aves, pescado o huevo diariamente o tan a menudo como sea posible, ya que los alimentos de procedencia vegetal no suministran cantidades adecuadas de algunos micronutrientes, como el hierro y el zinc66. De forma similar, la AAP recomienda la ingesta de 2 raciones diarias de alimentos que constituyan fuentes óptimas de hierro, como los cereales fortificados y las carnes, de forma que se pueda asegurar una ingesta diaria de 1mg/kg/día67,68. La introducción precoz de la carne, una vez llegado el momento de la diversificación alimentaria, se ha puesto en relación con mejores valores de diversos indicadores del desarrollo psicomotor y del comportamiento69. Este alimento constituye un excelente vehículo de diversos micronutrientes y su consumo es eficaz en la prevención de la disminución de los depósitos de hierro en el segundo año de vida43.
Como norma general, es recomendable administrar hierro medicamentoso en dosis de 1mg/kg/día a aquellos lactantes mayores de 6 meses que no ingieran una cantidad suficiente a través de la dieta68.
La mayoría de autores no recomienda actualmente una pauta temporal diferente para la diversificación alimentaria en los lactantes alimentados al pecho y en los alimentados con fórmula, aunque es probable que en estos últimos la ingesta de hierro sea mayor, dada su mayor concentración en las fórmulas artificiales.
Niño mayor de 1 añoCuando el niño diversifica completamente su alimentación y patrón de comidas, la biodisponibilidad del hierro ingerido va a depender del contenido dietético, de su forma bioquímica, de su interacción con otros componentes de la dieta y de la regulación a nivel de la mucosa intestinal70. En la tabla 4 se recogen algunos factores dietéticos facilitadores e inhibidores de la absorción23,70. Debe asegurarse una ingesta adecuada de alimentos que aporten hierro, especialmente del grupo hem, de más fácil absorción (tabla 5). Además, debe hacerse hincapié en los alimentos que pueden mejorar su absorción y utilización, como frutas y hortalizas, que son buenas fuentes de vitaminas A, C y ácido fólico. Es importante la orientación dietética para adoptar patrones que favorezcan la absorción y eviten la asociación de alimentos ricos en hierro con otros que contengan quelantes (tabla 6)28. La suplementación farmacológica, como ya se ha indicado, debe plantearse en los grupos de riesgo o cuando la ingesta recomendada no esté garantizada con la ingesta habitual, incluyendo los alimentos fortificados.
Factores alimentarios que influyen en la absorción del hierro
| Favorecedores |
| Hierro en forma hemo (carne, aves, pescado) |
| Vitamina C (frutas, hortalizas) |
| Fructosa (frutas, miel, tomate, cebolla) |
| Ácido cítrico (naranja, mandarina, limón, pomelo) |
| Inhibidores |
| Fitatos e inositol-fosfatos (salvado, avena, arroz, cacao, legumbres) |
| Taninos y fenoles fijadores de hierro (cacao, infusiones, espinacas) |
| Fosfatos (leche de vaca, lácteos) |
| Calcio (leche de vaca, lácteos) |
| Fibra (verduras) |
| Oxalatos (verduras) |
Contenido medio aproximado de hierro de algunos alimentos
| Alimentos: mg de hierro por 100g de porción comestible |
| Carnes y aves |
| Caballo: 7 |
| Buey: 5 |
| Ternera: 1,6-2,6 |
| Lomo de cerdo, pierna de cordero: 1,8 |
| Pollo, conejo: 1,5 |
| Embutidos magros y otros productos cárnicos |
| Bacon: 1,2 |
| Jamón cocido: 2,1 |
| Jamón serrano: 2,3-3,2 |
| Lomo embuchado: 3,7 |
| Paté: 5,5 |
| Pescados, crustáceos |
| Pescado azul: 1-1,3 |
| Pescado blanco: 0,7-1,1 |
| Huevo: 2,2 |
Tomado de Mataix Verdú et al76.
Recomendaciones para optimizar el aporte y absorción del hierro dietético
| En el lactante, diversificar la alimentación introduciendo de forma precoz alimentos ricos en hierro, como cereales fortificados y carne |
| Incluir en las comidas ricas en hierro frutas y hortalizas u otras fuentes de vitamina C |
| No consumir leche en las comidas principales que contengan otros alimentos ricos en hierro |
| Tomar diariamente al menos una ración de alimentos de origen animal: carne, aves, pescado |
| Reservar los alimentos que contengan inhibidores de la absorción del hierro para las comidas con menor contenido, y asociarlos entre sí (p. ej., desayuno de leche de vaca con alimentos que contienen cereales no fortificados, como pan o galletas) |
| Si se toman infusiones, hacerlo fuera de las comidas principales (1-2 h después) |
Tomado de Logan et al28.
El hierro interviene en algunas funciones esenciales concernientes al desarrollo del niño y, debido a su potencial oxidativo, participa en numerosos procesos biológicos. Del mismo modo, puede contribuir a la generación de radicales libres que afecten de forma negativa la función celular55.
La inmadurez de los mecanismos que regulan la absorción intestinal de hierro en la época de lactante podría condicionar una cierta susceptibilidad a producir sobrecarga y daño tisular por generación de radicales libres, en el caso de suplementar con hierro medicamentoso a niños con reservas adecuadas y sin factores de riesgo. Parece que los niños con algún tipo de predisposición genética, como las mutaciones en el gen de la pantotenato-cinasa 2, presentarían mayor riesgo de sufrir efectos adversos55,71. Por otro lado, un exceso en los aportes de hierro podría interferir con la absorción de otros micronutrientes, como el zinc35. No se dispone de datos suficientes sobre población infantil sana que permitan aclarar estas cuestiones en el momento actual.
Efectos del hierro medicinal sobre el crecimientoEn la revisión publicada por Iannotti en 2006, los autores concluyeron que la administración de hierro a niños con reservas suficientes podría poner en peligro la adecuada ganancia de peso y talla, si bien no todos los estudios aleatorizados y controlados con placebo llegaban a esta conclusión55. De hecho, existen estudios en los que se observa mejoría del crecimiento en niños ferropénicos tras recibir suplementación, aunque en la magnitud de este efecto pueden influir factores locales de la población en estudio, como la prevalencia de diarrea, parasitosis y otras enfermedades y las características de la dieta28. Una revisión de 25 estudios publicada por Sachdev en 2006 que incluyó datos de 4.327 niños no encontró evidencia de un efecto positivo sobre el crecimiento, aunque las características de los trabajos eran muy heterogéneas72. Estudios a largo plazo publicados con posterioridad no han encontrado influencia positiva ni negativa de la suplementación con hierro sobre el crecimiento, en niños bien nutridos y con adecuadas reservas73. La ausencia de datos que permitan sacar conclusiones con un nivel suficiente de evidencia, obliga a plantear con cautela la conveniencia de la suplementación férrica farmacológica indiscriminada en la población general.
Consideraciones finalesEn base a lo expuesto anteriormente, la orientación dietética que, dentro del marco de una alimentación saludable, conduzca a una adecuada cobertura de los requerimientos de hierro del lactante y niño pequeño, debe basarse en los siguientes principios:
- 1.
La ferropenia puede tener importantes efectos en la salud y el desarrollo.
- 2.
La lactancia materna durante los 4-6 primeros meses de edad es el alimento idóneo para un lactante. A partir del 4.° mes, el pediatra debe valorar individualmente proseguir con lactancia materna exclusiva o introducir alimentación complementaria, en base a si el lactante pertenece a alguno de los grupos de riesgo (tabla 3).
- 3.
Al introducir la alimentación complementaria, se debe valorar la introducción en primer lugar de los alimentos ricos en hierro, esto es, carnes o cereales fortificados con un compuesto de hierro de fácil absorción.
- 4.
En población de riesgo (tabla 3) se debe valorar la realización de cribado a los 6-12 meses de edad y, en función de los parámetros analíticos (tabla 1), el inicio de tratamiento medicamentoso.
- 5.
No se aconseja la suplementación medicamentosa sistémica con hierro a toda la población pediátrica en los primeros años de vida.
Los autores declaran no tener ningún conflicto de intereses.
Jaime Dalmau Serra (coordinador), Mercedes Gil Campos, Venancio Martínez Suárez, Ana Moráis López, Luis A. Moreno Aznar, José Manuel Moreno Villares, Félix Sánchez-Valverde Visus.
El listado de los miembros del Comité de Nutrición de la AEP se presenta en el anexo.