Barcelona, 29-30 de octubre de 2004
Orales
TRAUMA - NEUROLOGIA - ÉTICA
Niño politraumatizado: revisión de 92 casos
L. Ayala, R. Jiménez, A. Serrano, A. Martínez de Azagra, M.A. García-Teresa, M. Nieto, C. Zabaleta y J. Casado Flores
UCIP. Unidad de Politrauma Infantil. Hospital Niño Jesús. Madrid. España.
Objetivos: Conocer la epidemiología y evolución de los niños atendidos en una Unidad de Politrauma Infantil.
Metodología: Estudio retrospectivo de pacientes politraumatizados durante los años 2002 y 2003; se incluyen aquellos con afectación en dos o más órganos o en uno con riesgo de muerte o incapacidad. Se recogen los siguientes datos: edad, sexo, procedencia, mes, mecanismo de producción, escala de coma de Glasgow, días de estancia en UCIP, días de ventilación mecánica, necesidad de cirugía, Índice de Trauma Pediátrico (ITP) y mortalidad.
Resultados: Se atendieron 92 pacientes politraumatizados, con edades entre 1 mes y 17 años (media, 8,2 años), 64 % varones; 40 % procedían de otros hospitales; el resto fueron trasladados desde el lugar del accidente por servicios de emergencia extrahospitalaria (54 %) y particulares (6 %); las causas más frecuentes fueron: accidentes de tráfico (25 %), atropellos (24 %), caídas (23 %) y precipitaciones (11 %); los meses del año con más accidentes fueron mayo (16 %), julio (14 %) y junio (13 %). El Glasgow inicial fue igual o superior a 8 en el 69 % de los pacientes, y hubo 8 niños con Glasgow 3 (9 %); la estancia media en UCIP fue de 7,7 días; precisaron ventilación mecánica el 58 %, durante una media de 4,1 días; fue necesaria la cirugía en 30 pacientes (23 neurocirugía, 6 traumatología, 1 cirugía general).
Fallecieron 10 pacientes (11 %); la mortalidad de los niños con ITP ≤ 8 fue significativamente mayor que la del grupo con ITP > 8 (10/59 frente a 0/33, Fisher p < 0,01).
Conclusiones: 1. El politraumatismo es una patología prevalente; más de un tercio de los pacientes atendidos fueron remitidos a la Unidad de Politrauma desde otros hospitales. 2. La tercera parte de los pacientes precisaron cirugía de urgencia, especialmente neurocirugía. 3. La mortalidad es elevada; los niños con ITP igual o inferior a 8 tienen una alta mortalidad y deben ser derivados a una Unidad de Politrauma Pediátrica.
Traumatismo craneoencefálico grave en el paciente pediátrico. Evaluación de la evolución de la neuroimagen como factor pronóstico
G. Clareta, A. Catalàa, F.J. Cambraa, A. Nogueraa, J.M. Costab y A. Palomequea
aUCIP y bServicio de Neurocirugía. Unidad Integrada de Pediatría. Hospital Sant Joan de Déu. Hospital Clínic. Universidad de Barcelona. España.
Objetivo: Valorar la utilidad de la neuroimagen y su evolución como factor pronóstico en el traumatismo craneoencefálico (TCE) grave en pacientes pediátricos.
Material y métodos: Estudio retrospectivo de los pacientes ingresados en una unidad de cuidados intensivos pediátricos (UCIP) con traumatismo craneoencefálico grave que han requerido monitorización de la PIC entre enero de 1995 y diciembre del 2003 mediante revisión de los historiales clínicos. Se recogen las siguientes variables: edad, sexo, mecanismo del accidente, puntuación de la escala de Glasgow (inicial y mínima), grado de lesión en las dos TC iniciales (escala del Traumatic Coma Data Bank, TCDB) y evolución clínica (según escala GOS).
Resultados: Se recogen 156 pacientes con TCE grave que precisaron monitorización de la PIC. Edad media ± DE: 13 años ± 15 meses (rango: 1-23 años); el 72 % fueron varones y la causa más frecuente de TCE fue el accidente de tráfico (33 %). El GCS inicial y mínimo fue inferior a 9 en 70 y 85 % de los pacientes, respectivamente. La evolución clínica fue hacia la muerte en 26 pacientes (17 %), estado vegetativo persistente en 11 casos (7 %) y secuelas graves en 18 niños (12 %). El 64 % de los pacientes quedó con secuelas leves o libre de secuelas.
En la mayoría de los casos (82 %), la primera TC se realizó antes de 4 h desde el TCE. El patrón de neuroimagen (escala TCDB) más frecuente en la primera TC fue la lesión encefálica difusa (LED) grado II (40,4 %), seguida del grado III (26,3 %) y del grado VI (14,1 %), encontrándose una relación significativa entre la gravedad de las lesiones en la neuroimagen y el GCS mínimo (x2, p = 0,039), aunque no con el GCS inicial. En los pacientes menores de 7 años (n = 23), los hallazgos en la primera TC no se correlacionan ni con el GCS inicial ni con el mínimo.
Después de excluir la categoría TCDB V (masa evacuada), el grado de lesión cerebral en la segunda TC no cambió en el 69 % de pacientes, mientras que empeoró en el 18 % y mejoró en el 13 % de casos, respectivamente. Se observa una tendencia a la evolución hacia la muerte o secuelas graves en aquellos pacientes en que se observa un empeoramiento de la neuroimagen en la segunda TC, aunque ésta no resulta estadísticamente significativa.
De los 37 pacientes que evolucionan a muerte o al estado vegetativo persistente, la mitad muestran lesiones grado IV o VI en la primera y la segunda TC; esta correlación entre los hallazgos neurorradiológicos y la evolución clínica se demuestra estadísticamente significativa en ambos casos (x2, p < 0,0001). Sin embargo, si tenemos en cuenta sólo a los pacientes menores de 7 años (n = 23), únicamente la segunda TC se correlaciona con la evolución clínica (x2, p = 0,004).
Conclusiones: 1. En nuestra serie, la neuroimagen inicial y su evolución son útiles como factor pronóstico del TCE grave en el paciente pediátrico, en relación al GCS mínimo y a la evolución hacia la muerte o secuelas graves. 2. En los menores de 7 años, únicamente la segunda TC tiene valor pronóstico en cuanto a la evolución clínica. La puntuación en la escala de GCS (inicial y mínima) tampoco demuestra utilidad pronóstica en este rango de edad.
Traumatismo craneoencefálico grave en el paciente pediátrico. Evaluación de los niveles de presión intracraneal y de perfusión cerebral como factor pronóstico
A. Catalàa, G. Clareta, A. Nogueraa, F.J. Cambraa, A. Guillénb y A. Palomequea
aUCIP y bServicio de Neurocirugía. Unidad Integrada de Pediatría. Hospital Sant Joan de Déu. Hospital Clínic. Universidad de Barcelona. España.
Objetivo: Evaluación de los niveles de presión intracraneal (PIC) y de perfusión cerebral (PPC) iniciales y de su patrón evolutivo como factores pronóstico en el TCE grave en pacientes pediátricos.
Material y métodos: Estudio retrospectivo de los pacientes ingresados en una UCIP con TCE grave que han requerido monitorización de la PIC entre enero de 1995 y diciembre de 2003 mediante revisión de los historiales clínicos. Se recogen las siguientes variables: edad, sexo, mecanismo del accidente, puntuación de la escala de Glasgow (inicial y mínima), grado de lesión en las diversas TC (escala del Traumatic Coma Data Bank, TCDB), valor inicial y patrón evolutivo de PIC y PPC (ver tabla 1) y evolución clínica (según escala GOS).
Resultados: Se recogen 156 pacientes con TCE grave que precisaron monitorización de la PIC. Edad media ± DE: 13 años ± 15 meses (rango: 1-23 años); el 72 % fueron varones y la causa más frecuente de TCE fue el accidente de tráfico (33 %). El GCS inicial y mínimo fue inferior a 9 en 70 y 85 % de los pacientes, respectivamente. La evolución clínica fue hacia la muerte en 26 pacientes (17 %), estado vegetativo persistente en 11 casos (7 %) y secuelas graves en 18 niños (12 %). El 64 % de los pacientes quedó con secuelas leves o libre de secuelas.
En la mitad de los pacientes, la PIC y la PPC fueron normales inicialmente, con buena evolución (categorías 1-3, ver tabla 1) en el 42 % de los enfermos. El 46 % requirieron tratamiento para la hipertensión endocraneal con buena respuesta (categorías 4 y 5) y el 12 % mostraron valores elevados de PIC (categoría 6), refractarios a las medidas terapéuticas habituales.
Las puntuaciones bajas en la GCS, inicial y mínima, se correlacionan con valores iniciales más altos de PIC y más bajos de PPC (test de ANOVA, p < 0,05 en todos los casos). Asimismo, el GCS inicial bajo se correlaciona con un peor patrón evolutivo de PIC y PPC (ver tabla 1; x2, p = 0,028).
Los hallazgos radiológicos (escala TCDB) en la primera TC se correlacionan con valores iniciales mayores de PIC (t de Student, p = 0,013) y menores de PPC (t de Student, p = 0,011), aunque no con el patrón evolutivo de PIC y PPC.
Finalmente, también se observa una correlación entre valores iniciales altos de PIC y bajos de PPC (test de ANOVA) y mal patrón evolutivo de éstos (categorías 4-6, x2), respecto a la evolución clínica hacia secuelas graves o muerte (p < 0,0001 en todos los casos).
Conclusiones: 1. En nuestra serie, los valores iniciales de PIC y PPC son predictibles a partir de los GCS inicial y mínimo y de los hallazgos en la primera neuroimagen. 2. El patrón evolutivo definido para PIC y PPC muestra un buen valor pronóstico para la evolución clínica de nuestros pacientes.
Estado neurológico y funcional de los niños supervivientes de una parada cardiorrespiratoria
J. López-Herce, C. García, A. Rodríguez-Núñez, P. Domínguez, A. Carrillo, C. Calvo, M.A. Delgado y Grupo Español de Estudio de la Parada Cardiorrespiratoria en Niños (Beca FIS 00/028)
Objetivo: Analizar la evolución neurológica y funcional a largo plazo de los niños supervivientes de una parada cardiorrespiratoria.
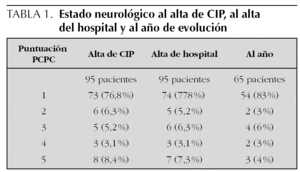
Pacientes y métodos: Se realizó un estudio prospectivo multicéntrico de 18 meses de duración analizando las paradas cardíacas y respiratorias, intra y extrahospitalarias en niños de edades entre 7 días y 17 años. Se recogieron los datos según las recomendaciones del estilo Utstein. Se analizó la mortalidad y en los supervivientes se valoró el estado neurológico y funcional mediante las escalas PCPC (Función Pediátrica Cerebral) y POPC (Función Pediátrica Global) al alta de la UCIP, al alta del hospital y al año de evolución.
Resultados: Se estudiaron 311 episodios de parada cardiorrespiratoria en 283 niños; 73 paradas respiratorias (23,5 %) y 238 paradas cardíacas (76,5 %). 171 niños (60,2 %) se recuperaron inicialmente del episodio de parada cardiorrespiratoria; 98 de ellos fueron dados de alta vivos del hospital y cuatro de ellos fallecieron posteriormente. Al año sobrevivían 94 pacientes (33,2 %), obteniéndose datos de la evolución neurológica y funcional en 65 de ellos (71,4 %). La supervivencia al año fue significativamente más alta en los pacientes con parada respiratoria (70 %) que en los que presentaron una parada cardíaca (21,1 %) (p < 0,0001). Al año de evolución la mayoría de los niños supervivientes tenían un estado neurológico y funcional bueno o presentaban secuelas ligeras. Un 86 % tenía una puntuación de 1 o 2 en la escala PCPC (tabla 1) y un 83 % una puntuación 1 o 2 en la escala POPC. Ningún paciente mostró empeoramiento de su estado cerebral o neurológico tras el alta hospitalaria. Sólo un paciente en coma al alta de CIP (nivel 5) mostró una recuperación hasta el nivel 2 durante el año de evolución. No existió correlación entre el estado neurológico y funcional año con el tipo de parada, el lugar de la parada, la duración de la reanimación cardiopulmonar o el estado neurológico inmediato tras la reanimación.
Conclusiones: 1. La mortalidad de la parada cardiorrespiratoria en la infancia es muy elevada. Sin embargo, el pronóstico neurológico y funcional de la mayoría de los supervivientes al año es bueno. 2. La mortalidad después del alta hospitalaria es muy escasa y se observan pocos cambios en el estado neurológico y funcional de los supervivientes.
Retirada de medidas de mantenimiento de la vida en pacientes terminales
R. Martino Albaa, J. Casado Floresb y M. Ruiz Díazc
aHospital Universitario Príncipe de Asturias. bHospital Infantil Niño Jesús. cFacultad de Psicología de la Universidad Autónoma de Madrid. España.
Introducción: Los niños mueren mayoritariamente en los hospitales y, sobre todo en las unidades de cuidados intensivos pediátricos (UCIP) y neonatales. En los pacientes terminales se plantea limitar el tratamiento y retirar medidas diagnósticas, terapéuticas o de monitorización. Hemos realizado un estudio con los siguientes.
Objetivos: Saber cómo actúan los intensivistas pediátricos frente a los pacientes que se mueren en sus unidades; saber si retiran medidas terapéuticas y conocer su opinión sobre la retirada de las medidas de soporte vital en el paciente terminal.
Material y método: Se elaboró un cuestionario que se le pasó a 95 médicos de las UCIP españolas, en el que se preguntaba sobre la retirada de medidas en un máximo de 5 pacientes fallecidos durante el año 2000 y su opinión sobre las medidas que se pueden retirar o no en un paciente terminal. Las medidas propuestas se categorizaron por su grado de invasión y su grado de eficacia en el mantenimiento de la vida, con una escala del 1 al 5. El estudio estadístico se hizo mediante un programa informático (SPSS) por un experto en metodología de las ciencias del comportamiento.
Resultados: Respondieron 94 médicos de 20 UCIP de toda España. Sólo en el 10,9 % de los pacientes fallecidos se retiraron todas las medidas terapéuticas cuando se consideraron terminales. En el 53,9 % de las ocasiones se retiraron algunas medidas terapéuticas, el 34,8 % dejaron igual todas las medidas y sólo en el 10,9 % de las ocasiones se retiraron todas. La medida propuesta con mayor frecuencia para su retirada son los hemoderivados (12,2 %), seguida de los inotrópicos. Se retiran menos del 2 % de las ocasiones la monitorización no invasiva, la sonda nasogástrica, el tubo endotraqueal, el acceso venoso periférico, la fluidoterapia, la aspiración de secreciones, la sedación, la analgesia y otras medidas. Existe una relación positiva entre el grado de invasión y el grado de eficacia de las medidas que los profesionales dicen retirar (correlación de Pearson 0,987; p < 0,001). Las medidas de mayor efectividad y grado de invasión no se proponen para la retirada. Existe relación entre el tipo de retirada de medidas y la especialidad del profesional (*2 = 9,46; gl = 3; p = 0,024), de manera que los no pediatras tienden a dejar todas las medidas en un número significativamente mayor de casos. Los profesionales de mayor experiencia no retiran la monitorización invasiva (p = 0,019), y sí la nutrición parenteral (p = 0,044), la nutrición enteral (p = 0,006), la oxigenoterapia (p = 0,011) y el hemofiltro (p = 0,035) en relación a los de menor experiencia profesional.
Conclusiones: 1. Sólo un 10 % de los médicos retira todas las medidas terapéuticas en un paciente que va a morir. 2. Los de mayor experiencia retiran mayor número de medidas, pero mantienen las medidas de monitorización invasiva. 3. Los médicos tienden a retirar medidas de bajo grado de invasión y poca eficacia en el mantenimiento de la vida. 4. Los términos limitación del esfuerzo terapéutico y retirada de medidas de soporte vital son imprecisos e incompletos en el marco de los cuidados al final de la vida.
Encuesta de ética en las unidades de cuidados intensivos pediátricos españolas
A. Hernández Gonzáleza, T. Hermana Tezanosa, R. Hernández Rastrolloa, F.J. Cambra Lasaosaa, A. Rodríguez Núñeza, I. Faildeb y Grupo de Ética de la SECIP ç
aUCIP de los Hospitales Puerta del Mar de Cádiz, Cruces de Bilbao, Infanta Cristina de Badajoz, Sant Joan de Déu de Barcelona, Universitario de Santiago. bMedicina Preventiva Hospital Puerta del Mar de Cádiz. España.
Objetivos: Explorar la percepción que tienen los médicos que trabajan en las UCIP de nuestro país de los problemas éticos, la forma de resolverlos, así como su valoración y experiencia ante distintas opciones de limitación terapéutica.
Metodología: Se diseñó una encuesta con 20 cuestiones referentes a: datos básicos de los encuestados y sus Unidades, valoración del interés y frecuencia de los problemas éticos en UCIP, procedimiento en la resolución de problemas, y opinión sobre distintas cuestiones éticas, como la limitación terapéutica o la eutanasia, y su experiencia práctica en dichos temas. Se han analizado con el paquete estadístico SPSS, utilizándose la x2 para el estudio comparativo de las frecuencias de las respuestas obtenidas y ANOVA para analizar la influencia de la edad sobre la opinión de los encuestados.
Resultados: Se han analizado 95 encuestas contestadas por médicos de 22 unidades, de los que 67 trabajan en unidades puramente pediátricas y 28 en unidades mixtas. La edad media de los encuestados es de 42,05 ± 10,6 años, con una media de actividad profesional de 11,9 años. El 54,9 % manifestaron que tenían creencias religiosas. El 62,1 % de los encuestados disponen de un comité de ética clínica en su hospital y el 24,2 % los han consultado en alguna ocasión. La toma de decisiones se realiza casi siempre por consenso entre los médicos (80 %) o por todo el personal de la unidad (15,78 %). La participación familiar en las decisiones es variable. El 42,1 % no utilizan ningún consentimiento informado genérico al ingreso del paciente en UCIP. El 95,8 % manifiesta que en sus unidades se toman decisiones de limitación terapéutica, siendo la orden de no reanimar la más frecuente (90,5 %), seguido por la limitación del ingreso en UCIP (73,7 %), la no instauración de tratamientos (69,5 %) y en menor medida la retirada de tratamientos (57,9 %). El 53,8 % considera que la no instauración de un tratamiento es éticamente similar a su retirada cuando éste deja de considerarse útil. Las opiniones sobre la eutanasia revelan algunas contradicciones y confusiones conceptuales; sin embargo se mostrarían a favor de la eutanasia pasiva (88,4 % de los encuestados) y de la activa en un 45,3 %, aunque a la hora de interpretar estos resultados hay que valorar que un 53,5 % de estos últimos consideraría la retirada como activa. Se analiza la influencia de la edad y la experiencia profesional sobre la capacidad para poner en práctica medidas de limitación terapéutica.
Conclusiones: A pesar de que en nuestras unidades se toman decisiones de limitación terapéutica, un porcentaje importante de profesionales reconoce no tener las ideas claras sobre determinados procedimientos al respecto; a nuestro juicio, es necesario un mayor intercambio de experiencias sobre estos temas entre nuestras unidades, además de una mayor formación en bioética durante la residencia. La experiencia profesional parece ser el factor más influyente a la hora de enfrentarse a la toma de decisiones éticas.
Síndrome de abstinencia en una unidad de cuidados intensivos pediátrica
I. Iglesias Platas, I. Jordan García, E. Esteban Torner, J.M. Martín Rodrigo y P. Zambudio
UCIP. Unidad Integrada de Pediatría. Hospital Sant Joan de Déu. Hospital Clínic. Universidad de Barcelona. España.
Introducción: En los pacientes que requieren sedoanalgesia, especialmente después de tratamientos prolongados, puede aparecer un síndrome de abstinencia (SA) físico. La incidencia y los factores asociados a ella están poco estudiados en pediatría.
Objetivos: Principales: analizar la incidencia, gravedad y tratamiento del SA en nuestra UCI. Secundario: determinar qué factores se asocian a SA en la edad pediátrica, en base a los establecidos en adultos.
Material y método: Estudio prospectivo observacional de los pacientes ingresados en la UCIP del Hospital Sant Joan de Déu, con antecedentes de sedoanalgesia de más de 5 días, desde enero de 2003 hasta mayo de 2004.
Se determinaron las variables: edad, sexo, patología, nivel de sedoanalgesia (escala de Ramsay); horas de sedoanalgesia, dosis máximas y acumuladas y horas de descenso de los fármacos; nivel de abstinencia tras retirar-disminuir la sedación (escalas Finnegan y Lift); y síntomas, tratamiento y duración del SA.
Resultados: Se recogieron 57 casos. Treinta y cinco fueron varones (61,4 %) y la edad de presentación media de 3,98 ± 5,93 años. La incidencia de SA fue de 22,4 %, con 13 casos. Las horas se sedoanalgesia, las dosis máximas y acumuladas fueron mayores para el fentanilo, midazolam, ketamina y norcuron en el grupo de SA pero sin diferencias significativas. Las horas de descenso de sedoanalgesia fueron superiores en el grupo de SA para los mismos fármacos, aunque tampoco con diferencia estadísticamente significativa.
El SA fue de leve en 9 casos (69,2 %), moderado en 3 (23 %) y en uno grave. La duración media fue de 6,6 ± 2,8 días. El tratamiento más utilizados fue el neuroléptico, asociado a clonidina o benzodiazepina (BZP) en los casos moderados.
Conclusiones: 1. La incidencia de SA en nuestra UCI es del 22,4 % similar a otras series, y en la mayoría de casos fue leve. 2. El tratamiento con neurolépticos ± BZP o clonidina es efectivo. 3. Probablemente no hemos encontrado diferencias significativas en las dosis y duración de la sedoanalgesia por la pauta de descenso proporcional a las mismas.
Utilidad de la monitorización BIS para valorar la profundidad de la sedación de los niños sometidos a procedimientos en UCIP
P. Gómez de Quero Masía, M. Gaboli, F. Fernández Carrión, R. Payo Pérez, S. Prieto Espuñes y A. Hernández Benito
Unidad de Cuidados Intensivos Pediátricos. Hospital Universitario de Salamanca. España.
Introducción: La monitorización del índice biespectral (BIS) utiliza un registro electroencefalográfico de un electrodo para calcular un valor que se relaciona con el nivel de alerta del paciente. Su uso comenzó en el quirófano para examinar los efectos de los anestésicos y sedantes, evitar el despertar intraoperatorio y asegurar la amnesia posquirúrgica. En UCIP se ha comenzado a utilizar para: valoración de la profundidad de la sedación de niños en ventilación mecánica, particularmente aquellos paralizados; la monitorización del coma barbitúrico; y en la realización de procedimientos invasivos como coadyuvante a la valoración clínica del nivel de sedación del paciente, fundamentalmente para asegurar la amnesia y evitar la sobresedación y los efectos secundarios de los fármacos sedantes.
Objetivos: Valorar la utilidad de la monitorización BIS en niños a los cuales se realizan procedimientos invasivos en UCIP. En particular se estudia la correlación de la escala clínica de sedación con el índice BIS en el procedimiento, así como las diferencias del valor de BIS según los grupos de edad.
Material y métodos: Estudio prospectivo de los 68 niños ingresados en nuestra UCIP para la realización de procedimientos invasivos desde noviembre de 2003 a junio de 2004. Se recogen de todos los niños los datos de edad, sexo, peso, enfermedad de base, antecedentes patológicos de interés, tipo de procedimiento y dosis total recibida de sedante y analgésico. Para realizar la sedoanalgesia utilizamos un protocolo común con fentanilo (bolo de 2 μg/kg y titulación a 1 μg/kg) y propofol (bolo de 2 mg/kg y perfusión 5-10 mg/kg/h). Se valora el nivel clínico de sedación (escala de Ramsay) y analgesia conseguidas durante el procedimiento y la aparición de efectos secundarios. Se recogen los valores de BIS obtenidos minuto a minuto durante el procedimiento, valorándose la media, mediana, desviación estándar, valor mínimo, duración por intervalos del valor BIS y duración total de la sedación. Para el estudio estadístico se utiliza el programa SPSS-11.
Resultados: La edad media de los pacientes del estudio es de 6,31 años con una mediana de 4 años y 9 meses. El 86 % de los niños padecían procesos hematooncológicos. Los procedimientos realizados fueron: 31 aspirados de médula ósea, 2 biopsias de médula ósea, 28 administraciones de quimioterapia intratecal, 11 canalizaciones de vía central, 4 canalizaciones arteriales, 6 biopsias de piel, 2 biopsias de mucosa, 2 endoscopias digestivas, 1 gastrostomía percutánea, 1 drenaje torácico y una cura. El valor de BIS medio fue de 67,69 ± 9,73, con diferencia significativa entre los niños menores de 5 años (valor BIS medio 71,96 ± 7,24) y los mayores (valor BIS medio 63,82 ± 10,16). Existe una correlación significativa entre el score clínico de sedación y el valor de BIS con un índice medio de 65,56 ± 10,57 con Ramsay 6 y de 71,83 ± 6,65 con Ramsay 5. Todos los pacientes en etapa verbal tuvieron amnesia del procedimiento independientemente del valor de BIS. La dosis de propofol utilizada fue de 4,42 ± 2,00 mg/kg con una duración total de la sedación (desde inicio de bolo de propofol hasta su suspensión) de 24,38 ± 11,84 min.
Conclusiones: Existe una adecuada correlación entre los Scores clínicos que valoran la profundidad de la sedación y el valor de BIS en niños sometidos a procedimientos en UCIP. Por tanto, es un método que valora continuamente el nivel de sedación del paciente y podría ayudar a ajustar la dosis de medicación sedante. Los niños pequeños alcanzan valores más altos de valor BIS quizás en relación a que precisan dosis más altas por kilogramo de peso del fármaco.
RESPIRATORIO - ONCOLOGIA
Estudio de bronquiolitis en UCIP 2002-2004
Z. Mtz. de Compañón Mtz. de Marigorta, I. Iglesias Platas, J. Caritg Bosch y M. Pons Ódena
UCIP. Unidad Integrada de Pediatría. Hospital Sant Joan de Déu. Hospital Clínic. Barcelona. España.
Introducción: La bronquiolitis representa la causa más frecuente de ingreso en niños menores de un año con una mortalidad entre los pacientes ingresados de 1-2 %. Aunque hay diversos factores que predisponen a sufrir un episodio de bronquiolitis grave, muchas veces estos se presentan en pacientes previamente sanos. El tratamiento continúa siendo controvertido.
Objetivo: Analizar las características de los casos que han precisado ingreso en UCIP en nuestro hospital en los últimos 2 años.
Material y métodos: Estudio descriptivo retrospectivo de pacientes afectos de bronquiolitis admitidos en la UCIP de nuestro centro entre octubre de 2002 y mayo de 2004. Se recogen características demográficas, antecedentes, gravedad al ingreso, antígenos del VRS en secreciones nasofaríngeas, tratamiento, necesidad y características de la ventilación mecánica y duración de la estancia en la unidad de cuidados intensivos y del ingreso hospitalario global. Los datos se analizaron mediante los programas Access y SPSS para Windows.
Resultados y discusión: Se incluyen 77 pacientes con un ligero predominio del sexo masculino (55,8 %). La edad media se sitúa en 2,06 meses. Un 41,6 % de los pacientes presentaban algún factor de riesgo (40,6 % prematuros sin ninguna dosis de palivizumab, 25 % cardiópatas, 18,7 % prematuros tratados con palivizumab, 18,7 % con patología pulmonar). Éstos tienen una estancia media (EM) en UCIP significativamente superior que aquellos sin patología previa, siendo la EM global en UCIP 5,7 ± 4,3 días y la hospitalaria total de 11,8 ± 7,7 días. Aunque no es significativo, requieren más frecuentemente ventilación mecánica (VM) siendo comparables tanto los días de VM como la agresividad ventilatoria. La necesidad de VM es más frecuente en los menores de 2 meses con una relación estadísticamente significativa. La media de puntuación en la escala al ingreso fue de 9-10 puntos (moderada-grave). El 79,2 % resultaron positivos para la detección de VRS. En cuanto a los tratamientos empleados, en el 79,2 % se utilizaron broncodilatadores inhalados o nebulizados, y se observa un aumento significativo en el uso de adrenalina nebulizada entre la temporada 03 y la del 04 sin encontrar una disminución en el número de pacientes sometidos a ventilación mecánica. El 49,7 % fueron subsidiarios de corticoterapia, con más frecuencia en los sometidos a ventilación mecánica. Se pautó antibiótico en 88,3 % de los casos, sobre todo por alteraciones clínico-analíticas, y/o radiológicas. El 53,2 % de los pacientes precisaron VM, durante una media de aproximadamente 6,8 días, en modalidades reguladas por presión y en 5 niños se empleó alta frecuencia. Se obtiene una MAP promedio de 12,6 ± 5 cmH2O y una FiO2 máxima promedio del 53,5 % ± 18,3. Se produjo un único fallecimiento en un recién nacido cardiópata de 15 días por limitación terapéutica por evidencia de daño neurológico grave. Un paciente precisó ECMO durante 19 días, con buena evolución posterior.
Conclusiones: 1. La epidemia de bronquiolitis 2002-2004 ha afectado sobre todo a lactantes de muy corta edad. 2. La frecuencia de bronquiolitis VRS positivas es similar a epidemias anteriores. 3. El tratamiento con adrenalina ha aumentado significativamente pero sin una disminución en el número de pacientes sometidos a ventilación mecánica. 4. Los corticoides se utilizan preferentemente en los niños con VM. 5. Más de la mitad de los pacientes han requerido ventilación mecánica con una incidencia significativamente mayor en los más pequeños. 6. El único caso de muerte se atribuye a complicaciones derivadas de una cardiopatía de base. 7. La ECMO es un tratamiento de rescate útil en aquellos pacientes con broquiolitis grave que no responden a los tratamientos habituales.
Estudio de prevalencia de la ventilación mecánica en unidades de cuidados intensivos pediátricos. Características generales
V. Modesto, J. Balcells, J. López-Herce y Grupo de Respiratorio de la SECIP.
Objetivo: Estudiar la prevalencia y características de la ventilación mecánica en niños ingresados en unidades de cuidados intensivos pediátricos.
Pacientes y métodos: Se realizó un estudio prospectivo, multicéntrico, observacional abierto recogiéndose las características de las UCIP y los datos clínicos y de ventilación mecánica de los pacientes que recibían ventilación mecánica el día 19 de febrero de 2002. Se envió el protocolo a las 46 UCIP españolas.
Resultados: Participaron en el estudio 31 UCIP (27 tenían pacientes con ventilación mecánica el día del estudio). La prevalencia de ventilación mecánica fue de 86 pacientes (45,5 % de los pacientes ingresados ese día), 3,1 ± 2,3 pacientes con ventilación mecánica por UCIP (mediana 2) (rango: 0-11), La edad media de los niños ventilados era de 36 meses, mediana 8 meses, con rango desde recién nacidos a 13,6 años y el peso de 12,8 kg, mediana 6,1 kg. Un 58 % eran menores de un año y el 60 % eran niños. El PRIMS medio de los niños con ventilación mecánica era de 13 ± 7,7. Las indicaciones de ventilación mecánica fueron la insuficiencia respiratoria aguda 46,5 %, insuficiencia respiratoria crónica 10,4 %, coma 11,6 %, shock 6,9 %, postoperatorio 10,5 y otras 5,8 %. Seis pacientes (un 7 % de los niños ventilados y un 3 % del total de los niños ingresados en la UCIP) presentaba un SDRA. El inicio de la ventilación mecánica fue en la UCIP en un 41,8 % de los pacientes, en el quirófano en un 30 %, en urgencias en un 5,8 %, en otro hospital en el 14 % y en el domicilio o la vía pública en un 3,5 %. En un 73,2 % el acceso de la vía aérea era a través de un tubo endotraqueal, 23,3 % por traqueostomía y 3,5 % por mascarilla o tubos nasales. Un 57 % estaba ventilado con un respirador convencional, un 35 % con un respirador de flujo continuo, un 2,4 % con un respirador de alta frecuencia y un paciente con un respirador domiciliario. La mediana de duración de la ventilación mecánica fue de 168 días. Las modalidades de ventilación empleadas fueron: controlada asistida-controlada por volumen: 17,4 %, controlada asistida-controlada por presión; 18,6 %, SIMV por volumen 15,1 %, SIMV por presión 27,9 % %, modalidades mixtas (volumen-presión) 10,5 %, presión de soporte 3,5 %, CPAP 1 %, VAFO: 2,3 % y ventilación no invasiva 3,5 %. Siete pacientes (8,1 %) presentaron neumotórax y 15 (17,4 %) neumonía asociada a la ventilación mecánica a lo largo de toda su evolución
Conclusiones: 1. Un porcentaje importante de los niños ingresados en UCIP reciben ventilación mecánica, siendo el 58 % de los niños ventilados menores de un año. 2. La indicación de ventilación más importante es la insuficiencia respiratoria aguda (46,5 %). Un 7 % de los niños ventilados presentaba un SDRA. 3. Las modalidad de ventilación más utilizada es la SIMV por presión. 4. La incidencia de complicaciones asociadas a la ventilación mecánica es elevada.
Complicaciones respiratorias en el postoperatorio inmediato del trasplante hepático en niños
R. Muñoz Muñiz, S. Fernández Sánchez, M.A. Delgado Domínguez y F. Ruza Tarrio
Unidad de Cuidados Intensivos Pediátricos. Hospital Materno-Infantil La Paz. Madrid. España.
Introducción: Las complicaciones respiratorias que aparecen en el postoperatorio inmediato del trasplante hepático (TH) constituyen una importante causa de la morbilidad asociada en estos pacientes. La técnica quirúrgica en sí misma, la anestesia, la retracción prolongada del hemidiafragma derecho y los elevados aportes de hemoderivados durante la cirugía predisponen al paciente a presentar patología pulmonar. La administración de inmunosupresión, que predispone a la infección, y la necesidad de ventilación mecánica en el postoperatorio inmediato contribuyen también al desarrollo de problemas pulmonares.
Objetivo: Análisis de 89 pacientes que recibieron 100 TH que ingresan en la unidad de cuidados intensivos pediátricos (UCIP) de nuestro hospital, con el fin de evaluar las complicaciones respiratorias que presentan en el postoperatorio inmediato.
Pacientes y métodos: Estudio retrospectivo de los pacientes sometidos a trasplante hepático en el período de tiempo comprendido entre 1999-2004. Se analizan datos epidemiológicos, procedimiento quirúrgico y complicaciones respiratorias que se presentan en el postoperatorio inmediato.
Resultados: De los pacientes trasplantados el 53 % eran niños y el 47 % niñas, con edades comprendidas entre el mes y medio de vida y los 19 años y 10 meses. El 10 % de los pacientes precisaron retrasplante. La enfermedad de base que motiva el trasplante fue en el 46 % de los pacientes la atresia de vías biliares extrahepáticas, seguida de la colestasis intrahepática y las enfermedades metabólicas que suponen el 11 % en cada una de ellas, las enfermedades tumorales el 9 %, la hepatitis autoinmune el 7 % y la hepatitis fulminante el 2 %. Las principales indicaciones del TH son el fallo hepático crónico, la colestasis y la hipertensión portal. El 44 % de los pacientes habían tenido una cirugía previa, generalmente derivación de Kasai (39 %). En el 36 % de los pacientes se realizó TH segmentario, en el 34 % reducido y en el 30 % restante fue TH total.
La complicación respiratoria que aparece con mayor frecuencia en nuestros pacientes es el derrame pleural, generalmente derecho, apareció en 47 de los trasplantes. La paresia diafragmática se constató en 41 trasplantes, sin repercusión clínica en todos los casos por lo que no fue preciso realizar plicatura diafragmática a ninguno de nuestros pacientes. La aparición de atelectasias se observó en 30 trasplantes. Nuestros pacientes presentaron también episodios de broncoespasmo de diversa severidad. Menos habituales fueron otras complicaciones como el neumotórax, hemotórax, hemorragia pulmonar, edema agudo de pulmón y síndrome de distrés respiratorio del adulto. Entre las complicaciones respiratorias infecciosas presentaron neumonía 5 pacientes y bronquitis un paciente.
Conclusiones: Las complicaciones respiratorias que se producen en el postoperatorio inmediato del TH suponen uno de los principales condicionantes de la morbilidad de estos pacientes. La mayoría de estas se resuelven con el tratamiento médico realizado sin generar enfermedad pulmonar importante pero sería necesario un seguimiento más extenso de estos pacientes para evaluar la evolución a largo plazo.
Ventilación no invasiva en la UCI pediátrica
A. Cueto, M. Pons, J. Llevadias, Z. Rodríguez y A. Morillo
UCIP. Unidad Integrada de Pediatría. Hospital Sant Joan de Déu. Hospital Clínic. Universidad de Barcelona. España.
Objetivos: Evaluar la eficacia de la ventilación no invasiva (VNI) en los pacientes críticos pediátricos realizada en nuestra unidad de cuidados intensivos pediátricos (UCIP).
Material y métodos: Estudio clínico retrospectivo de los pacientes ingresados en la UCIP con fracaso respiratorio agudo y/o crónico agudizado seleccionados para tratamiento con VNI. Se describen los respiradores e interfases utilizados y los criterios usados para su selección. Los criterios de inclusión y exclusión se basaron en la bibliografía pediátrica previa. Se describen las enfermedades de base y etiología del fracaso respiratorio agudo (FRA), analizando la tasa de éxito en función de la etiología del FRA. Se analizan las variables clínicas (frecuencia respiratoria FR, frecuencia cardíaca FC, saturación de hemoglobina SatHb, FiO2) y analíticas (equilibrio ácido-base y/o gasometría arterial) pre y post (3-8 h) del inicio de la técnica. El fracaso de la VNI fue definido por la imposibilidad de controlar los síntomas de FRA con la consiguiente intubación o limitación terapéutica en los pacientes con indicaciones paliativas de VNI.
Resultados: Se recogen 30 pacientes (de 22 días a 21 años, media 9,1 ± 7 años). De los 30 pacientes se obtuvieron datos de 32 episodios que requirieron VNI. La distribución de causas de FRA fueron (neumonía 44 %, hipodinamia 19 %, postoperado de escoliosis 9,5 %, postextubación 6,3 %, postoperado de cirugía cardíaca 3 %, y otros 19 %). La duración media de la VNI fue de 2,2 ± 2,1 días. Se objetiva un descenso en los valores registrados de FC de 133,0 a 117,72 lat./min (p = 0,000), descenso en la FR de 41,28 a 34,09 resp./min (p = 0,031), incremento de la SatHb. de 91,34 a 96,53 (p = 0,259), descenso en la FiO2 58,87 a 48,87 (p = 0,002) y sin cambios en la PaCO2. El fracaso de la VNI se observa en (6/32) pacientes: por inadaptación a la interfase (3), hipoxemia mantenida (1) y exceso de secreciones (1), aparición de contraindicaciones a la técnica (1).
Conclusiones: 1. La eficacia de la VNI es objetivable mediante la mejoría de variables clínicas durante las primeras horas de aplicación. 2. La eficacia de la ventilación no invasiva en determinados grupos preseleccionados reafirma la necesidad de incluirla como procedimiento habitual en las UCI pediátricas.
Ventilación no invasiva en la insuficiencia respiratoria aguda pediátrica mediante ventilador volumétrico convencional
J.I. Muñoz Bonet, E. Flor Macián, M.C. Llopis Garrido, P. Roselló Millet, V. Hortelano Platero, L. Martínez Rodríguez, E. de Frutos Moneo y J. Brines Solanes
UCIP Hospital Clínico Universitario. Valencia. España.
Objetivo: La ventilación no invasiva (VNI) es una técnica que ha demostrado utilidad en adultos con insuficiencia respiratoria aguda (IRA) para evitar la intubación endotraqueal y reducir la mortalidad. Su papel en la IRA pediátrica no está bien definido. Por su todavía escasa aplicación en el ámbito pediátrico, es difícil disponer de equipos específicos en la mayor parte de centros. Describimos nuestra experiencia utilizando un ventilador volumétrico convencional con módulo de VNI en niños con IRA.
Metodología: Estudio prospectivo. Pacientes: todos los niños con IRA ingresados en UCIP ventilados, mediante mascarilla facial, con el ventilador volumétrico Evita 2 Dura de Dräger.
Resultados: Catorce casos en 12 pacientes con edades entre 2 y 15 años (media 9,3 ± 5,1). El PRIMS-III previo al inicio de la VNI fue de 17 ± 7,1. Nueve pacientes presentaban patología de base: 6 retraso psicomotor grave, 3 inmunosupresión y 2 asma. El diagnóstico más frecuente fue neumonía (8), seguido de SDRA (4), atelectasia (4) e IRA postextubación (2). La radiografía de tórax inicial mostró afectación de 2 cuadrantes en 10 casos, 4 cuadrantes en 3 y 1 cuadrante en 1. En 6 casos la IRA fue hipoxémica, 1 hipercápnica y 7 mixtos. Utilizamos CPAP en 2 casos, CPAP + PS en cinco y BIPAP + PS en nueve. La PEEP, el Pico y la PS oscilaron entre 4-7, 12-23 y 5-15 cmH2O respectivamente. Observamos mejoría significativa a las 2-6 h del inicio para el pH (7,33 ± 0,12 frente a 7,40 ± 0,08; p < 0,01), la PCO2 (56,5 ± 20,5 frente a 51,5 ± 19; p < 0,015) y la Saturación de oxígeno (84 ± 9,7 frente a 93 ± 4,9; p = 0,006). La FiO2 durante el período de máxima asistencia ventilatoria fue significativamente menor que la del inicio (0,7 ± 0,18 frente a 0,5 ± 0,18; p < 0,15). Sólo 2 pacientes requirieron intubación. En 4 casos por la gravedad de su enfermedad de base (retraso psicomotor), se acordó no proceder a la intubación en caso de fracaso de la VNI, aunque ésta resultó efectiva en todos ellos. La duración media de VNI fue de 76,3 h (rango: 3-216). Sólo se produjeron complicaciones menores: lesión cutánea facial por presión (5) y conjuntivitis (2).
Conclusiones: La VNI utilizando el equipo propuesto, es una técnica segura y efectiva en pacientes pediátricos con IRA y puede evitar la intubación endotraqueal. Debe ser particularmente considerada en niños cuya enfermedad de base pueda hacer inapropiada la intubación (retraso psicomotor grave, oncológicos) o en caso de insuficiencia respiratoria postextubación.
Efectividad de la profilaxis selectiva de la hemorragia digestiva en el paciente crítico
M. Pujol Jover, J. Balcells Ramírez, P. Domínguez Sampedro, S. Cañadas Palazón, J. Ortega López y J. Roqueta Mas
UCI Pediátrica. Hospital Materno-Infantil Vall d'Hebron. Barcelona. España.
Introducción: La hemorragia digestiva alta (HD) clínicamente significativa puede complicar la evolución del niño críticamente enfermo. Frente a su profilaxis universal, la profilaxis selectiva (PS), si se demuestra efectiva, presenta ventajas en términos de costes y efectos adversos.
Objetivos: Valoración de la efectividad de un protocolo de PS de la HD clínica-mente significativa.
Metodología: Estudio descriptivo de los resultados de la aplicación de un protocolo de PS de la HD en una UCIP de 15 camas de un hospital de tercer nivel. Se analizan los pacientes que ingresan en el período comprendido entre el 1 de junio y el 30 de noviembre de 2003. Se excluyen aquellos con HD como diagnóstico al ingreso y aquellos que ingresan para algún procedimiento. Se considera clínicamente significativa toda HD (sea en forma de hematemesis, aspirado en poso de café, melenas o hematoquecia) que se acompaña de disminución de la presión arterial sistólica (PAS) > 20 mmHg o disminución de la PAS > 10 mmHg y aumento de la frecuencia cardíaca superior a 20 lat./min o disminución de la hemoglobina superior a 2 g/dl y requerimiento de transfusión o cirugía. Se indicó PS en aquellos pacientes considerados de riesgo de acuerdo esencialmente con los criterios de Zinner modificados por López-Herce et al; se administró como fármaco de primera elección ranitidina sin control sistemático del pH gástrico.
Resultados: Durante los 6 meses de estudio ingresaron en nuestra unidad 286 pacientes, siendo excluidos 16 (12 por HD previa, y cuatro porque ingresaban para un procedimiento). De los 270 pacientes objeto de estudio, 122 (45 %) recibieron PS. Recibieron ranitidina 91; presentaron 19 HD (21 %), siendo sólo en un caso significativa (1 %). Recibieron omeprazol 25; presentaron 7 (28 %) HD, siendo sólo en un caso significativa (4 %). Recibieron sucralfato y ranitidina conjuntamente cuatro; un único paciente presentó HD, que no fue significativa. Recibieron únicamente sucralfato 2; ninguno de ellos presentó HD. En conjunto, de todos los que recibieron PS presentaron HD un 22 % (27), pero sólo en el 1,6 % (2) la HD fue significativa (en ambos casos en el contexto de un fallo multiorgánico). No recibieron PS 148 pacientes (55 %). De éstos, 26 (17 %) presentaron HD y en ninguno fue significativa. En conjunto, la incidencia global de HD adquirida en la UCIP fue 19 % (53/270), siendo significativa en menos del 1 % (2/270).
Conclusiones: La incidencia registrada de HD clínicamente significativa en nuestra UCIP es similar a la descrita en la literatura médica, lo que demuestra la efectividad del protocolo de PS. Su aplicación reduce el número de pacientes sometidos a profilaxis farmacológica lo que favorece la eficiencia y la seguridad de los CIP.
Utilidad de los cuidados intensivos en pacientes diagnosticados de cáncer
I. Sánchez Ganfornina, M.T. Alonso Salas, L. Santaló González, A. Romero Parreño y M. Loscertales Abril
Servicio de Cuidados Críticos y Urgencias. Hospital Infantil Universitario Virgen del Rocío. Sevilla. España.
Introducción: En los últimos años estamos asistiendo a una mejoría dramática de la supervivencia a largo plazo de los niños diagnosticados de cáncer. Una consecuencia inmediata de los avances diagnósticos y terapéuticos que la han condicionado, es la aparición de nuevas complicaciones durante la evolución de la enfermedad, o secundaria a los distintos tratamientos, que requieren en muchas ocasiones el ingreso de estos pacientes en una unidad de cuidados intensivos.
Objetivos: Evaluar la eficacia de los cuidados intensivos en los niños diagnosticados de cáncer que ingresaron en nuestra Unidad en los últimos 2 años: 2003 y 2004.
Metodología: En todos los pacientes diagnosticados de cáncer e ingresados en nuestra unidad durante los años 2003 y 2004 se analizan: datos epidemiológicos, motivo de ingreso, días de estancia, necesidad de ventilación mecánica y mortalidad en UCIP. Se comparan con otras series descritas en la literatura médica.
Resultados: Los pacientes diagnosticados de cáncer ingresados en la UCIP de nuestro hospital desde el 1 de enero de 2003 hasta el 14 de julio de 2004 fueron 99 (9,4 % del total de ingresos). La mortalidad global fue del 11,11 %; la mediana de edad fue de 70,7 meses, con una distribución por sexos de 61,6 % de niños y 38,6 % de niñas. La estancia media fue de 4,77 días. La mayoría (72,7 %) ingresaron por precisar cuidados intensivos en el postoperatorio inmediato, siendo la supervivencia de este grupo del 99 %. El porcentaje restante ingresó por: insuficiencia respiratoria aguda (10,1 %), infección sistémica (2,02 %), síndrome de lisis tumoral (3,03 %), hipertensión intracraneal (5,05 %), crisis convulsiva (4,04 %), insuficiencia cardíaca (3,03 %), precisar procedimientos o monitorización de cuidados intensivos (2,02 %), y un caso ingresó por shock medular. La mortalidad de este segundo grupo fue del 37 %, que ascendió al 60 % entre los niños que precisaron ventilación mecánica. En 2 casos (2,02 %), se utilizó ventilación de alta frecuencia como tratamiento de rescate, consiguiendo en uno de ellos revertir el síndrome de distrés respiratorio agudo.
Conclusiones: 1. Los niños con cáncer pueden beneficiarse del soporte que ofrece una unidad de cuidados intensivos, que creemos debe ser condición indispensable para un hospital pediátrico que disponga de oncología pediátrica. 2. El éxito del tratamiento de situaciones que comprometen la vida de estos pacientes requieren de una estrecha colaboración entre el oncólogo y el intensivista pediátricos.
Paciente oncológico ingresado en UCIP. Motivo de ingreso y evolución
C. Zabaletaa, M. Monleóna, J. Casado Floresa, M. Nieto Moroa, L. Ayala Bernaldo de Quirósa y M. González Vicentb
aUnidad de Cuidados Intensivos Pediátricos. bServicio de Oncología Pediátrica. Hospital Universitario Niño Jesús. Madrid. España.
Objetivos: Evaluación de las causas de ingreso y evolución de los pacientes oncológicos ingresados en una unidad de cuidados intensivos pediátricos (UCIP).
Pacientes y métodos: Se realizó un estudio retrospectivo de los pacientes oncológicos ingresados en la UCIP del Hospital Universitario Niño Jesús (Madrid), a lo largo del año 2003. Se recogieron los siguientes datos: sexo, tipo de tumor, trasplante de médula (TMO), desarrollo de enfermedad injerto contra huésped (EICH), grado de EICH, motivo de ingreso en UCIP, PRISM-O al ingreso; se recogió también presencia de infección, sepsis, fracaso multiorgánico (FMO) y número máximo de órganos fracasados, tiempo de ventilación mecánica y peor PRISM-O alcanzado. Se obtuvieron datos de mortalidad a los 6 meses del ingreso. Para el estudio estadístico se utilizó el paquete estadístico SPSS 10 y EPI info 3.2.2.
Resultados: Se encontraron dos grupos de pacientes: uno formado por pacientes ingresados para técnicas diagnóstico-terapéuticas especiales y control postoperatorio (grupo A), y un segundo grupo ingresado por complicaciones derivadas de su enfermedad y/o tratamiento (grupo B). Se recogieron un total de 63 pacientes. El 36,5 % fueron tumores hematológicos, frente a un 63,5 % de tumores sólidos. El tumor más frecuente fue el tumor cerebral (23,9 %). En el grupo A, formado por el 52,4 %, se obtuvieron los siguientes resultados: El 94 % fueron tumores sólidos. Ninguno de ellos recibió TMO. El 21,2 % había ingresado previamente. Las complicaciones desarrolladas fueron: insuficiencia respiratoria (45,5 %); inestabilidad hemodinámica (6 %); infección (3 %); insuficiencia renal (3 %). El 39,4 % precisó ventilación mecánica de corta duración (media 2,88 h). Ninguno desarrolló sepsis, insuficiencia hepática, fracaso hematológico ni FMO. La duración media del ingreso fue inferior a 48 h. El 12,2 % fallecieron en los 6 meses siguientes el ingreso. Dentro del grupo B, dos tercios fueron tumores hematológicos. La causa más frecuente de ingreso en este grupo fue insuficiencia respiratoria (83,3 %). El 50 % recibió TMO y, de éstos, el 73,3 % desarrolló EICH. Un 33,3 % tenía al menos un ingreso anterior. Las complicaciones durante su estancia en UCIP fueron: fallo hematológico (73,3 %); FMO (70 %); infección (63,3 %); inestabilidad hemodinámica (53,3 %); sepsis (30 %); insuficiencia hepática (23,3 %); insuficiencia renal (23,3 %), precisando depuración extrarrenal un 16,7 %. Un 53,3 % necesitaron ventilación mecánica, durante una media de 3,8 días (rango: 1-20 días). El PRISM-O medio al ingreso fue de 13,9 ± 7,84. El peor PRISM-O durante el ingreso fue una media de 18,4 ± 9,3. El tiempo medio de ingreso fue 7,6 ± 7,2 días. La mortalidad en los 6 meses siguientes al ingreso fue del 60 %. Las variables asociadas de forma significativa a un aumento de la mortalidad fueron: los tumores hematológicos frente a los sólidos (OR = 3,63; p = 0,01), presencia de EICH (OR = 33,33; p < 0,001), infección (OR = 3,55; p = 0,02), inestabilidad hemodinámica (OR = 4,8; p = 0,007), insuficiencia respiratoria (OR = 3,8; p = 0,02), insuficiencia hepática (OR = 5,7; p = 0,045), fracaso hematológico (OR = 7; p = 0,001), FMO (OR = 4,2; p = 0,002), número de órganos fracasados (p = 0,002), PRISM-O al ingreso superior a 17 y peor PRISM-O superior a 23. Tras estudio estadístico,se obtuvieron dos fórmulas para conocer el riesgo de mortalidad para cada paciente.
Conclusiones: En la UCIP ingresan pacientes oncológicos para control postoperatorio y/o realización de técnicas diagnósticas, y pacientes con complicaciones graves derivadas de su enfermedad y de su tratamiento. Los factores de riesgo que aumentan significativamente la mortalidad de estos pacientes son: tumor hematológico, TMO, EICH, infección, fracaso multiorgánico y PRISM-O. Son necesarios estudios más amplios para delimitar mejor las variables que determinan la mortalidad del paciente oncológico.
CARDIOLOGIA - INFECCION NOSOCOMIAL
Indicadores pronósticos y de utilización de recursos en el postoperatorio de la corrección anatómica en la transposición de las grandes arterias
J.A. García Hernández, C. Montero Valladares, A. Romero Parreño, M. Gil-Fournier Carazo, A. Tovaruela Santos y M. Loscertales Abril
Servicio de Cuidados Críticos y Urgencias. Hospital Infantil Universitario Virgen del Rocío de Sevilla. España.
Objetivos: Identificar los factores de riesgo que pueden relacionarse con la evolución postoperatoria de la transposición de grandes arterias, corregida mediante la técnica quirúrgica descrita por Jatene.
Metodología: En los 78 niños ingresados por postoperatorio de TGA (técnica de Jatene) entre 1994 y 2003 y tratados con el mismo protocolo, se recogieron para su análisis diversas variables, como edad y peso a la intervención, necesidad o no de cierre de la comunicación interventricular, anatomía coronaria, utilización o no de parada circulatoria y su duración, tiempos de circulación extracorpórea y de anoxia miocárdica, para observar su influencia en las horas de ventilación mecánica, días de estancia en UCI y mortalidad. Se utilizó para ello el análisis estadístico multivariante del paquete SPSS versión 10.0.
Resultados: 64 niños (82 %) eran transposiciones con septo íntegro a los que se les realizó la técnica de Jatene, y 14 (18 %) tenían asociada una comunicación interventricular que por su tamaño precisó también cierre quirúrgico.
Se obtuvieron diferencias significativas entre ambos grupos con respecto a la edad (p < 0,01) y el peso (p < 0,05), siendo en el grupo con septo íntegro el P50 de 9 días y de 3,5 kg, y en el grupo con CIV de 1,5 meses y de 3,7 kg. No hubo diferencias significativas entre ambos grupos con el resto de variables analizadas. La mortalidad global de la serie fue del 9 %, habiéndose reducido en los últimos 5 años al 7,8 %. La anatomía de las arterias coronarias fue el único parámetro que influyó en la mortalidad, sobre todo en el grupo de niños con arteria coronaria única o con trayecto intramural (p < 0,05). Tanto la parada circulatoria (n = 53,68 %) como su tiempo de duración, se relacionaron con las horas de ventilación mecánica (r = 0,4; p < 0,05), y los días de estancia en UCIP (r = 0,4; p < 0,05).
Conclusiones: En nuestra serie la anatomía coronaria fue la variable que más influencia tuvo en la mortalidad. El tiempo de parada circulatoria se correlacionó con las horas de ventilación mecánica y días de estancia en la UCIP, de tal modo que a mayor tiempo de parada, más horas de ventilación, y como consecuencia más días de estancia en UCIP.
Revisión de la evolución de la corrección completa de la tetralogía de Fallot (2000-2004)
A. Morilloa, Z. Martínez de Compañóna, F.J. Cambraa, J. Bartronsb, J. Mayolc y J.M. Caffarenac
aUCIP, bCardiología, cCirugía Cardiovascular. Unidad Integrada, Hospital Clínic. Hospital Sant Joan de Déu. Barcelona. España.
Introducción: La tetralogía de Fallot supone el 10 % de las cardiopatías congénitas siendo la de tipo cianótico más frecuente después del período de lactante.
Objetivos: El objetivo principal es la revisión de la evolución en UCIP de las correcciones completas llevadas a cabo en nuestro hospital durante el período 2000-2004.
Material y métodos: Revisión retrospectiva de 48 pacientes afectados de tetralogía de Fallot a los que se les realizó la corrección quirúrgica completa durante los años 2000-2004. Se recogen los siguientes datos: edad, peso, sexo, intervenciones previas, tipo de cateterismo realizado, patología existente durante el preoperatorio, características de la cirugía y problemas intraoperatorios, evolución durante el ingreso en UCIP y las complicaciones que aparecen así como la evolución durante los primeros 6 meses poscirugía.
Resultados: La edad media de los pacientes en el momento de la corrección quirúrgica es de 21 meses, con un discreto predominio de los varones (54,2 %) respecto a las mujeres (45,8 %). A todos los pacientes se les realiza un cateterismo previo, 12 de los cuales (19 %) son intervencionistas (valvuloplastia pulmonar). Se había implantado fístula de Blalock-Taussig en 15 pacientes (31,2 %), a 4 de los cuales se les había realizado valvuloplastia. Entre los antecedentes médicos a destacar un 22,9 % tiene bajo peso y hay 3 cromosomopatías (síndrome de DiGeorge). Existen dos casos de hipertensión pulmonar leve (Fallot rosado). El tiempo medio de CEC es de 142 min (rango: 73-260) y de clampaje de 87 min (rango: 48-165). El ultrafiltrado medio es de 396 ml. En cuanto al soporte hemodinámico 46 pacientes (95,8 %) precisan dopamina durante una media de 3 días (dosis máxima media de 10 μg/kg/min) y milrinona (1,7 días), dos precisan sólo milrinona y en 7 hay que añadir adrenalina durante una media de 12 h. Se mantienen intubados una media de 52 h y precisan reintubación 2 casos, ambos por insuficiencia respiratoria. El problema más frecuente durante el postoperatorio inmediato es el derrame pleural, que está presente en un 37,5 % de los casos, más frecuentemente en el lado derecho y la mitad de estos casos precisan un drenaje pleural. Otras complicaciones destacables son las arritmias en 6 pacientes (14,3 %). La arritmia más frecuente es el ritmo nodal (en 4 casos). Cuatro pacientes (11,9 %) precisan transfusión de plasma o plaquetas después de 24 h de postoperatorio. Un paciente, sin cardiopatía residual, presentó un cuadro de hipoxemia por hiperperfusión pulmonar que precisó soporte mediante oxigenación por membrana extracorpórea (ECMO) durante 3 días, con buena evolución posterior. En un segundo caso, que presentaba asociada miocardiopatía hipertrófica del ventrículo izquierdo y válvula mitral displásica, requirió reintervención a las 24 h de la cirugía correctora para colocación de prótesis mitral y fue tributario en el postoperatorio inmediato de soporte mediante ECMO durante 72 h. No se ha observado mortalidad. La estancia media en UCIP es de 5 días.
Comentarios: Los resultados obtenidos en nuestra revisión de la patología asociada y de la morbilidad perioperatoria en la tetralogía de Fallot son comparables a los de las demás series revisadas. El manejo quirúrgico así como los tiempos de la circulación extracorpórea y de clampaje son también similares a otras revisiones. Destacamos el buen manejo hemodinámico conseguido con la combinación de dopamina a dosis bajas y milrinona, así como la ausencia de mortalidad perioperatoria y la eficacia de la ECMO para solventar situaciones críticas en el postoperatorio inmediato.
Patrón de secreción de BNP en niños sometidos a cirugía cardíaca
R. Borregoa, A.J. Alcaraza, J.C. López-Mencheroa, C. Romeroc, P. Apariciob, T. Álvarezb y J. López-Hercea
aUCIP, bCardiología Pediátrica, cServicio Bioquímica. Hospital Gregorio Marañón. Madrid. España.
Introducción: El péptido natriurético tipo B (BNP) es secretado por los ventrículos cardíacos en respuesta a sobrecarga de volumen y de presión. Recientemente ha sido descrita su utilidad como marcador diagnóstico y evolutivo de insuficiencia cardíaca en pacientes adultos, mientras que los estudios en población pediátrica son escasos.
Objetivos: El objetivo del presente trabajo es describir el patrón de secreción de BNP en niños sometidos a cirugía cardíaca, y estudiar las posibles diferencias entre aquellos con fisiología univentricular (UNIV) o biventricular (BIV).
Material y métodos: Los valores plasmáticos de BNP se determinaron en niños sometidos a cirugía cardíaca en el Hospital Gregorio Marañón entre abril y junio de 2004, en los siguientes momentos: T0, antes de la cirugía; T1, a los 30 min del ingreso en CIP; T2, el día siguiente de la cirugía y T3, 2 días después de la cirugía. Las concentraciones de BNP se han analizado mediante electroinmunoquimioluminiscencia (Advia Centaur, Bayer®). Los datos fueron analizados con el programa SPSS, utilizando el test de U de Mann-Whitney para las comparaciones intergrupo y el de Wilcoxon para las intragrupo.
Resultados: Se incluyeron 21 niños (11 varones y 10 mujeres) de edades comprendidas entre los 2 meses y los 17 años con una edad media de 57,5 meses. Los valores de BNP obtenidos se presentan en la tabla 1 (pg/ml), como mediana (P25-P75).
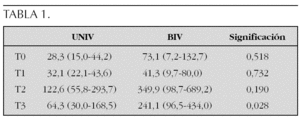
Después de la cirugía (T1) no se observan cambios en los valores de BNP en ninguno de los grupos, apreciándose un aumento al día siguiente de la cirugía (T2) (p = 0,027), y un descenso posterior en T3.
No se observaron diferencias en los valores basales de BNP entre aquellos con fisiología UNIV o BIV, sin embargo, los niños del grupo BIV presentan mayores valores al segundo día (T3). Al estratificar el grupo BIV según tuviesen insuficiencia cardíaca previa o no, se encontró que los valores de BNP fueron mayores en todos los momentos en los niños con insuficiencia cardíaca. Los mayores valores de BNP se obtuvieron en 2 niños que presentaban insuficiencia mitral grave.
Conclusiones: 1. Los valores de BNP no se modifican inicialmente tras cirugía cardíaca. 2. Los niños con corazón univentricular presentan un patrón similar de secreción de BNP a aquellos con dos ventrículos. 3. Los niños con insuficiencia cardíaca tienen mayores valores perioperatorios de BNP.
Relación del BNP con parámetros hemodinámicos en el postoperatorio de cirugía cardíaca en niños
A.J. Alcaraza, R. Borregoa, J.C. López-Mencheroa, P. Apariciob, M. Caminob, S. Mencíaa y F. Ballesterosb
aUCIP y bCardiología Pediátrica. Hospital Gregorio Marañón. Madrid. España.
Introducción: El BNP se produce por los ventrículos cardíacos en situación de insuficiencia cardíaca o disfunción ventricular. En niños hay muy pocos estudios realizados, y su relación con la evolución postoperatoria no se ha evaluado.
Objetivos: Analizar las posibles relaciones existentes de los valores de BNP con distintos parámetros del estado hemodinámico en el postoperatorio inmediato de cirugía cardíaca.
Material y métodos: En niños sometidos a cirugía cardíaca en el Hospital Gregorio Marañón entre abril y junio de 2004 se determinaron los valores plasmáticos de BNP al día siguiente de la cirugía y otros momentos. Asimismo se recogió información sobre el estado hemodinámico incluyendo: cifras de PVC, cantidad de inotrópicos (utilizando una puntuación de inotrópicos: dosis de dopamina x 1 + dobutamina x 1 + adrenalina x 10), necesidad de vasodilatadores (dosis de nitroprusiato > 1 μg/kg/min durante más de 24 h) (VD), valores de lactato en sangre y duración de la ventilación mecánica (VM). Las concentraciones de BNP se han analizado mediante electroinmunoquimioluminiscencia (Advia Centaur, Bayer®). Los datos fueron analizados con el programa SPSS, utilizando el test de U de Mann-Whitney para análisis de posible relación de valores de BNP con VD y correlación de Spearman para estudio de relación entre variables continuas.
Resultados: Se incluyeron 21 niños de edades comprendidas entre los 2 meses y los 17 años con una edad media de 57,5 meses. La mediana de los valores de BNP al día siguiente de la cirugía fue 130,9 pg/ml (P25-P75: 91,0-481,6).
Se encontró una correlación de los valores de BNP con la puntuación de inotrópicos al día siguiente de la cirugía (r = 0,524; p = 0,018) y con las cifras de PVC (r = 0,879; p < 0,001), sin embargo, no hubo correlación con los valores de lactato en sangre. Además, también hubo correlación de los valores de BNP con VM (r = 0,780; p < 0,001).
Los niños con VD presentaron mayores concentraciones de BNP (medianas: 481,8 frente a 114,9; p = 0,022).
Conclusiones: Los niños que precisaron mayor cantidad de inotrópicos tuvieron cifras más altas de BNP, así como aquellos que necesitaron vasodilatadores.
PiCCO® y análisis de los parámetros hemodinámicos de precarga
C. Cecchettia, E. Pasottia, J. Galoa, C.A. Zapata Calleb, C. Tomaselloa y N. Pirozzia
aUnidad de Cuidados Intensivos Pediátricos y bDepartamento de Emergencia. Hospital Bambino Gesù. Escuela Universitaria de Enfermería. Universidad Tor Vergata. Roma. Italia.
Introducción: La optimación de la precarga en el niño crítico es un aspecto fundamental en el control de la función cardiovascular. El sistema PiCCO®está fundamentado en la monitorización continua del gasto cardíaco, en base a la curva de presión, monitorizando el volumen y agua pulmonar. Los parámetros calculados indican las principales determinantes de la función cardíaca: índice cardíaco (IC) y Dp/Dt (inotropismo), intrathoracic blood volume index (ITBVI) y stroke volume index (SVI) (precarga), resistencias vascolare sistemica (SVRI) (poscarga).
Objetivos: Valorar las variaciones del perfil hemodinámico en respuesta a un "fluid challenge", identificando las variaciones de los principales indicadores de función cardíaca de precarga.
Metodología: Veintitrés niños (trauma craneal = 5, politrauma = 5, esofagitis cáustica = 4, encefalitis = 4, convulsiones = 5). Criterios de inclusión: edad 6 meses-14 años con necesidad de soporte vital en unidad de cuidados intensivos pediátricos (UCIP). Criterios de exclusión: enfermedad respiratoria crónica, insuficiencia renal, cardiopatía congénita, sepsis grave, inestabilidad hemodinámica. Pauta de analgesia y sedación: midazolam 0,03 mg/kg/h, remifentanilo 0,25 μg/kg/min y miorrelajación con vecuronio. Ventilación mecánica (VM): CMV/PEEP para obtener valores adecuados de gases sanguíneos. Monitorización con el PiCCO®según técnica estándar. Técnica de termodilución transpulmonar con bolus 0.15 ml/kg + 1,5 ml de suero con D sangre/suero superior a 0,20 °C. En condiciones de estabilidad hemodinámica y en ausencia de soporte inotrópico se ha administrado un bolus de Ringer-lactato 20 ml/kg en un tiempo estándar de 1 h mediante bomba de infusión. Los tiempos de estudio fueron: tiempo basal (T0) y después bolus (T1), con 3 termodiluciones para cada tiempo de estudio. Análisis estadístico: media, desviación estándar, variación percentual; coeficiente de correlación lineal de Pearson para: SVI-ITBVI, Dp/Dt-ITBVI, IC-ITBVI, stroke volume variation (SVV)-ITBVI, extravascular lung water index (EVLWI)-ITBVI (tabla 1).
Conclusiones: Los parámetros que presentan una mayor variación son IC, ITBVI, SVI, con elevados valores de correlación en las variables correlacionadas. SVV presenta una correlación inversa a ITBVI. El "fluid challenge" aumenta los indicadores de precarga (SVI) y de función cardíaca (IC), y en la menor medida Dp/Dt. El incremento se manifiesta también en ITBVI. La fuerte correlación entre ITBVI con SVI y IC indica que IBTVI es un indicador de precarga en la población pediátrica. SVV presenta una correlación lineal inversa con ITBVI e indica que la mejoría de la precarga determina una reducción de SVV, indicador dinámico del estatus volémico del paciente en VM.
Estudio multicéntrico sobre infección nosocomial en cuidados intensivos pediátricos
J.A. Soult, M. Muñoz, A. Reina, I. Zavala, A. Baltodano, M. Pons, S. Sánchez, F. Alvarado y F. Rodríguez-Amuedo y Grupo de Estudio de Infección Nosocomial en Cuidados Intensivos Pediátricos.
Hospital Infantil Virgen del Rocío. Sevilla. Grupo de Estudio de Infección Nosocomial en Cuidados Intensivos Pediátricos. España.
Objetivo: Determinar las características epidemiológicas, clínicas y bacteriológicas de la infección nosocomial (IN) en cuidados intensivos pediátricos (CIP).
Metodología: Estudio prospectivo, multicéntrico, realizado en 27 UCIP, 21 de España y 6 de Latinoamérica. Período de estudio: 3 meses (desde 15/01/2003 a 14/04/2003, ambos inclusive). Población estudiada: todos los pacientes que ingresan durante el período de estudio. Criterios de exclusión: edad menor de 7 días al ingreso y/o menos de 24 h de estancia. Se recogieron: datos clínicos al ingreso y alta, evolución, factores de riesgo, datos clínicos y microbiológicos de infección.
Resultados: Se han incluido 1.677 pacientes y se han diagnosticado 245 infecciones. La incidencia acumulada de IN fue de 14,60 casos/100 ingresos y la densidad de incidencia de 23,60 casos/1.000 días de estancia. Los tipos clínicos más frecuentes fueron: neumonía (20,3 %), bacteriemia asociada a catéter (9,2 %), bacteriuria sintomática (8,4 %) y sepsis clínica (7 %). El 87 % de los gérmenes identificados fueron bacterias (de ellas: 66 % gramnegativas, 33 % grampositivas y 1 % anaerobias), el 9 % fueron hongos y el 4 % virus. El 83 % de Enterobacter y el 54 % de Klebsiella pneumonia eran productores de BLEA. El 47 % de Pseudomonas aeruginosa eran resistentes a diferentes antimicrobianos. El 67 % de Acinetobacter baumanii eran multirresistentes. El 64 % de Staphylococcus coagulasa () eran meticilin-resistentes. La estancia media global fue de 6,2 días (5 días en no IN y 13,2 días en IN). La mortalidad global fue del 7,5 % (6,5 % en no IN y 12,5 % en IN). La mortalidad, según tipo de IN, fue: 43 % en bacteriemia primaria, 25 % en sepsis clínica y 24 % en neumonía.
Conclusiones: 1. Las tasas medias de IN en el estudio son similares a las reseñadas en la bibliografía; sin embargo, hay una gran variabilidad de incidencia entre las diferentes unidades participantes. 2. Los gérmenes más frecuentes son los gramnegativos, con un alto porcentaje de resistencias. 3. La IN está relacionada con un aumento significativo de la estancia media y de la mortalidad. 4. Bacteriemia primaria, sepsis clínica y neumonía fueron las IN asociadas a mayor letalidad. 5. La vigilancia y control de la IN debe ser un objetivo fundamental en CIP.
Epidemiología de la infección nosocomial, utilización de instrumentaciones y antimicrobianos en una unidad de cuidados intensivos pediátricos
B. Blázquez, F. Alvarado, J. Sebastián, M.A. Delgado y F. Ruza
Unidad de Cuidados Intensivos Pediátricos. Hospital La Paz. Madrid. España.
Objetivo: Conocer la epidemiología de la infección nosocomial (IN) en una unidad de cuidados intensivos pediátricos (UCIP), su relación con instrumentaciones y el uso de antimicrobianos.
Metodología: Se analizaron 146 pacientes con tiempo de estancia superior a 48 h, ingresados en la UCIP de un hospital universitario terciario con patología médico-quirúrgica durante el año 2003. Evaluamos la incidencia de IN, la relación con instrumentaciones y el uso de antimicrobianos.
Resultados: La incidencia acumulada (IA) de enfermos con IN fue de 12,3 % (18/146), con una densidad de incidencia (DI) de 14,6 enfermos/día (26/1777).
Las IN analizadas fueron la neumonía nosocomial (NN), bacteriemia asociada a catéter y la infección del tracto urinario (ITU). La IA de las mismas fue del 6,8 % (10/146), 4,8 % (6/146) y 2,7 % (4/146), respectivamente. La NN se clasificó en precoz (primeros 4 días postingreso) o tardía (más de 4 días), siendo la IA del 20 % (2/10) y del 80 % (8/10), respectivamente. Se consideraron instrumentaciones la ventilación mecánica (VM), la presencia de catéter venoso periférico (CVP) y central (CVC) y el sondaje urinario. La IA de cada una de ellas fue: 39 % (57/146), 74 % (108/146), 55,4 % (81/146) y 39,7 % (58/146), respectivamente. En cuanto a la duración media de cada instrumentación fue de 8,7 ± 9,9 días para la VM; 6,3 ± 6,9 y 11,3 ± 11,9 días para los CVP y CVC, respectivamente, y media de 9,1 ± 8,9 días para el sondaje urinario. Relacionamos la IA de IN con las instrumentaciones tomando como punto de corte un tiempo superior a 4 días (tabla 1).
En cuanto al sondaje urinario la IA de ITU se comparó entre los pacientes sondados y los no sondados resultando en el primer grupo 5,2 % (3/58) y en el segundo 1,1 % (1/88). La DI de NN en pacientes con VM fue de 12,1 enfermos/día (6/497) y en cuanto a la de bacteriemia asociada a CVC de 6,5 enfermos/día (6/926). Analizando el uso de antimicrobianos la IA fue del 78,1 % (114/146) y la duración media del tratamiento de 8,2 ± 9,5 días. Comparamos la estancia media de los enfermos con IN y los pacientes sin IN, siendo para el primer grupo de 39,9 ± 29,2 días y para el segundo 8,2 ± 9,7 días.
Conclusiones: En nuestra unidad la IN más frecuente fue la NN, seguida de la bacteriemia por catéter y por último la ITU con una frecuencia de aparición similar a la descrita en la literatura médica. Se destaca la clara asociación entre las instrumentaciones y la presencia de IN, aumentando claramente la frecuencia de IN al prolongar el tiempo de las instrumentaciones. Finalmente, resaltar la elevada utilización de antimicrobianos (IA de 78,1 %) en relación con la baja IA de IN (12,3 %).
Tratamiento con proteína C en pacientes con sepsis
J.C. Lópeza, E. Carrerasa, J. Cubellsa, I. Badella, C. Goyanesa y J. Fontcubertab
Servicios de aPediatría y bHematología. Hospital de Sant Pau de Barcelona. España.
Introducción: El cuadro de sepsis severa asociado a fallo orgánico agudo es el resultado de la suma de hipercoagulabilidad e inflamación en respuesta a un proceso infeccioso. La proteína C activada inhibe la coagulación, promueve la fibrinólisis y tiene propiedades antiinflamatorias. Se ha comprobado que los niveles de proteína C activada están intensamente disminuidos en los pacientes con sepsis grave. Los estudios actualmente en curso permiten deducir que su uso en al sepsis reduce significativamente el riesgo de muerte presentando mínimas complicaciones hemorrágicas.
Material y métodos: Se realizó el tratamiento en 4 varones y 3 hembras con edad media de 10,2 años (entre 4 meses y 17 años) ingresados en UCIP por cuadro clínico de sepsis grave. Cinco presentaban sepsis meningocócica, uno sepsis estafilocócica y otro presentaba un cuadro séptico relacionado con traumatismo penetrante gástrico intervenido quirúrgicamente. Se realizó tratamiento con proteína C humana en el paciente afecto de sepsis estafilocócica, y con proteína C recombinante en los demás pacientes, previa obtención de consentimiento informado. Se realizó control diario de pruebas de coagulación y monitorización de los niveles de proteína C amidásica. Asimismo se realizó monitorización hemodinámica, respiratoria y de función renal.
Los criterios de inclusión fueron, edad inferior a 18 años, infección sospechada o comprobada, inflamación sistémica, temperatura superior a 38 °C o inferior a 36 °C, taquicardia (P90), taquipnea (> P90), o ventilación mecánica, > 12.000 leucocitos/mm3, < 4.000 leucocitos/mm3, > 10 % de bandas, y uno o más fallos orgánicos inducidos por sepsis.
Resultados: Seis pacientes evolucionaron favorablemente, revirtiendo el shock séptico, sin efectos indeseados ni episodios de sangrado significativo. Asimismo se observó un aumento progresivo en los niveles de proteína C amidásica. Un paciente, con sepsis meningocócica falleció a las pocas horas por fallo multisistémico y CID.
Conclusiones: En nuestra serie hemos observado una buena evolución en 6 de los 7 pacientes. Hubo un aumento progresivo de los niveles de proteína C amidásica en esos pacientes. No observamos efectos indeseados ni episodios significativos de sangrado. El paciente que falleció presentaba un estado extremadamente crítico al ingreso que creemos que fue determinante en su fatal desenlace.
La proteína C como anticoagulante y modulador de la respuesta inflamatoria en la sepsis puede ser, de confirmarse su eficacia en ulteriores estudios con grandes series, un arma eficaz en el tratamiento de estos pacientes.