Introducción
El síndrome torácico agudo (STA) hace referencia a un cuadro agudo, en pacientes con drepanocitosis, definido como un infiltrado pulmonar nuevo junto con una combinación de fiebre, dolor torácico y síntomas respiratorios como taquipnea, tos y disnea1. El término STA engloba por lo tanto, los procesos de neumonía e infarto pulmonar, puesto que ambos son clínicamente indistinguibles y muchas veces coexisten.
Entre las etiologías que lo desencadenan se señalan causas infecciosas, la hipoventilación (infarto costal o vertebral, sedación excesiva por tratamiento narcótico, cirugía torácica o abdominal, etc.) y la embolia grasa de médula ósea infartada en una crisis vasooclusiva1,2. La hipoxia generada por esos cuadros parece alterar la relación del hematíe con el endotelio vascular que, sumado a la acidosis y a una escasa producción de óxido nítrico, originan el desequilibrio que lleva a incrementar la adhesividad del hematíe al endotelio, a la polimerización de la hemoglobina S, falciformación del hematíe y obstrucción vascular3.
En adultos, el STA es la segunda causa de hospitalización en pacientes con drepanocitosis y es causa de mortalidad en el 14 %4. El 50-65 % de los casos con drepanocitosis presentarán al menos un episodio de STA a lo largo de su enfermedad2,5. El 4,3 % de los adultos fallecen por esta enfermedad, así como el 1,1 % de los pacientes pediátricos6.
La incidencia de la drepanocitosis en España está aumentando, debido a la creciente población inmigrante, principalmente la de origen africano, motivo de revisar y actualizar los conocimientos en esta compleja enfermedad y sus complicaciones7. Ello nos ha llevado a evaluar todos los episodios de STA en niños con drepanocitosis atendidos en nuestro hospital, viendo además si existen diferencias clínicas entre los niños menores y los mayores de 3 años de edad.
Material y métodos
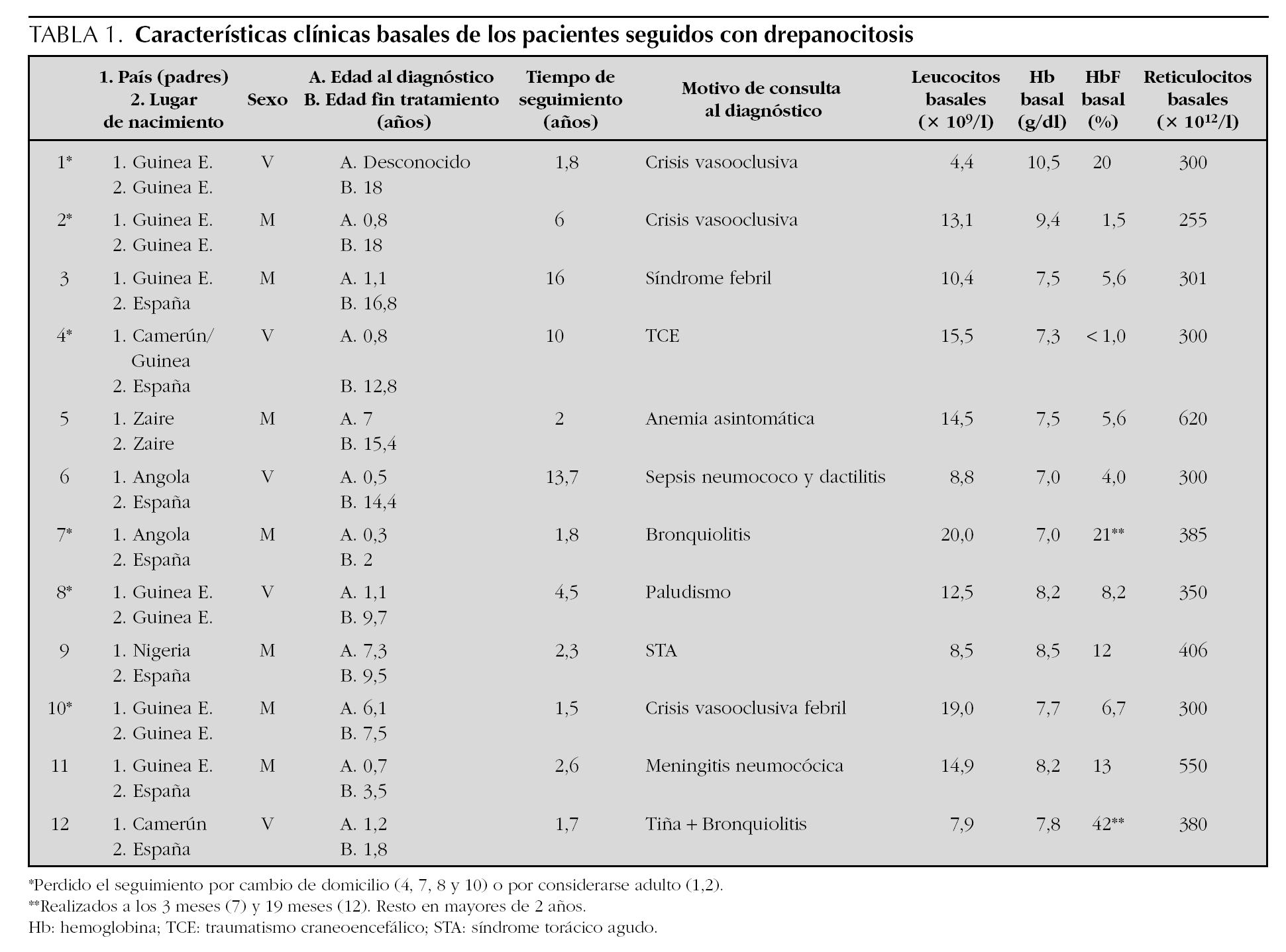
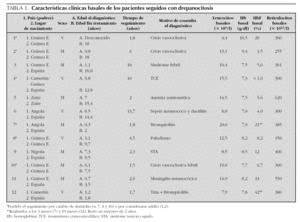
Se realizó un estudio descriptivo retrospectivo de los 23 episodios de STA en pacientes con drepanocitosis menores de 18 años atendidos en nuestro centro, el primero en septiembre de 1987 y el último en marzo de 2003. Los datos clínicos de todos los niños con drepanocitosis controlados en nuestro centro se exponen en las tablas 1 y 2.
Se definió como STA cualquier episodio agudo con aparición de infiltrado nuevo en la radiografía pulmonar acompañado o no de fiebre, síntomas pulmonares e hipoxia. Se registraron los siguientes datos clínicos: edad al diagnóstico, presencia/ausencia de diferentes síntomas al ingreso (fiebre, síntomas catarrales, tos, dolor torácico, dolor abdominal, dolor de miembros) o signos a la exploración física (dolor a la palpación costal, auscultación pulmonar patológica hipoventilación, soplo tubárico o estertores, hepatomegalia, esplenomegalia, distensión abdominal, dificultad respiratoria), día de ingreso en el que se hizo el diagnóstico y auscultación pulmonar patológica o dificultad respiratoria al diagnóstico. Como datos evolutivos se recogieron los días de duración de la fiebre, de la dificultad respiratoria, tiempo de administración de oxigenoterapia y días de ingreso.
Como datos de laboratorio se anotaron leucocitos, hemoglobina, plaquetas y reticulocitos al ingreso, valores máximos de leucocitos o mínimos de hemoglobina alcanzados y el día de ingreso en el que lo hicieron. Aunque por definición todos los pacientes tenían radiografía pulmonar al diagnóstico, en sólo 18 de los 23 episodios se había realizado al ingreso. Se definió como criterio de gravedad la presencia de derrame pleural y/o bilateralidad del infiltrado.
En cuanto al tratamiento, todos los pacientes recibieron antibioticoterapia de amplio espectro (cefalosporina de tercera generación) en la mayoría asociado a un macrólido y oxigenoterapia. Se anotó la necesidad o no de administración de analgesia (antiinflamatorios no esteroideos [AINE], narcóticos) y de transfusión sanguínea (transfusión simple o exanguinotransfusión parcial [ETP]) y el día de administración y, por último, el empleo o no de corticoides (dexametasona).
La etiología de los episodios de STA se atribuyó a infarto costal, cuando existía dolor torácico y dolor a la palpación costal; a crisis vasooclusiva abdominal (con hipoventilación pulmonar secundaria) cuando se presentó con síntomas de abdomen agudo; a embolia grasa el cuadro más grave acompañado de clínica neurológica8; y a infección si hubo positividad en los estudios microbiológicos (hemocultivo, serología) o si el episodio se hubiera iniciado unos días antes con síntomas de infección respiratoria; el resto de los pacientes fueron clasificados como indeterminados.
Se valoró el tiempo de ingreso (días ingreso/año) que supuso el STA frente a la totalidad de ingresos por otras causas en estos pacientes.
Para estudiar diferencias por edad, aunque los niveles de hemoglobina F se establecen hacia los 2 años, como sólo había 4 episodios por debajo de esa edad, se tomó como punto de corte los 3 años de edad, para hacer los grupos más homogéneos. Los datos de frecuencia se compararon con el test exacto de Fisher y las variables cuantitativas con un test no paramétrico (U de Mann-Whitney).
Resultados
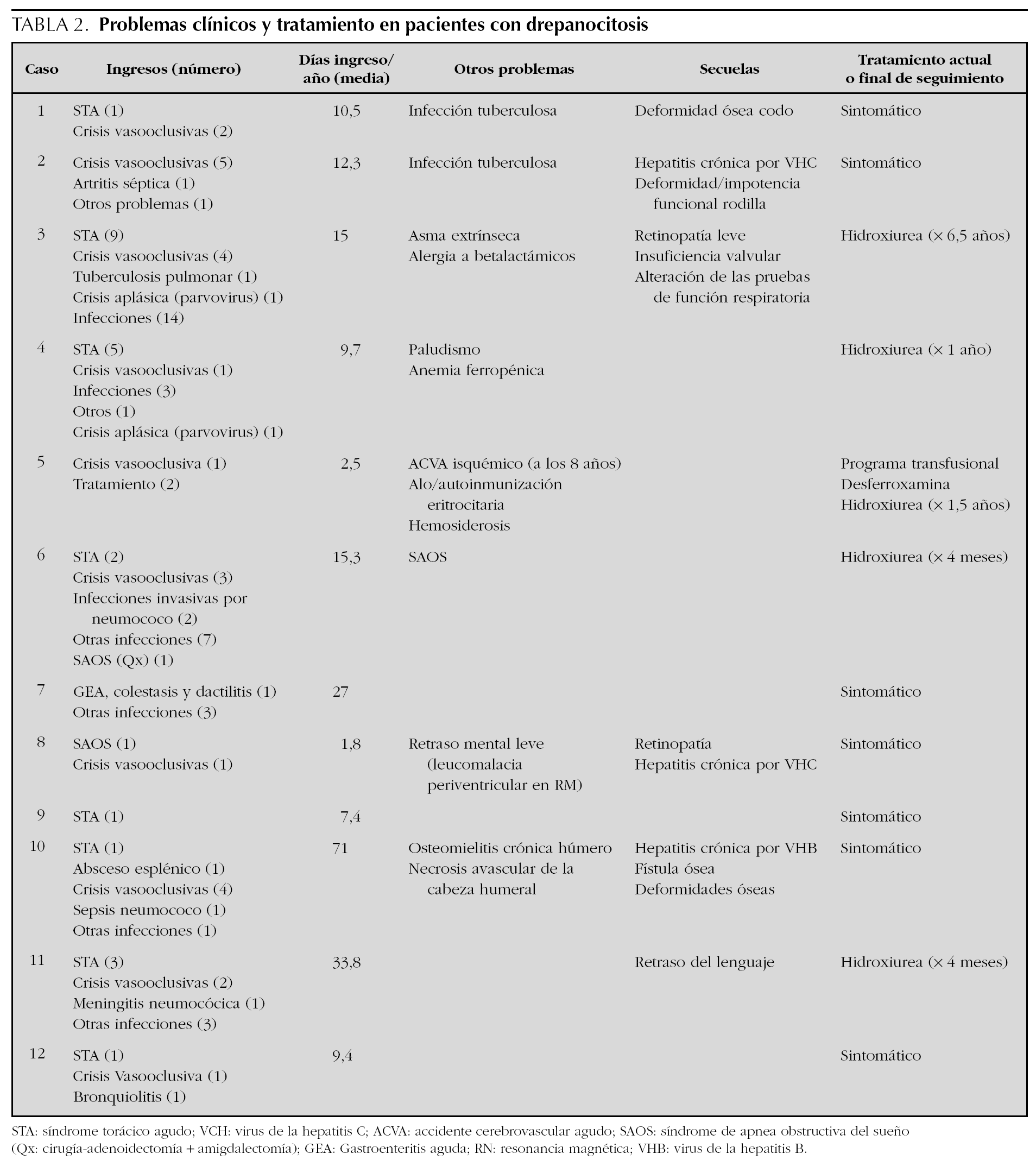
Se estudiaron 23 episodios de STA aparecidos en 8 pacientes de los 12 seguidos en nuestro centro con esta enfermedad (4 varones y 4 mujeres). La mediana de edad fue de 4 años (rango, 1-17 años); 10 episodios eran en menores de 3 años y 13 en mayores de 3 años. El tiempo de ingreso por STA representó el 35,6 % del total de días de ingreso del conjunto de pacientes seguidos por drepanocitosis en nuestro centro, siendo la segunda causa de ingreso junto con las crisis vasooclusivas (24 episodios), por detrás de los 42 ingresos por infecciones (tabla 2). Dos pacientes presentaron múltiples episodios de STA (cinco y nueve, respectivamente). En uno de ellos, dos de los episodios se desencadenaron pocos días después de iniciarse el tratamiento con hierro; en el primero coexistía una parasitación por Plasmodium falciparum9 y el segundo produjo el cuadro más grave visto en nuestro centro atribuido a embolia grasa. No hubo correlación de los niveles de hemoglobina F con el número de episodios de STA.
Datos etiológicos
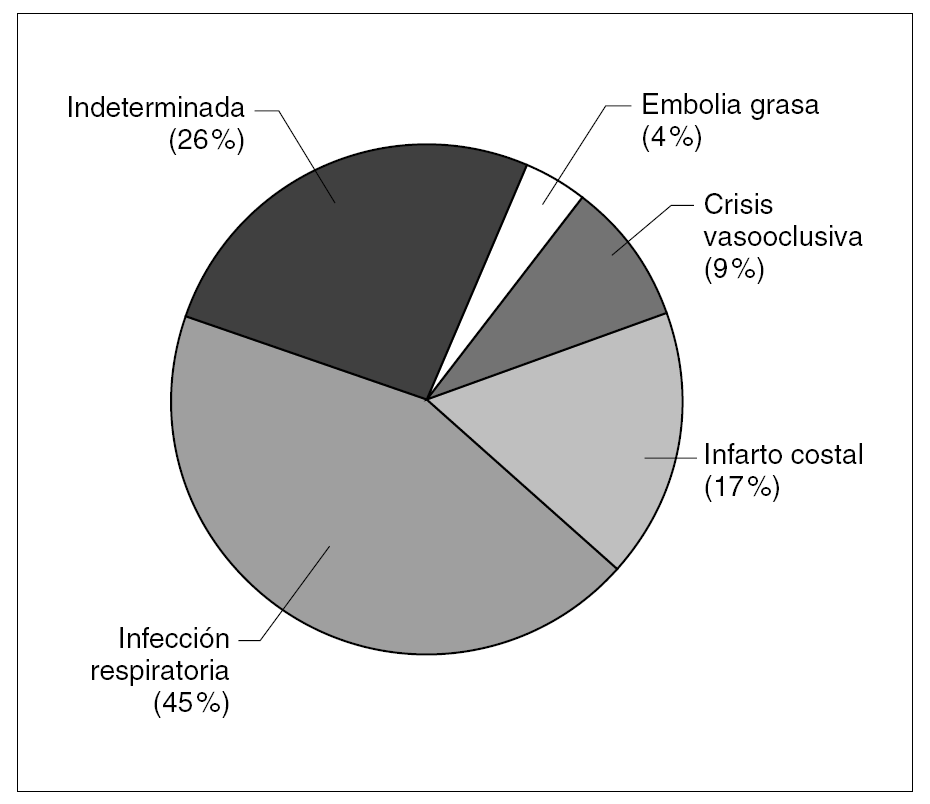
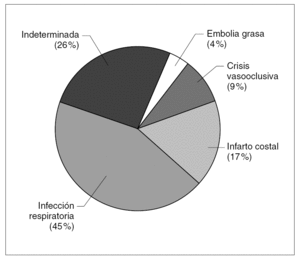
La figura 1 muestra la frecuencia de las diferentes causas etiológicas. La más prevalente fue la infección de vías respiratorias (43,5 %).
Figura 1. Etiología atribuida a los episodios de síndrome torácico agudo en drepanocitosis.
Datos clínicos
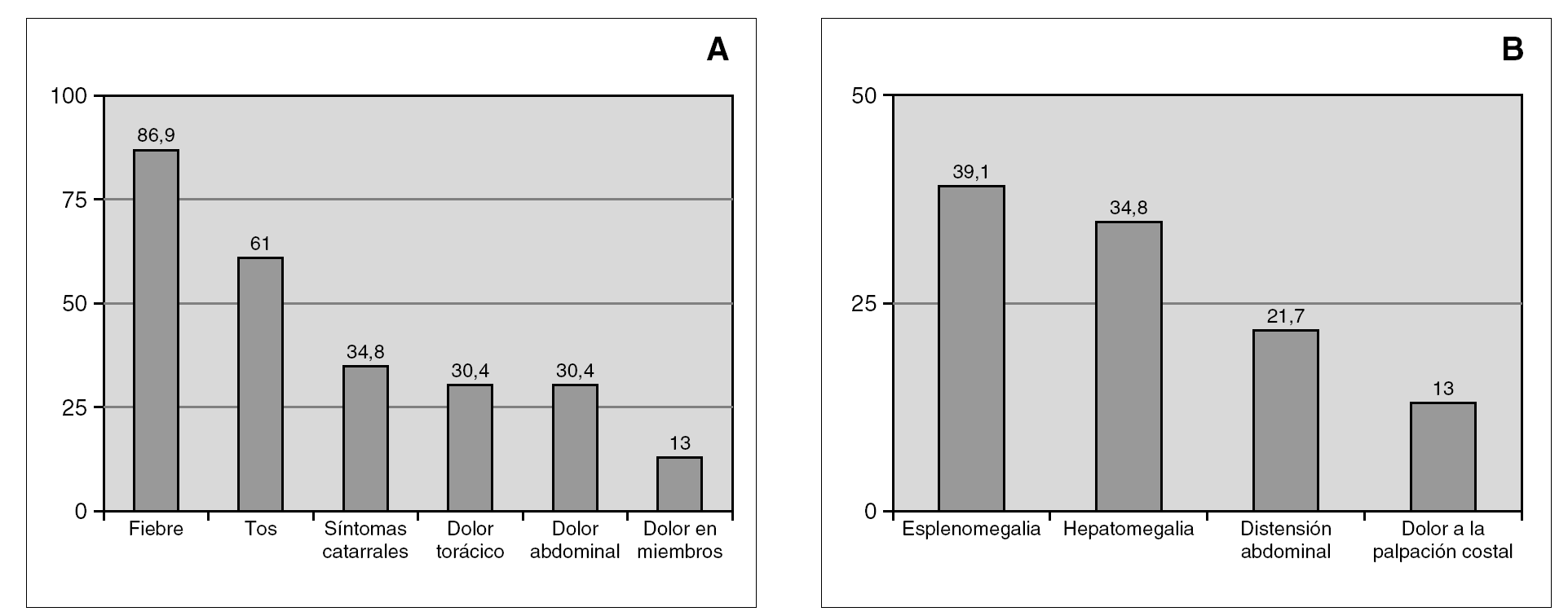
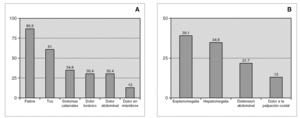
En la figura 2 se muestran los porcentajes de síntomas y signos al ingreso. La alteración en la auscultación pulmonar aumentó de un 30,4 % al ingreso al 60,9 % al diagnóstico. La dificultad respiratoria empeoró evolutivamente y pasó del 17,4 % al ingreso al 69,6 % al diagnóstico.
Figura 2. Porcentaje de aparición de síntomas(A)y signos(B)al ingreso.
Al analizar los datos clínicos por grupos de edad se encontró mayor frecuencia de hepatomegalia en menores de 3 años (70 % frente a 8,3 %; p = 0,006), y de dificultad respiratoria al ingreso (40 % frente a 0 %; p = 0,024). Los mayores de 3 años tuvieron más tendencia a presentar dolor torácico (53,8 % frente a 0 %; p = 0,07) y palpación costal anormal (23 % frente a 0 %; p = 0,23). Para los demás datos no existían diferencias estadísticamente significativas.
Datos analíticos
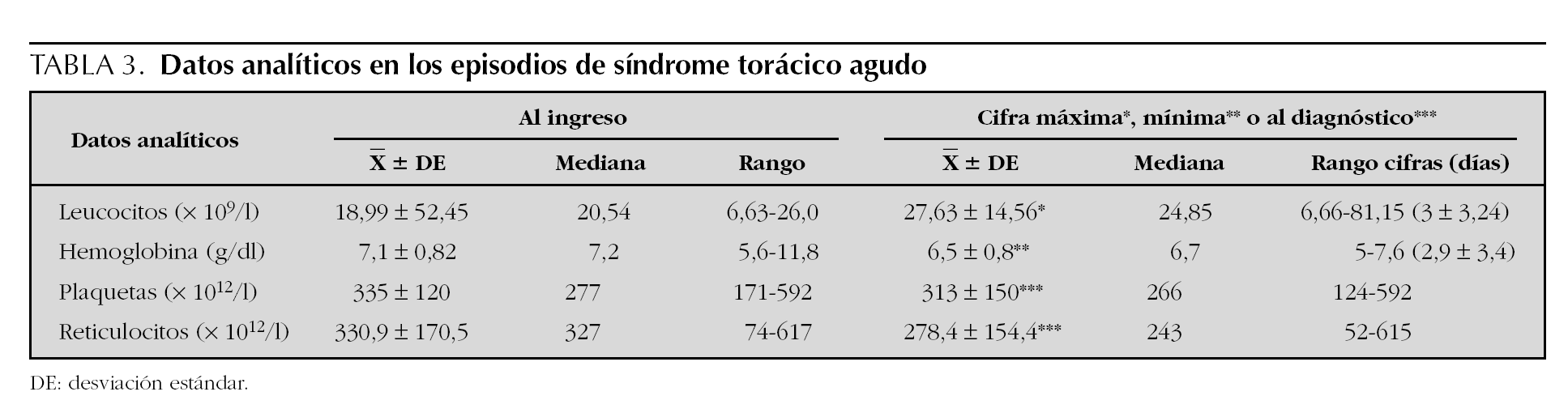
Los datos analíticos se exponen en la tabla 3. Hubo anemización e incremento de la leucocitosis durante el ingreso. No hubo diferencias significativas durante la evolución en las cifras de plaquetas y reticulocitos. Tampoco se encontraron diferencias estadísticamente significativas por grupos de edad.
Pruebas de imagen
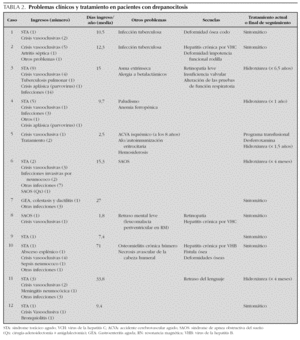
Se realizó radiografía de tórax al ingreso en 18 casos (78 %), y sólo se encontraron infiltrados pulmonares en seis (33,3 %). El 74 % de los pacientes no fueron diagnosticados en el momento del ingreso, bien porque la radiografía torácica era normal, o porque el cuadro clínico inicial no hizo sospechar patología pulmonar. El infiltrado pulmonar se objetivó con una mediana de 2,5 días desde el ingreso (rango, 0-7 días). Los lóbulos inferiores fueron los más afectados (17 episodios, 12 en el derecho y nueve en el izquierdo) y en seis la afectación basal era bilateral. La afectación en lóbulos superiores, derecho o língula de forma aislada apareció con más frecuencia en menores de 3 años (5 episodios) frente a un solo caso en un niño de 4 años (p = 0,052). Atendiendo a los criterios de gravedad definidos previamente, se encontró que el 47,8 % de los casos presentaron gravedad radiológica al diagnóstico, con mayor frecuencia en los pacientes de más edad (69,2 % frente al 20 % en < 3 años; p = 0,036).
Datos evolutivos
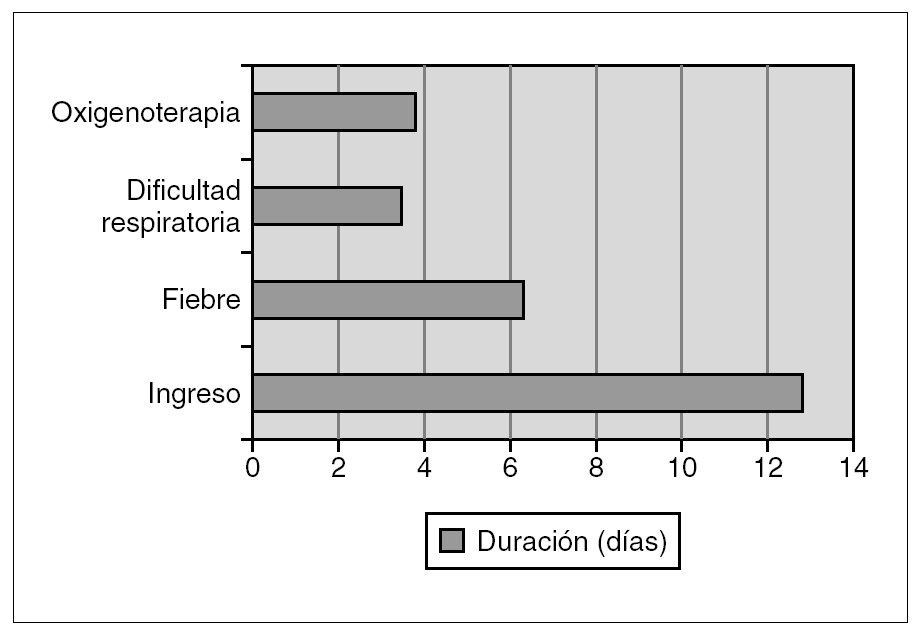
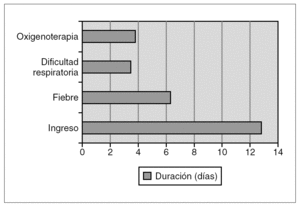
Se muestran en la figura 3. La mediana de la duración del ingreso fue de 13,5 días (límites, 3-20 días). La duración de la fiebre tuvo una mediana de 6 días (rango, 0-16 días). Hubo recaída de la fiebre en 6 pacientes (26,1 %), de los cuales cuatro habían recibido tratamiento con corticoides (p = 0,008).
Figura 3.Datos evolutivos: duración en días.
Al comparar los datos de la evolución por grupos de edad se observó mayor duración de la dificultad respiratoria en los de mayor edad (mediana en < 3 años, 1 día; > 3 años, 4 días; p = 0,006). Los niños de mayor edad tuvieron tendencia a presentar fiebre de más duración (mediana en < 3 años, 4,5 días; > 3 años, 8 días; p = 0,07).
Datos de tratamiento
Ocho episodios precisaron la administración pautada de analgesia (siete en > 3 años) y sólo en tres fue necesario el empleo de opiáceos (morfina), todos en niños mayores (p = 0,07).
En 15 episodios (65,2 %) se administró una transfusión sanguínea, concentrado de hematíes en 13 (56,5 %), y en 5 casos (21,7 %) una ETP (en 4) o eritrocitaferesis (en 1) todos ellos en mayores de 3 años (p = 0,046). Dicha transfusión fue requerida al 4,9 ± 4,1 día de ingreso (mediana, 3,5; rango, 0-14 días). El efecto beneficioso de las transfusiones fue especialmente manifiesto en los casos de ETP o eritrocitaferesis, en los que mejoró la saturación de oxígeno y disminuyeron los requerimientos de oxígeno de forma inmediata, y desaparecieron la fiebre y el dolor costal en menos de 24 h, excepto en el caso más grave asociado a embolia grasa. En un episodio moderado pero prolongado, con recaídas al intentar retirar la medicación, la exanguinotransfusión parcial realizada a los 14 días permitió el alta hospitalaria en 24 h.
Se pautaron corticoides a 5 pacientes durante el ingreso (21,7 %).
En 3 pacientes con episodios repetidos de STA se inició tratamiento con hidroxiurea. Ninguno de ellos tuvo nuevos episodios de STA durante el tratamiento, con seguimientos de 4 meses, 1 año y 6,6 años, respectivamente.
Discusión
Debido a la creciente inmigración en España está aumentando la incidencia de drepanocitosis en nuestro medio10. En la comunidad de Madrid se ha descrito un caso de rasgo falciforme cada 400 recién nacidos y un caso de anemia falciforme cada 6.000 recién nacidos11.
El STA produce una gran morbimortalidad en la drepanocitosis. La mayoría de nuestros pacientes (10/12) referían haber tenido algún episodio de STA a lo largo de su vida, aunque fuera en su país o en otra unidad. En adultos supone la segunda causa de hospitalización, detrás de las crisis vasooclusivas y es la primera causa de mortalidad por episodio agudo4,12. En nuestra serie, representó el 36,5 % del tiempo total de ingreso, y fue la segunda causa de ingreso junto con las crisis vasooclusivas, siendo las infecciones la causa más frecuente de ingreso, a diferencia de lo que ocurre en el adulto. Además, las infecciones fueron la etiología predominante del STA, como también han referido otros autores6, justificando el hecho de que los episodios de STA sean más frecuentes en la infancia, tengan predominio estacional y disminuyan con la edad6,13. Por otro lado, las propias infecciones pueden desencadenar crisis vasooclusivas14 y embolias grasas15. Las bacteriemias son infrecuentes, alrededor del 2 %16. En nuestra serie sólo se observó un caso de bacteriemia (por neumococo) en un lactante, donde aparecen con más frecuencia6.
En un paciente con anemia ferropénica concomitante, dos de los episodios (uno de ellos muy grave) se desencadenaron pocos días después de iniciar tratamiento con hierro oral. El primero de ambos, que coincidió con paludismo subclínico como factor favorecedor de crisis vasooclusivas, ya se ha referido9. En los 2 casos, se produjo una respuesta reticulocitaria muy llamativa con incremento de la cifra de hemoglobina. Posiblemente pudiera haber contribuido el incremento de la concentración eritrocitaria de hemoglobina (CHCM), lo cual favorecería la polimerización de la hemoglobina S17, junto con la respuesta reticulocitaria, ya que son precisamente estos hematíes jóvenes los que muestran mayor adhesividad al endotelio vascular18.
Respecto a la sintomatología, los casos menores de 3 años presentaban hepatomegalia y dificultad respiratoria al ingreso significativamente con más frecuencia, mientras que el dolor torácico o la palpación costal anormal sólo aparecía en los mayores, aunque aquí las diferencias no eran significativas, debido al escaso número de pacientes. Estos hallazgos podrían justificarse por la mayor relación del STA con infecciones en los niños de menor edad en los que la afectación pulmonar aparece más precozmente y el incremento de infarto pulmonar en los mayores secundariamente a crisis vasooclusivas óseas torácicas o infartos costales19, que puede no ponerse de manifiesto en el momento del ingreso.
La realización de una radiografía de tórax es obligada para el diagnóstico, aunque en la mitad de los casos será normal al ingreso2 (66 % en nuestra serie) y no se pone de manifiesto hasta pasados una mediana de 2,5 días2. Como han observado también otros autores, la sintomatología al ingreso resulta en ocasiones inespecífica, y sólo la evolución y una gran sospecha determinarán el diagnóstico del cuadro2. La evolución clinicorradiológica y su gravedad es peor en el grupo de mayor edad1,6, con mayor duración de la dificultad respiratoria y de la fiebre, mayor necesidad de analgesia y afectación pulmonar bilateral o con derrame, predominantemente de los lóbulos basales16, como se observa en nuestros pacientes. Es probable que la presencia de un porcentaje mayor de hemoglobina fetal en los niños pequeños, que actúa como factor protector impidiendo la polimerización de la hemoglobina S, evite en éstos que la inflamación local de origen infeccioso se acompañe de falciformación, oclusión vascular e infarto tisular, evitando el círculo vicioso y la progresión de la enfermedad, como ocurrirá en cambio en los mayores, en los que, además, los fenómenos vasooclusivos tienen un mayor peso etiológico.
Los pacientes con drepanocitosis deben recibir profilaxis antibiótica con penicilina desde los 3 meses de edad, lo que en un estudio aleatorizado implicó un descenso del 84 % en la incidencia de infección20, y vacunarse frente a gérmenes encapsulados. El paciente con STA se beneficiará de una correcta hidratación y oxigenación, un adecuado uso de analgesia que permita una respiración profunda y evite la hipoventilación21, inspirometrías incentivadas por el mismo motivo, que previenen eficazmente la aparición de nuevos infiltrados22, broncodilatadores coadyuvantes2 junto con una cobertura antibiótica de amplio espectro que incluya un macrólido, dada la frecuencia de infecciones por Chlamydia pneumoniae y Mycoplasma pneumoniae2,15. Se debe evitar la sobrehidratación o un uso excesivo de narcóticos, que podrían empeorar el cuadro de STA1.
En la mayoría de los casos es necesario realizar una transfusión2, tanto por la anemización como para favorecer la oxigenación. Todas las ETP o eritrocitaferesis de nuestra serie pertenecieron al grupo de mayor edad, con procesos más graves, y se acompañaron de una respuesta clínica inmediata, como han descrito otros autores13, más llamativa que con las transfusiones simples. En la actualidad no existe evidencia para comparar la eficacia de las transfusiones simples frente a la ETP en los episodios de STA. Se recomienda realizar una transfusión simple en casos de anemia grave y ETP o eritrocitaferesis en cuadros graves, con hipoxia significativa o progresión clínica rápida, en donde haya menor grado de anemia1. Estos últimos procedimientos tienen la ventaja de que, junto con el incremento de hematíes disminuyen paralelamente el porcentaje de hemoglobina S, evitando el círculo vicioso de hipoxia/falciformación, y se recomienda alcanzar un porcentaje de hemoglobina S inferior al 30 %23. Es posible que el uso precoz de este procedimiento pueda acortar la estancia hospitalaria incluso en episodios moderados, como sugiere nuestra experiencia en un caso. Si se realiza transfusión simple, debe evitarse sobrepasar 10 g/dl de hemoglobina para evitar el incremento en la viscosidad, que podría exacerbar el cuadro de STA o desencadenar un accidente cerebrovascular1,23.
El uso de corticoides puede ser beneficioso, aunque se asocia a un mayor índice de reingresos en las 72 h siguientes al alta24. En nuestra serie, aunque su empleo produjo una desaparición rápida de la fiebre y mejoría del dolor costal, se observa una relación directa con las recaídas febriles durante el ingreso, al retirar la medicación, aunque se hiciera lentamente. Su utilización en adultos es aún más discutible: Huang et al25 comunicaron los casos de 2 pacientes con drepanocitosis, en los que se produjo un deterioro clínico con acentuación del dolor, embolismo graso y coma tras ser tratados con corticoides. En adultos, el tejido adiposo es mayor y puede hipertrofiarse con los corticoides, favoreciendo el embolismo graso; además, pueden inducir o empeorar la necrosis avascular ósea26. El empleo de óxido nítrico podría también ser eficaz, al mejorar el flujo sanguíneo pulmonar y disminuir la adherencia del hematíe al endotelio3. En nuestros pacientes no se ha empleado, ya que se desconoce en qué momento y cómo debería hacerse en estos cuadros.
Algunos pacientes presentan episodios recurrentes de STA. Estos pacientes tienden a desarrollar una enfermedad pulmonar crónica, con una mortalidad precoz13,27 y se benefician de tratamientos transfusionales, con hidroxiurea o trasplante de médula ósea2,28,29. En nuestro estudio, el 69 % de los episodios de STA se dieron en 3 de los 12 pacientes. La presencia en condiciones basales de una hemoglobina fetal baja, leucocitosis o concentraciones relativamente elevadas de hemoglobina en pacientes homozigotos se asocian a una mayor morbilidad de la enfermedad y un riesgo más alto de STA recurrentes4,13, como se observó en 2 de los 3 casos. La sensibilización a inhalantes y asma en la tercera paciente podían haber contribuido igualmente a la recurrencia de estos episodios18. En los 3 pacientes se pautó tratamiento con hidroxiurea (tabla 2), que actúa aumentando la proporción de hemoglobina F y disminuyendo la cifra de leucocitos, así como la adherencia del hematíe al endotelio vascular, inhibiendo la cascada inflamatoria que interviene en la falciformación28,30. El tratamiento fue muy eficaz, sobre todo en uno de nuestros pacientes con 9 episodios previos de STA, ya que representó un descenso del 87 % del tiempo de hospitalización, no habiendo vuelto a presentar ningún episodio de STA tras 6,6 años de seguimiento.
En resumen, el STA es una complicación frecuente en la drepanocitosis y, en niños, la mayoría de las veces está desencadenado por infecciones. Su diagnóstico no es fácil al ingreso, tanto por las múltiples formas de presentación, como por la normalidad radiológica, y cursa de forma más grave en pacientes mayores de 3 años.