Introducción
La espondilodiscitis es una entidad relativamente infrecuente en la infancia, poco conocida, que cursa con una sintomatología típica, aunque poco específica, y que requiere un alto índice de sospecha para su diagnóstico. Las pruebas diagnósticas y el tratamiento no están estandarizados y difieren entre los diversos centros. Un diagnóstico correcto y precoz es esencial, ya que con el tratamiento adecuado el pronóstico de los pacientes es bueno1,2. El objetivo de este trabajo es describir las características clínicas y la evolución de estos pacientes en los hospitales de la Comunidad de Madrid, revisando además los datos descritos en la literatura especializada por otros autores. Esta es la casuística más amplia recogida en España con los datos de que disponemos3,4.
Material y métodos
Revisión descriptiva de los pacientes diagnosticados de espondilodiscitis en los últimos 5 años (1998-2003) en los Hospitales La Paz, Niño Jesús, Gregorio Marañón, Severo Ochoa, Doce de Octubre y Getafe de Madrid.
Los criterios de inclusión de pacientes fueron: cuadro clínico compatible, hallazgos radiológicos característicos y exclusión de otras enfermedades (brucelosis, tuberculosis o tumores).
Se recogieron las características clínicas, las pruebas diagnósticas empleadas, el tratamiento recibido y la evolución.
Resultados
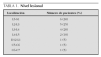
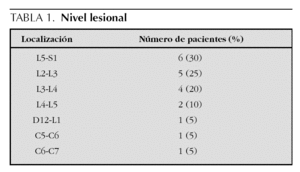
Se revisaron un total de 26 casos de los cuales se descartaron seis por falta de datos para completar el análisis. El nivel lesional fue lumbar en 18 casos y cervical en dos, y la localización más frecuente fue L5-S1 (tabla 1).
Características clínicas
De los 20 casos analizados, 14 fueron niñas (70 %). La edad media fue de 37,1 ± 39,75 meses (rango, 12-132), siendo 17 de ellos menores de 4 años y 15 menores de 28 meses. La sintomatología más frecuente fue la alteración de la marcha, cojera o rechazo de la marcha o de la sedestación que se presentó en 15 de los 18 casos con afectación lumbar. Los 2 pacientes con afectación cervical presentaron dolor, tortícolis y limitación de la movilidad del cuello. Tenían fiebre no muy elevada (< 38,5 °C) 11 de los 20 (55 %). Otros síntomas más inespecíficos fueron irritabilidad, estreñimiento y dolor abdominal, presentes en 3 pacientes. El tiempo medio desde el inicio de los síntomas hasta el diagnóstico fue de 20 ± 16,8 días.
Desde el punto de vista analítico se objetivó una leucocitosis moderada (12.204 ± 2.984/ml) sin neutrofilia (49,3 ± 18 %) en todos los casos. La velocidad de sedimentación globular (VSG) estuvo elevada (media: 60 ± 26), si bien la proteína C reactiva (PCR) no alcanzó valores tan elevados (media: 34,1 ± 42,7 mg/dl). Sólo en un caso el hemocultivo resultó positivo para Staphylococcus aureus.
Técnicas radiológicas
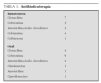
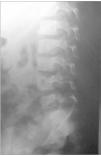
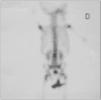
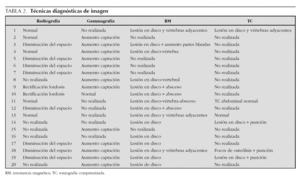
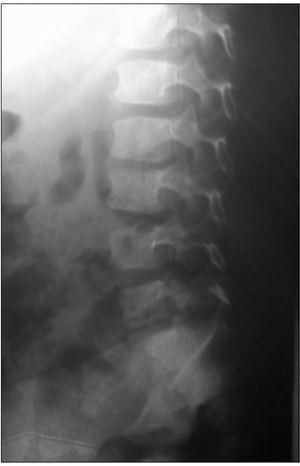
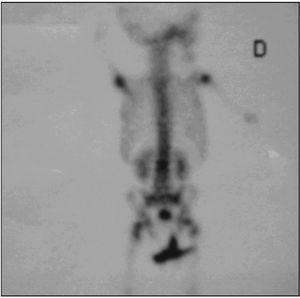
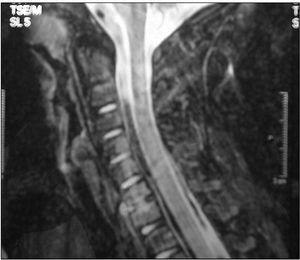
Las técnicas diagnósticas de imagen empleadas se detallan en la tabla 2. La radiografía convencional se realizó en 15/20 pacientes, mostrando alteraciones en diez, siendo el hallazgo más frecuente la disminución del espacio intervertebral (fig. 1). La gammagrafía mostró hipercaptación del radiofármaco en 14 de los 15 casos en que se realizó (fig. 2). La resonancia magnética (RM) se realizó a 15 de los 20 pacientes. La lesión predominante fue la afectación del disco intervertebral con erosiones de los platillos vertebrales adyacentes. En al menos 5 pacientes se objetivaron lesiones de partes blandas y abscesos paravertebrales (fig. 3). En 2 pacientes la afectación vertebral fue múltiple (dos o más espacios), habiéndonos referido en la localización al más afectado. Se realizó una tomografía computarizada (TC) en 6 casos, si bien uno de ellos fue abdominal por síntomas de estreñimiento y dolor abdominal. En 3 niños se realizó punción del disco intervertebral guiada por TC que no aportó aislamiento del germen en ningún caso.
Figura 1. Disminución del espacio discal L3-L4.
Figura 2. Gammagrafía con 99Tc de un paciente con espondilodiscitis L3-L4.
Figura 3.RM de una paciente con espondilodiscitis cervical C6-C7 con absceso paravertebral.
Tratamiento
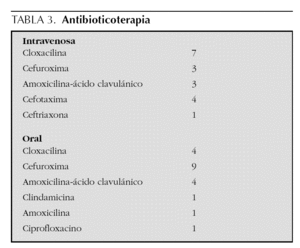
El tratamiento incluyó antibioticoterapia en todos los pacientes. Recibieron tratamiento oral 3 niños y el resto inicialmente intravenoso y después oral. La duración total osciló entre 3 y 11 semanas (3-23 días intravenoso y 3-8 semanas oral). Los antibióticos más empleados fueron cefuroxima, cloxacilina y amoxicilina-ácido clavulánico (tabla 3).
Además del tratamiento antibiótico, 11 pacientes recibieron analgésicos (paracetamol) o antiinflamatorios (ibuprofeno) y 8 pacientes tratamiento ortopédico con corsé. Ningún caso precisó cirugía.
Evolución
La evolución fue favorable en todos los pacientes. La mejoría clínica se objetivó en la primera semana en el 75 % de los casos y en los días sucesivos en el resto.
El seguimiento se realizó con radiología en todos los casos, con gammagrafía en dos y con RM en 8 pacientes. Generalmente se hicieron controles entre 2 y 4 meses después y en algunos casos entre 12 y 24 meses. Se encontraron secuelas radiológicas en 8 pacientes (disminución del disco intervertebral); 2 pacientes se encuentran aún pendientes de seguimiento. No se observaron secuelas clínicas.
Discusión
La espondilodiscitis es una entidad relativamente infrecuente en la infancia, aunque no excepcional. Representa alrededor del 2 % de todas las infecciones osteoarticulares en los niños, aunque su reconocimiento parece estar en aumento1,5.
No se conoce bien la fisiopatología de esta entidad como lo demuestran los distintos términos utilizados para describirla: discitis, espondilodiscitis, osteomielitis vertebral, etc. Las distintas hipótesis varían entre una etiología puramente infecciosa y otra inflamatoria o traumática1,6-15. Varios estudios han demostrado que el disco y el cuerpo vertebral comparten las mismas estructuras vasculares en el recién nacido, y gradualmente el disco se vuelve avascular en la vida adulta. En niños, el cuerpo vertebral tiene un gran flujo sanguíneo, con un anillo vascular incompleto que termina en la base del pedículo. Los anillos apofisarios superior e inferior de las dos vértebras adyacentes tienen una anastomosis común a través de las finas ramificaciones pegadas a la región posterolateral del disco, permitiendo así que les llegue el flujo sanguíneo. Por medio de estas ramificaciones los microorganismos pueden atravesar la superficie del disco vía anastomosis, e infectar los cuerpos vertebrales adyacentes y posteriormente el espacio discal entre las dos vértebras afectadas. Por ello, algunos autores piensan que la entidad discitis como tal no existe, sino que más bien supone una extensión de la infección del cuerpo vertebral a través de las comunicaciones vasculares al disco intervertebral y vértebras adyacentes1,16,17. Otros autores en cambio diferencian la discitis de la osteomielitis vertebral18.
La infección es la etiología más probable, como lo demuestra el hecho de que en 22 de 35 muestras discales recogidas en la serie de Garron et al1 se aislara un germen, siendo el más frecuente S. aureus. Los hemocultivos, sin embargo, suelen ser negativos, como ha referido Brown et al2. A favor de la etiología infecciosa está también el dato de que los pacientes mejoran rápidamente cuando se instaura el tratamiento con antibióticos, así como la presencia de abscesos paravertebrales en la RM de algunos pacientes. Algunos autores, no obstante, no descartan una etiología viral o traumática6,8. En nuestra serie sólo en un niño se aisló un microorganismo (S. aureus).
Las características clínicas de nuestros pacientes coinciden con lo descrito en la literatura médica. Al igual que en otras series1-4,17, los niños con espondilodiscitis suelen ser de corta edad. Se ha descrito una distribución bifásica, teniendo un pico de máxima incidencia en la infancia temprana y otro (menos acentuado) en la adolescencia. El cuadro clínico inicial suele ser típico pero inespecífico, rechazo con llanto a la bipedestación, deambulación y a la sedestación, hiperlordosis o rectificación lumbar, dolor lumbar o cervical, sobre todo en los niños mayores. La fiebre, la irritabilidad y otros síntomas como el dolor abdominal pueden enmascarar el diagnóstico. En nuestra serie 4 pacientes presentaron dolor abdominal (20 %), uno de ellos con estreñimiento persistente. Crawford et al19, entre otros12,20, encuentran que un importante porcentaje de cuadros de dolor abdominal pueden estar causados por una espondilodiscitis. Estos hallazgos dificultan el diagnóstico y retrasan el inicio del tratamiento.
En nuestra serie el diagnóstico definitivo se estableció con las pruebas de imagen que se detallan en la tabla 2. A 15 pacientes se les realizó una radiografía simple de columna, siendo ésta normal en 5 pacientes y mostrando una inespecífica rectificación de la lordosis en dos. En 4 de los 5 pacientes en los que la radiografía fue normal se realizó una RM y todas presentaron signos compatibles con espondilodiscitis, y el quinto caso tenía una gammagrafía que mostraba un aumento de captación en L5-S1. La RM fue diagnóstica en todos los casos realizados. Coincidimos con otros autores en que esta técnica permite establecer un diagnóstico precoz cuando los signos clínicos son difíciles de interpretar, y debería ser considerada como la prueba de imagen de elección cuando se sospecha el diagnóstico de espondilodiscitis, sobre todo en fases precoces donde otras pruebas pueden ser negativas5,16,18. Además permite diagnosticar la presencia de abscesos paraespinales que se han descrito hasta en el 37 % de los casos1, e incluso algún autor habla del 75 %2, así como complicaciones que involucren las raíces nerviosas. Las pruebas de medicina nuclear son muy sensibles y ayudan bastante al diagnóstico, localizando el lugar de la lesión, aunque son poco específicas (78 % para la gammagrafía con 99Tc) y pueden retrasar el diagnóstico5 y la TC, aunque aporta una adecuada información, supone una importante carga de radiación que hace que en la actualidad se esté abandonado como técnica diagnóstica a favor de la RM. Tiene su indicación principal cuando se precisa realizar una punción del disco1,5.
En nuestra serie, la punción del disco intervertebral en 3 pacientes no aportó datos adicionales para el diagnóstico. Debido a que la punción es un procedimiento invasivo no exento de complicaciones, y no siempre se consigue la identificación del organismo causal, la mayoría de los autores reservan esta técnica para aquellos pacientes que no mejoran con tratamiento antibiótico1.
En las series revisadas1-4,9 el tratamiento de la espondilodiscitis es controvertido. Algunos autores sólo prescriben antibióticos cuando el paciente presenta fiebre persistente o bacteriología positiva, o cuando la VSG está elevada o existe mal estado general. El estudio multicéntrico de Ring et al9, que incluyó a 47 pacientes, se concluyó que el tratamiento antibiótico intravenoso inicial aceleraba de manera significativa el tiempo de recuperación de los síntomas, cuando se comparaba con aquellos pacientes que tomaron el antibiótico por vía oral o no lo tomaron. El 90 % de los pacientes de la serie de Garron et al1, tratados con antibiótico intravenoso durante 10 días, mostraron una evolución favorable. En general los autores emplean antibióticos que cubran S. aureus y Kingella kingae que son los patógenos más relacionados con mayor frecuencia. A pesar de ello, algunos autores consideran que se precisan estudios prospectivos para evaluar el papel de la antibioticoterapia en estos pacientes2. Todos los pacientes de nuestra serie recibieron tratamiento antibiótico, tres de ellos únicamente por vía oral, y el resto inicialmente intravenoso, seguido de tratamiento oral por períodos de tiempo variables. Otros tratamientos utilizados fueron los antiinflamatorios, e inmovilización mediante corsé o collarín en 8 pacientes. Respecto a la inmovilización tampoco existe acuerdo, si bien la mayoría de los autores la recomiendan en la fase aguda.
Aunque la evolución clínica de la espondilodiscitis es favorable, con desaparición de los síntomas en la mayoría de los pacientes, un porcentaje elevado presentan secuelas radiológicas consistentes la mayoría en disminución del espacio intervertebral, y en esclerosis de los cuerpos vertebrales adyacentes. Algunos autores16 han observado una recuperación parcial de la altura del disco intervertebral en los primeros 2 o 3 meses posteriores al tratamiento, pero en el seguimiento a largo plazo la fusión de las vértebras adyacentes fue evidente. Parece que la evolución natural de la espondilodiscitis es hacia fibrosis del disco intervertebral, e incluso puede observarse desaparición del mismo y fusión vertebral en algunos casos1,2,9,12,16.
Los pacientes de nuestra serie, al igual que en otras21, evolucionaron en todos los casos hacia la curación, si bien las secuelas radiológicas, que no funcionales, se encontraron en un porcentaje importante de casos. Otras series, en cambio, observaron que los niños con secuelas radiológicas tenían una mayor predisposición a padecer dolor de espalda13,22. La presencia de abscesos paraespinales que inicialmente podría hacer suponer un peor pronóstico, parece que evoluciona de manera favorable con el tratamiento adecuado, que incluye prolongar la duración de la antibioticoterapia. Así ha sido en nuestros 5 pacientes (25 %), y así se describe también en la literatura especializada1,2. Parece que uno de los factores implicados en el pronóstico es el diagnóstico precoz que es el principal problema en esta enfermedad. En nuestra serie existe una demora media de 20 días, encontrándose en las diferentes series demoras medias incluso de 42 días1,18. En este sentido, la RM es una herramienta fundamental que permite acortar los tiempos hasta el diagnóstico2.
En conclusión, la espondilodiscitis se debe sospechar ante un niño con rechazo de la bipedestación, de la marcha y de la sedestación, con fiebre y aumento de la VSG, y si la exploración de los miembros inferiores es normal. Ante estos datos es importante realizar una radiografía de columna y buscar una disminución de algún espacio intervertebral. El diagnóstico se confirmará con una gammagrafía isotópica, TC o RM. El tratamiento con antibióticos produce una rápida mejoría que habitualmente conduce a la recuperación total.