Introducción
La encefalomielitis aguda diseminada (EMAD) es una enfermedad inflamatoria desmielinizante del sistema nervioso central (SNC) más frecuente en la infancia y adolescencia 1. También se denomina encefalitis postinfecciosa 2, porque suele estar precedida de una enfermedad infecciosa o vacunación. La sintomatología aparece entre 1 y 20 días después, incluyendo signos y síntomas generales y neurológicos 3. Se considera una enfermedad monofásica y se han descrito recurrencias, en cuyo caso podemos encontrarnos ante una esclerosis múltiple 4. Se atribuye a un fenómeno autoinmune. El diagnóstico se basa en la sintomatología y en la presencia de hallazgos indicativos de desmielinización del SNC en los estudios de neuroimagen, en ausencia de infección directa del SNC u otra causa que los justifique 5. La resonancia magnética (RM) es la prueba de neuroimagen de elección 6,7. El diagnóstico diferencial se establece fundamentalmente con la encefalitis aguda infecciosa, panencefalitis esclerosante subaguda, esclerosis múltiple y la encefalopatía mitocondrial 3. El diagnóstico diferencial con la esclerosis múltiple es difícil, y en muchos casos, sólo la repetición de episodios permite distinguirlas 8. Puede ser autolimitada, aunque normalmente se recurre al tratamiento inmunomodulador: corticoides, inmunoglobulinas intravenosas y plasmaféresis 3. El pronóstico es bueno en la mayor parte de los casos 8-15.
El objetivo de este estudio fue conocer las características epidemiológicas, clínicas, microbiológicas, parámetros de laboratorio, estudios de neuroimagen, tratamiento y resultado terapéutico en los niños atendidos en el Hospital Materno-Infantil 12 Octubre de Madrid con diagnóstico de EMAD.
Pacientes y métodos
Se revisaron de forma retrospectiva los historiales clínicos de todos los pacientes atendidos en el Hospital Materno-Infantil 12 Octubre de Madrid desde su apertura en enero de 1981 a diciembre de 2004 y que constan con diagnóstico de EMAD o encefalitis postinfecciosa, bien en el registro del servicio de neurología pediátrica o en el de la unidad de cuidados intensivos pediátricos (UCIP) de este hospital que cumplían los siguientes criterios:
1.Síntomas neurológicos de duración inferior a 1 mes.
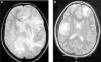
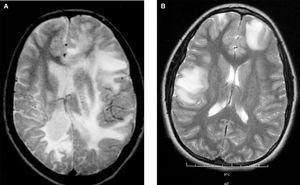
2.Afectación multifocal con lesiones hiperintensas en T2 ponderada o FLAIR (fluid-attenuated inversion recovery) en la RM craneal o medular indicativas de desmielinización (fig. 1).
Figura 1.Cortes transversales de RM cerebral en T2 con áreas de hiperseñal indicativas de lesiones desmielinizantes.A)Afectación bihemisférica de la sustancia blanca de predominio derecho con áreas de afectación cortical en dicho hemisferio. B)Lesiones globulosas corticosubcorticales frontal derecha y temporoparietal izquierda.
3.Ausencia de evidencia de infección directa del SNC definida por cualquiera de los siguientes criterios:
a)Cultivo de virus, detección antigénica o material genético en tejido cerebral obtenido en biopsia o necropsia.
b)Cultivo de virus, detección antigénica o material genético en líquido cefalorraquídeo (LCR).
c)Ratio IgG (inmunoglobulina G) específica en LCR-suero entre ratio albúmina LCR-suero mayor o igual de 1,5.
d)Detección de IgM específica en LCR.
4.Ausencia de otra causa que justificase la sintomatología neurológica y las lesiones desmielinizantes.
Se recogieron los siguientes datos clinicoepidemiológicos: edad y sexo, fecha de diagnóstico, presencia de sintomatología infecciosa o vacunación en las 4 semanas previas o al ingreso, signos y síntomas generales y neurológicos.
Como datos de laboratorio se han analizado el primer hemograma y el primer estudio del LCR realizados en nuestro hospital o en el de referencia. Se han tenido en cuenta como valores de referencia los presentes en la décimo sexta edición del Tratado de Pediatría de Nelson 16. Se ha revisado también el resultado del primer electroencefalograma (EEG). Los estudios de imagen valorados han sido las tomografías computarizadas (TC) craneales, RM craneales y medulares realizados durante la fase aguda de la enfermedad en el hospital de procedencia y durante el ingreso en nuestro hospital. Entre los estudios de diagnóstico microbiológico se han analizado los cultivos virales y bacterianos del LCR, exudado nasofaríngeo, heces y orina, serologías en sangre con muestra al ingreso y a las 2 o 3 semanas y las serologías en LCR en muestra única durante el ingreso. Los cultivos y estudios serológicos se procesaron en el Servicio de Microbiología del Hospital Materno-Infantil 12 de Octubre. La detección de material genético, por la técnica de la reacción en cadena de la polimerasa (PCR), del virus herpes simple (VHS) I y II, virus varicela-zóster, citomegalovirus, virus de Epstein-Barr (VEB) y enterovirus fue realizada en el Servicio de Microbiología diagnóstica del Instituto de Salud Carlos III en Majadahonda (Madrid).
El diagnóstico etiológico se consideró establecido si se cumplía alguno de los siguientes criterios de diagnóstico de probabilidad de las encefalitis agudas 2:
1.Seroconversión con incremento de anticuerpos séricos al menos cuatro veces el título previo en 2 o 3 semanas.
2.Aislado del virus por cultivo, detección antigénica o material genético en fluidos extracraneales (frotis nasofaríngeo, heces, orina y sangre).
3.Valores serológicos aislados mayores que el presente en el 99 % de la población.
4.Sintomatología característica de una enfermedad viral desde 4 semanas antes de la aparición de los síntomas neurológicos hasta 7 días después (especialmente útil en el diagnóstico de varicela, parotiditis o sarampión).
Para evaluar el resultado terapéutico se consideraron dos grupos en función de presencia o persistencia de secuelas al año:
1.Evolución desfavorable. Muerte como consecuencia del proceso encefalítico o afectación neurológica grave, con o sin crisis, que precisa atención y cuidados permanentes.
2.Evolución favorable. Ausencia de afectación neurológica y exploración neurológica normal o afectación neurológica leve, con y sin crisis, y que preserva un buen grado de independencia.
Resultados
Epidemiología
Desde enero de 1981 hasta diciembre de 2004 hubo 12 casos que cumplían los criterios de ingreso en el estudio. De ellos, el 75 % 9 eran varones y el 25 % 3 mujeres, con una edad media de 6 años, un rango de 1 año y 2 meses a 15 años y una mediana de 5 años y 4 meses. La edad media de los varones fue de 3 años y 6 meses con un rango entre 14 meses y 8 años y 9 meses y una mediana de 2 años y 9 meses. La edad media de las mujeres fue de 13 años y 3 meses, con un rango de 12 a 15 años y una mediana de 12 años y 11 meses.
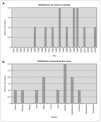
En la primera mitad del estudio se produjo el 17 % 2 de los casos, mientras que en la segunda mitad se registraron 10 casos que representan el 83 % restante. El 75 % de casos ocurrió en los trimestres intermedios, el 25 % entre abril y junio y el 50 % entre julio y septiembre (fig. 2).
Figura 2. Gráficos que muestran la distribución de los casos en los años de estudio y meses del año. En el gráfico A se observa que hasta el año 1991 sólo se diagnosticaron 2 casos frente a los 10 restantes diagnosticados entre 1992 y 2004. En el gráfico B se aprecian 9 casos que tuvieron lugar en los trimestres intermedios ocurriendo seis entre julio y septiembre.
Sintomatología
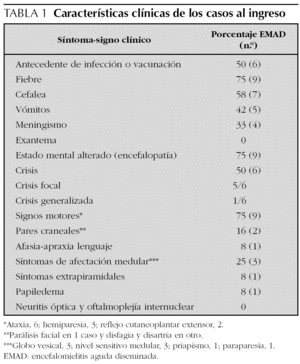
Estuvieron precedidos por cuadro infeccioso o vacunación en las 3 semanas anteriores a la primera manifestación clínica 6 casos, infección respiratoria alta (IRA) en 4 casos y faringoamigdalitis y vacunación de sarampión, rubéola y parotiditis en los restantes. El síntoma general más frecuente fue la fiebre, presente en el 75 %, al igual que la alteración del estado mental y la afectación motora que destacaron entre la sintomatología neurológica. La presentación clínica al inicio se expone en la tabla 1.
Pruebas complementarias
De los 11 hemogramas analizados, el 27 % 3 mostró leucocitosis para los valores de referencia por edad y en el 45 % más de 15.000 ml. En ningún caso apareció neutropenia. En el 18 % se objetivó linfomonocitosis y en el 54 %, neutrofilia.
Diez de las 12 muestras de LCR al ingreso mostraron alguna alteración. En uno de los 2 casos en que fue normal, se repitió a las 48 h y siguió siéndolo. Se encontró pleocitosis en 10 casos (83 %), con predominio polimorfonuclear en cinco. La pleocitosis media fue de 71 cél./μl con un rango de 13 a 120 cél./μl y mediana de 65 cél./μl. En ningún paciente se observó hipoglucorraquia, en tres (25 %) se observó hiperproteinorraquia superando en dos de ellos 0,6 g/l con una cifra máxima de 0,9 g/l.
Se realizó un EEG en 10 pacientes (83 %), incluyéndose entre ellos todos los casos con síntomas comiciales o alteración del nivel de conciencia y el 90 % mostró alguna alteración (en el 30 % focal y en el 60 % generalizada) sin actividad epileptiforme. De los 4 casos sin sintomatología epiléptica fue normal sólo en uno y mostró enlentecimiento difuso en el resto.
En un paciente con predominio de la sintomatología de mielitis, se encontró además electromiográficamente un patrón compatible con radiculopatía desmielinizante.
En todos los casos se realizó al menos una TC craneal a su ingreso en nuestro hospital o el de procedencia. Sólo tres presentaron alteración en esta prueba de imagen inicial, siendo sugerente de desmielinización en dos de ellas y mostrando la restante edema cerebral generalizado. En uno de los casos en los que la TC craneal al ingreso fue normal, se repitió la prueba al tercer día, lo cual sugirió desmielinización. En 3 casos se realizó una RM medular además de la RM cerebral y fue anormal en 2 casos. En la tabla 2 se resume la localización de lesiones objetivadas por RM.
En todos los pacientes se realizó cultivo de LCR para virus y bacterias, en dos ocasiones se estudió la producción intratecal de anticuerpos frente a VHS y desde 1998 se realizó estudio de PCR en LCR en 5 casos de los siete posibles. En 7 pacientes se completó el estudio serológico. De los 5 pacientes sin estudio serológico completo, uno falleció en las primeras 24 h de ingreso por un cuadro de hipertensión intracraneal (HIC) rápidamente progresiva; en otro la vacunación de sarampión, rubéola y parotiditis se consideró el desencadenante y los tres restantes tuvieron una evolución clínica favorable y no se recogió segunda muestra.
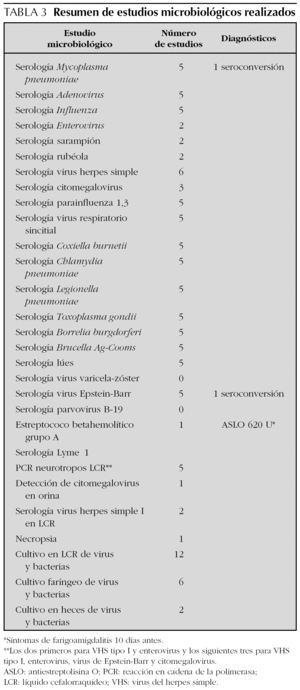
Los estudios serológicos permitieron establecer el desencadenante microbiológico en 3 casos: VEB, Mycoplasma pneumoniae y estreptococo betahemolítico del grupo A (EBHGA). Teniendo en cuenta que la vacunación con triple vírica se consideró la causa en 1 caso se estableció el desencadenante etiológico en el 33 %. El resumen de estudios realizados se refleja en la tabla 3.
zTratamiento
Todos los pacientes, excepto el primero, recibieron tratamiento con corticoides en tres pautas diferentes: metilprednisolona a 2 mg/kg/día durante 1 semana en 5 casos; dexametasona, 0,5 mg/kg/día durante 1 semana en 4 casos y metilprednisolona, a 10 mg/kg/día durante 5 días en los dos últimos. En todos los casos se mantuvo el tratamiento esteroideo con pauta descendente al menos durante 1 mes. En un caso que respondió mal al tratamiento esteroideo se asoció inmunoglobulina inespecífica intravenosa a 400 mg/kg/día. En todos los casos, excepto el primero, se inició tratamiento con aciclovir hasta establecer el diagnóstico de EMAD. Diez pacientes ingresaron en UCIP en función de la disminución del nivel de conciencia, mal control de las crisis comiciales y de neuroimagen con datos de HIC. Tres pacientes precisaron tratamiento de HIC con diuréticos o terapia hiperosmolar en todos ellos, ventilación mecánica en dos y coma barbitúrico en uno.
Resultado terapéutico
Al alta, 7 pacientes (58 %) presentaron algún tipo de alteración en la exploración neurológica que se normalizó en el año siguiente en 2 casos. El 75 % de los casos se puede considerar que tuvo una evolución favorable, pues no presentaron secuelas definitivas o éstas fueron leves. El 25 % tuvo una evolución desfavorable, incluyendo un fallecimiento en fase aguda y secuelas graves en 2 pacientes (tabla 4).
Discusión
A lo largo de los 23 años que abarca el estudio se han recogido sólo 12 casos de EMAD, lo que es reflejo de la infrecuencia de esta entidad en la infancia, a pesar de afectar principalmente a adultos jóvenes y niños 1, ya que el número de urgencias anuales durante el período de estudio ha oscilado entre 60.000 y 68.000 y, además, 4 casos fueron remitidos por otros hospitales. A tenor de estos datos puede parecer que es una entidad cuya prevalencia ha ido aumentando, puesto que el 84 % de los casos se produjo en la segunda mitad del estudio que, por otro lado, fue la que registró los índices de urgencias más bajos. Esto es explicable por el hasta hace poco tiempo relativo desconocimiento de la EMAD como entidad; de hecho, las principales series han aparecido a partir del año 2000 8-15. Otro factor que permite comprender el aumento de los diagnósticos de EMAD es la mayor generalización de la RM que es una prueba clave para el diagnóstico 6,7.
La edad media de 6 años de nuestros pacientes coincide con la observada en otras series de mayor tamaño, que se sitúa entre los 5 años y 3 meses y los 8 años 8-13,17. Hay publicadas series pequeñas españolas con edades medias en torno a los 4 años 14,15. La diferencia de edad media entre varones y mujeres es algo apreciado menos acusadamente en la serie de Dale el al 8 y podría estar explicado por el número reducido de casos en mujeres, sólo tres, y con un rango de edad muy estrecho entre ellas, 12 y 15 años. El predominio de varones, que en nuestra serie representaron el 75 %, se ha observado en otras series 11,15,17, aunque en otros tantos estudios no hubo predominio de sexo 8,9,12. El predominio femenino se ha descrito raramente 14, a pesar de ser lo esperable en una enfermedad de carácter autoinmune e indistinguible inicialmente de otra enfermedad desmielinizante autoinmune del SNC como la esclerosis múltiple, que sí predomina en mujeres 18.
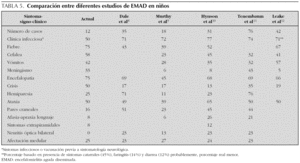
En nuestra serie se observa un predominio claro de los casos entre abril y septiembre, algo que contrasta claramente con el resto de series, en las que o bien no se observa predominio anual 10 o este se produce de forma clara en invierno y primavera 8,9. Llama la atención que hasta el 50 % de los casos de nuestra serie sucedió en el verano, que es la estación del año que menos casos registra en la bibliografía 8,9. Puesto que se trata de una enfermedad autoinmune desencadenada en muchas ocasiones por infecciones, podría significar la participación de algún agente infeccioso más prevalente en estas fechas que no hemos podido identificar. Si en el invierno y primavera predominan las infecciones respiratorias virales y, de hecho, la mayor parte de los casos precedidos de síntomas infecciosos descritos en la literatura médica corresponden a IRA y faringoamigdalitis 8-10, otros cuadros infecciosos referidos como desencadenantes de EMAD son las infecciones gastrointestinales 8,19. Muchos de los gérmenes más prevalentes en verano son los que causan trastornos gastrointestinales, pero ninguno de nuestros casos vino precedido de síntomas gastrointestinales. Siempre que hubo un antecedente infeccioso fue una IRA o faringoamigdalitis, excepto el caso precedido por vacunación. En la mayor parte de series de EMAD, hasta en las tres cuartas partes de los casos se identifica un proceso infeccioso o vacunación previos a la sintomatología frente a la mitad en nuestra serie (tabla 5).
En cuanto a la sintomatología general, se observa una mayor frecuencia de los síntomas clásicos de las encefalitis, destacando mayor presencia de fiebre y meningismo que en la mayor parte de los estudios previos revisados (tabla 5). En lo referente a los síntomas neurológicos los signos y síntomas de encefalopatía y las alteraciones motoras afectan a la mayor parte de pacientes, lo que concuerda en general con lo observado en las series más importantes. Contrasta, sin embargo, la elevada frecuencia de crisis comiciales, que es con diferencia la más alta (tabla 5).
La asociación de EMAD y radiculopatía desmielinizante tipo Guillain-Barré observada en 1 caso ha sido descrita por otros autores 20.
El estudio del LCR es algo esencial en el estudio de todo cuadro encefalopático, espacialmente en casos en los que hay síntomas indicativos de procesos infecciosos como la fiebre. El LCR presentó alguna alteración en la mayor parte de los casos, aunque está descrita la normalidad del LCR entre el 25 y el 75 % de EMAD 1. Las alteraciones del LCR consistieron en pleocitosis e hiperproteinorraquia leves sin hipoglucorraquia, algo que ya ha sido descrito por otros autores 9.
Demostrar lesiones desmielinizantes por neuroimagen es fundamental para el diagnóstico. En este aspecto, la RM tiene una rentabilidad muy superior al escáner, y aunque éste también puede orientar el diagnóstico, en ocasiones lo retrasa 21. El hecho de que el escáner sea una prueba mucho más accesible de urgencia en la mayor parte de hospitales, recomendable para la realización de una punción lumbar con seguridad en pacientes con focalidad neurológica y que permita descartar otras causas de encefalopatía o complicaciones como HIC 2, supone que sea la prueba de neuroimagen inicial en la mayoría de casos. En general, ante un cuadro clínico de encefalitis con alteraciones inespecíficas en el LCR y hallazgos mínimos o nulos en la TC craneal, estaría indicada la realización de una RM craneomedular buscando lesiones desmielinizantes que permitirían establecer el diagnóstico de EMAD si no se demuestra infección directa de SNC 15.
Considerada una enfermedad de curso monofásico, se han observado recurrencias entre el 12 y el 25 %. La mayoría de las recurrencias tiene lugar próximo al inicio y al suspender el tratamiento esteroideo 8,10, pero se han descrito recurrencias tardías 22. Cuando se producen recurrencias se habla de encefalomielitis diseminada multifásica y hay que establecer el diagnóstico diferencial con la esclerosis múltiple. El diagnóstico diferencial con esta enfermedad es muy difícil, sobre todo en el primer episodio, puesto que no hay características clínicas o de imagen patognomónicas. Aunque hay hallazgos característicos de EMAD que se resumen en la tabla 6 8,23, en muchos casos sólo la evolución y las recurrencias permiten diferenciarlas 24. La aparición de nuevas lesiones en la RM tras la resolución clínica o en nuevos brotes orienta a la esclerosis múltiple 8. Leake ha observado unos niveles más altos de interleucina 10 e interferón γ en el LCR en la esclerosis múltiple que en la EMAD, lo cual permitiría un diagnóstico diferencial precoz, aunque hacen falta más estudios 12. En nuestro caso una paciente tuvo recurrencia a los 3 años con síntomas y neuroimagen similar a la primera manifestación y se consideró encefalomielitis diseminada multifásica.
Los estudios microbiológicos buscan, por un lado, descartar infección directa del SNC, lo que excluiría el diagnóstico de EMAD 25 y, por otro, identificar el desencadenante del proceso autoinmune, algo difícil de establecer a pesar de estudios microbiológicos exhaustivos 10. En nuestra serie se identificó microbiológicamente el desencadenante infeccioso en 3 casos: VEB, Mycoplasma y EBHGA. Estos desencadenantes han sido descritos en la bibliografía 10,26,27. La vacunación previa con la triple vírica se consideró el desencadenante en 1 caso, y aunque en la actualidad se considera la principal causa de EMAD posvacunal es infrecuente en las grandes series recientes. El riesgo de EMAD tras vacunación por triple vírica es 20 veces menor que tras la infección salvaje por sarampión, considerada anteriormente la principal causa de EMAD 3. Se han descrito EMAD posvacunales tras numerosas vacunas, la mayoría compuestas por microorganismos muertos o su antígenos, lo cual apoya la hipótesis de que se trata de un fenómeno autoinmune.
En la EMAD se han empleado tres tipos de tratamiento inmunomodulador: corticoides, inmunoglobulina humana y plasmaféresis 1. El empleo de los corticoides se ha cuestionado, pues se han observado remisiones espontáneas hasta en el 75 % de los casos y no hay estudios bien diseñados que demuestren su utilidad 25,27. Sí parece que la resolución es más rápida tras su empleo. Nosotros los empleamos en el 92 % de los casos, frecuencia similar a la reflejada en la mayor parte de estudios recientes de 74-95 % 8,10-12. El tratamiento corticoide asociado a inmunoglobulinas que empleamos en 1 caso y la plasmaféresis que no empleamos también se han descrito como útiles en casos con mala respuesta a los corticoides 23 y en la literatura médica se encuentran referencias a su uso en casos puntuales o pequeñas series 28-31. Se necesitan estudios comparativos entre los diferentes tratamientos inmunomoduladores y establecer sus indicaciones.
En nuestra serie la evolución fue favorable en el 75 % de los casos, porcentaje algo inferior al descrito en la bibliografía reciente donde suele superar el 80 % 9-11. No hubo características clinicoepidemiológicas o hallazgos de neuroimagen comunes entre los casos con evolución desfavorable. El fallecimiento se produjo en un paciente con desmielinización masiva y la paraparesia con vejiga neurógena que presentó desmielinización central y periférica. Esto podría sugerir una peor evolución de los casos con mayor intensidad del proceso desmielinizante. El estudio de seguimiento más importante, en cuanto a número de casos, no demostró diferencias pronósticas en base a diferentes formas de desmielinización en neuroimagen 11. El fallecimiento por desmielinización masiva e HIC era algo frecuente en los primeros casos descritos en la literatura médica, sobre todo en los postsarampionosos y, aunque sigue produciéndose, es infrecuente en la actualidad 12,13. La HIC es la complicación aguda más temible y que obliga al ingreso inicial en una unidad de cuidados intensivos de muchos pacientes con EMAD 2,14, al menos para una vigilancia estrecha. A pesar de que en términos globales la evolución neurológica es buena, estudios minuciosos demuestran pequeños déficit motores y cognitivos que pueden pasar desapercibidos y sólo demostrables a través de pruebas específicas 13.